Амилоидный нефроз лечение и симптомы | Как лечить амилоидный нефроз. Амилоидный нефроз
Амилоидный нефроз - причины, симптомы и диагностика, лечение
 В основе этой патологии лежит нарушение белкового обмена, приводящее к образованию особого вещества — амилоида, который у здоровых людей не встречается и является глюкопротеидом. Амилоидный нефроз — это одно из проявлений общего заболевания: амилоидной болезни или амилоидоза, синонимы — амилоидоз почек и амилоидная дистрофия почек. До 96–98 % амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Амилоидоз чаще бывает у мужчин среднего возраста.
В основе этой патологии лежит нарушение белкового обмена, приводящее к образованию особого вещества — амилоида, который у здоровых людей не встречается и является глюкопротеидом. Амилоидный нефроз — это одно из проявлений общего заболевания: амилоидной болезни или амилоидоза, синонимы — амилоидоз почек и амилоидная дистрофия почек. До 96–98 % амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Амилоидоз чаще бывает у мужчин среднего возраста. Причины заболевания
Различают амилоидоз:
— генетический или наследственный,
— первичный,
— вторичный.
Генетический возникает по причине наследственных изменений в ферментных системах, участвующих в синтезе белка.
Причина появления первичного амилоидоза до настоящего времени не установлена, он регистрируется очень редко.
Вторичный амилоидоз встречается чаще и протекает на фоне нарушений белкового обмена, часто в результате таких хронических инфекций, как туберкулез, сифилис, малярия, длительных воспалительных процессов в легких, остеомиелита. Иногда бывает при деформирующем полиартрите, лимфогранулематозе, актиномикозе, миеломной болезни.
По частоте поражения амилоидом органы и системы организма можно расположить в следующем порядке:
— селезенка,
— почки,
— надпочечники,
— печень,
— желудочно-кишечный тракт,
— лимфатические узлы,
— поджелудочная железа,
— предстательная железа.
Симптомы и диагностика амилоидного нефроза
Изменяется процесс синтеза белка под воздействием инфекции и токсических веществ— появляются видоизмененные белки. В ответ организм включает аутоиммунные механизмы и начинает вырабатывать антитела к этим видоизмененным белкам.
В результате образуется особая плотная амилоидная субстанция, состоящая из комплексов «антиген + антитело», которая откладывается в различных органах. При первичном амилоидозе — вокруг коллагеновых волокон, при вторичном — периретикулярно. В связи с этим в первом случае чаще страдают миндалины, пищеварительный тракт, кожа, поперечно-полосатая мускулатура, сердце, нервы, крупные сосуды, а во втором — паренхиматозные органы (печень, селезенка, легкие и др., имеющие мелкие сосуды).
Происходит развитие генетического амилоидоза у больного в периоде 20–30 лет. В клинической картине выделяют три синдрома: нефропатический, протекающий с поражением почек, нейропатический, характеризующийся преимущественным поражением нервной системы, и кардиопатический, проявляющийся изменениями в деятельности сердца.
Основные симптомы генетического амилоидоза:
— лихорадка,
— отеки,
— протеинурия,
— анемия,
— суставные и кожные изменения,
— миалгия (боли в мышцах),
— поражение желудочно-кишечного тракта.
Также им может предшествовать мочевой синдром, но иногда он способен развиться значительно позже.
У больных кровяное давление обычно нормальное и не повышается даже в стадии хронической почечной недостаточности. Однако наблюдается диспротеинемия — нарушение нормального соотношения между различными фракциями белков крови и увеличение СОЭ. Также отмечается относительно раннее снижение почечного кровотока и клубочковой фильтрации.
У многих больных за счет отложения амилоидной субстанции обнаруживаются увеличение печени и селезенки, нарушение функции печени.
Проявляется первичный амилоидоз в виде локализации отложений амилоида, а также функциональными нарушениями и тромбозами сосудов, возникающими в соответствующих органах. Его начальные стадии могут быть похожи на злокачественные новообразования, цирроз печени, сердечно-сосудистую недостаточность и другие заболевания. Все это сильно затрудняет диагностику недуга.
Для первичного амилоидоза на ранних сроках заболевания не характерно отложение амилоида в почках. Их поражение происходит не в начале болезни, а позже. Из-за этого прижизненная диагностика первичного амилоидоза почек сложна и требует большого опыта врача и всех имеющихся в наличии диагностических средств.
Вторичный амилоидоз почек можно разделить на 3 стадии:
— начальную,
— нефротическую,
— азотемическую.
На начальной у больного нет каких-либо жалоб и признаков, характерных для поражения почек. При физическом обследовании пациентов их обычно не находят. Основными в этот период являются симптомы основного заболевания, а изменения в почках не оказывают существенного влияния на общее состояние человека.
Исследование мочи позволяет выявить небольшую протеинурию, периодическую эритроцитурию, единичные цилиндры и лейкоциты.
В некоторых случаях незначительно снижаются почечный плазмоток и клубочковая фильтрация, которая также может быть повышенной и сочетаться с полиурией — увеличенным количеством выделяемой мочи. В этом случае ночной диурез устойчиво превосходит дневной. В результате преобладания глобулиновой фракции в крови отмечается умеренное увеличение СОЭ.
Продолжаться начальная стадия может долго — от 6 месяцев до 5 лет. Это в первую очередь зависят от природы основного заболевания. Их сокращение происходит при туберкулезе, а удлинение — при воспалительных и нагноительных процессах.
На нефротической стадии симптомы основного заболевания уже не играют главной роли.
В клинической картине преобладают проте-инурия, отеки, гипотеинемия, диспротеинемия и гиперлипидемия. Нарастает альбуминурия, причем количество белка в моче в течение суток значительно колеблется. Среди белков в моче преобладают глобулины, особенно их крупнодисперсные фракции. Кроме того, в осадке мочи отмечается большое количество холестеринэстеров, что говорит о присоединении к амилоидозу вторичного липоидного нефротического синдрома.
В этот период у больного отмечаются олигурия — уменьшение суточного количества мочи и устойчивое преобладание ночного диуреза над дневным. Из-за гипотонии, обусловленной поражением надпочечников, снижается фильтрационная функция почек. Иногда в крови может наблюдаться повышенное содержание холестерина и умеренное повышение креатинина — конечного продукта обмена белков, мочевины и остаточного азота. Также возможны небольшая анемия и нейтрофильный лейкоцитоз. СОЭ всегда увеличена.
Третий период или азотемический протекания вторичного амилоидоза почек характеризуется хронической почечной недостаточностью, развившейся в результате сморщивания клубочков. На этой стадии заболевания у больного снижаются концентрационная и фильтрационно-реабсорбционная функции почек и усиливается расстройство желудочно-кишечного тракта. Часто бывают тошнота, рвота, понос, наблюдаются полиурия и гипоизостенурия — снижение удельного веса мочи.
Обследования больного показывают, что остаточный азот не превышает 100 мг, а артериальное давление нормальное или незначительно повышенное. Уровень холестерина приходит в норму, усиливается анемия, отеки остаются только на ногах и лодыжках. Из-за накопления глобулинов и фибриногена в клубочках на фоне замедления почечного кровотока может развиться осложнение в виде тромбоза почечных вен. При этом быстро уменьшается диурез, нарастает гематурия, остро развиваются гипертония и азотемия.
На третьей стадии вторичного амилоидоза почек вследствие азотемической уремии, гнойносептических процесов, пневмонии, гнойного перитонита, тромбоза почечных вен, рожистого воспаления, абсцесса легкого или других осложнений может наступить смерть больного.
Если клиническая картина выражена достаточно ясно поставить диагноз амилоидный нефроз почек не составит большого труда. Показательны протеинурия, холестеринемия, гипопротеинемия, гипоальбуминемия, наличие у больного в органах и тканях хронических гнойных очагов, коллагенозов, заболевание сифилисом или туберкулезом, увеличенные печень и селезенка, диспепсические расстройства, а также другие признаки амилоидного поражения различных органов. Труднее диагностировать амилоидный нефроз на его ранней стадии, проявляющейся только небольшой альбуминурией.
Помимо этиологических факторов поставить правильный диагноз могут пробы с красками. Больному подкожно вводят метиленовый синий или конгорот, а затем в течение 5–6 часов через каждый час берут пробы мочи. У здорового человека она должна быть окрашена в зеленый цвет. При амилоидозе почек изменение цвета мочи незначительное или его нет совсем.
Также помогает в диагностике биопсия почек и выявление амилоидной субстанции в других органах.
Если у больного заметны отеки, амилоидоз почек крайне сложно отличить от липоидного нефроза и нефротической формы хронического диффузного гломерулонефрита. Но присутствие очагов хронической инфекции в организме и наличие признаков отложения амилоидной субстанции в других органах говорит об амилоидозе почек. Постоянная, хотя и небольшая гематурия, признаки снижения фильтрационной функции почек, а также повышенное содержание гаммаглобулина свидетельствуют о ли пои дном нефрозе. Кроме того, уточнить диагноз помогают результаты рентгенологических и радиоиндикационных методов исследования.
Лечение амилоидного нефроза
Чаще всего амилоидный нефроз заканчивается амилоидным сморщиванием почки и хронической почечной недостаточностью. Высока летальность. Причина смерти зависит от сосредоточения амилоидных масс и степени нарушения функций пораженных органов. Случаи выздоровления крайне редки, они возможны только при своевременном лечении основного заболевания, вызвавшего развитие амилоидоза почек, и отсутствии грубых изменений в органах.
Основное лечение амилоидного нефроза включает в себя диету, щадящий режим, санацию очагов хронической инфекции, назначение патогенетических и симптоматических лекарственных средств. Режим жизни полностью исключает тяжелые физические нагрузки, переохлаждение и воздействие токсических веществ. Женщинам с данным заболеванием противопоказана беременность.
Питания зависит от стадии болезни. В начальной стадии назначается малобелковая диета с повышенным количеством углеводов, получаемых главным образом за счет крахмалсодержащих продуктов. Ее длительное применение может способствовать рассасыванию амилоидных масс и замедлить дальнейшее развитие патологии.
Если же заболевание находится в нефротической стадии, когда больной потерял много белка, диета должна быть полноценной, с содержанием 1,5 г белка на 1 кг его веса. Рекомендуются мясо, яйца, молочные продукты. Жиры и углеводы в этом случае нужны в обычных количествах. Также очень полезны в любом виде овощи и фрукты, особенно содержащие витамин С и калийные соли.
В период больших отеков противопоказано употребление поваренной соли, ограничивается прием жидкости. В день можно употреблять такое ее количество, которое соответствует выведенной за предыдущие сутки мочи.
Должна делаться санация очагов хронической инфекции консервативными методами, а при отсутствии реального эффекта — хирургическим путем. — При назначении антибиотиков и химиопрепаратов врачу необходимо учитывать то, что больным с амилоидным нефрозом противопоказаны препараты, обладающие нефротоксичностью, то есть отрицательно влияющие на деятельность почек.
Для борьбы с нефротическим синдромом из патогенетических средств используются десенсибилизирующие препараты: димедрол, диазолин, пипольфрен, супрастин и другие, а также резохиновые производные, аскорбиновая кислота и кислород. В качестве симптоматических средств применяют переливания нативной и сухой плазмы и плазменного альбумина, а также диуретические препараты: альдактон, гипотиазид, урегит, лазикс, раствор маннита.
В статье использованы материалы из открытых источников: Автор: Трофимов С. — Книга: «Болезни почек»
По материалам: health-medicine.info
Опрос:
Загрузка ...Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Поделиться "Амилоидный нефроз — причины, симптомы и диагностика, лечение"
Амилоидный нефроз — причины, симптомы и диагностика, лечение
Оцените эту статьюhealth-medicine.info
Амилоидный нефроз. Болезни почек и мочевого пузыря
Амилоидный нефроз
Амилоидный нефроз – одно из проявлений общего заболевания: амилоидной болезни или амилоидоза (синонимы – амилоидоз почек и амилоидная дистрофия почек). В основе этой патологии лежит нарушение белкового обмена, приводящее к образованию особого вещества – амилоида, который у здоровых людей не встречается и является глюкопротеидом. До 96—98% амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Амилоидоз чаще бывает у мужчин среднего возраста.
Различают амилоидоз генетический или наследственный, первичный и вторичный. Генетический возникает по причине наследственных изменений в ферментных системах, участвующих в синтезе белка. Наибольшее распространение эта форма болезни получила в странах Средиземноморского бассейна. В нашей стране встречаются единичные случаи этого заболевания.
Причина появления первичного амилоидоза до настоящего времени не установлена, он регистрируется очень редко. Вторичный амилоидоз встречается чаще и протекает на фоне нарушений белкового обмена, часто в результате таких хронических инфекций, как туберкулез, сифилис, малярия, длительных воспалительных процессов в легких, остеомиелита. Реже бывает при деформирующем полиартрите, лимфогранулематозе, актиномикозе, миеломной болезни.
По частоте поражения амилоидом органы и системы организма можно расположить в следующем порядке: селезенка, почки, надпочечники, печень, желудочно-кишечный тракт, лимфатические узлы, поджелудочная железа, предстательная железа.
Симптомы и протекание амилоидного нефроза
Под воздействием инфекции и токсических веществ изменяется процесс синтеза белка – появляются видоизмененные белки. Организм в ответ включает аутоиммунные механизмы и начинает вырабатывать антитела к этим видоизмененным белкам. В результате образуется особая плотная амилоидная субстанция, состоящая из комплексов «антиген + антитело», которая откладывается в различных органах. При первичном амилоидозе – вокруг коллагеновых волокон, при вторичном – периретикулярно. В связи с этим в первом случае чаще страдают миндалины, пищеварительный тракт, кожа, поперечно-полосатая мускулатура, сердце, нервы, крупные сосуды, а во втором – паренхиматозные органы (печень, селезенка, легкие и др., имеющие мелкие сосуды).
Развитие генетического амилоидоза происходит в первые 2—3 десятка лет жизни больного. В клинической картине выделяют три синдрома: нефропатический, протекающий с поражением почек, нейропатический, характеризующийся преимущественным поражением нервной системы, и кардиопатический, проявляющийся изменениями в деятельности сердца.
Симптомы генетического амилоидоза – лихорадка, отеки, протеинурия, анемия, суставные и кожные изменения, миалгия (боли в мышцах), поражение желудочно-кишечного тракта. Им может предшествовать мочевой синдром (впрочем, он способен развиться и значительно позже).
Кровяное давление у больных обычно нормальное и не повышается даже в стадии хронической почечной недостаточности. Однако наблюдается диспротеинемия – нарушение нормального соотношения между различными фракциями белков крови и увеличение СОЭ. Также отмечается относительно раннее снижение почечного кровотока и клубочковой фильтрации. У многих больных за счет отложения амилоидной субстанции обнаруживаются увеличение печени и селезенки, нарушение функции печени.
Первичный амилоидоз проявляется в виде локализации отложений амилоида, а также функциональными нарушениями и тромбозами сосудов, возникающими в соответствующих органах. Его начальные стадии могут быть похожи на злокачественные новообразования, цирроз печени, сердечно-сосудистую недостаточность и другие заболевания. Все это сильно затрудняет диагностику недуга.
Для первичного амилоидоза на ранних сроках заболевания не характерно отложение амилоида в почках. Их поражение происходит не в начале болезни, а позже. Из-за этого прижизненная диагностика первичного амилоидоза почек сложна и требует большого опыта врача и всех имеющихся в наличии диагностических средств.
Вторичный амилоидоз почек можно разделить на 3 стадии: начальную, нефротическую и азотемическую. На начальной у больного нет каких-либо жалоб и признаков, характерных для поражения почек. По крайней мере, при физическом обследовании пациентов их не находят. Главными в этот период являются симптомы основного заболевания, а изменения в почках не оказывают существенного влияния на общее состояние человека.
Однако исследование мочи позволяет выявить небольшую протеинурию, периодическую эритроцитурию, единичные цилиндры и лейкоциты. Иногда незначительно снижаются почечный плазмоток и клубочковая фильтрация, которая также может быть повышенной и сочетаться с полиурией – увеличенным количеством выделяемой мочи. В этом случае ночной диурез устойчиво превосходит дневной. Кроме того, в результате преобладания глобулиновой фракции в крови отмечается умеренное увеличение СОЭ.
Начальная стадия может продолжаться долго: от 6 месяцев до 5 лет. Сроки зависят от природы основного заболевания. Их сокращение происходит при туберкулезе, а удлинение – при воспалительных и нагноительных процессах.
На нефротической стадии симптомы основного заболевания уже не играют главной роли. В клинической картине преобладают протеинурия, отеки, гипотеинемия, диспротеинемия и гиперлипидемия. Нарастает альбуминурия, причем количество белка в моче в течение суток значительно колеблется. Среди белков в моче преобладают глобулины, особенно их крупнодисперсные фракции. Кроме того, в осадке мочи отмечается большое количество холестеринэстеров, что говорит о присоединении к амилоидозу вторичного липоидного нефротического синдрома.
В этот период у больного отмечаются олигурия – уменьшение суточного количества мочи и устойчивое преобладание ночного диуреза над дневным. Из-за гипотонии, обусловленной поражением надпочечников, снижается фильтрационная функция почек. Иногда в крови может наблюдаться повышенное содержание холестерина и умеренное повышение креатинина – конечного продукта обмена белков, мочевины и остаточного азота. Также возможны небольшая анемия и нейтрофильный лейкоцитоз. СОЭ всегда увеличена.
Азотемический или третий период протекания вторичного амилоидоза почек характеризуется хронической почечной недостаточностью, развившейся в результате сморщивания клубочков. На этой стадии заболевания у больного снижаются концентрационная и фильтрационно-реабсорбционная функции почек и усиливается расстройство желудочно-кишечного тракта. Часто бывают тошнота, рвота, понос, наблюдаются полиурия и гипоизостенурия – снижение удельного веса мочи.
Обследования больного показывают, что остаточный азот не превышает 100 мг, а артериальное давление нормальное или незначительно повышенное. Уровень холестерина приходит в норму, усиливается анемия, отеки остаются только на ногах и лодыжках. Из-за накопления глобулинов и фибриногена в клубочках на фоне замедления почечного кровотока может развиться осложнение в виде тромбоза почечных вен. При этом быстро уменьшается диурез, нарастает гематурия, остро развиваются гипертония и азотемия.
На третьей стадии вторичного амилоидоза почек вследствие азотемической уремии, гнойно-септических процесов, пневмонии, гнойного перитонита, тромбоза почечных вен, рожистого воспаления, абсцесса легкого или других осложнений может наступить смерть больного.
Диагностика амилоидного нефроза
Поставить диагноз амилоидный нефроз почек не составит большого труда, если клиническая картина выражена достаточно ясно. Показательны протеинурия, холестеринемия, гипопротеинемия, гипоальбуминемия, наличие у больного в органах и тканях хронических гнойных очагов, коллагенозов, заболевание сифилисом или туберкулезом, увеличенные печень и селезенка, диспепсические расстройства, а также другие признаки амилоидного поражения различных органов.
Гораздо труднее диагностировать амилоидный нефроз на его ранней стадии, проявляющейся только небольшой альбуминурией. Помочь разобраться и поставить правильный диагноз помимо этиологических факторов могут пробы с красками. Больному подкожно вводят метиленовый синий или конгорот, а затем в течение 5—6 часов через каждый час берут пробы мочи. У здорового человека она должна быть окрашена в зеленый цвет. При амилоидозе почек изменение цвета мочи незначительное или его нет совсем.
Биопсия почек и выявление амилоидной субстанции в других органах также помогает в диагностике.
Если у больного заметны отеки, амилоидоз почек крайне сложно отличить от липоидного нефроза и нефротической формы хронического диффузного гломерулонефрита. Но присутствие очагов хронической инфекции в организме и наличие признаков отложения амилоидной субстанции в других органах говорит об амилоидозе почек. Постоянная, хотя и небольшая гематурия, признаки снижения фильтрационной функции почек, а также повышенное содержание гаммаглобулина свидетельствуют о липоидном нефрозе. Кроме того, уточнить диагноз помогают результаты рентгенологических и радиоиндикационных методов исследования.
Лечение и профилактика амилоидного нефроза
Амилоидный нефроз в большинстве случаев заканчивается амилоидным сморщиванием почки и хронической почечной недостаточностью. Больные часто умирают. Причина смерти зависит от сосредоточения амилоидных масс и степени нарушения функций пораженных органов. Случаи выздоровления крайне редки, они возможны только при своевременном лечении основного заболевания, вызвавшего развитие амилоидоза почек, и отсутствии грубых изменений в органах.
Лечение амилоидного нефроза включает в себя щадящий режим, диету, санацию очагов хронической инфекции, назначение патогенетических и симптоматических лекарственных средств. Режим жизни полностью исключает тяжелые физические нагрузки, переохлаждение и воздействие токсических веществ. Женщинам с данным заболеванием противопоказана беременность.
Что касается питания, то оно зависит от стадии болезни. В начальной стадии назначается малобелковая диета с повышенным количеством углеводов, получаемых главным образом за счет крахмалсодержащих продуктов. Ее длительное применение может способствовать рассасыванию амилоидных масс и замедлить дальнейшее развитие патологии.
Если же заболевание находится в нефротической стадии, когда больной потерял много белка, диета должна быть полноценной, с содержанием 1,5 г белка на 1 кг его веса. Рекомендуются мясо, яйца, молочные продукты. Жиры и углеводы в этом случае нужны в обычных количествах. Также очень полезны в любом виде овощи и фрукты, особенно содержащие витамин С и калийные соли. В период больших отеков противопоказано употребление поваренной соли, ограничивается прием жидкости. В день можно употреблять такое ее количество, которое соответствует выведенной за предыдущие сутки мочи.
Санация очагов хронической инфекции должна делаться консервативными методами, а при отсутствии реального эффекта – хирургическим путем. При назначении антибиотиков и химиопрепаратов врачу необходимо учитывать то, что больным с амилоидным нефрозом противопоказаны препараты, обладающие нефротоксичностью, то есть отрицательно влияющие на деятельность почек.
Для борьбы с нефротическим синдромом из патогенетических средств используются десенсибилизирующие препараты: димедрол, диазолин, пипольфрен, супрастин и другие, а также резохиновые производные, аскорбиновая кислота и кислород. В качестве симптоматических средств применяют переливания нативной и сухой плазмы и плазменного альбумина, а также диуретические препараты: альдактон, гипотиазид, урегит, лазикс, раствор маннита.
Профилактика вторичного амилоидоза почек сводится к раннему выявлению и лечению заболеваний, которые могут стать причиной его развития. Полезно также санаторно-курортное лечение. Но его рекомендуют при отсутствии противопоказаний со стороны других органов и систем.
Поделитесь на страничкеСледующая глава >
med.wikireading.ru
причины, электронно-микроскопический и морфологический признаки, диагностика, лечение
Почечные нефрозы встречаются во врачебной практике довольно часто. Это дистрофические изменения в тканях органа, связанные с перерождением почечных канальцев. Нефрозы могут характеризоваться острым либо хроническим течением. В последнем случае нефроз протекает преимущественно в липоидно-амилоидной форме.
Амилоидно-липоидный нефроз
Липоидно-амилоидным нефрозом называют дистрофию почечных тканей, обусловленную отложениями липидов и патологического белкового соединения (амилоида) в канальцевых структурах. Существует амилоидный нефроз и липоидное почечное поражение, но чаще всего они встречаются в комбинации именно амилоидно-липоидного нефроза.
Причины
Формируется липоидно-амилоидная форма нефроза в результате ряда патологических факторов:
- Расстройств обмена липидов, вследствие которых происходит повышение холестеринового уровня в крови;
- При длительнотекущих хронических патологиях вроде ревматоидного артрита, туберкулеза либо сифилиса;
- При наличии гнойных очагов хронических инфекций типа остеомиелита, легочного абсцесса или бронхоэктатической болезни.
Патогенез
Липоидный нефроз формируется постепенно. У пациента наблюдается увеличение почек с расширением коркового слоя. Врачи такой орган часто именуют белой большой почкой. Концентрация белка в моче повышается, что незамедлительно ведет к ее падению в крови. В результате образуются обширные отечности, но в силу отсутствия поражения сосудистой почечной системы давление остается в норме.
Обычно пациентов заставляют обратиться к специалисту жалобы на наличие отеков и слабости, частое отсутствие аппетита и зябкость, постоянное ощущение жажды. Отеки тоже возникают не сразу. Поначалу пациенты отмечают побледнение лица и его незначительную отечность, сопровождающуюся снижением мимических функций.
Липоидный нефроз или белая большая почка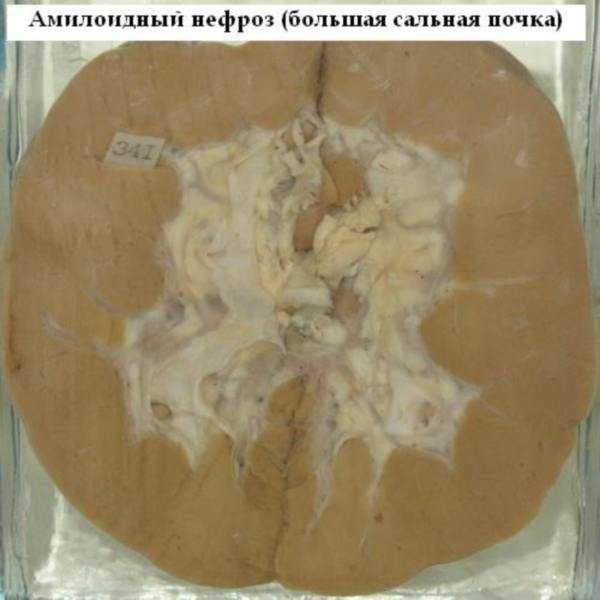
Постепенно происходит нарастание отечности, которая распространяется на всю подкожную клетчатку. У пациента начинает деформироваться лицо и тело, хотя максимально выраженная отечность присутствует на лице, которое приобретает одутловатость. Сужаются глаза, набухают веки, после побуждения пациентам бывает сложно открыть глаза.
Излишки жидкости накапливаются во всех внутриорганических структурах, в плевре, перикарде, брюшной полости. Подобная отечность может держаться на протяжении нескольких лет.
При надавливании на кожу остается характерное быстро проходящее углубление. Из-за отеков кожный покров приобретает гладкий блеск, а в некоторых местах она и вовсе лопается, выделяя молочную субстанцию. Подобные прорывы опасны присоединением рожистых воспалений.
При запущенной форме патологии происходит значительное снижение объемов выделяемой мочи с характерным возрастанием ее плотности. Постепенно происходит разрушение и соединительнотканное замещение почечных канальцев, что приводит к атрофии клубочков. В результате уменьшается объем почек, т. е. формируется нефротически сморщенный орган. Патология может длиться до 20 лет, чередуясь предотечными и отечными фазами, когда пациент становится нетрудоспособным.
Симптомы
Липоидно-амилоидный нефроз отличается поликлиническим характером течения и сопровождается:
- Обширной гиперотечностью, но чаще она носит незначительный характер;
- Наличием эпителиальных, восковидных и гиалиновых цилиндров;
- Амилоидно-липоидными поражениями прочих внутриорганических структур вроде селезенки или печени;
- Протеинурией;
- Дефицитом белка в крови;
- Отсутствие артериальной гипертонии и нормальными показателями концентрационных почечных функций.
В моче могут обнаружиться эпителиальные почечные клетки, лейкоциты, слепки почечных канальцев, гиалиновые и видоизмененные эпителиальные клетки.
Развивается нефротический синдром, проявляющийся протеинурией и массовой задержкой жидкости. Пациента беспокоит выраженная слабость, поясничная тяжесть, сухость в полости рта и головные боли, диарея и метеоризм. Нередко пациенты жалуются на одышку и скованность, вызванную отеками.
Электронно-микроскопический признак патологии — набухание и последующий распад митохондрий, разрушение мембран. Морфологические признаки липоидного нефроза поначалу практически не прявляются.
Микропрепарат при липоидном нефрозе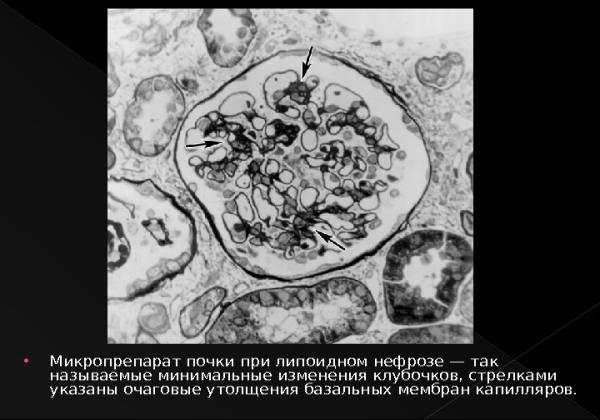
Диагностика
Амилоидно-липоидный почечный нефроз на ранних этапах удается выявить далеко не всегда, особенно у детей, потому как его течение отличается слабой выраженностью клинической симптоматики. У пациентов довольно часто отсутствуют традиционные симптомы почечных поражений вроде болей и дискомфорта в области поясницы.
Лечение
Основной целью терапии при амилоидно-липоидном нефрозе выступает устранение основополагающего патологического процесса, который вызвал нефротические поражения, например, сифилиса, липиднообменных нарушений, туберкулеза и пр. Если присутствуют гиперотечности, то показан обязательный постельный режим.
Пациенты в тяжелом состоянии подлежат тщательному сестринскому уходу, включающему контроль за кожными поверхностями, во избежание пролежней и инфекционных осложнений, потому как гиперотечность способствует их возникновению. При слишком обширных отеках показана диуретическая терапия, нередко дополняющаяся приемом гормональных препаратов с целью восстановления обменных процессов. Подобные назначения необходимы по причине нарушений щитовидной деятельности.
Лечение при амилоидно-липоидном нефрозе основывается на комплексном подходе.
Помимо патогенетической и этиотропной терапии назначается строгое соблюдение диетического рациона, который основывается на таких принципах:
- Рацион должен быть обогащен витаминизированной и белковосодержащей пищей;
- Питьевой режим необходимо ограничить;
- Пищу лучше употреблять несоленой, потому как поврежденные почечные структуры не способны выводить солевые излишки из организма, в результате жидкость еще больше задерживается и вызывает возникновение обширных отеков;
- Рацион также требует исключения холестериновых продуктов вроде животных жиров и яиц.
Поскольку при амилоидно-липоидном нефрозе наблюдается потеря белка с мочой, то его необходимо восполнять с пищей, употребляя бобовые, творог, рыбу и мясо.
Немаловажная терапевтическая роль отводится и физиотерапевтическому лечению, которое предполагает назначение потогонных процедур. Если отеки не поддаются никакому воздействию, то в подкожные клетчаточные ткани устанавливаются специальные дренажные иглы, через которые выводится отечная жидкость. Иглы могут устанавливаться на несколько дней, что говорит о тяжелой форме отеков. Важно в эти дни соблюдать максимальную гигиену, антисептические и асептические нормы, чтобы исключить побочные инфекционные поражения.
Положительно сказываются на лечении водяные и суховоздушные горячие ванны, способствующие повышенному потоотделению. Некоторым пациентам по возможности назначается климатотерапия, предполагающая пребывание в регионах с теплым и сухим климатом.
Прогнозы
Если патология прогрессирует длительное время, то велика вероятность развития сморщивания почки и ее недостаточности. Если на фоне заболевания присоединяется вторичная инфекция, то риск летального исхода для пациента максимально возрастает.На видео причины, симптомы, диагностика и лечение липоидного нефроза:
gidmed.com
Амилоидный нефроз лечение и симптомы
Так называется одно из проявлений общего заболевания: амилоидной болезни или амилоидоза (синонимы – амилоидоз почек и амилоидная дистрофия почек). Заболевание вызывает нарушение белкового обмена, приводящее к образованию особого вещества – амилоида. У здоровых людей он не встречается и является глюкопротеидом. До 96–98% амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Амилоидная дистрофия почек чаще бывает у мужчин среднего возраста.
Симптомы развития амилоидного нефроза
Развитие болезни происходит в первые 2–3 десятка лет жизни больного. В клинической картине заболевания выделяют три синдрома симптомов амилоидного нефроза: нефропатический, протекающий с поражением почек, нейропатический, характеризующийся преимущественным поражением нервной системы, и кардиопатический, проявляющийся изменениями в деятельности сердца.
К симптомам амилоидной дистрофии почек относятся:
1.
лихорадка,
2.
отеки,
3.
протеинурия,
4.
анемия,
5.
суставные и кожные изменения,
6.
миалгия (боли в мышцах),
7.
поражение желудочно-кишечного тракта.
Ранним симптомам болезни может предшествовать мочевой синдром (впрочем, он способен развиться и значительно позже). Кровяное давление у больных обычно нормальное и не повышается даже в стадии хронической почечной недостаточности. Однако наблюдается диспротеинемия – нарушение нормального соотношения между различными фракциями белков крови и увеличение СОЭ. Также при амилоидном нефрозе отмечается относительно раннее снижение почечного кровотока и клубочковой фильтрации. У многих больных за счет отложения амилоидной субстанции обнаруживаются увеличение печени и селезенки, нарушение функции печени.
Симптомы первичного амилоидного нефроза
Различают амилоидоз генетический или наследственный, первичный и вторичный. Генетический возникает по причине наследственных изменений в ферментных системах, участвующих в синтезе белка. Наибольшее распространение эта форма болезни получила в странах Средиземноморского бассейна. В нашей стране встречаются единичные случаи этого заболевания.
Первичный амилоидный нефроз проявляется в виде локализации отложений амилоида, а также функциональными нарушениями и тромбозами сосудов, возникающими в соответствующих органах. Его начальные стадии могут быть похожи на злокачественные новообразования, цирроз печени, сердечно-сосудистую недостаточность и другие заболевания. Все это сильно затрудняет диагностику недуга.
Для первичного амилоидного нефроза на ранних сроках заболевания не характерно отложение амилоида в почках. Их поражение происходит не в начале болезни, а позже. Из-за этого прижизненная диагностика первичного амилоидоза почек сложна и требует большого опыта врача и всех имеющихся в наличии диагностических средств.
Признаки вторичного амилоидного нефроза
Вторичный амилоидный нефроз можно разделить на 3 стадии:
1.
начальную,
2.
нефротическую
3.
и азотемическую.
На начальной стадии болезни у больного нет каких-либо жалоб и признаков, характерных для поражения почек. По крайней мере, при физическом обследовании пациентов их не находят. Однако исследование мочи позволяет выявить небольшую протеинурию, периодическую эритроцитурию, единичные цилиндры и лейкоциты. Иногда незначительно снижаются почечный плазмоток и клубочковая фильтрация, которая также может быть повышенной и сочетаться с полиурией – увеличенным количеством выделяемой мочи. В этом случае ночной диурез устойчиво превосходит дневной. Кроме того, в результате преобладания глобулиновой фракции в крови отмечается умеренное увеличение СОЭ.
Начальная стадия симптомов амилоидного нефроза может продолжаться долго: от 6 месяцев до 5 лет. Сроки зависят от природы основного заболевания. Их сокращение происходит при туберкулезе, а удлинение – при воспалительных и нагноительных процессах.
На нефротической стадии амилоидного нефроза в клинической картине преобладают протеинурия, отеки, гипотеинемия, диспротеинемия и гиперлипидемия. Нарастает альбуминурия, причем количество белка в моче в течение суток значительно колеблется. Среди белков в моче преобладают глобулины, особенно их крупнодисперсные фракции. Кроме того, в осадке мочи отмечается большое количество холестеринэстеров, что говорит о присоединении к амилоидозу вторичного липоидного нефротического синдрома.
В этот период у больного отмечаются олигурия – уменьшение суточного количества мочи и устойчивое преобладание ночного диуреза над дневным. Из-за гипотонии, обусловленной поражением надпочечников, снижается фильтрационная функция почек. Иногда в крови может наблюдаться повышенное содержание холестерина и умеренное повышение креатинина – конечного продукта обмена белков, мочевины и остаточного азота. Также возможны небольшая анемия и нейтрофильный лейкоцитоз. СОЭ всегда увеличена.
Азотемический или третий период протекания вторичного амилоидного нефроза характеризуется хронической почечной недостаточностью, развившейся в результате сморщивания клубочков. На этой стадии заболевания у больного снижаются концентрационная и фильтрационно-реабсорбционная функции почек и усиливается расстройство желудочно-кишечного тракта. Часто бывают тошнота, рвота, понос, наблюдаются полиурия и гипоизостенурия – снижение удельного веса мочи.
Обследования больного показывают, что остаточный азот не превышает 100 мг, а артериальное давление нормальное или незначительно повышенное. Уровень холестерина приходит в норму, усиливается анемия, отеки остаются только на ногах и лодыжках. Из-за накопления глобулинов и фибриногена в клубочках на фоне замедления почечного кровотока может развиться осложнение в виде тромбоза почечных вен. При этом быстро уменьшается диурез, нарастает гематурия, остро развиваются гипертония и азотемия.
На третьей стадии вторичного амилоидного нефроза вследствие азотемической уремии, гнойно-септических процесов, пневмонии, гнойного перитонита, тромбоза почечных вен, рожистого воспаления, абсцесса легкого или других осложнений может наступить смерть больного.
Диагностика амилоидной дистрофии почек
Поставить диагноз не составит большого труда, если клиническая картина при диагностике амилоидного нефроза выражена достаточно ясно. Симптомы заболевания на поздней стадии показательны:
1.
протеинурия,
2.
холестеринемия,
3.
гипопротеинемия,
4.
гипоальбуминемия,
5.
наличие у больного в органах и тканях хронических гнойных очагов, коллагенозов,
6.
заболевание сифилисом или туберкулезом,
7.
увеличенные печень и селезенка,
8.
диспепсические расстройства, а также другие признаки амилоидного поражения различных органов.
Гораздо труднее диагностировать амилоидный нефроз на его ранней стадии, проявляющейся только небольшой альбуминурией.
Инструментальные методы диагностики амилоидной болезни почек
Помочь разобраться и поставить правильный диагноз помимо этиологических факторов могут пробы с красками. Больному подкожно вводят метиленовый синий или конгорот, а затем в течение 5–6 часов через каждый час берут пробы мочи. У здорового человека она должна быть окрашена в зеленый цвет. При амилоидозе почек изменение цвета мочи незначительное или его нет совсем.
Биопсия почек и выявление амилоидной субстанции в других органах также помогает в диагностике амилоидного нефроза.
Если у больного заметны отеки, амилоидоз почек крайне сложно отличить от липоидного нефроза и нефротической формы хронического диффузного гломерулонефрита. Но присутствие очагов хронической инфекции в организме и наличие признаков отложения амилоидной субстанции в других органах говорит об амилоидозе почек. Постоянная, хотя и небольшая гематурия, признаки снижения фильтрационной функции почек, а также повышенное содержание гаммаглобулина свидетельствуют о липоидном нефрозе. Кроме того, уточнить диагноз амилоидного нефроза помогают результаты рентгенологических и радиоиндикационных методов исследования.
Амилоидный нефроз в большинстве случаев заканчивается амилоидным сморщиванием почки и хронической почечной недостаточностью. Больные часто умирают. Причина смерти зависит от сосредоточения амилоидных масс и степени нарушения функций пораженных органов. Случаи выздоровления крайне редки, они возможны только при своевременном лечении основного заболевания, вызвавшего развитие амилоидоза почек, и отсутствии грубых изменений в органах.
Особенности лечения амилоидного нефроза
Лечение болезни включает в себя щадящий режим, диету, санацию очагов хронической инфекции, назначение патогенетических и симптоматических лекарственных средств. Режим жизни полностью исключает тяжелые физические нагрузки, переохлаждение и воздействие токсических веществ. Женщинам с симптомами амилоидного нефроза противопоказана беременность.
Что касается питания, то оно зависит от стадии болезни. В начальной стадии назначается малобелковая диета с повышенным количеством углеводов, получаемых главным образом за счет крахмалсодержащих продуктов. Ее длительное применение может способствовать рассасыванию амилоидных масс и замедлить дальнейшее развитие патологии.
Если же заболевание находится в нефротической стадии, когда больной потерял много белка, диета при лечении амилоидного нефроза должна быть полноценной, с содержанием 1,5 г белка на 1 кг его веса. Рекомендуются мясо, яйца, молочные продукты. Жиры и углеводы в этом случае нужны в обычных количествах. Также очень полезны при лечении амилоидного нефроза в любом виде овощи и фрукты, особенно содержащие витамин С и калийные соли. В период больших отеков противопоказано употребление поваренной соли, ограничивается прием жидкости. В день можно употреблять такое ее количество, которое соответствует выведенной за предыдущие сутки мочи.
Санация очагов хронической инфекции при лечении амилоидного нефроза должна делаться консервативными методами, а при отсутствии реального эффекта – хирургическим путем. При назначении антибиотиков и химиопрепаратов врачу необходимо учитывать то, что больным с амилоидным нефрозом противопоказаны препараты, обладающие нефротоксичностью, то есть отрицательно влияющие на деятельность почек.
Для борьбы с нефротическим синдромом из патогенетических средств используются десенсибилизирующие препараты: Димедрол, Диазолин, Пипольфрен, Супрастин и другие, а также резохиновые производные, Аскорбиновая кислота и кислород. В качестве симптоматических средств применяют при лечении амилоидного нефроза переливания нативной и сухой плазмы и плазменного альбумина, а также диуретические препараты: Альдактон, Гипотиазид, Урегит, Лазикс, раствор Маннита.
Каковы причины и профилактика амилоидной болезни почек
Причина появления первичного амилоидоза до настоящего времени не установлена, он регистрируется очень редко. Вторичный амилоидоз встречается чаще и протекает на фоне нарушений белкового обмена, часто в результате таких хронических инфекций, как туберкулез, сифилис, малярия, длительных воспалительных процессов в легких, остеомиелита. Реже бывает при деформирующем полиартрите, лимфогранулематозе, актиномикозе, миеломной болезни.
По частоте поражения амилоидом органы и системы организма можно расположить в следующем порядке: селезенка, почки, надпочечники, печень, желудочно-кишечный тракт, лимфатические узлы, поджелудочная железа, предстательная железа.
Механизм развития амилоидного нефроза
Под воздействием инфекции и токсических веществ в организме изменяется процесс синтеза белка – появляются видоизмененные белки. Организм в ответ включает аутоиммунные механизмы и начинает вырабатывать антитела к этим видоизмененным белкам. В результате образуется особая плотная амилоидная субстанция, состоящая из комплексов «антиген + антитело», которая откладывается в различных органах. При первичном амилоидном нефрозе – вокруг коллагеновых волокон, при вторичном – периретикулярно. В связи с этим в первом случае чаще страдают:
1.
миндалины,
2.
пищеварительный тракт,
3.
кожа,
4.
поперечно-полосатая мускулатура,
5.
сердце,
6.
нервы,
7.
крупные сосуды.
А при при вторичном амилоидном нефрозе - паренхиматозные органы (печень, селезенка, легкие и др., имеющие мелкие сосуды).
Профилактика вторичного амилоидоза почек сводится к раннему выявлению и лечению заболеваний, которые могут стать причиной его развития. Полезно также санаторно-курортное лечение амилоидного нефроза. Но его рекомендуют при отсутствии противопоказаний со стороны других органов и систем.
www.astromeridian.ru
Амилоидный нефроз (nephrosis amyloidea) - симптомы, причины, лечение, препараты, у детей
Амилоидный нефроз (синонимы: амилоидоз почек - amiloidosis renum; амилоидная дистрофия почек) - одно из проявлений общего заболевания - амилоидной болезни или амилоидоза. Чаще наблюдается у мужчин среднего возраста и занимает значительное место в структуре почечных заболеваний (составляет от 6 до 9,1 %). Различают амилоидоз генетический (наследственный), первичный и вторичный.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Генетический амилоидоз является следствием наследственных дефектов ферментных систем, участвующих в синтезе белка. Первичный амилоидоз встречается спорадически; этиология его пе установлена. Вторичный амилоидоз возникает па фоне выраженных нарушений белкового обмена, чаще - в результате хронических инфекций (туберкулез, сифилис, малярия, длительные пагноительпые процессы в легких, остеомиелит). Реже наблюдается развитие амилоидоза почек при деформирующем полиартрите, лимфогранулематозе, актиномикозе, миеломиой болезни.
В основе амилоидоза лежит своеобразное нарушение белкового обмена, приводящее к образованию особого вещества - амилоида, который у здоровых людей не встречается. Амилоид является глюкоиротеидом. 96-98 % амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Хроническое воздействие инфекции и токсических веществ приводит к изменению процесса синтеза белка и образованию видоизмененных белков. В ответ на это в организме включаются механизмы аутоиммунитета и начинают образовываться антитела к собственным видоизмененным белкам. Образуются комплексы аитигеп+антитело в виде специфической плотной амилоидной субстанции, которая откладывается в различных органах.
При первичном амилоидозе субстанция откладывается вокруг коллагеиовых волокон, при вторичном - перирегикулярно. Поэтому при первичном амилоидозе чаще поражаются пищеварительный тракт, миндалины, кожа, поперечнополосатая мускулатура, сердце, нервы, крупные сосуды, а при вторичном - паренхиматозные органы, а в них раньше всего мелкие сосуды. При этом амилоидная субстанция сначала откладывается субэпдотелиально, а затем распространяется на периферию сосуда, переходя в дальнейшем на соседнюю соединительную ткань. По частоте поражения амилоидом органы и системы можно расположить в следующем порядке: селезенка, почки, надпочечники, печень, желудочно-кишечный тракт, лимфатические узлы, поджелудочная железа, предстательная железа и т.д.
ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Наибольшие изменения обнаруживают в селезенке, почках, печени, надпочечниках, желудочно-кишечном тракте. Реже находят изменения в лимфатических узлах и других органах. Почки увеличены в размерах, плотной консистенции, серого цвета, имеют сальный оттенок на разрезе ("большая сальная почка"). При гистологическом исследовании видны отложения амилоида в сосудистой стенке, под эпдотелием петель клубочков и мелких сосудов. Капиллярные петли заиустевают, клубочки замещаются глыбками амилоида или соединительнотканным рубчиком. Одновременно наблюдаются дистрофические изменения эпителия канальцев. В далеко зашедших случаях процесс приводит к образованию амилоидпо-сморщенной почки.
КЛИНИЧЕСКАЯ КАРТИНА
Чаще встречается вторичный амилоидоз почек. В его течении можно выделить три стадии:
1) начальная (протеинурическая или альбуминурическая) стадия;
2) иефротическая (отечная) стадия;
3) азотемическая стадия.
Клиническая симптоматика вторичного амилоидоза во многом зависит от основного заболевания, явившегося его причиной (туберкулез, сифилис, бронхоэктатическая болезнь и т.д.), а также от отложения амилоида в других органах.
В начальный период отсутствуют какие-либо характерные для поражения почек жалобы и признаки, устанавливаемые при физическом обследовании больных. На первый план выступают симптомы основного заболевания. В этот период изменения в почках не оказывают существенного влияния на общее состояние больного. Лишь исследование мочи позволяет выявить небольшую протеииурию (от сотых до десятых промилле), периодическую эритроцитурию, которая иногда обнаруживается лишь при количественном исследовании осадка мочи по методу Каковского-Аддиса. Кроме того, в моче определяются единичные цилиндры (гиалиновые, зернистые, восковидные) и лейкоциты. Иногда уже в этот период незначительно снижается почечный плазмоток и клубочковая фильтрация.
В ряде случаев фильтрация почечных клубочков повышена, наблюдается полиурия и никтурия. Отмечается умеренное ускорение СОЭ в результате преобладания в крови глобулииовой фракции. Протеинурическая стадия может продолжаться от 6 месяцев до 5 лет. Она имеет более длительное течение при папюительных заболеваниях и укорачивается при туберкулезе.
В нефротической стадии симптомы основного заболевания отходят на второй план, а преобладает клиническая картина пефротического синдрома с характерной триадой: протеинурией, отеками, гшюи диспротеинемией, гииерлииидемией. Отеки могут развиться постепенно или остро. Их появление может быть спровоцировано иптеркуррептиой инфекцией, охлаждением, операцией, травмой, приемом кортикостероидных гормонов, вакцинацией, обострением основного заболевания. Лицо больного становится бледным и одутловатым. Вначале отеки локализуются на стопах и голенях, затем на бедрах, пояснице, половых органах. Позже появляется отечная жидкость в плевральной, брюшной и других полостях. Нарастает альбуминурия (до 10-30%0), причем количество белка в моче подвержено весьма значительным колебаниям в течение суток и при повторных исследованиях. Среди белков мочи преобладают глобулины, особенно их крушюдисперсные фракции. Отмечается высокое содержание гамма-гликоиротеидов и альфа-липопротеидов в моче. В осадке мочи обнаруживают небольшую эритроцитурию, цилиндрурно и нередко лейкоцитурию. Кроме того, отмечается большое количество холестеринэстеров в осадке мочи, свидетельствующее о присоединении к амилоидозу дистрофических изменений канальцев - вторичного липоидного нефротичес-кого синдрома, похудение. В этот период заболевания отмечаются олигурия и никтурия. Снижается фильтрационная функция почек, очевидно из-за гипотонии, обусловленной поражением надпочечников. Вследствие присоединения липоидного нефроза повышается реабсорбциониая функция. Наблюдается гипопротеинемия с характерным сдвигом в сторону преобладания глобулинов (альбумипо-глобулиновый коэффициент уменьшается до 1.0 и ниже), а среди них - альфа-2- и гамма-глобулинов. Может наблюдаться гиперхолестеринемия. Иногда в крови обнаруживается умеренное повышения содержания креатинина, мочевины и остаточного азота, а также умеренная анемия и нейтрофильный лейкоцитоз. СОЭ всегда ускорена. Могут наблюдаться небольшие изменения глазного дна. Белково-углеводная функция печени нарушена. Развивается желудочно-кишечная диспепсия. Селезенка плотная.
Третий (азотемический) период в течение вторичного амилоидоза почек характеризуется развитием хронической почечной недостаточности в результате сморщивания клубочков (амилоидно-сморщенная почка). Толчком к развитию уремии могут явиться интеркуррептпые заболевания, травмы, тромбоз почечных сосудов и др. В этой стадии болезни усиливается желудочна-кишечная диспепсия (тошнота, рвота, понос). Снижаются концентрационная и фильтрационно-реабсорбционная функции почек. Наблюдаются иолиурия, гипоизостепурия. Остаточный азот не превышает 100 мг%. Артериальное давление в пределах нормы или незначительно повышено. Отеки остаются только на ногах и лодыжках. Уровень холестерина снижается до нормы. Усиливается анемия. Из-за накопления глобулинов и фибриногена в клубочках на фоне замедления почечного кровотока может развиться осложнение в виде тромбоза почечных вен. При этом быстро уменьшается диурез, нарастает гематурия, остро развиваются гипертония и азотемия.
В этой стадии болезни может наступить смерть больного вследствие азотемической уремии или других осложнений (гнойно-септический процесс, пневмония, гнойный перитонит, тромбоз почечных вен, рожистое воспаление, абсцесс легкого и т.д.).
Первичный амилоидоз относится к сравнительно редким заболеваниям. Его клинические проявления определяются локализацией отложения амилоида, функциональными нарушениями и тромбозами сосудов, возникающих в соответствующих органах. Начальные его стадии могут протекать под маской злокачественных новообразований, цирроза печени, сердечно-сосудистой недостаточности и др. Это затрудняет диагностику заболевания. Для первичного амилоидоза не характерно отложение амилоида в почках в ранние сроки заболевания. Поражение почек чаще возникает не в начале болезни, а присоединяется в более поздние сроки. Поэтому прижизненная диагностика первичного амилоидоза почек трудна и требует всего арсенала диагностических средств.
Генетический (наследственный, семейный) амилоидоз имеет свою географию - наибольшее его распространение отмечается в странах Средиземноморского бассейна. У нас в стране наблюдаются единичные случаи заболевания. Генетический амилоидоз начинается в первые два-три десятилетия жизни больного. Клиническая картина полиморфна, в ней выделяют 3 синдрома:
1) нефропатический, протекающий с поражением почек;
2) нейропатический, характеризующийся преимущественным поражением нервной системы;
3) кардиопатический, проявляющийся изменениями со стороны сердца.
Клиническая картина генетического амилоидоза характеризуется лихорадкой, отеками, протеинурией, анемией, суставными и кожными изменениями, миальгиями, поражением желудочно-кишечного тракта (боли, диспепсические расстройства). Мочевой синдром может предшествовать перечисленным проявлениям заболевания или, наоборот, появляться значительно позже. У больных выявляются дисиротеинемия, ускорение СОЭ. Кровяное давление у больных обычно нормальное и нередко не повышается даже в стадии хронической почечной недостаточности. Причиной этого, скорее всего, является амилоидоз надпочечников. Изменения глазного дна отсутствуют или выражены слабо. Отмечается относительно раннее снижение почечного кровотока и клубочковой фильтрации. У многих больных отмечается увеличение печени и селезенки за счет отложения амилоидной субстанции в этих органах. Функции печени нарушены.
ДИАГНОЗ И ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
При выраженной клинической картине диагноз амилоидных почек сравнительно не труден. В его пользу говорят выраженная протеинурия, гипопротеинемия, гипоальбуминемия, холестерипемия, наличие у больного хронических нагноительных очагов в органах и тканях, коллагеиозов, сифилиса, туберкулеза и др., а также увеличенные печень и селезенка, диспепсические расстройства и другие признаки амилоидоза поражения различных органов.
Труднее диагностировать заболевание в его ранней стадии, проявляющейся лишь небольшой альбуминурией. Дифференциальной диагностике помогают учет этиологических факторов, а также пробы с красками: конгорот, а чаще - метиленовый синий - 1 мл 1-процентного раствора последнего вводят больному подкожно. После этого в течение 5-6 часов каждый час берут порции мочи. В норме все они оказываются окрашенными в зеленый цвет. При амилоидозе почек изменение цвета мочи отсутствует или оно незначительное. Облегчает диагноз биопсия почек, а также выявление амилоидной субстанции в других органах.
В отечном периоде амилоидоз почек крайне трудно дифференцировать с липоидным нефрозом и нефротической формой хронического диффузного гломерулонефрита. В пользу амилоидного нефроза говорят наличие хронических очагов инфекции в организме и признаки отложения амилоидной субстанции в других органах, результаты проб с красками. Для дифференциации с липоидным нефрозом существенное значение имеет обнаружение постоянной, хотя и небольшой, гематурии, признаков снижения фильтрационной функции почек, а также гипергаммаглобулинемия. Большое значение имеет биопсия почек. Кроме того, уточнить диагноз помогают результаты рентгенологических и радиоиндикациониых методов исследования.
ТЕЧЕНИЕ И ПРОГНОЗ
Течение заболевания, прогрессирующее с исходом в амилоидно-сморщенную почку и хроническую почечную недостаточность. Случаи выздоровления крайне редки, они обусловлены успешной своевременной терапией основного заболевания, вызвавшего развитие амилоидоза почек.
Прогноз всегда очень серьезен. Он зависит от течения основного заболевания и возможности его радикального лечения. Прогноз первичного и генетического амилоидоза неблагоприятен. Больные часто умирают от хронической почечной недостаточности или от вторичных осложнений (гнойно-септические процессы, тромбоз почечных вен, рожистое воспаление, пневмонии и др.). Непосредственная причина смерти определяется преимущественной локализацией амилоидных масс и степенью функциональных нарушений пораженных органов.
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ
Профилактика вторичного амилоидоза почек сводится к раннему выявлению и адекватному лечению заболеваний, которые могут стать причиной его развития.
На успех в лечении амилоидоза можно рассчитывать лишь в случаях устранения вызвавшей его развитие причины и отсутствия грубых изменений в органах. Лечение включает диету, щадящий режим, санацию очагов инфекции, назначение патогенетических и симптоматических средств.
Щадящий режим предусматривает исключение тяжелой физической нагрузки, охлаждения и воздействия токсических факторов.
Женщинам, больным амилоидозом, противопоказана беременность.
В начальной стадии заболевания показана малобелковая диета (0,7 г/кг) с повышенным содержанием углеводов, главным образом, за счет крахмалистых блюд. Длительное (месяцы, годы) применение такой диеты может способствовать резорбции амилоидных масс и тормозить дальнейшее развитие патологического процесса.
Диета больных в нефротической стадии, в связи со значительной потерей белка, должна быть полноценной, в первую очередь в отношении содержания белка (1,5г белка па 1 кг веса больного). Рекомендуются главным образом белки мяса, яиц, молочных продуктов. Жиры и углеводы - в обычных количествах (60-70 г жиров и 450-500 г углеводов в сутки).
Широко используются в любом виде овощи и фрукты, особенно содержащие много витамина С (черпая смородина, отвар шиповника, земляника), а также калийные соли (картофель, капуста, сливы, абрикосы, урюк, апельсины, бананы, инжир).
В период больших отеков употребление поваренной соли противопоказано, кроме того, ограничивается прием жидкости (оно должно соответствовать количеству выделенной за предыдущие сутки мочи).
Санация очагов хронической инфекции должна проводиться консервативными методами, а при отсутствии эффекта хирургическим путем.
При назначении антибиотиков и химпопрепаратов следует учитывать, что больным противопоказаны антибиотики, обладающие нефротоксичностью.
При лечении туберкулеза у больных амилоидозом почек следует учитывать, что им противопоказаны такие препараты, как ПАСК, тибон, циклосерип.
Из средств патогенетической терапии применяют десенсибилизирующие препараты (димедрол, диазолин, пииольфреп. супрастип и др.), а также резохиповые производные, аскорбиновая кислота, кислород.
Симптоматические средства чаще используют для борьбы с нефротическим синдромом: переливания пативпой и сухой плазмы, плазменного альбумина; диуретические средства (альдактоп, гипотиазид, урегит, лазикс, раствор манпита).
Для устранения гипертонии следует применять гипотензивные препараты, которые не ухудшают функции почек (альдомет, допегит, эуфиллин, папаверин, дибазол и др.).
При признаках сердечной недостаточности назначают сердечные гликозиды в обычной дозировке.
В случае анемии рекомендуются переливания цельной крови, назначение витаминов группы В и препаратов железа.
Лечение азотемической стадии заболевания аналогично таковому при почечной недостаточности различной этиологии (см. раздел "Азотемическая уремия").
Санаторно-курортное лечение (Байрам-Али) рекомендуется в начальной и нефротической стадиях амилоидоза почек при отсутствии противопоказаний со стороны других органов и систем.
www.urological.ru
Глава 6. НЕФРОЗЫ. Болезни почек
Глава 6. НЕФРОЗЫ
Нефроз довольно редкое заболевание. Нефрозом или нефротическим синдромом называется дистрофия почек, характеризующаяся хроническими дегенеративными поражениями почечных канальцев с одновременным нарушением водносолевого, белкового и жирового обменов в организме. Нефроз — это длительное заболевание, нередко излечиваемое полностью.
ПРИЧИНЫ ЗАБОЛЕВАНИЯ
В основе развития нефрозов лежат аллергические и аутоиммунные процессы, вызванные самыми разными причинами. В группу нефрозов входят простые и некротические нефрозы — не-кронефрозы. Простые бывают липоидными и ами-лоидно-липоидными, а некронефрозы могут развиваться на почве токсических и инфекционных поражений почек, при нефропатии беременных и в результате переливания крови.
Нефроз редко бывает первичным заболеванием, он обычно развивается как осложнение при некоторых хронических болезнях: туберкулезе, сифилисе, длительных нагноительных процессах в легких, костях и других органах. Эти заболевания приводят к тяжелым нарушениям в обмене веществ и определяют характер течения самого нефроза.
Главными проявлениями нефроза являются отеки, выделение большого количества белка с мочой и повышение количества липоидов, в первую очередь — холестерина в крови. Часто отеки достигают огромных размеров и обычно резко выражены в нижней части туловища: в пояснице, на животе, наружных половых органах и ногах. Зачастую отечная жидкость скапливается не только в подкожной клетчатке, но и в брюшной полости и в полости плевры. Могут наступить затрудняющий дыхание отек гортани или служащий причиной очень упорных поносов отек стенок кишечника.
Основным отличием нефроза от нефрита является сохранение функции почек по выделению шлаков из организма. Поэтому у больных нефрозом очень редко бывают почечная недостаточность или уремия. Кровяное давление у них также не повышается, вследствие чего им не грозит сердечная недостаточность.
При лечении отеки спадают, общее состояние улучшается и восстанавливается трудоспособность. Но необходимо помнить, что у больных нефрозом понижена сопротивляемость к инфекциям, а в тяжелых и затяжных случаях заболевания возможно сморщивание почек, которое способно закончиться уремией.
ЛИПОИДНЫЙ НЕФРОЗ
Липоидный нефроз довольно редкое заболевание. Это одна из форм нефротического синдрома, при котором происходит поражение почек преимущественно дистрофического характера.
Причины заболевания
Причиной чаще всего является какая-либо общая болезнь:
— туберкулез,
— остеомиелит,
— сифилис,
— малярия,
— дифтерия,
— дизентерия,
— хронический энтероколит,
— полиартрит,
— лимфогранулематоз,
— свинцовая и ртутная интоксикации и т. д.
Если причину возникновения дистрофических изменений в почках выявить не удается, болезнь обозначают как липоидный нефроз. Его причинами становятся резкие расстройства обмена веществ в организме, главным образом жирового и белкового. В результате нарушаются процессы клеточного питания и проницаемость стенок капилляров почечных клубочков. Белковые частицы и липоиды, в большом количестве содержащиеся в первичной моче больных, проникают через стенку канальцев, вызывая сильные дистрофические изменения в эпителиальных клетках. В последнее время выявлено большое влияние на развитие данной патологии почек аутоиммунного механизма.
Симптомы и диагностика липоидного нефроза
Развивается липоидный нефроз постепенно. Пораженные им люди обычно не испытывают никаких болей и неприятных ощущений. Жалобы бывают лишь на значительные отеки, которые стесняют и беспокоят. У больного липоидным нефрозом увеличиваются почки, масса одной достигает 250 г. Капсула легко снимается, поверхность обычно гладкая, бледно-серого цвета. Корковый слой значительно расширен и имеет желтовато-серый цвет. Такую почку врачи называют большой белой почкой.
Главный симптом липоидного нефроза — повышенное содержание белка в моче. Его количество может доходить до 20–50 % и более, что приводит к сильному уменьшению содержания белка в крови. Это ведет к образованию больших отеков. Но так как сосудистая система почек не поражена, артериальное давление остается нормальным, эритроциты в моче отсутствуют, и концентрационная способность почек не нарушается. Кроме белка в моче содержатся лейкоциты, клетки почечного эпителия и различные цилиндры: эпителиальные, зернистые, гиалиновые, а иногда и восковидные. Последние появляются в моче при тяжелых хронических почечных заболеваниях.
Больные с липоидным нефрозом жалуются, кроме сильных отеков по всему телу, на слабость, снижение работоспособности, зябкость, потерю аппетита, сильную жажду.
Обильные отеки появляются не сразу. Сначала количество белка в моче начинает превышать нормальные значения. Потом бледнеет лицо, возникают слабая отечность и снижение мимики. Постепенно отеки нарастают, охватывая всю подкожную клетчатку. Начинается деформация лица и туловища. Но особенно сильно отеки видны на лице: оно становится одутловатым, веки набухают, глаза сужаются и по утрам открываются с трудом. Жидкость, накапливаясь во внутренних органах, в брюшной и плевральной полостях, иногда в перикарде, поддерживает отеки месяцами и даже годами. Они становятся очень мягкими, подвижными, а при надавливании пальцем на этом месте остается быстро исчезающая глубокая ямка. Кожа в местах отеков натягивается, делается блестящей и может лопаться с выделением жидкости молочного цвета. В отечной жидкости мало белков и много солей, в частности хлоридов, а количество липопротеинов повышено. Объем отечной жидкости в некоторых случаях достигает 20 л и более. Прорывы кожи очень опасны, так как возможно инфицирование, приводящее к рожистому воспалению и другим заболеваниям.
При липоидном нефрозе артериальное давление нормальное или пониженное. Возможны приглушение сердечных тонов и брадикардия, но ангиоспастические симптомы и признаки сердечной недостаточности отсутствуют. Иногда слегка увеличивается печень. На поздних сроках заболевания при выраженных отеках наблюдаются уменьшение выделяемой мочи до 400–300 мл в сутки, и значительное увеличение ее относительной плотности.
Свойственны липоидному нефрозу диспротеи-немия и гипопротеинемия. Особенно сильно снижается содержание альбуминов в плазме крови, что приводит к уменьшению альбумин-глобулинового коэффициента до 1–0,5 и ниже. Соответственно в крови увеличивается количество глобулинов, преимущественно за счет альфа-2- и бета-глобулинов. Уровень гамма-глобулинов снижен.
Резкая липидемия и холестеринемия являются постоянными симптомами заболевания. Уровень холестерина в плазме крови повышается до 500 мг и более, возрастает количество лецитина и жирных кислот. Одновременно с этим наблюдаются гипохромная анемия, лимфоцитоз, эозинофилия, увеличение СОЭ. На поздних стадиях заболевания происходит разрушение эпителиальных клеток канальцев с развитием соединительной ткани, последующей атрофией и гиалинизацией клубочков. В результате почки уменьшаются в объеме — образуется нефротически сморщенная почка. Схожие симптомы и такое же течение болезни замечены при хроническом нефрите нефротического типа.
Основывается диагноз липоидного нефроза на наличии в моче больного белка, количество которого превышает нормальные значения, уменьшении общего белка в крови и повышении содержания в ней холестерина, а также жалобах на длительные не спадающие отеки в отсутствие гематурии, артериальной гипертонии и азотемии.
Необходимо провести дифференциальную диагностику со следующими заболеваниями:
— амилоидозом почек (для выявления амилоидоза почек имеет значение отсутствие хронической, гнойной, сифилитической, туберкулезной или другой инфекции в организме)
— нефротической формой хронического диффузного гломерулонефрита,
— диабетическим гломерулосклерозом,
— некоторыми васкулитами.
Лечение липоидного нефроза
Больному для борьбы с отеками прописывают постельный режим и диуретические средства: ла-зикс, гипотиазид, новурит и другие. В последнее время главное место в лечении стали занимать кортикостероидные препараты и иммунодепрессанты. Прием кортикостероидов обычно приводит к длительной ремиссии, спаданию отеков, нормализации структуры стенок капилляров клубочков с уменьшением их проницаемости и снижению выделения белка почками. В качестве средства, повышающего коллоидно-осмотическое давление плазмы, рекомендуется введение полиглюкина. После исчезновения отеков для улучшения синтеза белка можно использовать стероидные гормоны. Во все периоды болезни необходимо применять средства заместительной терапии: витамины и ферменты.
Назначаются больному с липоидкым нефрозом белковая диета — из расчета 2–2,5 г белка на 1 кг массы его тела без учета отеков, и витамины. Количество поваренной соли снижается до 1,5–2,5 г в сутки, умеренно ограничивается объем потребляемой жидкости. Также с помощью антибиотиков проводится активное лечение очагов инфекции.
Ввиду того, что липоидный нефроз в качестве самостоятельной болезни развивается очень редко, вся его профилактика сводится к профилактике и своевременному избавлению от болезней, его вызывающих, а также лечению очаговой или хронической инфекции.
АМИЛОИДНЫЙ НЕФРОЗ
В основе этой патологии лежит нарушение белкового обмена, приводящее к образованию особого вещества — амилоида, который у здоровых людей не встречается и является глюкопротеидом. Амилоидный нефроз — это одно из проявлений общего заболевания: амилоидной болезни или амилоидоза, синонимы — амилоидоз почек и амилоидная дистрофия почек. До 96–98 % амилоида составляет белковый компонент, в котором преобладает гамма-глобулин. Амилоидоз чаще бывает у мужчин среднего возраста.
Причины заболевания
Различают амилоидоз:
— генетический или наследственный,
— первичный,
— вторичный.
Генетический возникает по причине наследственных изменений в ферментных системах, участвующих в синтезе белка.
Причина появления первичного амилоидоза до настоящего времени не установлена, он регистрируется очень редко.
Вторичный амилоидоз встречается чаще и протекает на фоне нарушений белкового обмена, часто в результате таких хронических инфекций, как туберкулез, сифилис, малярия, длительных воспалительных процессов в легких, остеомиелита. Иногда бывает при деформирующем полиартрите, лимфогранулематозе, актиномикозе, миеломной болезни.
По частоте поражения амилоидом органы и системы организма можно расположить в следующем порядке:
— селезенка,
— почки,
— надпочечники,
— печень,
— желудочно-кишечный тракт,
— лимфатические узлы,
— поджелудочная железа,
— предстательная железа.
Симптомы и диагностика амилоидного нефроза
Изменяется процесс синтеза белка под воздействием инфекции и токсических веществ— появляются видоизмененные белки. В ответ организм включает аутоиммунные механизмы и начинает вырабатывать антитела к этим видоизмененным белкам. В результате образуется особая плотная амилоидная субстанция, состоящая из комплексов «антиген + антитело», которая откладывается в различных органах. При первичном амилоидозе — вокруг коллагеновых волокон, при вторичном — периретикулярно. В связи с этим в первом случае чаще страдают миндалины, пищеварительный тракт, кожа, поперечно-полосатая мускулатура, сердце, нервы, крупные сосуды, а во втором — паренхиматозные органы (печень, селезенка, легкие и др., имеющие мелкие сосуды).
Происходит развитие генетического амилоидоза у больного в периоде 20–30 лет. В клинической картине выделяют три синдрома: нефропатический, протекающий с поражением почек, нейропатический, характеризующийся преимущественным поражением нервной системы, и кардиопатический, проявляющийся изменениями в деятельности сердца.
Основные симптомы генетического амилоидоза:
— лихорадка,
— отеки,
— протеинурия,
— анемия,
— суставные и кожные изменения,
— миалгия (боли в мышцах),
— поражение желудочно-кишечного тракта.
Также им может предшествовать мочевой синдром, но иногда он способен развиться значительно позже.
У больных кровяное давление обычно нормальное и не повышается даже в стадии хронической почечной недостаточности. Однако наблюдается диспротеинемия — нарушение нормального соотношения между различными фракциями белков крови и увеличение СОЭ. Также отмечается относительно раннее снижение почечного кровотока и клубочковой фильтрации.
У многих больных за счет отложения амилоидной субстанции обнаруживаются увеличение печени и селезенки, нарушение функции печени.
Проявляется первичный амилоидоз в виде локализации отложений амилоида, а также функциональными нарушениями и тромбозами сосудов, возникающими в соответствующих органах. Его начальные стадии могут быть похожи на злокачественные новообразования, цирроз печени, сердечно-сосудистую недостаточность и другие заболевания. Все это сильно затрудняет диагностику недуга.
Для первичного амилоидоза на ранних сроках заболевания не характерно отложение амилоида в почках. Их поражение происходит не в начале болезни, а позже. Из-за этого прижизненная диагностика первичного амилоидоза почек сложна и требует большого опыта врача и всех имеющихся в наличии диагностических средств.
Вторичный амилоидоз почек можно разделить на 3 стадии:
— начальную,
— нефротическую,
— азотемическую.
На начальной у больного нет каких-либо жалоб и признаков, характерных для поражения почек. При физическом обследовании пациентов их обычно не находят. Основными в этот период являются симптомы основного заболевания, а изменения в почках не оказывают существенного влияния на общее состояние человека.
Исследование мочи позволяет выявить небольшую протеинурию, периодическую эритроцитурию, единичные цилиндры и лейкоциты.
В некоторых случаях незначительно снижаются почечный плазмоток и клубочковая фильтрация, которая также может быть повышенной и сочетаться с полиурией — увеличенным количеством выделяемой мочи. В этом случае ночной диурез устойчиво превосходит дневной. В результате преобладания глобулиновой фракции в крови отмечается умеренное увеличение СОЭ.
Продолжаться начальная стадия может долго — от 6 месяцев до 5 лет. Это в первую очередь зависят от природы основного заболевания. Их сокращение происходит при туберкулезе, а удлинение — при воспалительных и нагноительных процессах.
На нефротической стадии симптомы основного заболевания уже не играют главной роли.
В клинической картине преобладают проте-инурия, отеки, гипотеинемия, диспротеинемия и гиперлипидемия. Нарастает альбуминурия, причем количество белка в моче в течение суток значительно колеблется. Среди белков в моче преобладают глобулины, особенно их крупнодисперсные фракции. Кроме того, в осадке мочи отмечается большое количество холестеринэстеров, что говорит о присоединении к амилоидозу вторичного липоидного нефротического синдрома.
В этот период у больного отмечаются олигурия — уменьшение суточного количества мочи и устойчивое преобладание ночного диуреза над дневным. Из-за гипотонии, обусловленной поражением надпочечников, снижается фильтрационная функция почек. Иногда в крови может наблюдаться повышенное содержание холестерина и умеренное повышение креатинина — конечного продукта обмена белков, мочевины и остаточного азота. Также возможны небольшая анемия и нейтрофильный лейкоцитоз. СОЭ всегда увеличена.
Третий период или азотемический протекания вторичного амилоидоза почек характеризуется хронической почечной недостаточностью, развившейся в результате сморщивания клубочков. На этой стадии заболевания у больного снижаются концентрационная и фильтрационно-реабсорбционная функции почек и усиливается расстройство желудочно-кишечного тракта. Часто бывают тошнота, рвота, понос, наблюдаются полиурия и гипоизостенурия — снижение удельного веса мочи.
Обследования больного показывают, что остаточный азот не превышает 100 мг, а артериальное давление нормальное или незначительно повышенное. Уровень холестерина приходит в норму, усиливается анемия, отеки остаются только на ногах и лодыжках. Из-за накопления глобулинов и фибриногена в клубочках на фоне замедления почечного кровотока может развиться осложнение в виде тромбоза почечных вен. При этом быстро уменьшается диурез, нарастает гематурия, остро развиваются гипертония и азотемия.
На третьей стадии вторичного амилоидоза почек вследствие азотемической уремии, гнойносептических процесов, пневмонии, гнойного перитонита, тромбоза почечных вен, рожистого воспаления, абсцесса легкого или других осложнений может наступить смерть больного.
Если клиническая картина выражена достаточно ясно поставить диагноз амилоидный нефроз почек не составит большого труда. Показательны протеинурия, холестеринемия, гипопротеинемия, гипоальбуминемия, наличие у больного в органах и тканях хронических гнойных очагов, коллагенозов, заболевание сифилисом или туберкулезом, увеличенные печень и селезенка, диспепсические расстройства, а также другие признаки амилоидного поражения различных органов. Труднее диагностировать амилоидный нефроз на его ранней стадии, проявляющейся только небольшой альбуминурией.
Помимо этиологических факторов поставить правильный диагноз могут пробы с красками. Больному подкожно вводят метиленовый синий или конгорот, а затем в течение 5–6 часов через каждый час берут пробы мочи. У здорового человека она должна быть окрашена в зеленый цвет. При амилоидозе почек изменение цвета мочи незначительное или его нет совсем.
Также помогает в диагностике биопсия почек и выявление амилоидной субстанции в других органах.
Если у больного заметны отеки, амилоидоз почек крайне сложно отличить от липоидного нефроза и нефротической формы хронического диффузного гломерулонефрита. Но присутствие очагов хронической инфекции в организме и наличие признаков отложения амилоидной субстанции в других органах говорит об амилоидозе почек. Постоянная, хотя и небольшая гематурия, признаки снижения фильтрационной функции почек, а также повышенное содержание гаммаглобулина свидетельствуют о ли пои дном нефрозе. Кроме того, уточнить диагноз помогают результаты рентгенологических и радиоиндикационных методов исследования.
Лечение амилоидного нефроза
Чаще всего амилоидный нефроз заканчивается амилоидным сморщиванием почки и хронической почечной недостаточностью. Высока летальность. Причина смерти зависит от сосредоточения амилоидных масс и степени нарушения функций пораженных органов. Случаи выздоровления крайне редки, они возможны только при своевременном лечении основного заболевания, вызвавшего развитие амилоидоза почек, и отсутствии грубых изменений в органах.
Основное лечение амилоидного нефроза включает в себя диету, щадящий режим, санацию очагов хронической инфекции, назначение патогенетических и симптоматических лекарственных средств. Режим жизни полностью исключает тяжелые физические нагрузки, переохлаждение и воздействие токсических веществ. Женщинам с данным заболеванием противопоказана беременность.
Питания зависит от стадии болезни. В начальной стадии назначается малобелковая диета с повышенным количеством углеводов, получаемых главным образом за счет крахмалсодержащих продуктов. Ее длительное применение может способствовать рассасыванию амилоидных масс и замедлить дальнейшее развитие патологии.
Если же заболевание находится в нефротической стадии, когда больной потерял много белка, диета должна быть полноценной, с содержанием 1,5 г белка на 1 кг его веса. Рекомендуются мясо, яйца, молочные продукты. Жиры и углеводы в этом случае нужны в обычных количествах. Также очень полезны в любом виде овощи и фрукты, особенно содержащие витамин С и калийные соли.
В период больших отеков противопоказано употребление поваренной соли, ограничивается прием жидкости. В день можно употреблять такое ее количество, которое соответствует выведенной за предыдущие сутки мочи.
Должна делаться санация очагов хронической инфекции консервативными методами, а при отсутствии реального эффекта — хирургическим путем. — При назначении антибиотиков и химиопрепаратов врачу необходимо учитывать то, что больным с амилоидным нефрозом противопоказаны препараты, обладающие нефротоксичностью, то есть отрицательно влияющие на деятельность почек.
Для борьбы с нефротическим синдромом из патогенетических средств используются десенсибилизирующие препараты: димедрол, диазолин, пипольфрен, супрастин и другие, а также резохиновые производные, аскорбиновая кислота и кислород. В качестве симптоматических средств применяют переливания нативной и сухой плазмы и плазменного альбумина, а также диуретические препараты: альдактон, гипотиазид, урегит, лазикс, раствор маннита.
НЕКРОТИЧЕСКИЙ НЕФРОЗ
Некротический нефроз (некронефроз почек) — это острое шокогенное, инфекционное или токсическое поражение почек, сопровождающееся нарушением кровоснабжения, ишемией почек с последующим некрозом эпителия почечных канальцев и развитием острой почечной недостаточности.
Особую группу составляют некронефрозы, вызванные острым внутрисосудистым гемолизом — разрушением эритроцитов крови с выделением в окружающую среду гемоглобина, возникающие в результате переливания несовместимой крови.
При некротическом нефрозе происходит развитие так называемой шоковой почки, в которой нарушается кровообращение и уменьшается фильтрация воды в почечных канальцах, что приводит к олигурии и анурии, а в дальнейшем — к уремии.
Причины заболевания
Послужить причинами возникновения шоковой почки могут:
— тяжелые травмы,
— ожоги,
— непроходимость кишечника,
— септическое состояние после родов или абортов,
— тяжелые инфекционные заболевания: малярия, холера, токсическая дизентерия, лептоспироз, дифтерия и другие.
Для некронефроза характерно развитие острой почечной недостаточности независимо от вызвавшей его причины.
Симптомы и диагностика некротического нефроза
У больного некротическим нефрозом в первые два дня заболевания преобладают симптомы отравления и шока, быстро развиваются нарушения мочеотделения: олигурия до 300–400 мл мочи в сутки и анурия, которая может длиться до 6 дней. Возможны небольшая протеинурия, а в осадке мочи могут присутствовать гиалиновые и зернистые цилиндры, умеренное количество эритроцитов, обилие эпителиальных клеток и единичные лейкоциты. Относительная плотность мочи ниже нормы.
Происходит быстрое развитие почечной недостаточности по мере нарастания патологического процесса.
Наступает фаза азотемической уремии с увеличением в крови количества азотистых шлаков и минеральных веществ и образованием ацидоза. В этот период у больного появляются регулярные приступы рвоты, он испытывает общую слабость, апатию, ступор, развивается уремическая кома и гипотермия. Вслед за этим нарушается работа сердца, могут начаться перикардит, плеврит, дыхание Куссмауля — патологическое дыхание, характеризующееся равномерными редкими дыхательными циклами, глубоким шумным вдохом и усиленным выдохом. Иногда повышается артериальное давление, появляются небольшие отеки.
Гиперкалиемия, когда в крови происходит задержка калия — является следующим этапом заболевания. При норме 16–22 мг% она доходит до 30–45 мг%. При снятии электрокардиограммы также отмечаются ее характерные признаки. Это приводит к тяжелой интоксикации нервной системы, проявляющейся в виде парестезии, снижения сухожильных рефлексов, параличей конечностей, брадикардии, аритмии.
После периода олигурии и анурии начинается полиурия, длящаяся около 2 недель. Моча у больного в это время светлая, с низкой относительной плотностью, содержит небольшое количество белка. Ее количество в сутки может доходить до 3 л.
При отсутствии осложнений, то через некоторое время функции почек постепенно начинают восстанавливаться: приходит в норму количество выводимой мочи, улучшается концентрационная способность почек, убывает азотемия. Затем нормализуется состав крови, понижается СОЭ, исчезают все признаки некротического нефроза. Однако период выздоровления может затянуться на несколько месяцев, а при тяжелом течении заболевания не исключена смерть от уремии.
Программа обследования больного выглядит следующим образом.
— Общие анализы крови, мочи, кала.
— Ежедневное измерение суточного диуреза и количества выпитой жидкости.
— Исследование мочи по Зимницкому и Нечипоренко.
— Биохимическое исследование крови: определение содержания мочевины, креатинина, общего белка, белковых фракций, холестерина, бета-липопротеина, сиаловых кислот, фибрина, серомукоида.
— Проба Реберга — Тареева: определение клубочковой фильтрации и канальцевой реао-сорбции по эндогенному креатинину.
— Исследование суточной протеинурии.
— ЭКГ.
— Ультразвуковое и радиоизотопное сканирование почек.
— Исследование глазного дна.
Вообще диагноз некронефроз ставится сравнительно легко и зависит от вызвавшей его причины.
Лечение некротического нефроза
Необходимо начинать лечение некротического нефроза как можно раньше.
Лечение направлено на устранение причин, вызвавших заболевание. Чаще всего — это отравление ядами или другими вредными веществами. В этом случае необходимо как можно скорее вывести из организма токсины или сделать их менее опасными. Для этого делают промывание желудка и кишечника, вводят солевые слабительные, принимают противоядия и адсорбенты.
Когда причиной некротического нефроза является гиповолемический шок — от потери крови, необходимо остановить кровотечение и принять меры к устранению дефицита циркулирующей в организме крови. Для этого проводят вливания эритроцитарной массы, плазмы, кровезаменителей и т. д.
При отравлении солями тяжелых металлов необходимо срочно ввести антидот: 5 %-ный раствор унитиола. Также в качестве неспецифических средств могут быть использованы концентрированные растворы глюкозы и промывание желудка. С наступлением олигоанурической стадии, когда происходит резкое снижение мочеотделения вплоть до почти полного отсутствия мочи, лечение должно быть направлено на выведение из организма азотистых шлаков и нормализацию электролитного баланса. Наиболее эффективны при этом интраперитонеальный — внутрибрюшин-ный — диализ и гемодиализ с помощью аппарата «искусственная почка». Также применяют обменные переливания крови.
Перенесшие некронефроз, после ликвидации острой почечной недостаточности и восстановления диуреза, больные должны находиться под диспансерным наблюдением.
ПОСТТРАНСФУЗИОННЫЙ НЕКРОНЕФРОЗ И ЕГО ПРИЧИНЫ
Возникает посттрансфузионный некронефроз во время переливания крови, если были неправильно определены группы и резус-фактор крови донора и реципиента. При попадании в организм больного крови, несовместимой по групповым факторам АВО или резус-антигенам, у него развиваются иммунологические осложнения, возникают гемолиз и гемолитический шок, вследствие чего появляются выраженные гемодинамические сдвиги. Эти явления также наблюдаются при избытке естественных или иммунных агглютининов анти-А или анти-В.
Нарушение почечной гемодинамики является одной из причин образования так называемой гемолитической почки и развития острой почечной недостаточности. Кроме того, переливание крови с неправильно определенными параметрами вызывает поражение эпителия канальцев и закупорку их гемоглобиновыми цилиндрами.
Симптомы посттрансфузионного некронефроза
Ответная реакция организма на попадание в него крови, несовместимой по АВО-факторам, возникает очень быстро. Иногда бывает достаточно ввести всего лишь 10–15 мл, и у больного начинаются потрясающий озноб, боли в пояснице и за грудиной, головная боль, тошнота, бронхоспазм. Кожные покровы вначале краснеют, затем бледнеют и покрываются потом. Быстро повышается температура тела, появляется затрудненное, с хрипами при выдохе дыхание и резко падает артериальное давление. У пациента могут произойти потеря сознания, начаться судороги, непроизвольное мочеотделение и выход каловых масс. Моча у таких больных приобретает сначала красный цвет, а затем становится бурой.
Через 18–20 часов, в некоторых случаях и раньше, после выведения больного из шока появляются прогрессирующая желтуха и олигурия, переходящая в анурию, увеличиваются селезенка и печень.
Синдром гомологичной крови является особой формой посттрансфузионных осложнений, развивающийся после введения человеку в течение короткого времени больших объемов крови от разных доноров. На его фоне происходит развитие бокового легкого, шоковой почки и недостаточность других паренхиматозных органов.
Кроме этого в крови больного отмечаются:
— анемия,
— лейкопения — уменьшение числа лейкоцитов в крови,
— тромбоцитопения — снижение количества тромбоцитов,
— повышается концентрации калия.
Также ухудшается свертываемость крови, и через 2–3 дня могут появиться признаки шокового легкого, тяжелой дыхательной недостаточности и гипоксемии — пониженного содержания кислорода в крови. При неблагоприятном течении болезни нарастает азотемическая уремия.
В протекании посттрансфузионного некронеф-роза можно выделить 4 периода:
— гемотрансфузионный шок,
— олигоанурия,
— восстановление диуреза,
— выздоровление.
Очень опасен период гемотрансфузионного шока и может закончиться смертью больного, если вовремя не принять мер к правильному лечению. Во время олигоанурии прогрессирующее нарушение функций почек способно спровоцировать острую почечную недостаточность, что зачастую также приводит к летальному исходу. Длительность этого периода составляет 2–3 недели и зависит от тяжести поражения почек. Период восстановления диуреза менее опасен для жизни больного, а на этапе выздоровления длительно держится анемизация.
Лечение посттрансфузионного некронефроза
Больному при появлении первых симптомов заболевания необходимо оказать неотложную помощь. Нужно прекратить переливание крови и срочно внутривенно ввести 2 %-ный раствор про-медола, 1 %-ный раствор морфина или 0,005 %-ный раствор фентанила в сочетании с такими антиги-стаминными препаратами, как димедрол, супра-стин, пипольфен. Также внутривенно вводят пред-низолон и 10 % —ный раствор глюконата кальция.
Больному при развитии гемолиза показана инфузия — медленное или длительное внутрисосу-дистое введение гидрокарбоната натрия.
Для стимуляции диуреза назначается лазикс, 15 %-ный раствор маннитола по 1–1,5 г на 1 кг его веса Также можно через капельницу вводить 5 %-ный раствор глюкозы или раствор Рингера. Для улучшения почечного кровотока и устранения спазма сосудов после стабилизации артериального давления каждые 1–2 часа вместе с переливанием глюкозы и реополиглюкина вводят смесь глюкозы и новокаина.
Также больному может быть сделана двусторонняя поясничная новокаиновая блокада, а при тяжелом течении заболевания необходимо повторное введение преднизолона или гидрокортизона и антигистаминных препаратов. При развитии острой почечной недостаточности делают экстракорпоральный гемодиализ.
Прогноз на лечение посттрансфузионного некронефроза в настоящее время благодаря применению современных методов лечения и прежде всего гемодиализа улучшился.
Поделитесь на страничкеСледующая глава >
med.wikireading.ru
Амилоидный нефроз микропрепарат - Все про почки
Содержание статьи
Виды нефрозов почек
Нефроз представляет собой изменения дистрофического характера в паренхиме почек, вызванные перерождением почечных канальцев.
По причине ряда нарушений различают следующие виды представленной болезни почек:
- Липоидный нефроз;
- Лихорадочный;
- Некротический нефроз.
- Амилоидный;
Характеристика липоидного и амилоидного нефроза
Липоидный нефроз есть разновидностью не только нефроза почек, но и гломерулонефрита. Он сопровождается незначительными деформациями в почечных клубочках. Однако они могут стать причиной серьезных нарушений в обмене белков и жиров. В большинстве случаев эта патология не провоцирует возникновение высокого артериального давления и почечной недостаточности. По причине этого липоидный нефроз может иметь название – болезнь минимальных изменений.
Следующая разновидность недуга почек – это амилоидной нефроз. Он является проявлением общего недуга – амилоидоза. В случае наличия данной болезни происходит нарушение обмена белков, по причине чего возникает выработка амилоида. Далее эти соединения откладываются в организме, а больше всего страдают почки. При таком недуге имеет место клубочковая фильтрация, а также поражением может быть нанесен вред селезенке и печени.
Лихорадочный нефроз
Представленный вид недуга почек поражает организм при различных инфекционных заболеваниях. Очень часто его обнаруживают при анализе мочи, ведь отеки и прочие симптомы почечной болезни не отмечается. Содержимое мочи пополняется белком, цилиндрами, почечным эпителием. Такая патология устраняется вместе с лихорадочным состоянием, поэтому не требует особых терапевтических мероприятий.
Характеристика некротического нефроза
Некротический нефроз представляет собой недуг, при котором наблюдаются обширные дистрофические изменения в почках, сопровождающиеся некрозом почечных канальцев.
Очень часто развитие недуга происходит по причине отравления разнообразными химическими компонентами и биологическими токсинами. Иногда осложнение тяжелой формы брюшного типа, сепсиса и прочих инфекций возникает по причине некронефроза. Он характеризуется развитием острого поражения почек, где наблюдается незначительное количество мочи, а в ней присутствует белок, цилиндры, а также превышенное число лейкоцитов и эритроцитов. При тяжелых протеканиях данного заболевания почек может возникнуть анурия, высокое артериальное давление и азотермическая уремия.
Терапия данных заболеваний
Основная цель терапии представленных болезней заключается в воздействии на основной недуг, который вызвал их развитие, и устранении гнойных участков. Это может быть вызвано сифилисом, туберкулезом, нарушением обмена липидов. Если наблюдаются значительные отеки, нужен постельный режим. За тяжелыми лежащими пациентами нужен тщательный уход. Нужно постоянно следить за кожными покровами с целью избегания пролежней, попадания инфекции, ведь отеки могут вызвать их появления.К основным принципам питания при данной болезни можно отнести:
- Потребление пищи с большим содержанием белков и витаминов;
- Прием несоленой еды, ведь поврежденные почки не могут справиться с излишком соли в организме, а это способствует задержке жидкости, а также увеличению отечности;
- Ограничение потребляемой жидкости;
- Запрещены продукты с высоким содержанием холестерина (жиры животного происхождения, яичные желтки).
Терапия некротического нефроза почек направлена на введение противоядий к токсинам, которые и способствовали отравлению. Возникшую интоксикацию устраняют методом инфузии кристаллоидных растворов, а также при помощи диуретических препаратов. Тяжелое течение недуга или развитие необратимого поражение почек с уремией и анурией устраняют при помощи гемодиализа крови.
Представленное заболевание является достаточно серьезным, ведь в случае его наличия могут происходить тяжелые осложнения работоспособности почек. Поэтому сразу после обнаружения подозрительных симптомов, обращайтесь к врачу.
dieta.pochke-med.ru