Боль в грудной клетке слева. Чем она вызвана? Колющая боль в грудной клетке слева
Боль в грудине слева у сердца (колющая, давящая): причины и лечение
Если возникла боль в грудине слева, причины этого явления могут быть разными. Большинство людей такой симптом связывают с нарушениями функционирования сердечно-сосудистой системы. Они в панике бросаются пить сердечные лекарственные препараты. Однако болевой синдром в грудной клетке иногда бывает вызван расстройствами другой природы.
1
Приступ стенокардииИшемическим сердечным недугом называют состояние, когда кровоснабжение миокарда (средний мышечный слой сердца) сильно или немного нарушено вследствие поражения коронарных сосудов.
При развитии ишемической болезни у пациентов периодически наблюдаются приступы стенокардии. Во время их появления они ощущают мучительный болевой синдром в груди с левой стороны в районе сердца, который характеризуется режущими, колющими болями. Сильные спазмы сдавливают грудину человека словно тиски. У пациентов может болеть верхняя левая конечность и часть спины возле лопатки. Болевые ощущения наблюдаются в шее и даже челюсти.

У пациента появляется одышка, может казаться, что не хватает воздуха. Частыми симптомами являются чрезмерная слабость, потливость, кроме того, кружится голова и болит грудь. Он может почувствовать тошноту и рвотный позыв. Во время сердечного приступа наблюдается учащенное сердцебиение (тахикардия), аритмия или ощущение остановки сердца. Больной нередко испытывает панику и необоснованное чувство тревоги. Он становится раздражительным и беспокойным. Приступ стенокардии длится от 5 минут до получаса. Он проходит самостоятельно или под действием лекарственных препаратов.
Дискомфортное состояние обычно возникает внезапно во время активных физических упражнений или после эмоционального перенапряжения. Провоцирующими факторами являются низкая температура воздуха и ветреная погода. После отдыха неприятные симптомы исчезают.
На ранних стадиях заболевания сердечный приступ вызывают непосильные физические нагрузки. По мере развития ишемии боли в грудине начинают возникать и при незначительных повседневных нагрузках.
Часто приступ внезапно появляется при быстрой ходьбе. Он застигает врасплох больного ишемией в жаркую или холодную ветреную погоду. От приступа стенокардии люди страдают сразу после еды или при подъеме по лестнице. В этот момент человек вынужден останавливаться, пытаясь уменьшить силу неприятных симптомов.

Если не лечить ишемическую болезнь сердца, она будет прогрессировать. На поздних стадиях развития ишемической болезни приступы наблюдаются и при отдыхе. Они могут нападать сразу после курения или в ночное время.
Основные причины появления жжения в грудине посередине
2
А если это инфаркт?Инфаркт миокарда является следствием обострения ишемической болезни сердца. Вследствие отсутствия или недостаточности кровоснабжения на участке миокарда возникает ишемический некроз. Симптомы заболевания часто проявляются очень ярко. В груди возникает жгучая, острая, "кинжальная" боль. Пережившие сердечный приступ пациенты, называют ее самой сильной из всех, которые им приходилось испытывать. Унять такую боль лекарственными препаратами практически невозможно. Отдых не приносит облегчения.
Боль давит на грудную клетку, как будто на нее положили тяжелый камень. Больной рефлекторно прижимает руку к груди и начинает растирать левое предплечье. Может возникнуть боль в левой руке. Она нередко сопровождается покалыванием в области запястья и в пальцах руки. Левая верхняя конечность может частично онеметь. Болевые ощущения иногда захватывают шею и челюсть. Боль сдавливает плечи. Болевой спазм может возникать под правым ребром, в верхней средней части живота и в районе пупка.
Одновременно с болевым синдромом возникает тяжелое психологическое состояние. Больной испытывает сильный страх и тревогу. У него возникает предчувствие скорой смерти. Сердечный приступ имеет волнообразный характер. Каждая последующая волна боли длится около 10-15 минут. Давящая боль может нарастать и утихать.

При инфаркте у пациента может возникать тахикардия, головокружение, обморочное состояние. Наблюдаются проблемы со стороны ЖКТ, такие как тошнота и рвота. Больные испытывают ощущение переполненности в желудке. У них наблюдается повышенное потоотделение: кожа покрывается холодным липким потом.Предвестниками надвигающегося кризисного состояния являются проблемы с дыханием. Больной страдает от одышки, его дыхание становится прерывистым. Он не может глубоко вдохнуть.
В некоторых случаях при инфаркте миокарда резкая боль не возникает. Она может быть вполне терпимой. Ее можно устранить болеутоляющими препаратами. Человек чувствует слабость и усталость. Такая картина заболевания чаще наблюдается у пациентов женского пола.
При первых признаках инфаркта миокарда нужно незамедлительно вызывать скорую помощь. Приступ часто вызывает смертельно опасные состояния. Они могут развиваться в первые часы после острого периода.

Что такое наджелудочковая экстрасистолия, причины появления и методы лечения
3
Проявления миокардитаМиокардитом называют поражение сердечной мышцы. Чаще всего миокардит имеет воспалительный характер. Он развивается на фоне упорных болей в груди и одышки. При миокардите тянет слева в груди. Тупая боль сопровождается жжением. Она развивается постепенно. Приступообразный характер боли для заболевания не характерен.
При миокардите у больного могут появиться боли в суставах и может повышаться температура тела. Характерной особенностью миокардита являются нарушения сердечного ритма. Пульсация бывает учащенной, замедленной или аритмичной. Периодически возникают ощущения остановки сердца.

При остром миокардите иногда возникает цианоз (посинение кожи и слизистых оболочек), набухают вены на шее и отекают ноги. Миокардит нередко развивается после перенесенных инфекционных заболеваний.
Причины появления и лечение пульсирующего шума в ухе
4
Симптомы перикардитаПерикардит представляет собой воспалительный процесс в наружной сердечной оболочке. Это мешочек, покрывающий орган. При этом недуге в ее полости может скапливаться жидкость.
Нарастает острая режущая и колющая боль в левой части грудной клетки. Она локализуется с левой стороны за грудиной. Болевой синдром имеет много общих черт с ощущениями, которые испытывает человек во время инфаркта. Неприятные ощущения локализуются в верхней спинной части и нижней границы шеи. При заболевании боль может наблюдаться не только с левой стороны груди, но и с правой.
Болевой синдром при перикардите уменьшается во время наклона вперед. Облегчает состояние пациента лежание на животе. Неприятные боли увеличиваются при попытках человека перевернуться снова на спину.
При перикардите человек может испытывать чередующиеся волны жара и озноба. У него появляется затрудненное дыхание. При вздохе боль в грудной клетке слева у сердца усиливается. Она увеличивается также при глотании или чихании.

5
Следствие пролапса митрального клапанаНедуг является следствием нарушений функционирования клапанного аппарата. Из-за патологии сердечной мышцы или соединительной ткани клапан не может обеспечить плотное смыкание створок. Они прогибаются в левое предсердие, пропуская в него кровь.

Пролапс митрального клапана провоцирует боль в грудине с левой стороны.
Она может исчезнуть через несколько секунд. Бывает, что приступ боли мучает очень долго. Пациент страдает от нехватки воздуха, одышки. Сердечный ритм нарушен. Больной испытывает слабость, головокружение. У него может возникнуть обморочное состояние. Во время приступа появляется паническое и тревожное состояние. Человек страдает от повышенной потливости.
Боли нарастают после психоэмоциональных перенапряжений. После двигательной активности приступы появляются крайне редко. Пролапс митрального клапана может развиться на фоне другой сердечной патологии. Сила болезненных проявлений зависит от стадии и формы сопутствующих болезней. Если пролапс является вторичным недугом, боли могут быть более интенсивными.

6
Разрыв аневризмы аортыАневризмой аорты называют чрезмерное расширение стенок на определенном участке сосуда. Вследствие неестественного расширения, стенки становятся очень тонкими и уязвимыми. Даже небольшое внешнее воздействие (удар, травма, двигательная активность, психоэмоциональное перенапряжение) может вызвать их разрыв.

Разрыв аневризмы вызывает просто невыносимые боли в районе сердца. Они обладают ноющим, сверлящим и пульсирующим характером. Некоторые пациенты испытывают мощную разрывающую боль, которую они сравнивают с горящим внутри пламенем. Болезненность может ощущаться возле живота и в спине.
При разрыве аневризмы аорты молниеносно понижается давление, появляются признаки шокового состояния. У больного возникает тахикардия, слабость, головокружение или обморок. Его кожа бледнеет, конечности холодеют, пальцы темнеют и синеют. Человек не реагирует на боль и не отвечает на вопросы. У него могут появиться проблемы с дыханием, одышка, кашель, дискомфортное ощущение или боль при глотании. При воспалительном характере аневризмы аорты наблюдается лихорадка.
При отсутствии безотлагательной медицинской помощи больной может погибнуть. При выявлении признаков разрыва аневризмы аорты нужно незамедлительно госпитализировать больного.

7
Кислотный рефлюксБоль в левой стороне грудины вверху может не иметь никакого отношения к сердцу.
Причиной боли в левой части груди может быть кислотный рефлюкс. Так называют состояние, когда содержимое желудка попадает в пищевод. Желудочные соки имеют высокую кислотность. Агрессивные вещества вызывают раздражение и воспаление уязвимых стенок пищевода.
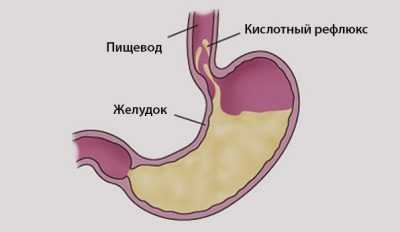
Кислотный рефлюкс сопровождается сильной изжогой. Изжогой называют ощущение жжения в середине нижней части груди.
Временами желудочные массы могут достигать глотки. Тогда болезненные и пекущие чувства распространяются и в верхней части груди. Во рту возникает характерный кисловатый или горьковатый привкус. Обжигающие массы могут провоцировать раздражение слизистой горла и рта. Во время глотания чувствуется неприятный "комок". При кислотном рефлюксе нередко появляется кашель, голос становится хриплым. Может возникнуть одышка.
При тяжелых формах заболевания неприятные ощущения могут стать мучительными. Боли в груди имеют ноющий и сдавливающий характер. Они нередко успокаиваются после приема пищи. Это вызвано тем, что пища частично нейтрализует действие соляной кислоты, попавшей на ткани пищевода.

8
Грыжа диафрагмыПри диафрагмальной грыже органы брюшной полости проникают или смещаются в сторону грудной полости. Это происходит вследствие деформации диафрагмы-перегородки, которая отделяет брюшину от грудины.
Болезненные чувства за грудиной вызывает сдавливание внутренних органов, попавших в грыжевой мешок. Характер болей при диафрагмальной грыже напоминает сердечные. Острые, режущие, жгучие "кинжальные" болевые ощущения трудно вынести. Болит верхняя левая конечность и участок между лопатками как при инфаркте. На фоне боли кожа бледнеет, давление падает и тяжело дышать.

При увеличении физической активности выраженость болевого синдрома увеличивается. Боль при диафрагмальной грыже зависит от положения тела. Она возникает, когда человек лежит, наклоняется вперед или вниз. При метеоризме боли нарастают. Диафрагмальная грыжа сопровождается вздутием живота, изжогой и частыми отрыжками воздухом. После выхода воздуха боли уменьшаются. Облегчение наступает после употребления воды и щелочных напитков. Прием сердечных препаратов боль не снимает.
9
Язвенная болезньЯзвой желудка принято считать патологические изменения слизистой оболочки желудка. Недомогание характеризуется изжогой, отрыжкой и рвотными позывами. На фоне развития язвенной болезни возможна локализация боли в груди. Ее вызывают спазмы желудка.
Ноющие и тянущие боли имеют непосредственную связь с употреблением пищи. Неприятные ощущения и сильные спазмы обычно появляются через один или полтора часа после еды. Место возникновения боли зависит от участка желудка, на котором образовалась язва. После употребления пищи боли постепенно утихают. При открытии язвы грудь пронзает резкая режущая боль. Болевой синдром становится невыносимым. Такое состояние опасно для человека. Его нужно срочно госпитализировать.
10
Острый панкреатитПанкреатит представляет собой воспаление поджелудочной железы. При остром течении панкреатита сильная тянущая боль возникает вверху живота и непосредственно под ребром с левой стороны. Нередко болезненные спазмы распространяются и на всю область груди. Болевой синдром может приобрести опоясывающий характер. Она ощущается в спине и в плечевом поясе. Больного панкреатитом мучает тошнота и повторяющаяся рвота. Она возникает через 20-25 минут после употребления большого количества продуктов и не приносит человеку облегчения.

У больного наблюдается повышение температуры тела. Снижение болевого синдрома при панкреатите происходит, когда человек сидит, наклонившись вперед, или лежит на животе. Пытаясь уменьшить нестерпимую боль, больной старается прижать ноги к животу. Он может находиться в таком положении часами. Его лицо становится синюшным. Кожа на участке левого подреберья темнеет или приобретает желто-синюшный оттенок. После снижения интенсивности болей может развиться диарея.
Если воспалительный процесс перешел на желчный пузырь, боль может проявиться под правым ребром.
При хроническом панкреатите ноющие боли умеренного характера локализуются в животе, под левым ребром, в груди и в спине рядом с лопаткой. Пациенты жалуются, что их "тревожит сердце". Реже болезненные ощущения распространяются в правую сторону грудины, в плечо и лопатку.

11
Влияние холециститаХолециститом называют воспаление желчного пузыря. Во время обострения недуга у пациента возникают сильные ноющие боли в правом подреберье. Часто боли локализуются на правом плече, предплечье, лопаточной области, шее. Нередко они появляются в боку и в груди с левой стороны.
Ноющие боли в районе сердца нарастают сразу после обильной еды, особенно если пациент пребывает в лежачем положении. У человека болит грудная область, как будто в нее вонзили кол. У него может наблюдаться нарушение ритма сердцебиения. Сердце периодически замирает.

Боль в груди слева имеет схваткообразный характер. Спазмы желчного пузыря то усиливаются, то немного утихают. Они могут исчезнуть после приема спазмолитиков. Однако интенсивность боли может не снизиться, если в желчном пузыре есть камни.
Спазмы появляются через час после приема пищи и не зависят от двигательной активности. Провоцирует болевые ощущения алкоголь, жирные и копченые продукты. Сначала у человека возникает подташнивание, затем рвота с горечью. После этого возникает болевой синдром. Он может продлиться от нескольких часов до нескольких дней.
Боли нарастают при тряске, резких поворотах и наклонах туловища. Пациенты обращают внимание на распирание и тяжесть в желудке. У них может появиться изжога и неприятные ощущения "застревания пищи" в пищеводе.
Человек может отказываться от еды, пытаясь избежать страданий. Во время обострения холецистита стенки брюшины напряжены и болезненны. Может незначительно подняться температура. При холецистите иногда наблюдается желтизна эпидермиса и слизистых оболочек.
12
Если развился плевритПричины болей в грудине слева нередко кроются в заболеваниях и патологиях органов дыхательной системы. Боль в груди провоцируют болезни, при которых поражается плевра или бронхи. Плеврой называется оболочка, выстилающая внутреннюю поверхность грудной полости и покрывающая легкие. У нее много нервных окончаний. В легких нет нервных окончаний, поэтому поражения этих органов не сопровождаются болью.
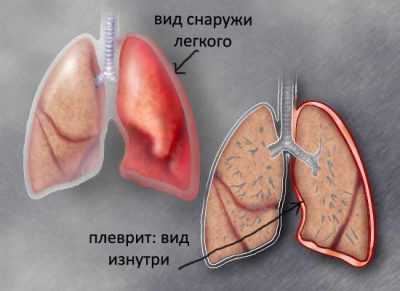
Плевритом называют воспаление плевры. При недуге сильная боль в груди нарастает резко. Она локализуется на пораженной стороне.
Для болезней дыхательной системы характерна связь боли и дыхания. Основным симптомом плеврита является резкое усиление боли в груди при вдыхании. Она нарастает во время кашля, смеха и крика. При остановке дыхания боль исчезает.
При поверхностном дыхании неприятные ощущения становятся немного слабее. Боль стихает при наклоне туловища на здоровую сторону. Из-за зависимости интенсивности боли от положения тела, больной старается постоянно находиться в позе, в которой она тревожит меньше всего. Он лежит на больной стороне, часто и неглубоко дышит.
Воспалительный процесс вызывает повышение температуры тела в вечернее время. Больной страдает от повышенной потливости. Бывает, что при плеврите наблюдается одышка. Больной жалуется на тяжесть в области груди. У него набухают вены на шее, а кожа приобретает синюшный оттенок.

13
Спонтанный пневмотораксСпонтанным пневмотораксом называют резкое нарушение целостности висцерального листка плевры, в результате которого возникает перемещение воздуха из легкого в плевральную полость. Воздух раздражает оболочку, вызывая сильнейший колющий и сжимающий болевой синдром в груди. Попытки сделать глубокий вдох провоцируют резкое усиление интенсивности боли. Она переходит на плечо, предплечье, шею, живот и поясницу. Иногда бывает такой сильной, что возможна потеря сознания. Приступ сопровождается одышкой и тахикардией. Пациенту тяжело двигаться и дышать. Происходит расширение грудной клетки.

Неприятные ощущения постепенно уменьшаются или полностью исчезают на протяжении суток. Нехватка воздуха и затруднения дыхания возникают только во время физической активности.
14
Эмболия легочной артерииЭмболией легочной артерии называют патологическое состояние, которое внезапно возникает в результате закупорки кровеносного сосуда, расположенного в легких. Перекрыть кровоток может воздушный пузырек, частичка жировой ткани, сгусток крови или инородное тело, случайно попавшее в кровоток.
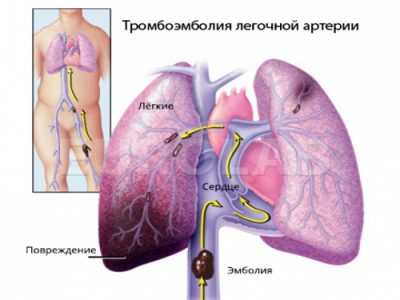
При эмболии легочной артерии симптомы проявляются ярко. Одним из первых признаков является сильная одышка. При попытке сделать глубокий вдох у больного появляется резкая боль в груди с той стороны, где произошла закупорка. Болевой синдром вынуждает человека дышать неглубоко и часто. Патологическое состояние может спровоцировать у пациента чувство страха, беспокойства и тревоги. У него может наблюдаться слабость и головокружение. Бывает потеря сознания. При эмболии легочной артерии нередки и судороги.
Нарушение кровообращения вызывает перебои в работе сердечно-сосудистой системы. Скорость сокращений сердечной мышцы может увеличиться или снизиться. Пульс становится неровным.
Появление синюшности на кожных покровах может свидетельствовать о приближении остановки дыхания и смерти больного. Эмболия легочной артерии постоянно прогрессирует. Если пациенту своевременно не оказать медицинскую помощь, он погибнет.

15
Пневмония и эмфиземаПневмония развивается вследствие поражения тканей легких. Признаки пневмонии могут появиться внезапно или проявляться постепенно, усиливаясь со временем. У больного наблюдаются боли в груди, сухой кашель, одышка и чрезмерная потливость. Потливость повышается в ночное время. Больной вынужден ночью менять мокрую одежду. Кожные покровы бледнеют и приобретают синюшный оттенок. Температура может подниматься до значений 38-39 градусов или держаться на уровне 37 градусов. При кашле и глубоком дыхании болевые ощущения у больного усиливаются. Больные пневмонией быстро утомляются, им приходится делать усилия над собой, чтобы передвигаться по дому.

Вызвать болевые ощущения может эмфизема средостения. Она развивается при перемещении пузырьков воздуха в средостение (область грудной клетки). Воздух проникает в нее извне вследствие травмы и из пищевода или из дыхательных путей.
При эмфиземе колет слева в грудине. Появляется чувство сжимания грудной клетки. Дыхание больного затрудняется, у него появляется одышка. Шея приобретает одуловатый вид, а голос становится хриплым и гнусавым. Боли могут испытываться в горле, плече, спине и в пояснице. У больного может возникнуть кашель.
16
Межреберная невралгияНевыносимо сильная острая режущая или тупая ноющая боль возникает при межреберной невралгии. Такое состояние возникает при сдавливании или раздражении межреберных нервных окончаний. Оно может возникнуть из-за неудачной позы во время сна, вследствие неловкого движения, а также при переохлаждении и при физических перегрузках. Межреберную невралгию способны вызывать некоторые заболевания.

Боль появляется внезапно без видимых причин. Она становится невыносимой при попытке сделать глубокий вдох. Иногда даже поверхностное дыхание сопровождается сильной болью. Сильный приступ может вынудить человека еле дышать.
Пронизывающая все тело боль возникает при чихании, смехе, крике и даже при неосторожном движении. В некоторых случаях сильно вдохнуть больной не может на протяжении нескольких часов.
Во время приступа возникает сильное потоотделение, мышцы могут бесконтрольно подергиваться. В груди наблюдается покалывание. Кожа бледнеет или розовеет. Нажатие на область груди и спины в некоторых местах может вызывать болезненные ощущения.

17
Невроз сердцаКардионевроз возникает после травмирующих факторов психологического характера. Он может проявиться резко после сильного стресса (например, после смерти близкого человека) или развиться постепенно вследствие постоянно повторяющихся стрессовых ситуаций.
При кардионеврозе обычно наблюдаются тупые ноющие боли в верхней части груди слева. Однако периодически могут появляться кратковременные сильные и резкие боли. При появлении болей кожные покровы больного могут покраснеть. У него учащается сердцебиение и подскакивает артериальное давление. Человек становится раздражительным, беспокойным и тревожным.
18
Другие истоки развитияБолезненные спазмы в грудной клетке нередко являются следствием заболеваний позвоночного столба и ребер. Провоцировать болезненные ощущения в груди могут грыжи межпозвоночных дисков или остеохондроз. Остеохондроз вызывает разрушение хрящевой и костной ткани организма. Деформированные хрящи и кости в области грудной клетки сжимают нервные корешки и вызывают появление сильных болей.
Синдром бывает признаком развития болезни Паркинсона. При этом больной может ощущать болезненные спазмы в ухе и ноге.

Боль в левой груди возникает у женщин перед менструацией. Появление связано с колебаниями гормонального фона, характерными для менструального цикла. С появлением кровотечения болевой спазм исчезает.
Синдром может быть одним из признаков острого лейкоза. Он возникает на фоне общей интоксикации организма, сопровождается вялостью, лихорадкой, учащенным и аритмичным сердцебиением.
Причиной болей бывают травмы. Незначительный удар может остаться незамеченным и проявиться позднее в виде ноющей грудной боли. О наличии гематомы будет свидетельствовать болезненное прикосновение к участку, который болит. Последствием падения нередко является перелом ребер. В этом случае у травмированного человека может усиливаться боль во время движения и даже в процессе дыхания.
Симптомы, напоминающие кардионевроз, наблюдаются при климаксе. Боли возле сердца появляются вследствие колебаний гормонов, характерных для климактерического периода. Вместе с болями женщина испытывает жар, кровь приливает к лицу, ее знобит и бросает в пот. У нее появляются "мурашки" и нечувствительность некоторых зон кожного покрова.
При возникновении болей в области сердца нужно обязательно обратиться к медицинскому работнику. Только доктор может определить, что значит боль в левой грудине. Установить диагноз и назначить правильную терапию можно после тщательного обследования.
vashflebolog.com
Боль в груди слева: причины, симптомы, лечение
Сердечно-сосудистые заболевания
Начнем с самых опасных причин, вызывающих боли в груди слева. Это сердечно-сосудистые заболевания. Их список довольно длинный, но важно знать все эти пункты, чтобы вовремя вызывать врача при болях в груди слева. Заболевания, связанные с болями в груди по причине сбоев в работе сердца, бывают коронарогенными и некоронарогенными.
К коронарогенным заболеваниям сердца относятся ишемия миокарда и острый инфаркт миокарда. Это грозные заболевания сердца и сосудов, которые могут вызвать летальный исход, если вовремя не оказать человеку медицинскую помощь.
Сердечный приступ (острый инфаркт миокарда и ишемия)
Сердечный приступ из-за острого инфаркта миокарда или ишемии происходит, когда блокируется кровоток в артерии, которые снабжают кровью сердце (коронарные артерии). Из-за этого мышцы сердца не получают достаточно кислорода. Это может вызвать повреждение, ухудшение состояния и атрофию сердечной мышцы.
Причины сердечного приступа
Сердечный приступ вызван коронарными болезнями сердца, или ишемической болезнью сердца . Сердечно-сосудистые заболевания могут быть вызваны накоплением холестерина в коронарных артериях (атеросклероз), сгустками крови , которые могут повредить кровотоку, или спазмом сосудов, снабжающих кровью сердце.
Факторы риска сердечного приступа
- высокое кровяное давление
- диабет
- курение
- высокий уровень холестерина
- наследственность – сердечно-сосудистые заболевания у близких родственников, возникающие в возрасте моложе 60 лет,
- ожирение
После менопаузы у женщин возникает более высокий риск сердечного приступа, чем в пременопаузе. Считается, что это связано с потерей защитного эффекта гормона эстрогена в менопаузе. Поэтому женщинам в период перед климаксом нужна заместительная гормональная терапия, чтобы уравновесить гормональный баланс в организме.
Симптомы сердечного приступа
Типичная боль во время сердечного приступа возникает в середине и левой стороне груди, а также может распространяться на левое плечо, левую руку, челюсть, живот или спину. Будьте внимательны: у разных людей во время сердечного приступа могут быть разные симптомы.
Связанные с болью в груди симптомы - одышка, повышенная потливость, тошнота и рвота.
Симптомы болей в груди слева при сердечном приступе у женщин могут не отличаться от мужских. И все же у женщин симптомы могут быть атипичными (нехарактерными). При боли в груди слева у женщин могут возникать такие признаки сердечного приступа:
- дискомфорт в животе,
- изжога,
- головокружение,
- необъяснимая усталость.
Диагностика
- Исследование методом пальпации грудной клетки
- Электрокардиограмма (ЭКГ), для диагностики работы сердца. После ЭКГ можно уже сказать, какие сосуды сердца заблокированы или сужены.
- Исследование ферментов, которые производят клетки сердечной мышцы, когда она не получает достаточно кислорода. Эти ферменты можно обнаружить при анализе крови.
Лечение
Прежде всего, при сердечном приступе нужно вызвать скорую помощь. Пока пациент ждет скорую, они должен принять нитроглицерин для снижения боли в груди.
Стационарное лечение инфаркта или ишемии, которые вызвали сердечный приступ, направлено, прежде всего, на увеличение кровотока по артериям. Важно разблокировать кровоток и сами артерии, а также исключить риск прохождения кровяных сгустков к сердцу. Лекарственные средства, которые применяют для этой цели, включают аспирин, гепарин, тромболитические препараты.
Вторая цель при купировании сердечного приступа - замедлить частоту сердечных сокращений, это уменьшает нагрузку на сердце и снижает боль в груди слева.
Ангиопластика - способ разблокирования артерии.
Ангиография – ее делают в первую очередь, чтобы найти сужения или закупорки в артериях. Очень тонкая пластиковая трубка, катетер, вводится в артерию. Это расширяет ее, обеспечивая более широкий проход для крови. Иногда используется стент (металлическая гибкая конструкция), чтобы расширить артерии и дать свободу кровотоку.
Хирургию при болях в груди слева применяют, если лечение не удалось. Это может быть ангиопластика или шунтирование сердца.
Некоронарогенные заболевания сердца
Эта группа сердечных заболеваний тоже способна вызвать боли в груди слева. Но эти заболевания очень трудно диагностировать, потому что они до сих пор недостаточно изучены медиками. К тому же, многие из этих заболеваний имеют очень размытые, нечеткие симптомы. Самые распространенные некоронарогенные поражения сердечно-сосудистой системы – перикардит, артериальная гипертония, также связанная с перикардом, миокардит, кардиомиопатия, пороки сердца, врожденные и приобретенные, пролапс митрального клапана, нейроциркуляторная дистония (включающая 4 вида кардиалгии), стенокардия. Рассмотрим наиболее опасные для жизни заболевания, которые вызывают сердечную боль в груди слева.
Острый перикардит
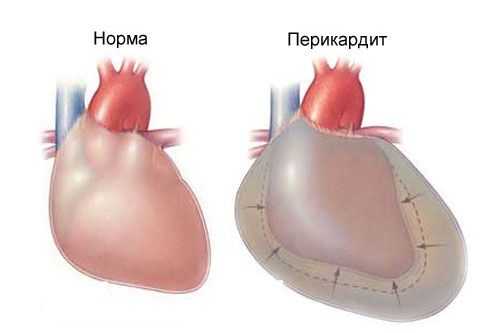
Это воспаление перикарда, мешочка, покрывающего сердце. Его называют сердечной сумкой или соединительной оболочкой сердца. Роль перикарда – отгораживать сердце от всех остальных органов, которые расположены в грудной клетке. Перикард дает возможность сердцу лучше наполняться кровью, а также во время физических перегрузок удерживает наш «моторчик» от растяжений и смещения со своего анатомического места.
Перикард – это полость между двумя листочками соединительной ткани. Внутри между стенками сердца и перикардом находится жидкость, которая защищает эти листочки от трения. Жидкости не так уж мало – 25 мл. Когда перикард воспаляется, возникает боль в груди слева.
Причины перикардита
Перикардит может быть вызван вирусной инфекцией, бактериальной инфекцией, раковой опухолью, бесконтрольным приемом лекарственных препаратов, лучевой терапией и хронической почечной недостаточностью.
Острый приступ из-за воспаления перикарда может усугубляться еще более опасным для жизни состоянием – тампонадой сердца. Это накопление жидкости вокруг сердца, которое не дает ему эффективно перекачивать кровь по телу. Тампонада сердца может характеризоваться неожиданной потерей сознания, сильными болями в груди, затрудненным дыханием.
Симптомы острого перикардита
Боль в груди слева при перикардите обычно описывается как острая или колющая. Она возникает также в середине груди, усугубляется из-за глубокого вдоха.
Эту боль легко спутать с болью из-за сердечного приступа, потому что она может иррадиировать в левую часть спины или плеча.
Отличительная черта острого перикардита по сравнению с инфарктом или ишемией - то, что боль усугубляется в горизонтальном положении и стихает, когда человек наклоняется вперед. Это объясняется тем, что, когда человек лежит, воспаленная оболочка перикарда близко касается сердца, вызывая боль. Когда человек наклоняется вперед, образовывается пространство между перикардом и сердцем, и боль в груди слева и посредине стихает.
Сопутствующие симптомы – человека бросает то в холод, то в жар, у него затрудненное дыхание или боль в горле при глотании.
Лечение перикардита
Вирусный перикардит обычно проходит через 7-21 день терапии нестероидными противовоспалительными препаратами, такими как аспирин и ибупрофен. Если есть угроза тампонады, то врач сделает пункцию жидкости из перикарда через кожу. Также выполняется дренирование вместе с УЗИ, и лишняя жидкость из перикарда выкачивается.
Пролапс митрального клапана
Пролапс митрального клапана - это аномалия одного из сердечных клапанов. Это заболевание сопровождается нарушением работы клапана, который находится между желудочком сердца и его левым предсердием. Это заболевание, опасное для жизни, может быть причиной сильной боли в груди слева.
Симптомы пролапса митрального клапана
Пролапс митрального клапана обычно проходит без симптомов, но некоторые люди могут ощущать учащенные сердцебиения и боли в груди слева. Эти боли могут сопровождаться также усталостью, головокружением и одышкой.
Боль в груди, связанная с пролапсом митрального клапана, отличается от боли при стенокардии тем, что она резкая, никуда не отдает и не связана с физическими нагрузками.
Могут также возникнуть осложнения, которые вызывают инфицирование клапанов сердца, регургитацию митрального клапана (аномальный приток крови в камеры сердца) и неправильные сердечные ритмы, иногда заканчивающиеся внезапной смертью.
Стенокардия
Стенокардия - это боль в груди по причине недостаточного количества кислорода, поступающего в сердце с кровотоком. Недостаточность снабжения кровью сердца вызвана закупоркой или сужением кровеносных сосудов. Стенокардия отличается от сердечного приступа тем, что артерии при стенокардии не полностью блокированы, и это не вызывает повреждений сердца, несовместимых с жизнью.
Небольшая стенокардия (так называемая стабильная) может возникать во время физических нагрузок, боль в груди прекращается после отдыха. "Нестабильная" стенокардия приводит к сильным и непредсказуемым болям, которые не проходят полностью даже в состоянии покоя.
Причины стенокардии
Стенокардия может быть вызвана спазмом, сужением или частичной блокировкой артерии, которая поставляет кровь к сердцу.
Наиболее распространенная причина стенокардии - ишемическая болезнь сердца, при которой сгусток крови или накопление холестерина внутри кровеносных сосудов (атеросклероз) задерживает приток крови, но не полностью блокирует кровеносные сосуды.
Стенокардия может быть вызвана физической нагрузкой, эмоциональным стрессом или аритмией, при которых сердце бьется очень быстро.
Симптомы стенокардии
Стенокардия иногда похожа на приступ инфаркта, но возникает при физических нагрузках и проходит после отдыха, чего при инфаркте или ишемическом приступе никогда не бывает. Стенокардия становится опасной для жизни, когда боль в груди слева возникает в состоянии покоя, увеличивается частота сердечных сокращений или их интенсивность.
Боль при стенокардии не проходит после приема одной таблетки нитроглицерина, как это бывает при инфаркте. Нужно, по крайней мере, три таблетки нитроглицерина с промежутками в пять минут, чтобы приступ стал не таким интенсивным.
Диагностика
Стенокардия диагностируется теми же методами, которые врачи используют для диагностики сердечных приступов.
Диагноз «стенокардия» ставится только после того, как возможность сердечного приступа была исключена. Это делают путем анализа сердечных ферментов, о котором мы писали выше.
Хотя ЭКГ может показать отклонения в работе сердца, эти изменения часто лечатся.
Стресс-тест: мониторинг ЭКГ во время физической нагрузки и в состоянии покоя. Результаты тестов потом сравнивают, чтобы определить, как на сердце действует нагрузка. С помощью этого теста выявляют блокировку или затор в кровеносных сосудах, ведущих к сердцу.
Катетеризация сердца (вставление катетера) используется для идентификации блокировки артерий.
Особый вид диагностики (ангиография или артериография), используется для выявления блокировки или других нарушений работы кровеносных сосудов.
Лечение стенокардии
Таблетки нитроглицерина под язык – самое первое средство помощи при стенокардии до приезда скорой помощи. Нитроглицерин может помочь увеличить приток крови к заблокированным или суженным артериям.
Если боль в груди продолжается в течение следующих пяти минут, нужно взять под язык еще одну таблетку нитроглицерина. Если улучшений нет, через пять минут повторить то же действие до приезда скорой помощи.
При стационарном лечении стенокардии используются β-адреноблокаторы, чтобы купировать приступ боли в груди слева и посредине. Представители этих блокаторов - атенолол, метопролол и бисопролол.
Аневризма аорты (другие названия – расслоение аорты, разрыв аорты)
Аорта – это главная артерия, которая поставляет кровь к жизненно важным органам, таким как мозг, сердце, почки, легкие и кишечник. Расслоение аорты означает означает разрыв внутренней оболочки аорты. Он может привести к сильным внутренним кровотечениям и прекратить приток крови к жизненно важным органам. При этом только 20-30 процентов людей выживают. Аневризма (разрыв) может произойти в аорте груди или брюшной полости. Мужчины подвержены более высокому риску разрыва аорты, чем женщины.
Причины расслоения аорты
Расслоение аорты может быть вызвано причинами, из-за которых разрушается внутренняя оболочка аорты. Это неконтролируемое высокое артериальное давление, разрыв соединительной ткани, болезни, употребление сильнодействующих препаратов без рецепта врача, пожилой возраст, беременность, врожденные пороки сердца и катетеризация сердца при диагностике.
Симптомы разрыва аорты
Боли в груди слева, связанные с расслоением аорты, возникают внезапно и характеризуются как "разрывающие, мощные". Боль может отдавать в спину или между лопаток. Поскольку аорта поставляет кровь всему организму, симптомы ее разрыва могут включать:
- боли как при стенокардии с прерывистым дыханием
- одышка
- обмороки
- боль в животе
- симптомы инсульта (онемение конечностей и языка, потеря двигательной функции одной части тела)
Диагностика
Диагноз расслоения аорты на основе симптомов пациента включает
- Рентген грудной клетки (на рентгеновских снимках будут видны неправильные контуры разорванной аорты или ее расширение).
- Эхокардиографию (со специализированным УЗИ сердца, когда зонд вводится в пищевод под местной или общей анестезией).
- Рассечение аорты врач может очень точно определить при КТ (компьютерной томографии) грудной клетки или ангиографии.
Лечение разрыва аорты
- Обезболивающие препараты типа морфина, допамина, мезатона
- Препараты, снижающие артериальное давление – мочегонные средства, берлиприл, анаприлин, диротон и другие.
- Лекарства, которые замедляют частоту сердечных сокращений и расширяют артерии
- Хирургическое лечение требуется для рассечения (разрыва) аорты, которое повреждает восходящую (снизу вверх) часть аорты.
Заболевания пищевода, вызывающие боль в груди слева
Часто боли в груди слева возникают по причине заболеваний желудочно-кишечного тракта. В частности, из-за рефлюксной болезни, которую в простонародье называют изжогой. По симптомам эта боль может быть похожа на сердечный приступ, но это не так.
Причины кислотного рефлюкса
- Заболевания желудочно-кишечного тракта
- Переедание
- Повышенная кислотность
- Нарушение работы желудочного сфинктера
- сахарный диабет
- склеродермия
Изжога может быть вызвана любым факторам, который снижает давление на нижнюю часть пищевода, вызывает прекращение активности пищевода или длительное опорожнение желудка. Это состояние может быть вызвано:
- употреблением пищи с высоким содержанием жиров
- использованием никотина
- употреблением алкоголя
- приемом кофеина во время беременности
- некоторыми лекарственными препаратами или гормонами (например, нитраты, блокаторы кальциевых каналов, антихолинергические средства, эстрогены, прогестерон )
- Кислотный рефлюкс и боли в груди слева могут быть также вызваны дрожжами, грибками, вирусами, бактериями или раздражением из-за аллергенов.
Симптомы
- острая боль, которая беспокоит человека в левой стороне груди
- боль, отдающая в грудину, спину, шею и плечо
- боли во время глотания
- кровотечение в пищеводе
- изжога
- слюнотечение
- дискомфорт в груди
- давление в груди
- обильное потоотделение
- бледность лица
- тошнота и рвота
- боль в горле
- кислый или горький привкус во рту или горле
- хрипота
- постоянный сухой кашель .
Диагностика
- Исследование симптомов и пальпация в области груди
- Рентгеноскопия
- Пробы Бернштейна (когда вводят кислоту в пищевод, чтобы изучить реакцию на нее)
- Эзофагоскопия (обследование пищевода с помощью гибкого шланга, подключенного к монитору, где врач может видеть результаты)
Лечение
Можно снизить боль в груди слева при кислотном рефлюксе простым способом – поднять изголовье кровати на 15 см выше или просто подложить более высокую подушку под голову. Так едкая жидкость из желудка – кислота - не будет перетекать в пищевод.
Важно принимать препараты, которые снижают кислотность желудка – ранисан, напримерциметидин
Не нужно курить, а кушать, наоборот, нужно, но только полезные продукты: овсянку, овощи, фрукты, надо исключить жареную и жирную пищу, ограничить шоколад и кофе.
Иногда врач назначает антациды, антибиотики, противовирусные или противогрибковые препараты, лекарства для расслабления мышц пищевода или их комбинации.
Боли в груди слева, вызванные заболеваниями дыхательной системы
К таким наиболее распространенным заболеваниям относится легочная эмболия (тромбирование артерии), спонтанный пневмоторакс, пневмония.
Легочная эмболия
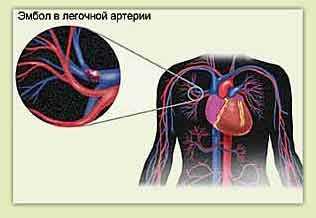
Легочная эмболия - это тромб в одном из крупных кровеносных сосудов, который обеспечивает кровью легкие. Это потенциально опасное для жизни состояние, которое не связано с заболеваниями сердца и сосудов.
Причины легочной эмболии
Факторы риска легочной эмболии включают:
- малоподвижный образ жизни,
- ожирение,
- длительную неподвижность,
- перелом берцовых костей ног,
- беременность,
- рак,
- наследственную склонность к легочной эмболии,
- нарушение сердечного ритма (аритмию),
- сердечный приступ
- застойную сердечную недостаточность .
Женщины, которые используют противозачаточные таблетки и часто курят, подвергаются более высокому риску заболеваемости легочной эмболией, чем женщины, которые не курят (особенно старше 35).
Легочная эмболия - симптомы
Симптомы легочной эмболии включают
- внезапное затруднение дыхания
- учащенное дыхание
- резкую боль в середине груди, которая увеличивается при глубоких вдохах
Диагноз эмболии легочной артерии
- Описание симптомов пациента при опросе врача
- Результаты ЭКГ
- Рентген грудной клетки
- Врач может провести анализ крови из артерий пациента, чтобы проверить уровень кислорода в ней. Нарушения кровотока указывают на заболевание легких, которое не дает возможности пациенту получать достаточно кислорода.
- Вентиляционно-перфузионное сканирование (V / Q сканирование) – дает возможность сравнить приток крови и поступление кислорода в различные участки легких. Проблемы только в одном сегменте могут указывать на эмболию.
- КТ легких (компьютерная томография)
Лечение
Любой, у кого диагностирована эмболия легочной артерии, нуждается в срочной госпитализации.
Лечение обычно предполагает дополнительный кислород, который закачивается в кровь, и лекарства для предотвращения дальнейшего свертывания крови, как правило, гепарин.
Если эмболия очень большая, в некоторых ситуациях пациент принимает препараты для растворения тромба.
Некоторым людям врач предлагает операцию, чтобы предотвратить образование тромбов
Спонтанный пневмоторакс
Коллапс легкого это состояние возникает, когда воздух поступает в пространство между грудной стенки и легочной ткани. Как правило, отрицательное давление в грудной полости позволяет легким расширяться. Когда происходит спонтанный пневмоторакс, воздух поступает в грудную полость. Когда давление баланс теряется, легкие не в состоянии повторно расширяться. Это отсекает нормальное снабжение кислородом в организме.
Спонтанный пневмоторакс - причины
Спонтанный пневмоторакс (коллапс легкого) возникает, когда вокруг легких возникает так называемая подушка из воздуха. Область, в которую попадает воздух (а он не должен туда попасть), называется плевральной.
Причины пневмоторакса
Травмы груди - наиболее распространенная причина этого состояния. Травмы могут случиться из-за удара, падения, неловкого поворота, ранения, хирургической операции.
Некоторые очень худые и высокие люди могут страдать от спонтанного пневмоторакса из-за растягивания тканей легких и аномальных воздушных мешочков, которые образуются в верхней части легких. Вполне возможно, что эти воздушные мешочки могут разорваться от простых действий - чихания или кашля.
Другие факторы риска возникновения пневмоторакса – СПИД, пневмония, эмфизема легких , тяжелая астма , муковисцидоз , рак, употребление антибиотиков
Симптомы пневмоторакса
- внезапное затруднение дыхания,
- резкие боли в груди,
- учащенность сердечного ритма ,
- головокружение,
- слабость
Диагностика пневмоторакса
- Спонтанный пневмоторакс диагностируется, прежде всего, путем медицинского осмотра и рентгена грудной клетки.
- КТ (компьютерная томография)может быть полезна для определения небольшого пневмоторакса.
- Рентгенография брюшной полости в положении лежа на левом боку.
Лечение
Пневмоторакс, который возник без видимой причины, не всегда требует серьезного лечения. Иногда человеку достаточно провести шесть часов в больнице под наблюдением врача и повторно обследовать грудь с помощью рентгена .
Если в течение этого времени величина пневмоторакса не меняется, пациента, как правило, выписывают с рекомендацией посетить врача через двое суток.
Если у пациента развиваются новые болевые симптомы или объем пневмоторакса увеличивается, его положат для стационарного лечения.
Перфорированный внутренних органов: перфорированная органе есть отверстие или разрыв в стене любой области желудочно-кишечного тракта . Это позволяет воздуху поступать в брюшную полость , которая раздражает диафрагму, и может вызвать боль в груди.
Пневмония и боли в груди слева
Пневмония - это инфекционное заболевание легких. Боль в груди слева при пневмонии возникает из-за воспаления слизистой оболочки легких.
Причины пневмонии
Пневмония может быть вызвана вирусной, бактериальной или грибковой инфекцией легких.
Симптомы пневмонии
Боль в груди слева из-за пневмонии возникает и усиливается во время длительного кашля или глубокого дыхания
Боль при пневмонии, как правило, односторонняя
Другие сопутствующие боли симптомы - озноб, кашель со слизью (мокроты), высокая температура, а также затрудненное дыхание.
Диагностика
Пневмония диагностируется с помощью физического обследования, рентгена грудной клетки, прослушивание больного с помощью стетоскопа.
Лечение пневмонии
Пневмонию обычно лечат антибиотиками, а обезболивающее врач прописывает, чтобы уменьшить боль в груди слева.
Независимо от того, какова причина боли в груди слева, нужны обязательные обследования у врача. Это поможет вовремя и главное – правильно определить диагноз и назначить оптимальное лечение. Это даст возможность человеку вылечиться и предотвратить боли в груди слева.
ilive.com.ua
боли в груди слева | Что делать, если болит грудь слева?
Боль в груди слева бывает связана с поражением внутренних органов, костно-хрящевых структур грудной клетки, миофасциальным синдромом, заболеваниями позвоночника и периферической нервной системы или психогенными заболеваниями. Боль в груди слева может быть проявлением стенокардии, инфаркта миокарда, пролапса митрального клапана, расслаивающей аневризмы аорты, тромбоэмболии легочной артерии, плеврита, пневмонии, злокачественного новообразования легкого, заболеваний органов желудочно-кишечного тракта (язвы желудка или двенадцатиперстной кишки, панкреатита или рака поджелудочной железы, холецистита), диафрагмального абсцесса.Между выраженностью боли в груди слева и серьезностью вызвавшей ее причины отмечена лишь слабая зависимость.
Коронарогенные поражения сердца.
- Ишемия миокарда (angina pectoris). Чувство давления за грудиной с типичной иррадиацией в левую руку; обычно при физическом напряжении, часто после еды или в связи с эмоциональным стрессом. Диагностически значим эффект от нитроглицерина и отдыха. - Острый инфаркт миокарда. Ощущения близки к описанным при ишемии миокарда, но интенсивнее и длительнее (приблизительно 30 мин), отдых или нитроглицерин не избавляют от них. Часто возникают III и IV сердечные тоны.
Некоронарогенные поражения сердца.
Миокардит. Боль в груди слева встречается у 75-90% больных миокардитом. Как правило, это давящая, ноющая или колющая боль, чаще всего в области сердца. Связь с физической нагрузкой не прослеживается, иногда отмечается усиление боли в последующие после нагрузки дни. Нитраты боль не купируют. Четкой связи между изменениями ЭКГ и болевым синдромом нет.
Перикардит. Боль в груди слева при перикардите является одним из ведущих признаков заболевания, однако болевой синдром имеет определенные особенности. Чаще всего боль при перикардите возникает только в начале заболевания, когда происходит трение листков перикарда. При появлении значительного количества жидкости в полости перикарда или сращении полости боль исчезает, в связи с чем болевой синдром непродолжительный.
При остром сухом перикардите боль чаще всего локализуется в области верхушечного толчка, однако может распространяться и на всю прекардиальную область. Реже боль отмечается в эпигастрии или в подреберье. Иррадиация боли в левую руку, плечо, лопатку мало характерна для перикардита. В то же время нередка иррадиация в правую половину грудной клетки и правое плечо. По характеру боль может быть тупой, ноющей или же, наоборот, острой, режущей. Характерной особенностью боли при перикардите является зависимость от дыхания и положения тела. Дыхание часто поверхностное из-за усиления боли при глубоком дыхании. Иногда пациенты вынуждены принимать вынужденное положение (сидят, наклонившись вперед).
Кардиомиопатия. Болевой синдром встречается у всех больных кардиомиопатией, однако он наиболее характерен при гипертрофической кардиомиопатии.
Характер боли при кардиомиопатии претерпевает по мере течения заболевания определенные изменения. Чаще всего первоначально возникает атипичная боль (не связанная с физической нагрузкой, длительная, не купирующаяся приемом нитроглицерина). Характер и локализация этой боли могут достаточно широко варьировать. Типичных приступов стенокардии, как правило, не наблюдается. Чаще имеют место эпизодические болевые приступы, провоцируемые нагрузкой (чаще - ходьбой), в то же время основным фоном или наиболее типичным является спонтанная боль, в той или иной мере купирующаяся нитроглицерином, но не так четко, как при типичной стенокардии.
Приобретенные пороки сердца. Выраженная гипертрофия миокарда способствует развитию относительной недостаточности коронарного кровообращения и расстройств обменных процессов в миокарде. В связи с тем, что приобретенные пороки сердца являются наиболее частой причиной гипертрофии миокарда, боль в прекардиальной области характерна для этой патологии. Наиболее часто боль в области груди отмечается при аортальных пороках.
Пролапс митрального клапана. Боль в груди слева при этой патологии длительная, ноющая, давящая или щемящая, не купируются нитроглицерином.
Миокардиодистрофия. Клинические проявления миокардиодистрофии мало характерны и в то же время довольно разнообразны. Боль в прекардиальной области наблюдается часто и носит разнообразный характер.
Артериальные гипертонии. Гипертоническая болезнь и симптоматические артериальные гипертонии довольно часто сопровождаются разнообразной болью в прекардиальной области. Выделяют несколько вариантов боли. Прежде всего, это боль при повышении артериального давления, обусловленная чрезмерным напряжением стенок аорты и стимуляцией механорецепторов миокарда левого желудочка. Обычно это длительная ноющая боль или чувство тяжести в области сердца.
Нейроциркуляторная дистония (НЦД). Боль в груди слева - довольно частый симптом НЦД. Выделяют 4 типа болевых ощущений:
1. Простая кардиалгия - ноющая или щемящая боль в верхушечной или прекардиальной области, слабая или умеренная, длительностью от нескольких минут до нескольких часов, выявляется у 95 % больных. Ангионевротическая кардиалгия (у 25% больных) - приступообразная, относительно кратковременная, но часто повторяющаяся в течение суток, сжимающая или давящая боль различной локализации, проходящая преимущественно самостоятельно, но нередко облегчающаяся валидолом, нитроглицерином. Может сопровождаться беспокойством, ощущением нехватки воздуха, учащенным пульсом. Не сопровождается ишемическими изменениями ЭКГ. В ее основе, вероятно, расстройство тонуса коронарных артерий и гипервентиляция.
2. Приступообразная затяжная кардиалгия (кардиалгия вегетативного криза) - интенсивная давящая или ноющая боль, не облегчающаяся приемом валидола и нитроглицерина, сопровождающаяся страхом, дрожью, сердцебиением, одышкой, повышением АД. Купируется обычно седативными средствами в сочетании с ß-блокаторами. Бывает у 32% больных с тяжелым течением НЦД. В патогенезе имеет значение гиперкатехоламинемия, вызванная психогенными кризами или дисфункцией гипоталамуса.
3. Симпаталгическая кардиалгия - жжение или жгучая боль в прекардиальной или парастернальной области, сопровождается почти всегда гипералгезией при пальпации межреберных промежутков. Боль не купируется приемом нитроглицерина, валидола и валокордина. Лучшие результаты дают горчичники на область сердца, орошение хлорэтилом, акупунктура. Бывает у 19% больных. Причиной, вероятно, является раздражение сердечных симпатических сплетений.
4. Псевдостенокардия напряжения (ложная стенокардия) - давящая, ноющая, сжимающая боль в груди слева или за грудиной, возникающая или усиливающаяся при ходьбе, физическом напряжении. Выявляется у 20% больных. Вероятно, причина ее - неадекватная на физический стресс гипервентиляция с присущим ей расстройством метаболизма миокарда.
Внесердечные причины болей в груди слеваТромбоэмболия легочной артерии. Боль в груди слева при ТЭЛА наблюдается в 50-90 % случаев, возникает остро, по своей интенсивности и локализации (за грудиной или парастернально) может напоминать болевой вариант инфаркта миокарда. Очень частым симптомом при ТЭЛА является одышка, возникающая также внезапно. Характерны резкая слабость, при массивной ТЭЛА возможна потеря сознания. У части больных наблюдается кровохарканье.
Течение ТЭЛА зависит от величины тромба и уровня поражения легочных артерий. При поражении основного ствола имеют место внезапные выраженные одышка и цианоз, очень сильная боль за грудиной, потеря сознания, снижение АД. Возможен летальный исход в течение нескольких минут. При ТЭЛА крупных ветвей характерны интенсивная, плохо купирующаяся боль в груди слева, внезапная резкая одышка и интенсивный цианоз верхней половины туловища, нарушения ритма по типу наджелудочковой тахикардии, рефлекторное снижение АД. В случае поражения мелких ветвей легочной артерии появляются или нарастают одышка, умеренный цианоз, умеренная боль в груди слева, связанная с актом дыхания, кашель, который может сопровождаться кровохарканьем, возможны влажные хрипы и шум трения плевры при аускультации.
Расслаивающая аневризма аорты. Расслаивающая аневризма грудного отдела аорты чаще возникает на фоне длительно протекающей артериальной гипертензии, выраженного атеросклероза аорты, сифилитического поражения аорты, синдроме Марфана, а также тяжелых травмах грудной клетки. Выделяют проксимальное и дистальное расслаивание аневризмы. Надрыв интимы при проксимальном расслаивании аорты происходит чаще всего на 2,5 см от аортального кольца. Распространение в проксимальном направлении ведет к гемоперикарду, отрыву аортального клапана, тяжелой аортальной недостаточности, окклюзии коронарных артерий (чаще - правой). При дистальном расслаивании надрыв интимы чаще всего происходит сразу после отхождения левой подключичной артерии. Распространение расслаивания в проксимальном направлении нехарактерно, гемоперикарда и аортальной недостаточности обычно не бывает.
Боль, как правило, интенсивная, рефрактерная к нитратам и не связана с физической нагрузкой. Характерна локализация в области грудины, возможна иррадиация в шею, нижнюю челюсть, в обе половины грудной клетки. Болевой синдром очень схож с таковым при инфаркте миокарда и тяжелом приступе стенокардии. Боль может длиться от часов до нескольких суток. Объективно отмечаются расширение границ сосудистого пучка, сердечной тупости, выраженная глухость тонов сердца; возможны цианоз лица, набухание яремных вен. Прогноз чаще всего неблагоприятный.
Заболевания органов дыхания.
Болевой синдром при заболеваниях легких: 1. Возникновение или усиление боли при глубоком дыхании или кашле. 2. Острые кратковременные болевые ощущения, обычно ограниченные, без тенденции к иррадиации. 3. Наличие прочих легочных симптомов (кашель, отделение мокроты, одышка или диспноэ различного рода). 4. Острое или хроническое легочное заболевание в анамнезе, шум трения плевры, сухие или влажные хрипы, перкуторные данные, свидетельствующие об эмфиземе, полостных образованиях или уплотнении легочной ткани. Следует отметить, что болевой синдром при заболеваниях легких хотя и часто встречается, однако обычно не является ведущим клиническим синдромом. Более специфичны кашель, выделение мокроты, одышка, кровохарканье, цианоз, повышение температуры тела, признаки интоксикации.
Спонтанный пневмоторакс представляет собой скопление воздуха в плевральной полости, не связанное с травматическим повреждением грудной клетки или лечебным воздействием. Может развиваться при заболеваниях, протекающих с деструкцией легочной ткани (туберкулез, абсцесс, бронхоэктазы, опухоль, буллезная эмфизема, эхинококковая киста). Иногда возможен пневмоторакс у практически здоровых лиц. Клинически заболевание характеризуется внезапной острой болью в груди слева. Как правило, возникают одышка, частое поверхностное дыхание, возбуждение, потливость. Одышка инспираторная.
Плеврит протекает с болью различной локализации. При поражении париетальной плевры боль, как правило, локализуется в нижних и боковых отделах грудной клетки. Отмечается ее усиление при глубоком вдохе и кашле. Боль в лопаточной и плечевой областях может быть обусловлена поражением пристеночной плевры верхних долей легких. При апикальном плеврите возможна боль в руке за счет раздражения плечевого сплетения. Боль в животе, иногда рвота и боль при глотании наблюдаются при диафрагмальном сухом плеврите.
При крупозной пневмонии боль в области груди чаще колющая, усиливающаяся при глубоком вдохе и кашле, в связи с чем больные стараются его подавлять. Возможна иррадиация боли в брюшную полость. Боль при крупозной пневмонии отмечается в 96% случаев, при очаговой - в 88%. При хронических воспалительных заболеваниях легких, пневмокониозах, туберкулезе характерна длительная ноющая, давящая боль. При абсцессе легкого боль интенсивная, отмечается ее усиление при надавливании на ребро или межреберье при расположении абсцесса близко к кортикальному слою легкого. Кроме того, боль усиливается перед прорывом абсцесса в бронх.
Боль часто сопровождает опухолевое поражение легких - от 50 до 88 % случаев. Боль довольно разная: тупая, ноющая, давящая, жгучая, сверлящая. Возможна ее иррадиация в плечо, шею, живот, голову, усиление при кашле, глубоком дыхании. Локализуется она чаще на пораженной стороне, однако возможна иррадиация в здоровую сторону или опоясывающая. Боль, как правило, постоянная, приступообразность нехарактерна.
Эмфизема средостения. Острая интенсивная боль за грудиной, часто сопровождается отчетливой крепитацией.
Заболевания органов брюшной полости.
Болевой синдром характерен для многих болезней органов брюшной полости. При эзофагите отмечается постоянное жжение за грудиной, боль по ходу пищевода, усиливающаяся при глотании, связанная с приемом холодной или горячей, твердой пищи. Диагностика основана на типичном болевом синдроме, признаках дисфагии. Рентгенологическое исследование выявляет нарушение моторики, неровность контуров пищевода, наличие депо бария при эрозиях, фиброэзофагоскопия - гиперемию слизистой оболочки и эрозии.
При ахалазии кардии (кардиоспазм, идиопатическое расширение пищевода) боль локализуется за грудиной, четко связана с дисфагией и регургитацией пищи. Болевой эпизод может провоцироваться приемом пищи. Кроме клинических проявлений в диагностике важно рентгенологическое исследование, при котором наблюдаются задержка бариевой взвеси, значительное расширение пищевода и веретенообразное сужение его в дистальном отделе.
Боль при грыже пищеводного отверстия диафрагмы чаще всего локализуется в нижней части грудины. Характерно ее появление или усиление после еды, в горизонтальном положении, уменьшается боль при быстрой перемене положения тела. Диагностируется заболевание на основании рентгенологического и эндоскопического исследований.
Боль при язвенной болезни желудка и двенадцатиперстной кишки, хроническом холецистите иногда может иррадиировать в левую половину грудной клетки, что создает определенные диагностические трудности, особенно если диагноз основного заболевания еще не установлен. Фиброгастродуоденоскопия и ультразвуковое исследование органов брюшной полости позволяют выявить истинную причину болевых ощущений в грудной клетке.
Боль в груди слева, связанная с неврологическими заболеваниями.
Болевой синдром в области грудной клетки обусловливается различными неврологическими заболеваниями. В первую очередь, это болезни позвоночника, передней грудной стенки и мышц плечевого пояса (остеохондроз позвоночника и различные мышечно-фасциальные синдромы), кроме того, различают кардиалгию в структуре психовегетативного синдрома.
Характеристика у различных болевых синдромов при заболеваниях позвоночника и мышц:
Синдром мышечно-фасциальной или реберно-позвоночной боли (не висцеральной): 1. Довольно постоянная локализация боли. 2. Безусловная связь боли с напряжением соответствующих мышечных групп и положением туловища. 3. Малая интенсивность болевых ощущений, отсутствие сопутствующих общих симптомов при хроническом течении или четкая обусловленность начала при острой травме. 4. Четкие данные пальпации, позволяющие идентифицировать патологию: местная болезненность (ограниченная) при пальпации соответствующих мышечных групп, мышечный гипертонус, наличие триггерных зон. 5. Уменьшение или исчезновение боли при различных местных воздействиях (горчичники, перцовый пластырь, электро- или акупунктура, массаж или электрофизиопроцедуры, инфильтрация триггерных зон новокаином или гидрокортизоном).
Синдром радикулярной боли (в т.ч. межреберной невралгии): 1. Острое начало болезни или четкое обострение при хроническом течении. 2. Преимущественная локализация боли в зоне соответствующего нервного корешка. 3. Отчетливая связь с движениями позвоночника (при радикулярной боли) или туловища (при невралгии). 4. Неврологическая симптоматика шейного или грудного радикулита. 5. Резкая местная болезненность в местах выхода межреберных нервов.
Остеохондроз позвоночника. Это дегенеративно-дистрофическое поражение межпозвонкового диска, при котором процесс, начинаясь чаще в пульпозном ядре, прогрессивно распространяется на все элементы диска с последующим вовлечением всего сегмента (тел смежных позвонков, межпозвонковых суставов, связочного аппарата). Дегенеративные изменения позвоночника приводят к вторичному поражению нервных корешков, что вызывает боль в грудной клетке. Механизм боли связан со сдавлением корешка смещенным межпозвонковым диском с симптоматикой шейно-грудного радикулита, воспалительными изменениями нервных корешков, раздражением пограничной симпатической цепочки, сопровождающемся наряду с болью вегетативными нарушениями.
Характер болевого синдрома при остеохондрозе шейного отдела позвоночника может быть различен и зависит от локализации поражения, степени сдавления корешков. Корешковая боль может быть режущей, острой, стреляющей. Она усиливается при натуживании, кашле, наклонах и поворотах головы. При поражении корешка С6 беспокоит боль в руке, распространяющаяся от надплечья по наружной поверхности плеча и предплечья к I-II пальцам, гиперестезия в этих зонах, гипотрофия и снижение рефлексов с двуглавой мышцы плеча. При сдавлении корешка С7 боль распространяется по наружной и задней поверхности плеча и предплечья к III пальцу. Распространение боли по внутренней поверхности плеча и предплечья к IV-V пальцам характерно для поражения корешка С8. При остеохондрозе грудного отдела позвоночника боль, как правило, сначала локализуется в области позвоночника и лишь потом развиваются симптомы грудного радикулита. Болевой синдром связан с движением, провоцируется поворотом туловища.
Мышечно-фасциальный синдром встречается в 7-35 % случаев. Его возникновение провоцируется травмой мягких тканей с кровоизлиянием и серозно-фиброзными экстравазатами, патологической импульсацией при висцеральных поражениях, вертеброгенными факторами. В результате воздействия нескольких этиологических факторов развивается мышечно-тоническая реакция в виде гипертонуса пораженных мышц. Боль обусловлена мышечным спазмом и нарушением микроциркуляции в мышце. Характерно появление или усиление боли при сокращении мышечных групп, движении рук и туловища. Интенсивность болевого синдрома может варьировать от ощущения дискомфорта до сильнейшей боли.
Синдром передней грудной стенки наблюдается у больных после перенесенного инфаркта миокарда, а также при некоронарогенном поражении сердца. Возможно, он связан с потоком патологических импульсов из сердца по сегментам вегетативной цепочки, приводящим к дистрофическим изменениям в соответствующих образованиях. В ряде случаев синдром может быть обусловлен травматическим миозитом. При пальпации выявляются разлитая болезненность передней грудной стенки, триггерные точки на уровне 2-5-го грудино-реберного сочленения. При плечелопаточном периартрите боль связана с движениями в плечевом суставе, отмечаются трофические изменения кисти. Лопаточно-реберный синдром характеризуется болью в области лопатки с последующим распространением на надплечье и шею, боковую и переднюю поверхность грудной клетки. При межлопаточном болевом синдроме боль локализуется в межлопаточной области, ее возникновению способствует статичеекая и динамическая перегрузка. Синдром малой грудной мышцы характеризуется болью в области III-V ребра по грудиноключичной линии с возможной иррадиацией в плечо.
При синдроме Титце отмечается резкая боль в месте соединения грудины с хряшами II-IV ребра. Генез синдрома возможно связан с асептическим воспалением реберных хрящей. Ксифоидия проявляется резкой болью в нижней части грудины, усиливающейся при давлении на мечевидный отросток. При манубриостернальном синдроме выявляется резкая боль над верхней частью грудины или латеральнее. Скаленус-синдром обусловлен сдавлением нервно-сосудистого пучка верхней конечности между передней и средней лестничными мышцами, а также нормальным I или дополнительным ребром. При этом боль в области передней грудной клетки сочетается с болью в шее, плечевых суставах. Одновременно могут наблюдаться вегетативные нарушения в виде озноба и бледности кожных покровов.
Психогенная кардиалгия представляет собой часто встречающийся вариант боли в области груди, заключающийся в том, что сам феномен боли, будучи ведущим в клинической картине на каком-то этапе заболевания, находится одновременно в структуре различных аффективных и вегетативных нарушений, патогенетически связанных с болью в сердце. Боль чаще всего локализована в зоне верхушки сердца, прекардиальной области и области левого соска. Возможна «миграция» боли. Отмечается вариабельность характера болевых ощущений. Может быть ноющая, колющая, давящая, сжимающая, жгучая или пульсирующая боль, чаще она волнообразна, не купируется нитроглицерином, в то же время может уменьшаться после валидола и седативных препаратов. Боль, как правило, продолжительная, однако возможна и кратковременная боль, которая требует исключения стенокардии.
Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
www.eurolab.ua
Боль в грудине слева: причины
30 ноября 2015
Просмотров: 2881
Если человек ощущает боль в грудине слева, причины могут быть самые разные. Любая боль — это сигнал организма о нарушении каких-либо функций. Боли в левой стороне груди пугают людей больше всего. Все сразу думают об инфаркте или других проблемах с сердцем. Между тем, любой медицинский работник скажет, что в левой части грудины могут отзываться расстройства множества органов и систем. Каков характер болевых ощущений? В каких обстоятельствах она возникла? Ответы очень важны для постановки точного диагноза.

Возможное происхождение боли
Грудная клетка — это внутренний «панцирь», защита, изобретенная для человека мудрой природой. Прочное сооружение из костей призвано защищать артерии и вены, нервы и мышцы и, конечно, главный двигатель организма — сердце.
Грудная клетка предохраняет от травм и инфекций верхушки легких, бронхи, трахею, часть пищеварительного тракта. Центральная кость — грудина. В непосредственной близости от грудины находятся диафрагма, печень, хвост поджелудочной железы и даже часть кишечника.
Если какой-то из органов страдает, болевой спазм отдается в область грудины — ведь здесь очень много нервов.
Вернуться к оглавлению
Боль из-за проблем с желудочно-кишечным трактом
Пациенты удивляются, когда, рассказав врачу о болевых спазмах в груди, слышат в ответ о патологиях желудка. Но именно желудок, а точнее — переедание, вызывает колики в груди чаще всего. Механизм простой — переизбыток пищи не может перевариться сразу, в желудке скапливаются газы, которые давят на стенки толстой кишки. Болевой спазм отдает в левую часть груди.
Пациентов с таким серьезным заболеванием, как язва желудка, может беспокоить колющий болевой синдром.
Болевые ощущения может спровоцировать кислотный рефлюкс. Слишком кислая пища или напитки повышают кислотность желудочного сока. Кислая жидкость выплескивается назад, в пищевод. Резкий болевой спазм заставляет человека думать, что у него сердечный приступ. Но если внимательно «прислушаться» к этой боли, можно понять, что болит в нижней левой части грудины, а не в верхней.
Воспаление поджелудочной железы также «сигнализирует» о себе резью в левой стороне груди. В хронической стадии этого заболевания при нарушении диеты больной может чувствовать ноющие болевые ощущения.
Сильный болевой синдром в левой части груди может быть свидетельством такого страшного заболевания, как рак пищевода. В этом случае необходимо подробное исследование, так как ошибка в диагнозе грозит опасным промедлением в лечении.
Вернуться к оглавлению
Боль из-за проблем с дыхательными органами
Болевые ощущения в дыхательной системе проще диагностировать. Как правило, им сопутствуют другие симптомы — кашель, повышение температуры. Но здесь есть опасная тонкость. Сами по себе легкие болеть не могут — природа не снабдила их ткани нервными окончаниями.
Люди чувствуют болевой спазм, когда воспаление затрагивает плевру или бронхи. Врачам известно, что бронхит и плеврит вызывают боли при кашле, вдохе или выдохе, а пневмония иногда долго не заявляет о себе ничем, кроме повышенной температуры. Лишь при остром пневмоническом воспалении возникает сильный болевой синдром, особенно, если левое легкое страдает больше.
Острый болевой спазм в верхней части груди может возникнуть вследствие закупорки легочной артерии кровяным тромбом. Сильная боль сопровождается задержкой дыхания. В этом случае нужно срочно вызывать «скорую помощь».
Болезни нервной системы:
- Очень часто люди принимают за сердечный приступ межреберную невралгию. Это поражение небольших нервов, которое возникает из-за сна в неудобной позе или ношения тонкой одежды в холодную ветреную погоду.
- Зачастую невралгия в левой части грудной клетки случается у подростков из-за стресса. Заболевание легкое, в специальном лечении не нуждается.
- Хроническое неврологическое заболевание «болезнь Паркинсона» тоже дает о себе знать болевым синдромом в левой части грудины. Он отличается от болевых ощущений иного характера, так как отдает в правую ногу.
- Пронзительные боли, очень похожие на сердечные, возникают при ущемлении пучка нервов между мышцами. Это «скаленус синдром», очень характерный для спортсменов-силовиков.
Болевой синдром как следствие травмы. Хирургам известны многочисленные случаи, когда пациент, жалуясь на боль в левой части груди, не знает о том, что у него повреждено ребро. Спортсмены, танцоры, туристы, люди рабочих профессий часто сталкиваются с бытовыми падениями, ударами, приводящими к переломам и трещинам в ребрах. Причину подобной боли выясняет только рентгеновское исследование.
Непосредственная травма грудной клетки при нападении, автокатастрофе или несчастном случае другого рода может вызвать пневмоторакс — попадание воздуха в область вокруг легких. Острая режущая боль и трудность в дыхании — первые признаки пневмоторакса.
Вернуться к оглавлению
Болезни сердца как причина боли
Левый отдел грудины чаще всего ассоциируют с сердцем. Большинство сердечных болезней характеризуется болями в левой части груди. Особенности болевых ощущений помогают распознать характер заболевания:
- Нестерпимая острая боль, сопровождающаяся ужасом смерти, скорее всего, говорит об инфаркте. Хотя кардиологам известны случаи незначительных болевых ощущений при инфаркте.
- Резкая боль возникает и во время приступа ишемической болезни. В этих ситуациях необходимо без промедления вызвать «скорую помощь».
- Колющая боль в области сердца может быть следствием воспаления сердечной мышцы. Это миокардит, который тоже требует немедленного вызова врача.
- Если возникает колющая боль, нужно попробовать наклониться назад. Усиление боли в этом положении означает, скорее всего, перикардит, воспаление мешочка, покрывающего сердце. Есть еще один признак отличия от инфаркта: когда больной глотает, болевое ощущение в сердце усиливается.
- При больших физических усилиях или после стресса человек может чувствовать резкий болевой спазм в левой части груди. Вероятно, это приступ стенокардии. Можно попробовать снять его в домашних условиях — рассосать 2-3 таблетки нитроглицерина. Положительный эффект должен наступить через четверть часа. Если этого не происходит, нужно вызывать «скорую».
Другие причины:
- После активных занятий спортом люди нередко чувствуют боль в груди. Она может быть следствием растяжения межреберных мышц.
- Боль может быть вызвана вирусным воспалением хрящей, которые соединяют ребра с грудиной. Называется это заболевание костохондрит. Боли при нем бывают затяжными и мучительными.
- Сколиоз и остеохондроз вызывают смещение позвонков, отчего в груди ощущается ноющая боль.
- Грыжа пищеводного отверстия диафрагмы мешает пище нормально продвигаться в желудок. Происходит выталкивание части пищи назад, возникают изжога и боль.
Поскольку причины боли в левой части груди очень разнородны, пациент не должен пытаться диагностировать их самостоятельно. Исследовав историю болезни, проведя физический осмотр и назначив необходимые диагностические процедуры, врач сможет определить тип лечения.
При большинстве заболеваний этой области лечение бывает консервативным (инъекции, таблетки, наружные средства). Травмы и тяжелые кардиологические и онкологические случаи требуют хирургического вмешательства.
Автор:
Иван Иванов
Поделись статьей:
Оцените статью:
Загрузка...Похожие статьи
kardiologdoma.ru
возможные причины и опасные признаки
Распространенной болью у взрослых людей является болезненность в грудине с левой стороны. Она бывает различного характера и интенсивности: колющей, острой, ноющей, тупой, тянущей. Часто такая боль является опасной и может привести к летальному исходу. Поэтому важно, прежде всего, проконсультироваться с врачом и пройти необходимое обследование для определения точного диагноза.
О чем может свидетельствовать такое состояние и что делать в этом случае? Подробнее ответы на эти вопросы можно найти в данной статье.
Причины боли в грудине с левой стороны
Боль в грудине слева может быть признаком целого ряда заболеваний
Причины болезненности в грудной клетке бывают экстракардиальные, то есть не связанные с сердцем, и интракардиальные, а именно внутрисердечные.
Болеть слева в грудине может в результате различных патологических состояний. К таким относятся в первую очередь заболевания сердца и сосудов. Такие болезни делятся на некоронарогенные и коронарогенные.
Некоронарогенные – сердечные пороки, стенокардия, перикардит, кардиомиопатия, миокардит, атеросклероз, гипертония, тромбоз, пролапс митрального канала, аневризма. Ко второй группе относят такие патологии, как инфаркт миокарда и ишемическая болезнь.
К другим причинам боли в области грудины с левой стороны относятся:
- Болезни пищеварительных органов (кислотный рефлюкс, грыжа пищевода, язва желудка, энтероколит, холецистит, эзофагит, сужение пищевода).
- Заболевания органов дыхания (спонтанный пневмоторакс, пневмония, эмболия легочной артерии, плеврит, туберкулез, бронхоэктазы, онкология, абсцесс).
- Неврологические патологии (межреберная невралгия, дистония нейроциркуляторная, психовегетативный синдром).
- Болезни позвоночника (остеохондроз).
- Опухоли в мягкие ткани грудной клетки, локализирующие слева.
- В некоторых случаях такую боль могут спровоцировать психоэмоциональное перенапряжение, большие физические нагрузки, усталость.
Иногда болезненность в области груди может возникать при различных болезнях ребер или грудных мышц. Кроме того, усиленные спортивные тренировки и состояние после простуды также влияет на развитие боли.
Признаки и опасные симптомы
Боль сопровождается тревожными симптомами? Нужен врач
Если боль в грудине вызвана болезнями сосудисто-сердечными, то она может сопровождаться следующими признаками:
- Повышенное сердцебиение.
- Одышка.
- Ощущение страха.
- Тошнота.
Обычно такая боль имеет сжимающий и давящий характер, часто отдает в верхнюю конечность или шею.
Заболевания органов дыхания, кроме боли в груди, могут иметь и другие признаки:
- Кашель
- Гипертермия
- Одышка
- Кровохарканье
- Общая слабость
- Затрудненное дыхание
- Хрипы и свисты в легких
При тромбоэмболии легких боль в грудине колющая, острая, может сопровождаться потерей сознания. Без медицинской помощи возможен летальный исход. При патологиях пищеварительных органов боль усиливается после употребления еды. Кроме того возможна изжога, рвота, тошнота и другие расстройства.
Боль может провоцировать болезнь позвоночника. В таком случае болезненность острая, она зависит от смены положения туловища.
В каждом случае характерна общая слабость, потеря работоспособности, беспокойство и тревога.
К опасным признакам, при появлении которых необходимо сразу вызвать незамедлительную помощь, относятся потеря или помутнение сознания, кровохарканье, температура более 38,5 градусов, онемение конечностей, невозможность дышать.
Чем опасна боль слева в грудине
Боль в грудине слева ни в коем случае не следует игнорировать. Ведь такое состояние может быть вызвано различными заболеваниями, которые могут закончиться смертельным исходом.
К таким патологиям относятся:
Существуют опасные признаки, при которых необходимо немедленно вызвать скорую. Если у человека в анамнезе имеется патология сердечной мышцы, а боль в груди слева не проходит после принятия Нитроглицерина, то этот факт может указывать на инфаркт миокарда. При этой патологии может быть рвота, повышение потливости.
Опасность становит и разрыв аорты, который имеет признаки инсульта (немеют конечности и язык, происходит паралич частей тела. Данные патологические состояния опасны тем, что приводят к инвалидности или смертельному исходу.
Методы диагностики
Делаем УЗИ и ищем причину боли!
При боли с левой стороны грудины может понадобиться консультация таких специалистов, как кардиолог, невролог, терапевт, гастроэнтеролог, пульмонолог, реаниматолог, онколог, диетолог.
Обязательным исследованием при различных патологических процессах считается анализ крови и мочи.
При подозрении на сердечный приступ назначаются такие методы диагностики:
- Пальпация грудины.
- Электрокардиограмма.
- Анализ крови на ферменты, производящие клетками мышц сердца.
Также к диагностическим методам, которые используются при боли в грудине слева, относятся:
- Эхокардиография
- Рентгенография грудной клетки
- Компьютерная томография
- Вентиляционно-перфузионное сканирование
- При заболеваниях, связанных с сосудами, может назначаться ангиография.
Если возникает подозрение на патологические состояния органов пищевого тракта, то обычно делают эзофагоскопию, рентгеноскопию и пробы Бернштейна. Направление на данные исследования дает специалист. Возможно назначение и других дополнительных диагностик.
Методика лечения
Правильный диагноз – эффективное лечение!
Лечение в первую очередь направлено на основную причину и зависит от диагноза. Оно может быть консервативным и хирургическим. Чаще всего лечение происходит в условиях больницы.
Особенности лечения:
- При болях в грудине по причине патологий сердечно-сосудистых необходимо вызывать скорую помощь и дать больному Нитроглицерин. В условиях стационара используются препараты, которые способствуют разблокированию кровотока. Обычно с этой целью применяются Гепарин, Аспирин, тромболитические средства.
- В случае перикардита дают противовоспалительные нестероидные средства. Также назначают бета-блокаторы, например, Бисопролол, Метопролол, Атенолол.
- В качестве обезболивающих при аневризмах применяются Метазон, Морфин, Допамин, лекарства, замедляющие частоту сокращений сердца. Кроме того, используются средства, которые понижают давление. Это препараты, обладающие мочегонным действием: Диротон, Анаприлин или Берлиприл.
- В случае лечения болезней пищевого тракта обязательным методом лечения считается соблюдение специальной диеты. Если у пациента язвенная болезнь или кислотный рефлюкс, то используются лекарства для понижения кислотности желудочного сока, например, Ранисан.
- В некоторых случаях могут быть показаны антибиотики, антациды, противогрибковые и противовирусные средства.
- Если боль началась в результате других причин (при воспалительных процессах в ребрах и мышцах, или после простудных болезней), то обычно применяют лечение противовоспалительными средствами, например, Ибупрофен, Напроксен, Диклофенак, Солпадеин. Назначаются также лечебная физкультура, использование горчичников, согревающих мазей, массаж.
Важно помнить, что при болезненности в груди не разрешается заниматься самолечением. Выбор медикаментозных препаратов должен осуществлять только опытный специалист. Он учитывает диагноз, сопутствующие заболевания, характер и степень протекания болезни, индивидуальные особенности организма пациента.
При тяжелом течении болезней, которые сопровождаются болью в грудине, может понадобиться хирургическое вмешательство.
В некоторых случаях можно использовать средства альтернативной медицины. Однако важно помнить, что они считаются лишь вспомогательными методами, а возможность их применения должна быть одобрена врачом.
Прогноз и меры профилактики
Правильный образ жизни и питание – путь к долголетию!
Прогноз зависит от диагноза пациента. В случае неоказания квалифицированной помощи при инфаркте, пролапсе митрального канала, аневризме аорты, инсульте возможен летальный исход. Смерть наступает также при игнорировании лечения тромбоэмболии легких и пневмотораксе.
В остальных случаях при правильно подобранной методике лечения прогноз благоприятный. Важно сказать, что прогноз в первую очередь зависит от того, правильно или нет был поставлен диагноз.
Чтобы предотвратить развитие заболеваний, симптомом которых является боль с левой стороны грудной клетки, необходимо соблюдать общие правила профилактики патологий, к которым относятся:
- Отказ от вредных привычек (злоупотребление алкогольными напитками, курение, наркотики).
- Полноценное и рациональное питание.
- Соблюдение питьевого режима.
- Выполнение закаливающих процедур.
- Занятия спортом и физическими упражнениями.
- Избегания стрессовых ситуаций.
- Полноценный сон.
- Не допущение переутомлений.
- Выполнение врачебных назначений.
Мерой профилактики считается также ежегодные медицинские осмотры.
Подобнее о возможных причинах возникновения боли в грудине можно узнать из видео:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
organserdce.com
Боль в грудной клетке слева. Чем она вызвана?
Многие заболевания сопровождаются различными болевыми ощущениями. Иногда по одной их локализации трудно судить, чем они вызваны. Известно, что боль в грудной клетке слева может сопровождать самые различные заболевания.
Очень часто она возникает при болезнях сердца. Особенностью ее в этом случае является то, что эта боль распространяется на лопатку или руку. Она может быть при миокардитах различной этиологии, воспалениях перикарда, коронарной недостаточности, инфаркте, аневризме аорты. Для двух последних заболеваний характерны очень интенсивные болевые ощущения. При миокардитах чаще бывает тупая, давящая боль в грудной клетке. Больные жалуются при этом на перебои в сердце, одышку при ходьбе, отечность нижних конечностей.
При заболеваниях левого легкого или плевры, появляющаяся боль в грудной клетке слева другая по своему характеру. Обычно ей сопутствует температура и ухудшенное общее состояние. Возникает она постепенно, усиливается при глубоком вдохе. Часто ей сопутствует кашель. Боль в грудной клетке бывает обычно связана с ним или с актом дыхания. Она может быть резкой, колющей, иногда иррадирует в руку. Это характерно для острой пневмонии или плеврита и часто помогает при постановке правильного диагноза.
Плеврит может быть сухим или экссудативным. Любое заболевание легких может вовлекать в болезненный процесс плевру. Сухой реактивный плеврит сопровождается выраженным болевым симптомом. Он может присоединиться к воспалению левого легкого или его абсцессу. Иногда причиной его бывает туберкулезный процесс в легком или опухоль. Может послужить его причиной травма. Пока в полости плевры отсутствует выпотная жидкость, боль носит резкий, колющий характер, усиливается при разговоре, кашле, дыхании. Она обычно локализуется спереди или сбоку на поверхности грудной клетки и становится сильнее при пальпации больного места.
При появлении в полости плевры жидкости интенсивность болевого симптома уменьшается. Но при этом усиливается общая интоксикация. На пораженной стороне сглаживаются межреберные промежутки, заметно отставание ее при дыхании. Стихнувшая боль в грудной клетке слева может возобновиться после рассасывания плеврального экссудата.
При туберкулезе легких иногда возникает осложнение, называемое спонтанным пневмотораксом. Оно заключается в том, что из-за болезненного процесса в легком нарушается герметичность плевральной полости. В нее проникает воздух, и это приводит к тому, что легкое на этой стороне спадается. При левостороннем пневмотораксе может возникнуть внезапно боль в грудной клетке слева продолжительного и резкого характера. Она может усиливаться при физическом напряжении, разговоре или дыхании и быть настолько сильной, что вызывает шок. Пневмоторакс сопровождается резкой одышкой и посинением кожи и слизистых, сухим кашлем, учащением сердцебиения, тяжелым общим состоянием.
Боль в левой стороне грудной клетки вызывают также неврологические заболевания. Например, такие как остеохондроз или межреберная невралгия. Эти боли локализуются по ходу межреберных нервов. Они могут быть различные по интенсивности и обычно продолжительные, могут уменьшаться при приеме анальгезирующих препаратов. В отличие от болевых симптомов при других заболеваниях, они становятся сильнее, если пальпировать место выхода межреберных корешков вдоль позвоночника.
Как видите, причинами появления боли слева в грудной клетке могут быть различные заболевания. Правильно разобраться в них иногда бывает сложно даже специалистам. Для установления верного диагноза часто требуется проведение рентгенологических и лабораторных исследований. Боли часто бывают связаны с серьезными проблемами в организме. Поэтому при появлении их лучше обратиться к врачу. Это поможет избежать лишних проблем с диагностикой и лечением. Доброго вам здоровья!
fb.ru
Боль в груди слева – отчего возникает, что делать
Появление боли в организме – это явный показатель того, что со здоровьем что-то не так. Порой очень сложно понять причину, вызвавшую болевое ощущение, а особенно трудно определить, из-за чего возникла боль в груди слева. Не всегда болезненность в этой области связана с сердцем, как принято думать, поэтому не следует делать выводы раньше времени и заниматься самолечением. Дискомфорт в левой части груди требует тщательного диагностического обследования, после которого будет точно установлена первопричина болей и назначена терапия.
Причины появления болей в груди слева
Наиболее частыми причинами, почему болит грудная клетка слева, являются:
- сердечно-сосудистые патологии;
- болезни дыхательных органов;
- проблемы с ЖКТ.
Болезни сердца
Наиболее распространенное и опасное происхождение болевых ощущений – сердечно-сосудистые заболевания. Дискомфорт связан с тем, что при развитии патологий сердечная мышца и сосуды работают неполноценно.
- Ишемия, инфаркт миокарда
Сердечный приступ возникает вследствие того, что кровь через артерию поступает к мышце сердца в малом количестве. Поэтому состояние сердечной мышцы ухудшается, а иногда приводит к омертвлению клеток (атрофии).
Симптомы: боли в области грудной клетки слева, которые отдают в руку/лопатку/живот (все органы с левой стороны), появление одышки, тошноты, потоотделение, головокружение, ощущение усталости.
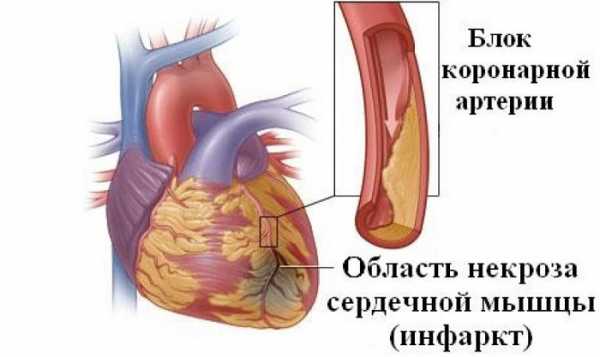
- Стенокардия
Закупоривание сосудов приводит к тому, что сердце недополучает кислород в нужном объеме. Артерия закрыта не полностью (как при инфаркте). Болезненность может усиливаться после тяжелых физических нагрузок.
Симптомы: короткое, но резкое болевое ощущение в левой части груди, быстрое сердцебиение, кружится голова, чувство слабости, одышка.
- Острый перикардит
Данное заболевание говорит о том, что оболочка сердечной мышцы, несущая защитную функцию, воспалена. Острый перикардит очень сложно распознать из-за похожих признаков с инфарктом.
Симптомы: колющая боль при вдохе в грудной клетке слева с иррадацией в лопатку, человека знобит, ему тяжело дышать. При наклоне корпуса тела вперед болезненность утихает.
- Аневризма (разрыв, расслоение аорты)
Аорта является главной артерией в теле человека, которая разносит кровь по организму, питая все ткани и органы. Ее разрыв или расслойка приводят к внутреннему кровоизлиянию, прекращению передачи крови к органам.
Симптомы: резкая болезненность, которую невозможно терпеть, одышка и прерывистое дыхание, потеря сознания, онемение в конечностях.
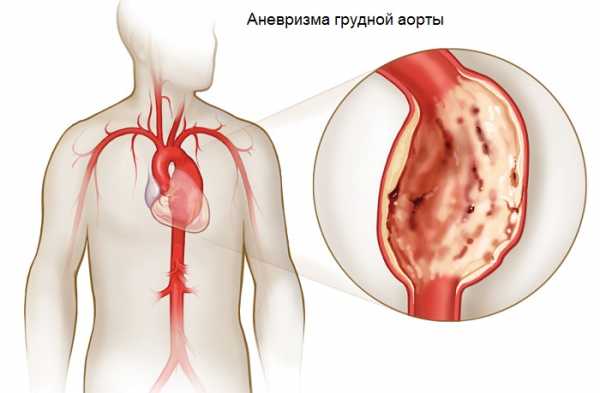
Болезни дыхательных органов
- Воспаление легких
Изначально при пневмонии признаки такие же, как и при ОРВИ. В дальнейшем появляется сильная боль в грудной клетке слева (при условии, что орган воспален слева), кашель, мокрота серого, зеленого цвета, озноб, потоотделение, одышка, посинение губ.
- Плеврит (воспаление оболочки легкого)
При таком воспалении на оболочке легкого появляется налет либо жидкость внутри нее. Провоцирующим фактором могут быть ранее перенесенная пневмония и другие легочные болезни.
Симптомы: частое сердцебиение, боль в груди слева при вдохе, которая отдает в область шеи и ключицу, при наклоне тела вправо болезненность утихает.
- Тромбоэмболия артерии легкого
Опасная для жизни патология, при которой артерия закупоривается тромбами. Основные признаки — боль в груди при кашле, трудности с дыханием, жар, харканье кровью.
- Новообразования
При опухоли в той части, где расположены легкие, происходит смещение сосудов, нервов, артерий либо новообразование оказывает на них давление.
Симптомы: болит спина выше поясницы (тянет либо ноет), резко снижается вес, появляется хрипота, чувствуется нехватка воздуха.
Заболевания ЖКТ (желудочно-кишечный тракт)
- Кислотный рефлюкс
По-простому – изжога. Может появиться при повышенной кислотности, переедании, употреблении алкогольных напитков, курении табака, в редких случаях из-за вирусов, бактерий.
Симптомы: чувство жжения и давления в грудной области, кислый вкус в полости рта либо горечь.
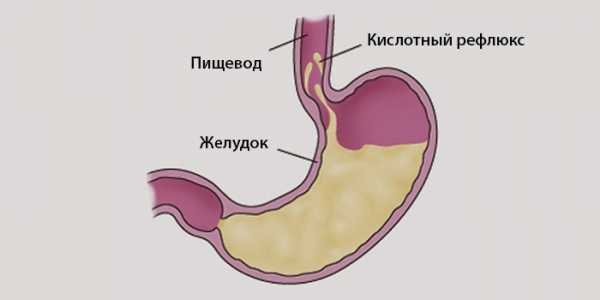
- Спазм пищеводного пути
При спазме происходит неожиданное сокращение мышц пищевода, которое может быть связано с попаданием инородного тела, инфекциями, употреблением очень твердой или горячей еды, крепких алкогольных напитков.
Симптомы: ноющая боль в груди слева, постоянно болит горло, шея, уши, наблюдается затрудненное глотание пищи.
- Язва, болезнь желчного пузыря
Эти недуги и любые другие, связанные с ЖКТ, могут отдавать не только в левой части, но и по всей груди. При этом беспокоит острая боль после употребления пищи, чувство тошноты, изжога, рвотные позывы.
Диагностика
Чтоб выявить причину болевых ощущений, важно своевременно обратиться к врачу, который на основании первичного осмотра направит на диагностику или к более узкому специалисту. В целом алгоритм при посещении медицинского учреждения следующий:
- Подробное изложение доктору проявлений боли: характер, частота, куда отдает, связана ли с приемом еды, в какое время появляется, усиливается, связано с нагрузками и др.
- Осмотр: измерение АД, пульса, температуры, прослушивание сердца и легких.
- Рентген грудной клетки.
- Электрокардиограмма.
- Томография. Выявляет болезни грудной клетки, не фиксирующиеся при рентгене.
- ФЭГДС – вид диагностики, позволяющий выявить неполадки в ЖКТ.
- Развернутый анализ крови.

Что делать при боли
Случаи, когда требуется безотлагательно вызвать врача:
- Боль в груди возникла неожиданно, остро, началась одышка, появилось чувство нехватки кислорода, дыхание участилось, потемнело в глазах.
- Если имеется заболевание ишемией, а возникшая болезненность не проходит больше 15 минут и не купируется нитроглицерином.
- Потеря сознания.
Как видно из вышеописанного, если болит в груди следа, медик может подозревать немалый спектр заболеваний. Это значит, что не существует каких-либо особых инструкций по устранению болевого синдрома, а наилучшим решением будет незамедлительное посещение лечащего врача.
saitoboli.ru