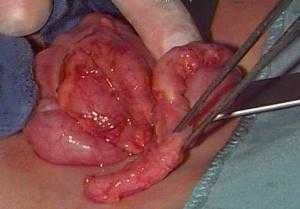
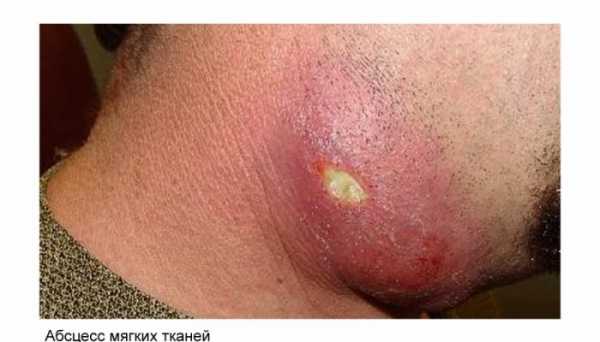
Абсцесс может развиваться в любом органе. Гнойные нарывы
лечение болезни. Симптомы и профилактика заболевания Нарыв
Нарыв
Нарыв (абсцесс) представляет собой местное скопление гноя, которое появилось в результате острой или хронической локальной инфекции, разрушающей ткани в очаге. Нарыв развивается при воспалении кожи или клетчатки под кожей после попадания в них патологических микроорганизмов через ссадины, раны, уколов.
Причины возникновения
Как правило, появление нарыва вызвано очаговой бактериальной инфекцией (преимущественно стафилококковой). Микробы попадают в организм через микроскопические повреждения кожи, нагноения гематомы. Инфекция может распространиться из локального очага, кист, фурункулов, гнойных инфекций и др.
Абсцесс может появиться вследствие попадания под кожу химических веществ, после медицинских манипуляций, произведенных с нарушением асептических правил.
Симптомы нарыва
Нарыв может возникнуть на коже, а также на любом органе и тканях. Видимые снаружи нарывы расположены в дерме, в мышцах или в клетчатке под кожей. Абсцессы внутренних органов диагностировать сложнее.
Первым симптомом нарыва является появление твердого болезненного узла с покраснением вокруг него. Через несколько дней или недель на месте узла образуется заполненная гноем капсула. Симптомы абсцесса соответствуют характерным проявлениям гнойно-воспалительных процессов: общая слабость, недомогание, повышение температуры тела.
На завершающей фазе формирования нарыв может самопроизвольно разорваться. Если абсцесс поверхностный, гной выходит наружу, и в случае полного очищения и отсутствия негативных факторов нарыв спадает и со временем превращается в рубец. При абсцессах внутренних органов выход гноя в полости организма может вызвать развитие гнойных процессов.
Диагностика
Поверхностный нарыв диагностируется на основании характерных внешних признаков воспаления. При скоплении достаточного скопления гноя в нарыве определяется симптом флюктуации (легкое колебание при прикосновении). Если абсцесс небольшого размера, имеет толстые стенки и глубоко расположен, врач выполняет диагностическую пункцию для получения пробы гноя. Ее отправляют на бактериологическое исследование для определения вида возбудителя и чувствительности к антибиотикам. Такая диагностическая процедура особенно необходима при подозрении на абсцесс печени, задней стенки глотки, малого таза и паратонзиллярный нарыв. Дополнительно может быть назначена рентген-диагностика внутренних органов.
Виды заболевания
По длительности протекания различают острый и хронический абсцесс. По локализации выделяют следующие основные группы нарывов:
- Мягкой ткани
- Паратонзиллярые
- Легочные
- Постинъекционные
- Абсцессы мозга
Действия пациента
При появлении покраснения кожи, которая слегка возвышается над припухшим образованием, болезненности при прощупывании и повышении местной температуры необходимо обратиться к врачу-хирургу.
Лечение нарыва
Успех лечения нарыва зависит от своевременности его диагностики. Лечение заключается во вскрытии капсулы с гноем и ее опорожнении. При небольших поверхностных воспалениях возможно проведение амбулаторного лечения, в других случаях требует госпитализация и оперативное вмешательство. После вскрытия нарывы лечат так же, как гнойные раны.
При абсцессах внутренних органов могут провести пункцию для удаления гноя. После этого в освободившуюся полость вводится антибиотик.
В крайних случаях при хронических абсцессах требуется резекция органа вместе с нарывом. При своевременном и правильном лечении риск осложнений минимален.
Осложнения
На месте плохо очищенного нарыва возможно образование свища. Не дренированный абсцесс может преобразоваться в хроническую форму или распространить инфекцию на соседние ткани.
Профилактика нарыва
Профилактика образования нарывов включает:
www.likar.info
Нарыв (абсцесс): лечение народными средствами
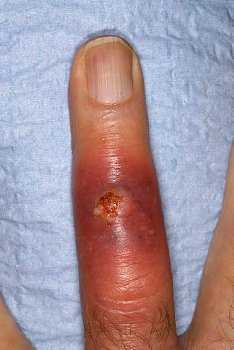
Нарыв (абсцесс) — воспаление ткани с образованием ограниченного гнойного очага, окруженного грануляционной тканью. Характер микробной флоры зависит от причины возникновения абсцесса и его локализации.
Абсцесс мягких тканей возникает в результате попадания инфекции в мягкие ткани при местных гнойных поражениях кожи (пиодермия, фурункулы), травмах, инъекциях лекарственных препаратов.
Лечение нарывов
В случаях поверхностного расположения гнойника его вскрытие проводят под местной анестезией в поликлинике. При глубоко расположенных гнойниках и интоксикациях показана госпитализация в хирургический стационар для хирургического лечения.
Нарыв — народные средства
Испечь в духовке луковицу, разрезать пополам и одну горячую половину приложить к незрелому фурункулу, наложить повязку. Повязку с луком менять каждые 4-5 часов.
Кашицу из измельченного листа или корнеплода красной свеклы прикладывать на марлевой салфетке 2 раза в день на воспаленный участок кожи.
Фурункул. Свежей тертой мякотью помидоров смазывать воспаленную кожу 1-2 раза в день.
Для быстрейшего созревания нарыва и для рассасывания опухолей, к больному месту каждые 2 часа прикладывать мякиш пшеничного хлеба, смоченный в горячем молоке.
При нарывах и фурункулах к больным местам прикладывать листья лопуха, отваренные в молоке. Менять каждые 3-4 часа.
Листья подорожника растереть до пудры и тщательно смешать с оливковым маслом. При фурункулах, свищах, незаживающих язвах, ранах, больные места смазывать этой мазью 2-3 раза в сутки.
2 части кашицы печеного лука смешать с 1 частью мелко натертого мыла, перемешать. Прикладывать как пластырь на больное место 5 раз в сутки. Очень хорошо очищает нарывы, фурункулы, чирьи, помогает их быстрому созреванию.
Пожевать сырую гречневую крупу, положить массу на свежее несоленое сливочное масло и приложить к нарыву или чирью, менять через 4 часа.
Для лечения нарывов полезно прикладывать мед, смешанный с мукой.
Смешать 1:1 по объему сок чеснока и измельченный в пудру черный перец. Смесь в виде компрессов прикладывать к нарывам, гнойникам, труднозаживающим язвам.
Сушеный белый гриб (желательно старый) размочить в горячем молоке, кипятить на слабом огне 10 минут, настоять, укутав, 30 минут. В виде компресса прикладывать к нарывам, фурункулам.
Ломтик ржаного свежеиспеченого хлеба посолить и тщательно пережевать. Нарыв, фурункул, чирей обложить слоем этого хлеба и перевязать. Отличное и сильное средство.
При лечении чирья прикладывать к нему теплую ячневую или овсяную кашу на молоке; если чирей болит, то использовать холодную кашу, если нет, то лучше прикладывать печеный лук или ржаную муку с медом в виде лепешки.
Смешать в равных частях по весу смолу ели, топленое нутряное свиное сало и желтый воск, варить, помешивая, на кипящей водяной бане до получения однородной смеси. Мазь использовать как наружное средство при лечении фурункулеза.
Наружно порошок травы душицы применяют при нарывах и фурункулезах.
Разжеванные грецкие орехи употреблять как пластырь, прикладывая его к нарыву.
Фурункулы и чирьи лечат мякотью хурмы вместе с кожурой.
Обезболивающее при нарывах. Приготовить порошок из 0,5 л листьев и ягод омелы и 1 г корня валерианы. Все смешать и принимать по 0,5 г 3 раза в день в течение 3 дней, запивая водой и заедая свежей морковью.
Лист агавы помыть и истолочь. Прикладывать к нарыву или фурункулу, перевязать бинтом. Менять повязку каждый день. Сок агавы способствует созреванию нарывов и отлично вытягивает гной.
Растолочь в миске небольшой кусочек старого сала и 3 листика полыни. Приложить к фурункулу на ночь, закрепить бинтом и пластырем. Утром выдавить и больше он не побеспокоит никогда.
Приготовить 100 г березового дегтя, 50 г свежих сливок, 4 сырых желтка. Смешать и растирать в течение 15 минут. Отличная мазь от фурункулов, прыщей и экземы.
Смешать муку с медом, добавить немного водички. Прикладывать к нарывам.
Приготовить в равных по весу частях канифоль, белый пчелиный воск и внутреннее свежее свиное сало. Канифоль перетереть в мелкий порошок и просеять через сито. Нутряное свежее сало порезать на мелкие куски. Все приготовление на водяной бане. Сначала растопить воск, класть его в кастрюлю небольшими кусочками и все время помешивать. Затем в воск добавить порошок канифоли и перемешать. Затем бросить кусочки топленого свиного сала. Все время смесь перемешивать. Как только все составляющие расплавятся, сразу же снять с огня. Массу размешивать до тех пор, пока она не станет густой и эластичной. Этой мазью намазать марлю и оставить на 3 дня. Это отличный пластырь для лечения нарывов, фурункулов, карбункулов и гнойных ран.
Нарыв быстро пройдет если наложить на него теплый компресс из запаренных листьев алтея лекарственного.
Отлично помогает при очень больших фурункулах и нарывах следующая мазь. Приготовить 100 г бараньего жира, 50 г березового дегтя, 25 г сосновой живицы и 25 г воска. Все растопить и прикладывать к больным местам.
Нарывы и раны хорошо лечатся промыванием, компрессами и примочками. Для этого нужно взять по 1 ст.л. измельченного тысячелистника, водяного перца, дубовой коры, листья крапивы двудомной и 1,5 ст.л. омелы. Залить все 1 л крутого кипятка и 2 минуты прокипятить. Делать процедуры до выздоровления.
Приготовить 100 г любого животного несоленого жира, 100 г воска, 100 г натертого на терке детского мыла и 6 желтков от вкрутую сваренных яиц. Жир и воск растопить в эмалированной посуде на небольшом огне, добавить мыло, а затем натертые желтки яиц. Обязательно мазь помешивать. Готовую мазь прикладывать к нарывам, фурункулам, ожогам. Зафиксировать повязкой и оставить на 3 дня. Возможны боль или зуд, но нужно потерпеть.
Смешать по 1 ст.л. тертого лука, хозяйственного мыла, меда, сметаны. Приложить к нарыву и забинтовать. Мазь вытянет весь гной.
Фурункулы нужно прижигать крепким раствором марганцовки. А также пить по 0,5 стакана 3 раза в день свежий сок красной свеклы. Он очищает кровь.
Нарыв под ногтем. Взять по 1 ч.л. мед, сырой яичный желток, сливочное масло и муку. Тщательно смешать и прикладывать компрессы. Возможно, что придется прикладывать 3-4 дня, но нарыв прорвет и весь гной выйдет. Рецепт много раз проверен и действенен.
Нарывы, ушибы и переломы костей отлично лечит такая мазь. Приготовить 20 г еловой живицы, добавить 1 растертую луковицу, влить 50 г растительного масла (лучше оливкового) и добавить 15 г медного купороса. Все размешать и довести до кипения. Хранить в холодильнике. Наносить на больные места до излечения.
Чтобы образовавшийся на теле нарыв скорее прорвал, нужно с вечера насыпать в металлическую посуду 50 г сахара, добавить 1 ч.л. воды и поставить на огонь. Когда сахар превратится в леденец темно-коричневого цвета, его немножко нужно остудить и приложить к нарыву. Зафиксировать повязкой и лечь спать. К утру нарыв прорвет и то место быстро заживет, даже не останется и следа.
Влить в ржаную муку вишневый сок. Замесить тесто густоты как сметана, сделать лепешку и испечь. Еще теплой приложить к больному месту и закрепить. Носить не меньше 12 часов, затем поменять на свежую.
zdraviie.ru
Гнойный фурункул, снятие воспаления и способы лечения
Проблема возникновения гнойного фурункула, представляет собой локальное воспаление тканей, которое образуется в клетчатке. Через волосяной фолликул, бактерии попадают внутрь, что приводит к инфицированию.
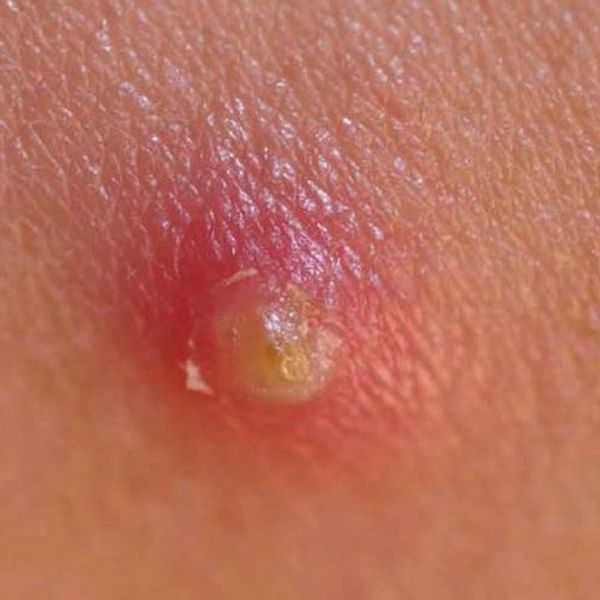 Фото 1 — Гнойный фурункул
Фото 1 — Гнойный фурункулКожа становится ярко-красного, багрового или синего цвета. Защитная функция кожи, утрачивает свои способности, и на месте микротравмы образовывается гнойник. Когда участок кожи воспалился, усиливаются болезненные ощущения в месте нарыва, рана гноится и не заживает, то требуется обязательное лечение.
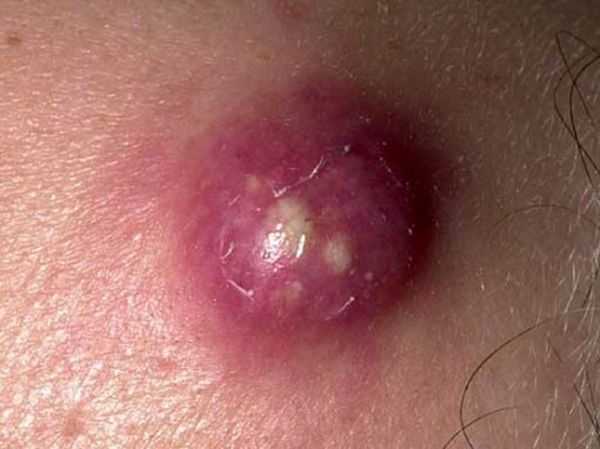 Фото 2 — Гнойник
Фото 2 — ГнойникЕсли данный процесс достаточно быстро заканчивается прорывом, то выходит на поверхность гной, с отмершими клетками, а на его месте остается маленькая дырочка и из нее может идти кровь. Место локализации на теле, может быть любое, но более склонны участки с тонкой кожей и чаще, соприкасаемые с одеждой. Начало болезни характеризуется покраснением и утолщением кожи, а также болезненными ощущениями.
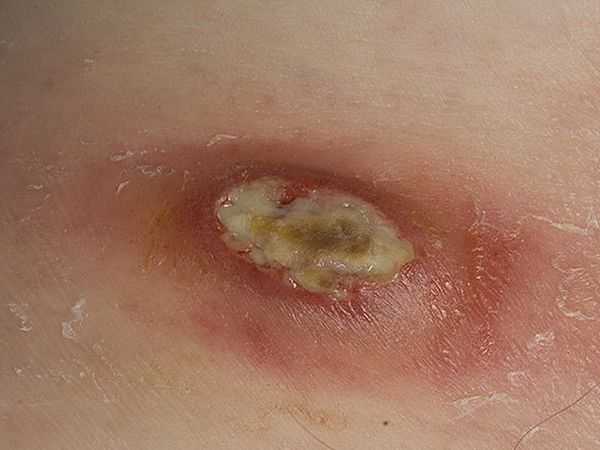 Фото 3 — Гнойники чаще появляются на тонкой коже
Фото 3 — Гнойники чаще появляются на тонкой кожеВнимание! Если фурункул образовался в области головы, лица, либо есть признаки повышенной температуры, нужно обязательно обратиться к врачу. Воспаление в лицевой области опасно из-за близкорасположенной сетки сосудов и быстрым инфицированием мозга.
Лечение гнойного фурункула
Для того чтобы ускорить процесс заживления, облегчения состояния больного, применяется вытягивание гноя. Какой метод выбрать и как лечить, зависит от сложности заболевания.
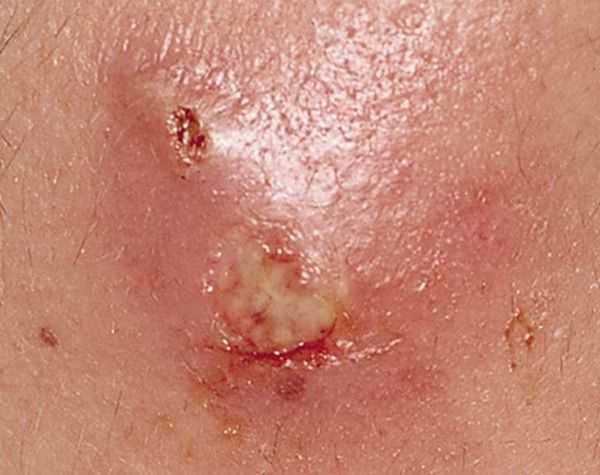 Фото 11 — Нужно вытянуть гной
Фото 11 — Нужно вытянуть гнойЕсли ситуация стандартная, не требующая серьезного вмешательства, то можно попробовать народные методы. Многим интересен вопрос: сколько выходит гной по времени.
 Фото 12 — Можно попробовать вытянуть гной народными методами
Фото 12 — Можно попробовать вытянуть гной народными методамиОбычно, гной выходит по времени от нескольких дней до недели, от момента начала мероприятий по его вытягиванию. Бывает так, что фурункул вскрылся, а гной не выходит, это говорит о незрелости гнойника, и нужно еще принять меры, по его созреванию.
 Фото 13 — Гной может выходить до недели
Фото 13 — Гной может выходить до неделиКогда он созреет и произойдет прорыв, на первом этапе зачастую выходит гной с примесью крови, потом только гной на заключительной стадии. Протирая поврежденный участок спиртовыми лекарственными настойками, провоцируется процесс скорейшего высвобождения нарыва.
 Фото 14 — На первом этапе гной выходит с кровью
Фото 14 — На первом этапе гной выходит с кровьюПротирать нужно от края к центру, так инфекция будет локализоваться, а не распространяться далее.
 Фото 15 — Протирать ранку нужно от края к центру
Фото 15 — Протирать ранку нужно от края к центруСколько по времени будет выходить гной, зависит от нескольких факторов:
- Чем раньше предприняты меры по лечению, тем легче и быстрее пройдет заживление.
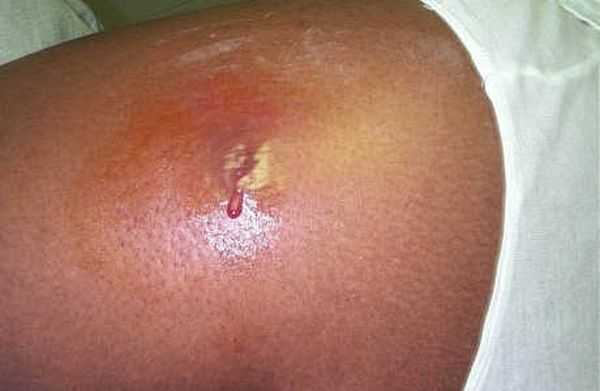 Фото 16 — Лечение нужно начинать как можно раньше
Фото 16 — Лечение нужно начинать как можно раньше - Частота прикладываемых компрессов.
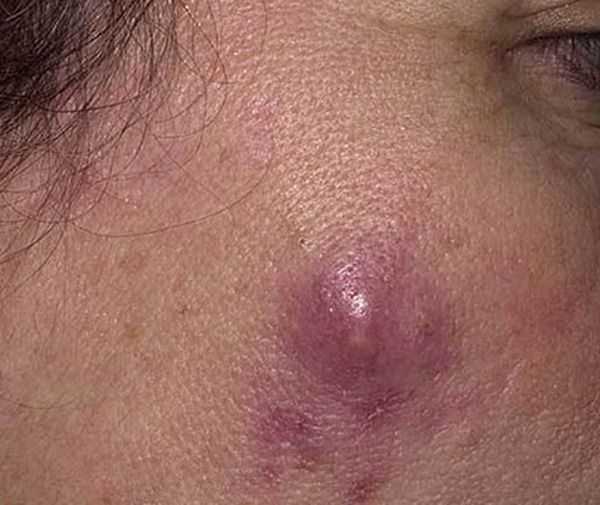 Фото 17 — Чем чаще прикладываете компресс, тем быстрее выйдет гной
Фото 17 — Чем чаще прикладываете компресс, тем быстрее выйдет гной - Чистота тела на период болезни, использование антисептиков для обработки поврежденного участка кожи.
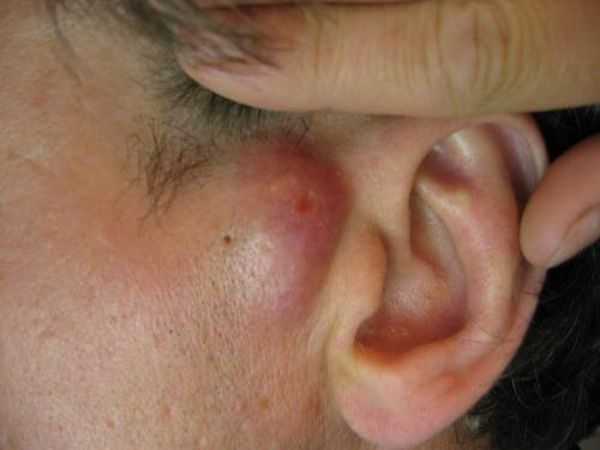 Фото 18 — Важна гигиена во время лечения для скорейшего выздоровления
Фото 18 — Важна гигиена во время лечения для скорейшего выздоровления
Реакция организма, на данное заболевание, может проявиться в таких симптомах как:
- тошнота;
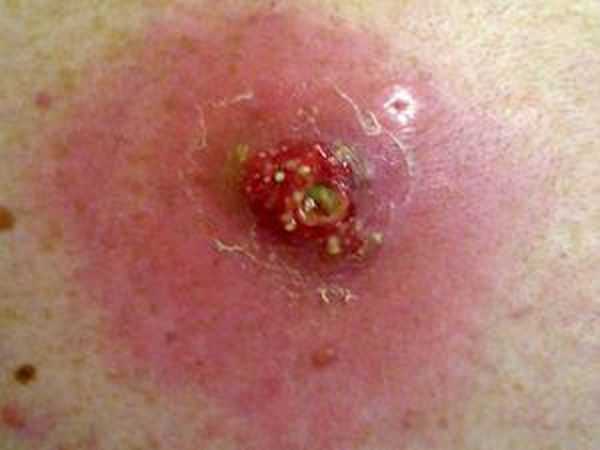 Фото 19 — Во время лечения фурункула, пациента может мучить головная боль
Фото 19 — Во время лечения фурункула, пациента может мучить головная боль - повышенная температура;
 Фото 20 — Во время лечения может повышаться температура
Фото 20 — Во время лечения может повышаться температура - головная боль;
- увеличенные лимфоузлы.
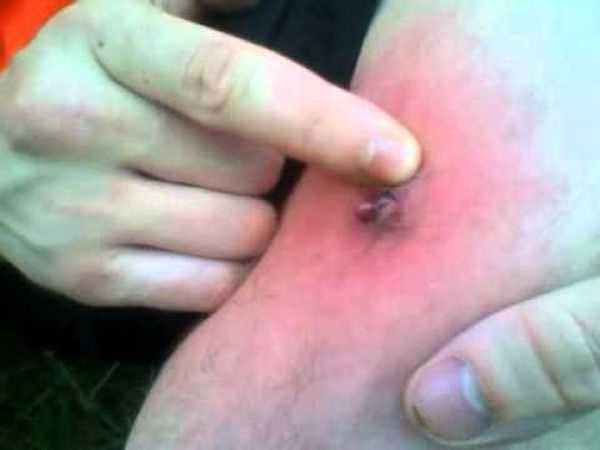 Фото 21 — Во время лечения фурункула лимфоузлы могут быть увеличены
Фото 21 — Во время лечения фурункула лимфоузлы могут быть увеличены
ВАЖНО: Не давить фурункул, если нет уверенности в том, что он созрел, это может усугубить ситуацию
Чем вытянуть гной из фурункула
На возникшие вопросы: как сделать так чтоб вышел гной, как вытянуть его, что лучше вытягивает гной, как успокоить нагноительный процесс, какая мазь используется для лечения гнойного фурункулеза и др. можно ответить следующим.
 Фото 22 — Есть много способов вытянуть гной
Фото 22 — Есть много способов вытянуть гнойГлавная цель при лечении фурункула, это снять нагноение и сделать так, чтобы гной вышел наружу. Довольно быстро вытянуть гной, помогают прикладывания листа алоэ, разрезанного на две части, который нужно примотать и менять каждые три часа.
 Фото 23 — Вытянуть гной помогает алоэ
Фото 23 — Вытянуть гной помогает алоэДанный способ, отличное народное средство, которое доступно и хорошо подходит для того, чтоб успокоить фурункул, который гноится. Фурункул, который еще не достиг созревания, будет без гноя и без гнойной головки, что требует дополнительного времени и мер, для ускорения вызревания.
 Фото 24 — Алоэ нужно менять каждые 3 часа
Фото 24 — Алоэ нужно менять каждые 3 часаЕсть средства, которые отлично подходят для вытягивания гноя:
- Мази, вытягивающие гной, такие как мазь Вишневского, ихтиоловая мазь самые распространенные и доступные.
 Фото 25 — Ихтиол и мазь Вишневского вытягивают гной
Фото 25 — Ихтиол и мазь Вишневского вытягивают гной - Народные средства в виде компрессов из алоэ и каланхоэ, натертой сырой свеклы, кашицы из чеснока, лука и растительного масла, смешенного в равных пропорциях, прикладывания печеного лука.
 Фото 26 — Свекла, лук, растительное масло помогут вытянуть гной
Фото 26 — Свекла, лук, растительное масло помогут вытянуть гной
После того как цель достигнута и гной вышел, наступает облегчение состояния больного и требуются меры, чтобы продезинфицировать и успокоить место прорыва. Для этого нужно хорошо промыть рану перекисью водорода и приложить антисептическую мазь, к примеру, мазь Левомеколь и далее мазь календулы как ранозаживляющую.
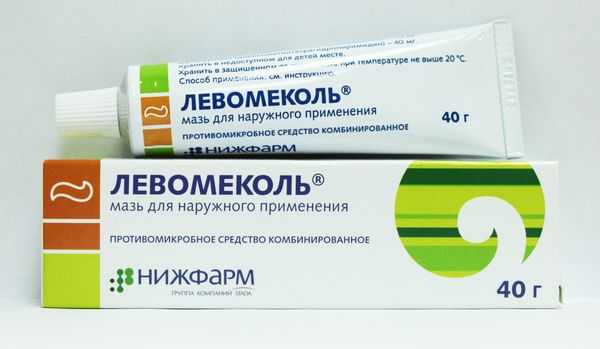 Фото 27 — Когда гной вышел нужно наложить заживляющую мазь
Фото 27 — Когда гной вышел нужно наложить заживляющую мазьВнимание! Ввиду возможных осложнений и непрогнозируемого течения заболевания, запрещается проводить прогревания в домашних условиях.
Стержень фурункула
Если человек, сталкивается с данной проблемой впервые и как удалить стержень неизвестно, иногда возникает вопрос по поводу того, как узнать, вышел ли стержень и как он выглядит. Как только выходит основная масса гноя, виднеется уплотненный участок зеленовато-желтого цвета, имеющий плотную структуру.
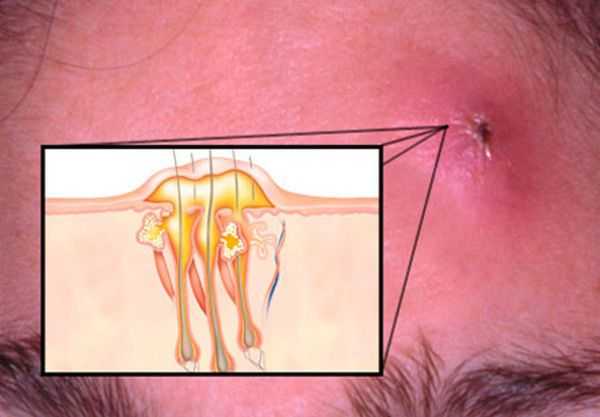 Фото 28 — Стержень фурункула — это уплотненный участок зеленовато-желтого цвета
Фото 28 — Стержень фурункула — это уплотненный участок зеленовато-желтого цветаЭто и есть сам некротический стержень, который состоит из отмерших клеток, иными словами, корень фурункула. Когда удается удалить стержень, на его месте образовывается небольшая дырочка, которая через пару дней затягивается и на ее месте образовывается рубец.
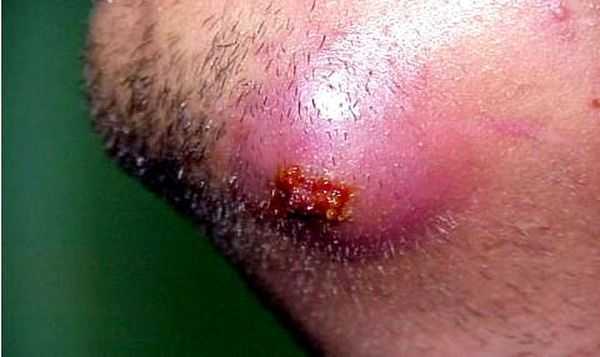 Фото 29 — Корень фурункула состоит из отмерших клеток
Фото 29 — Корень фурункула состоит из отмерших клетокПри поиске информации о том, как вытянуть стержень и как его вытащить наружу, часто можно столкнуться с тем, что рекомендуют выдавить его или проколоть, но это допустимо только тогда, когда нарыв вскрылся, но стержень не выходит. Когда болезнь затягивается и после всех процедур, по-прежнему фурункул без стержня, необходимо обратиться за консультацией к специалисту, чтобы он дал рекомендации как его удалить, или в случае если вышел стержень, что делать далее для полного восстановления.
 Фото 30 — После удаления корня остается дырочка
Фото 30 — После удаления корня остается дырочкаМедикаментозное лечение фурункула, без формирующейся головки, включает в себя лечение антибиотиками, иммуностимулирующую терапию, физиопроцедуры, назначаемые в соответствии со степенью тяжести заболевания.
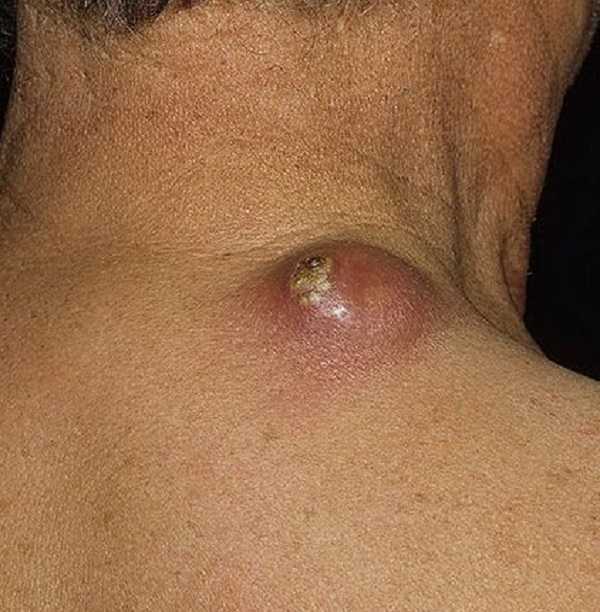 Фото 31 — Фурункул можно лечить медикаментами
Фото 31 — Фурункул можно лечить медикаментамиПосле того, как стержень вышел, нужно делать антисептическую обработку, и показана терапия, направленная на заживление тканей. Если на месте фурункула, после выхода стержня, осталось болезненное красное уплотнение, значит, гнойный процесс еще не прошел и это сигнализирует о том, что нужно делать вытягивающие компрессы.
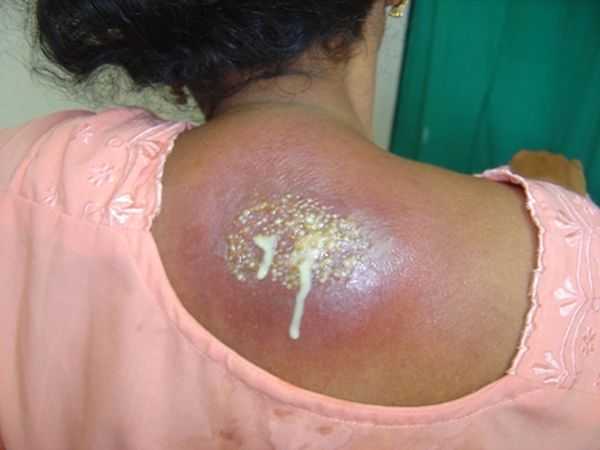 Фото 32 — После удаления стержня нужно делать антисептическую обработку
Фото 32 — После удаления стержня нужно делать антисептическую обработкуГлавная цель – добиться того, чтобы вытянуть стержень наружу. Как уже говорилось ранее, сделать это позволяют сухое тепло и компрессы. Воспаление будет присутствовать до тех пор, пока корень фурункула будет внутри и как только удастся убрать стержень, спадет и боль и повышенная температура тела.
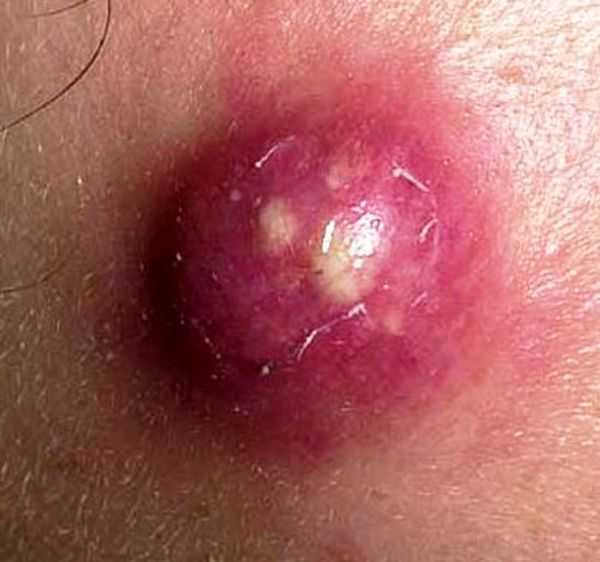 Фото 33 — Сухое тепло и компрессы помогут вытянуть стержень
Фото 33 — Сухое тепло и компрессы помогут вытянуть стерженьПорой, заболевшие лица, задаются вопросом, выйдет ли фурункул сам. Если идет процесс созревания, то он может пройти самостоятельно, если уже начался абсцесс, то только лишь ждать, пока произойдет прорыв.
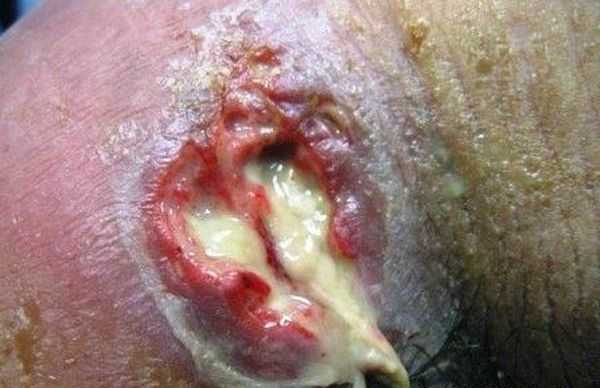 фото 34 — Если начался абсцесс обязательно произойдет прорыв
фото 34 — Если начался абсцесс обязательно произойдет прорывВ случае, когда фурункул без головки, расположен в опасной зоне, а так же у фурункула не выходит стержень, доктор может принять решение о том, чтобы удалить его хирургическим путем, во избежание осложнений, которые могут приводить даже к летальному исходу.
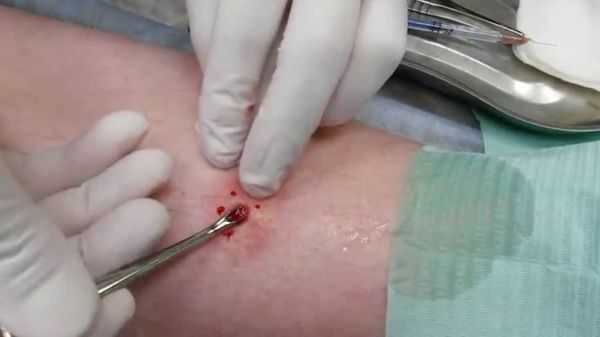 Фото 35 — Фурункул можно удалить хирургически, если он не прорывает сам
Фото 35 — Фурункул можно удалить хирургически, если он не прорывает самДанные методы зачастую применяются в случае, когда лечение не приносит результата и самостоятельно удалить его, не представляется возможным.
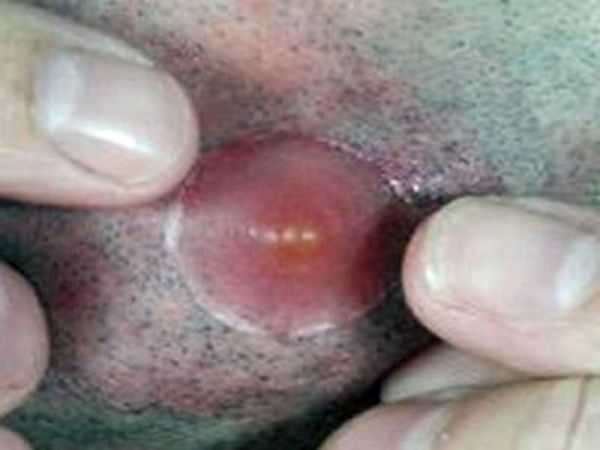 Фото 36 — Не удаляйте фурункул самостоятельно
Фото 36 — Не удаляйте фурункул самостоятельноВАЖНО: Не стоит затягивать поход к специалисту, если не получается самостоятельно справиться с ликвидацией фурункула. Это может привести к ухудшению состояния и заражению крови. Своевременное назначенное лечение – поможет избавить от серьезных последствий.
udermis.ru
Абсцесс, гнойник, нарыв
Абсцесс (гнойник, нарыв) — ограниченное скопление гноя в тканях или органах вследствие их воспаления с расплавлением тканей и образованием полости.
Причины абсцесса — попадание в ткани организма через поврежденную кожу или слизистую оболочку гноеродных микробов — стафилококков, стрептококков и др. Там, где они внедряются, формируется абсцесс. Чтобы предотвратить появление гнойничков, при повреждении кожи или слизистой оболочки (порезы, уколы, ссадины и т. п.) следует сразу же обработать область повреждения йодом или зеленкой.
Проявления абсцесса — появление гнойного очага воспаления с образованием гнойной полости, сопровождающееся болью, повышением температуры, нарушением функции органа.
Распространение гноя на окружающие ткани при его выходе из оболочки может привести к заражению крови. Поэтому для вскрытия нарыва необходимо хирургическое вмешательство.
Сборы трав и народные средства при гнойниках и нарывах
 • 1—2 столовые ложки измельченных плодов софоры японской залить 0,5 л 40%-ного спирта. Настоять в темном месте 10 суток, изредка взбалтывая. Настойку применять в качестве примочек при абсцессах, нарывах, флегмоне.
• 1—2 столовые ложки измельченных плодов софоры японской залить 0,5 л 40%-ного спирта. Настоять в темном месте 10 суток, изредка взбалтывая. Настойку применять в качестве примочек при абсцессах, нарывах, флегмоне.
• 2 части печеного лука репчатого смешать с 1 частью натертого мыла. Пластырь с полученной смесью прикладывать на больное место 5 раз в сутки. Это средство помогает быстрому созреванию гнойника и очищению его.
• Свежие листья подорожника большого истолочь в кашицу и прикладывать ее на область абсцессов. Можно прикладывать пластырь, добавив в кашицу соль, свиное сало и хлебный мякиш.
• Фасолевая (или гороховая) мука употребляется в виде припарок для размягчения и рассасывания нарывов и абсцессов. Из муки сделать кашицу или приготовить густое тесто и прикладывать к больному месту. Ускоряет созревание нарывов, фурункулов, карбункулов, панариция.
• 20 г сушеных соцветий клевера красного залить стаканом горячей воды, прокипятить, процедить. Отвар применять как припарку при гнойниках, абсцессах.
• В эмалированной посуде расплавить 100 г вазелина или несоленого животного жира или растительного масла, довести до кипения, остудить до 50-60 °С. Добавить 10 г размельченного и очищенного от примесей (воска) прополиса. Смесь при непрерывном помешивании нагревать в течение 8-10 минут до 70-80 °С. Процедить в горячем виде через марлю. Полученную прополисовую мазь применяют для лечения абсцессов и долго не заживающих ран.
• При абсцессах легких и других гнойных заболеваниях бронхов и легких вдыхать фитонциды лука репчатого или чеснока способом ингаляции. Для этого больного накрывают с головой одеялом и проводят ингаляцию над тарелкой со свежеприготовленной кашицей лука или чеснока. Продолжительность ингаляции 10 минут. Курс лечения 30—40 дней. После месячного перерыва его повторяют и доводят сеанс ингаляций до 30 минут.
• Листья и цветки донника лекарственного ошпарить кипятком и применять в качестве компресса или примочки как рассасывающее средство при лечении не созревших нарывов.
• У кавказских народов лучшим средством от абсцессов с незапамятных времен считался компресс из настойки листьев крапивы. Пол литровую бутылку набить почти доверху листьями свежей крапивы, затем долить спиртом, закрыть пробкой и настаивать на солнце 2 недели.
• Полулитровую бутылку наполнить березовыми почками, а промежутки' заполнить водкой и настоять в течение 3 дней. Настойку разбавляют водой и делают примочки на трудно заживающие раны и гнойники.
www.nar-medi.ru
Что такое гнойники? Причины появления и методы лечения
Нередко, проснувшись с утра, человек обнаруживает на коже лица неприятные и некрасивые гнойные высыпания. Что такое гнойники? Почему они появляются? Как от них избавиться, не нанося при этом вред здоровью? Этими вопросами интересуются многие мужчины и женщины.
Что такое гнойники?

Гнойник на коже является результатом воспалительного процесса, сопровождающегося образованием гноя. В большинстве случаев появление такого образования является результатом активности патогенных микроорганизмов. Гнойники могут иметь разные размеры. Более того, они могут возникать не только на лице, но и на любом другом участке кожи.
Очаги воспаления могут располагаться как в верхних слоях кожи (в таких случаях гнойные массы собираются на поверхности), так и в более глубоких. Кожа вокруг гнойника, как правило, краснеет и воспаляется.
Почему появляются гнойники?
Принято считать, что страдать гнойниками могут только подростки. На самом деле с подобной проблемой сталкиваются люди разного возраста. Безусловно, наличие гнойных прыщей может указывать на гормональные сбои в организме, но это не единственная причина.
- Довольно часто появление воспалений связано с некоторыми индивидуальными особенностям кожи.
- Выделение избыточного количества кожного сала приводит к закупорке пор, что, в свою очередь, влечет за собой активацию патогенной микрофлоры и возникновение воспалительного процесса.
- У некоторых людей гнойники являются следствием кератоза. При подобном нарушении наблюдается уплотнение роговых слоев кожи, в результате чего затрудняется выход секрета сальных желез.
- Существует болезнь под названием "медикаментозное акне". В таких случаях появление гнойников на коже является результатом длительного приема антибиотиков или стероидных противовоспалительных средств.
- В некоторых случаях причины болезни кроются в ослаблении иммунной системы. Если организм не может защитить себя, наблюдается активация условно патогенной микрофлоры, что ведет к воспалению участков кожных покровов.
- Не стоит забывать и о правильном питании. Употребление большого количества сладостей, пряностей, жирных блюд ведет к изменению химического состава кожного сала, что, опять же, чревато активацией бактерий и - как следствие - воспалительным процессом.
- С другой стороны, одной из самых распространенных причин появления гнойников является неправильная или недостаточная гигиена.
Болезни, сопровождающиеся появлением гнойных прыщей

Если вы интересуетесь вопросами о том, что такое гнойники и почему они появляются, то должны знать, что в некоторых случаях появление столь неприятных прыщей связано с развитием того или иного заболевания. Наиболее часто множественные гнойники свидетельствуют о наличии акне. Кроме того, к причинам можно отнести различные грибковые заболевания кожи, дисгидроз, импетиго, опоясывающий лишай, чесотку, гнойный гидраденит. В некоторых случаях гнойные прыщи свидетельствуют о фолликулите, иногда они возникают и на фоне псориаза.
Лечение гнойников
Безусловно, гнойники, особенно если они появляются достаточно часто, — это веская причина для обращения к дерматологу. Конечно же, можно попробовать избавиться от них самостоятельно, но самолечение может привести к негативным последствиям, включая сильное воспаление и формирование рубца, который вряд ли можно считать украшением.

Лечащий врач после осмотра и получения результата анализов назначит подходящее лечение. Ведь терапия в данном случае зависит в первую очередь от причин возникновения гнойных прыщей. Как правило, пациентам чаще всего назначают специальные антибактериальные средства — это могут быть кремы, мази, лосьоны, растворы и т. д. Особо эффективными считаются препараты, содержащие пероксид бензоила. Если гнойники на лице являются результатом гормональных сбоев, возможно, целесообразным будет прием гормональных препаратов. При сильном снижении иммунитета помогут иммуномодуляторы и витаминные средства. В некоторых случаях врачи рекомендуют чистку кожи. Но запомните, нельзя выдавливать прыщи самостоятельно — удаление их можно доверить лишь врачу-косметологу! Если гнойник большой, а кожа вокруг него воспалилась, может понадобиться хирургическое вмешательство.
Профилактика и правильный уход за кожей

Если вам не понаслышке известно, что такое гнойники, то вы понимаете, что гораздо проще предупредить их появление, чем потом пытаться от них избавиться. Конечно же, универсального профилактического лекарства в данном случае не существует. Но, соблюдая некоторые правила, можно уменьшить риск их появления. Для начала стоит запомнить, что кожа требует постоянного и правильного ухода, который должен включать в себя регулярное очищение, питание, увлажнение и защиту. Тщательно отнеситесь к выбору косметических средств, так как от этого зависит здоровье кожи.
Кроме того, на состоянии кожных тканей, равно как на всех системах органов, положительно скажется правильное питание — исключите из рациона жирную и пряную пищу, ограничьте количество сладостей.
fb.ru
симптомы, лечение и причины возникновения. Чем угрожает гнойное воспаление
Большинству обывателей слово «абсцесс» ни о чем не говорит. Однако почти каждый в той или иной мере сталкивался с данной патологией. Ведь под этим непонятным многим медицинским термином скрывается то, что мы называем нарывом или гнойником. Хотя на самом деле «абсцесс» понятие гораздо более широкое.

Абсцесс — воспалительное заболевание, в некоторых случаях приводящее к летальному исходу
Возникновение абсцесса – вещь крайне неприятная. Гнойное воспаление не только может доставлять человеку дискомфорт и боль, но в большинстве случаев, при поражении жизненно важных органов, может представлять серьезную угрозу жизни. И в то же время, абсцесс, на определенном этапе развития инфекционного процесса, можно рассматривать как защитную реакцию нашего сложно и чрезвычайно мудро устроенного организма.
Причины абсцесса
Абсцесс – это гнойный воспалительный процесс, который имеет, как правило, достаточно четкую локализацию. Область воспаления отграничена от здоровых неповрежденных тканей тонкой, но довольно прочной соединительнотканной оболочкой. Эта оболочка препятствует распространению инфекции по всему организму.
Что же происходит внутри полости абсцесса? Для того чтобы разобраться в этом более наглядно, рассмотрим образование всем известных фурункулов. Образование фурункула начинается с проникновение в полость волосяного фолликула через пору кожи инфекционного агента. Это могут быть стафилококки, стрептококки, синегнойная палочка или некоторые другие бактерии. В норме кожа прекрасно справляется со своими защитными функциями и такое внедрение враждебных человеческому организму микроорганизмов практически невозможно, соответственно абсцесс не может образоваться. Но в ряде случаев иммунитет человека может снижаться. Ослабевают также и местные силы защиты на коже. Проникновение инфекции возможно также в случае повреждения целостности кожного покрова.
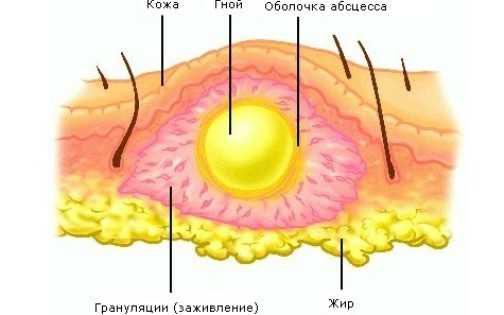
Появление абсцесса является реакцией нашего организма на воздействие инфекции
Кроме того, все мы знаем, что на поверхности и в порах кожи, так же как и в полостях организма человека, обитают дружелюбные бактерии нормальной микрофлоры. В нормальных условиях они не могут нанести нам вреда и не становятся причиной абсцесса. А некоторые из представителей нормальной микрофлоры человека, напротив, приносят лишь пользу. Например, регулируют численность условно патогенных бактерий нормофлоры. Снижение местного иммунитета кожи может нарушить установленный баланс между «хорошими» и «плохими» бактериями и тогда патогенные микроорганизмы начнут активно расти и размножаться, что может привести к возникновению воспалительного процесса, который и называется абсцессом.
Появление неприятельских клеток обнаруживают клетки крови моноциты и нейтрофильные лейкоциты, или нейтрофилы. Последние начинают стягивать свои силы к инфекционному очагу и нападают на вражеские клетки. Все это похоже на своеобразное военное сражение, в котором клетки нашей иммунной системы практически всегда выигрывают. Однако нейтрофилы, отважно защищающие нас от патогенных бактерий, героически погибают в ходе битвы, жертвуя своей жизнью ради победы над неприятелем. Именно из тел погибших лейкоцитов и образуется гной. Именно из-за этого и образуется абсцесс. Моноциты выполняют при этом роль «уборщиков». Превращаясь в крупные клетки макрофаги, они «поедают» (фагоцитируют) захваченных лейкоцитами бактерий.
В ходе вышеописанного процесса происходит выделение ряда особых веществ в очаге воспаления. Их называют медиаторами воспаления. Сюда относят простагландины, брадикинины, циклический аденозинмонофосфат (цАМФ), гистамин и прочие вещества со сложными названиями и чрезвычайно важными функциями. С одной стороны, это именно они вызывают у человека неприятные болевые ощущения. С другой – они запускают очень важные процессы в организме.
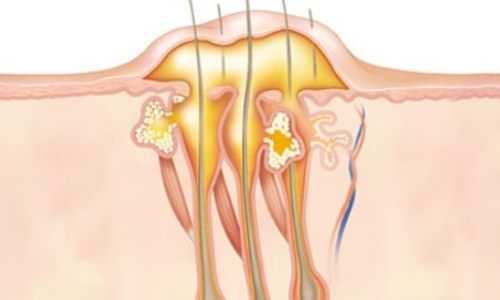
Для локализации воспаления, клетки организма заключают его в капсулу
Под воздействием медиаторов воспаления, вокруг места инфицирования начинает образовываться капсула из соединительной ткани, благодаря чему процесс локализуется. Таким образом организм облегчает себе борьбу с абсцессом. Кроме того, в ответ на выделение этих веществ происходит расширение сосудов в очаге воспаления, усиливается приток крови к месту проникновения инфекционного агента, который приносит сюда многочисленную армию лейкоцитов. Именно благодаря расширению сосудов мы можем наблюдать покраснение в области воспаленного участка.
Конечно, многие воспалительные процессы проходят довольно быстро, и организм самостоятельно справляется с их устранением. Гнойный абсцесс тем и отличается от небольшого гнойничка или нарыва, что он имеет большие масштабы и развивается, как правило, в случае запущенных или недолеченных инфекционных процессов. При этом только защитных сил нашего с вами организма может быть недостаточно, чтобы справиться с абсцессом, и для благоприятного исхода ему потребуется медикаментозная помощь, а иногда и хирургическое вмешательство.
Своевременная медицинская помощь при абсцессе крайне важна, особенно если процесс затрагивает жизненно важные органы. Способ терапии выбирается в зависимости от вида абсцесса, его степени тяжести и причины, его вызвавшей. Итак, пришло время поговорить о видах абсцессов и их классификации.
к содержанию ↑
Виды заболевания
Абсцесс – это достаточно общее понятие, он являет собой процесс, развивающийся в случае инфицирования каких-либо тканей и органов. Инфекция может поражать абсолютно любой орган человеческого организма. В связи с этим, абсцессы можно классифицировать по признаку их локализации.
Один из самых известных видов абсцесса, развивающегося во внутренних органах, является аппендицит. В этом случае патологический процесс возникает в слепом отростке тонкого отдела кишечника – аппендиксе. Естественно, единственным способом лечения гнойного аппендицита является его удаление. Несвоевременное хирургическое вмешательство может привести к разрыву стенок аппендикса и излитию гнойного содержимого в брюшную полость. Впоследствии процесс распространяется уже на брюшину и довольно быстро развивается перитонит – абсцесс брюшной полости.
Еще одним довольно часто встречающимся видом абсцесса является всем известный флюс. Заболевание возникает как следствие невылеченного кариеса, когда инфекция постепенно начинает проникать в более глубокие слои зубы, поражая сначала дентин, затем пульпу, а после периодонт (надкостницу зуба). Возможно также возникновение абсцесса зуба в результате травмы челюсти или ротовой полости.
У людей, часто страдающих ангинами, со временем может развиваться паратонзиллярный абсцесс, или флегмонозная ангина. При этом поражаются небные миндалины. В зависимости от локализации инфекции процесс может быть одно- или двусторонним. Часто такое состояние наблюдается при хроническом тонзиллите, когда инфекция постоянно обитает в тканях миндалин, периодически вызывая обострения. Хроническая ангина – заболевание наиболее характерное для детей, но может оно встречаться и во взрослом возрасте.
Наличие инфекционного очага в ротовой полости и в области глотки может послужить причиной развития заглоточного абсцесса. Источником инфекции также могут стать близлежащие органы, например при отите (воспалении среднего уха), мастоидите (воспалении височной кости), и т.д. Возникновению заглоточного абсцесса способствует снижение общего и местного иммунитета. Самым опасным осложнением данного заболевания может стать отек гортани и возникшее вследствие этого удушье.
Одним из наиболее серьезных состояний является абсцесс головного мозга. Причиной его развития могут послужить инфекционные процессы в других органах и тканях организма, гнойные инфекции в близлежащих органах (гнойный отит или гайморит), черепно-мозговые травмы. В первом случае инфекционные агент приносится с током крови (метастатический абсцесс). Во втором – имеет место недолеченный запущенный инфекционный процесс, распространяющийся на ткани головного мозга. Травма – наиболее распространенная причина развития абсцесса головного мозга.
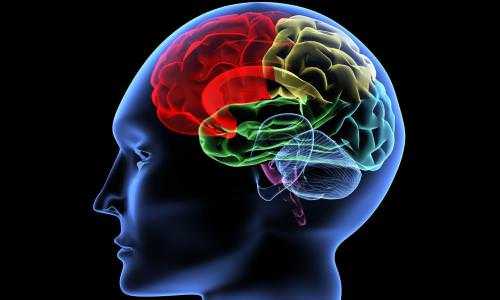
Абсцесс головного мозга может поражать любые его участки
Выделяют два вида абсцесса мозга: интерстициальный, когда гнойник ограничен соединительнотканной капсулой, и паренхиматозный, когда капсула отсутствует, и скопление гноя не имеет четких границ. Паренхиматозный абсцесс мозга труднее поддается лечению и имеет менее благоприятный прогноз. При возникновении подозрения на абсцесс головного мозга лечение должно быть неотлагательным. В экстренных случаях единственно возможным методом лечения может быть срочное хирургическое вмешательство. В процессе развития гнойного воспаления стенки соединительнотканной капсулы истончаются, что грозит ее разрывом и излиянием гнойного содержимого в ткани и желудочки мозга. В этом случае велика вероятность летального исхода.
Еще одним угрожающим жизни человека видом абсцесса является абсцесс легкого. Развиться данное состояние может вследствие нескольких причин. Абсцесс легкого может возникнуть как осложнение гнойной пневмонии (воспаления легкого, вызванного гноеродными штаммами стафилококков и стрептококков), может стать результатом аспирационной пневмонии (пневмония в результате проникновения в легкие постороннего предмета), может развиться в процессе распада раковой опухоли и т.д. Инфекция так же может быть занесена кровью из других воспалительных очагов. Заболевание в большинстве случаев полностью излечивается при условии своевременной диагностики и правильного лечения.
Гнойные воспаления могут также возникать в печени, являясь следствием воспалительных заболеваний органов пищеварительного тракта. Существует два пути инфицировании данного органа: через кровь и через протоки желчного пузыря. Абсцесс печени нарушает нормальную работу этого органа, что может иметь весьма грозные последствия для всего организма. Ведь печень является нашей главной химической лабораторией, в которой происходит инактивация попадающих в организм токсинов.
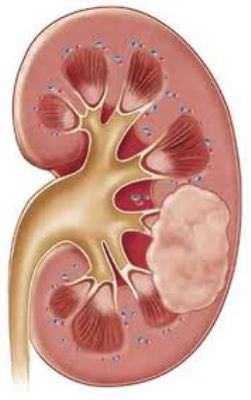
Абсцесс почки может быть следствием хронического пиелонефрита
Не менее важную роль в выведении токсических веществ из организма человека играют почки. Однако и этот орган может быть поражен инфекцией. В ряде случаев воспаление может также перейти в абсцесс. Абсцесс почки может стать следствием хронического пиелонефрита, возникнуть при закупорке мочевыводящих путей конкрементами (камнями), а также может явиться осложнением проведенной на почке операции. При гнойном воспалении тканей почки необходимо принять своевременные меры с целью сохранить орган.
Последствием воспалительных заболеваний половых органов у женщин может стать абсцесс бартолиниевой железы. Эта железа расположена в преддверии влагалища, а ее протоки выходят в области малых половых губ. Она выделяет особый секрет, выполняющий роль смазки при половом акте. При проникновении инфекции в просвет открывающегося протока сначала возникает заражение содержимого железы – ложный абсцесс. Со временем состояние может усугубляться развитием истинного абсцесса, для которого характерны сильные болевые ощущения в области наружных половых органов, а также возникновение отека и гиперемии в основании больших половых губ.
В отдельную большую группу выделяют абсцессы мягких тканей. Об одном из проявлений такого абсцесса мы уже начали говорить выше. Сюда относят фурункулы, карбункулы, панариции, рожистые воспаления кожи и пр. Гнойное воспаление развивается в слоях кожи или в мышечных тканях. Как правило, возникновению данного процесса предшествует травма или хирургическое вмешательство, которое было проведено с недостаточным соблюдением правил асептики. Абсцесс может также развиться после инъекции, в случае плохой обработки инъекционного поля, повреждения сосуда и т.д. Так как внутримышечные инъекции делаются, как правило, в ягодичную мышцу, то в этом случае развивается абсцесс на ягодице.
Отдельно следует говорить о холодном абсцессе. Для данного состояния не характерны гиперемия и местное повышение температуры в области воспаления. Холодный абсцесс может вообще никак не проявляться. Такая патология возникает как одно из осложнений туберкулеза костей.
к содержанию ↑
Симптомы абсцесса
Любой вид абсцесса имеет ряд общих симптомов, который характерен для инфекционного процесса, происходящего в организме. Прежде всего, это повышение температуры тела. При абсцессе температура субфебрильная, то есть превышает показатель 38оС и может доходить вплоть до 41оС, что требует срочного медицинского вмешательства.
Наряду с гипертермией абсцесс сопровождается общим недомоганием, слабостью, плохим самочувствием. Связано это, во-первых, с тем, что все силы организма направлены в данный момент на борьбу с инфекцией. Во-вторых, продукты жизнедеятельности патогенных бактерий вызывают интоксикацию организма, что также сказывается на общем состоянии больного.
В зависимости от того, какой именно орган поражен абсцессом, для данного состояния характерен ряд специфических симптомов. Так, абсцесс на ягодице после укола, наряду с поражением других мягких тканей, сопровождается покраснением области воспаления, отечностью и местной гипертермией.
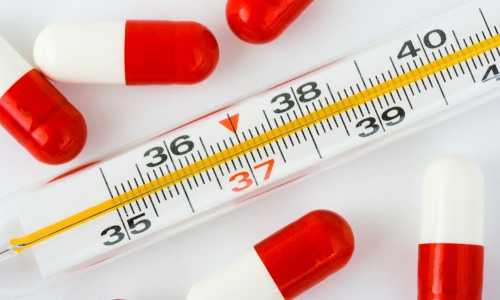
Одним из симптомов абсцесса может быть повышение температуры
Абсцесс в горле (паратонзиллярный или заглоточный) вызывает боль при глотании, кашель, а в случае отека гортани – удушье. Это осложнение является наиболее опасным при гнойном абсцессе горла. Несвоевременно оказанная медицинская помощь или ее отсутствие может привести к летальному исходу.
Абсцесс мозга на начальных стадиях может сопровождаться сильными, локализованными головными болями, которые связаны с повышением внутричерепного давления. Чаще всего эти боли возникают в утренние часы. На более поздних стадиях развития процесса у человека могут возникать бред и галлюцинации. Гнойные поражения мозжечка влекут за собой нарушения координации движений и ориентации в пространстве.
Абсцесс легкого сопровождается кашлем, иногда с выделением гнойной мокроты. Дыхание больного затруднено. В области грудной клетки могут возникать болевые ощущения неопределенного характера. На начальных стадиях процесса диагностировать легочный абсцесс довольно трудно. После прорыва капсулы в легком образуется полость, которая выявляется как при прослушивании, так и при рентгенологическом исследовании.
Абсцесс – это довольно опасное состояние. Прорыв абсцесса, независимо от его локализации, грозит развитием сепсиса, более известного как заражение крови. Сепсис – это генерализованное воспаление всего организма, при котором в крови человека циркулируют возбудители инфекции, гноеродные бактерии, а также продукты их метаболизма, вызывающие тяжелую интоксикацию. Данное состояние развивается буквально за несколько часов и при отсутствии лечения приводит к летальному исходу. Летальность составляет порядка 75%.
Недостаточно эффективное лечение абсцесса может также привести к переходу состояния в хроническую форму. При этом симптомы заболевания выражены в меньшей степени, развиваются они медленнее. Хронический абсцесс ослабляет организм человека, снижает его защитные реакции, и, кроме того, имеет свойство периодически обостряться. Во избежание перехода острого абсцесса в хронический важно соблюдать прописанные врачом курсы антибиотикотерапии, ответственно относиться к процессу лечения и своевременно обращаться за медицинской помощью.
к содержанию ↑
Лечение
Существует два основных пути лечения абсцессов: хирургический и медикаментозный. Чаще всего их используют совместно. В некоторых случаях можно ограничиться приемом лекарственных препаратов, но в большинстве случаев необходимо вскрытие абсцесса.

Альтернативой хирургическому вмешательству при абсцессе может быть прием антибиотиков
Вскрытие абсцессов мягких тканей проводят, как правило, под местной анестезией с использованием 0,5 или 0,25% раствора новокаина. Ткани вокруг предполагаемого разреза обкалывают и буквально пропитывают раствором анестетика, после чего абсцесс вскрывают, удаляют гнойное содержимое и отмершие участки тканей, а затем проводят антисептическую обработку и дренаж образовавшейся полости. При абсцессе внутренних органов требуется более серьезное хирургическое вмешательство, однако принцип лечения остается тем же.
После хирургического вмешательства, а иногда и непосредственно перед ним, больному назначается курс антибиотиков. Выбор препарата будет зависеть от вида возбудителя инфекции, степени тяжести заболевания, а также от локализации процесса. Так, при абсцессе головного мозга для лечения используют натриевую соль бензилпенициллина, так как этот препарат способен проникать через гематоэнцефалический барьер в ткани мозга. В случае повышенной чувствительности к антибиотикам пенициллинового ряда и невозможности их использования, лечение проводят левомицетином. Для лечения гнойного абсцесса мягких тканей могут применяться антибиотики группы пенициллина, а также более современные средства из группы макролидов (эритромицин, кларитромицин, азитромицин).
Помимо антибиотиков в схемы лечения абсцесса включаются также противомикробные препараты, например, метронидазол. Также назначаются препараты, корректирующие нарушенный обмен веществ, витаминные и общеукрепляющие средства.
Лечение абсцесса проводится, чаще всего, в условиях стационара. При незначительных хирургических вмешательствах или при незапущенных воспалительных процессах (фурункул, постинъекционный абсцесс, панариций) возможно лечение абсцесса в домашних условиях. Однако самолечение в данном случае недопустимо, так как может привести к развитию тяжелых осложнений, о которых упоминалось выше.
к содержанию ↑
Народные методы лечения
В комплексном лечении абсцесса могут применяться также средства народной медицины. Для этого могут использоваться средства с выраженными антисептическими, противомикробными и противовоспалительными свойствами. К ним относят, например, сок алоэ, прополис, траву зверобоя и пр. Однако возможность применения того или иного народного средства необходимо обсудить с врачом.
Абсцесс – довольно серьезный патологический процесс, свидетельствующий об активном развитии инфекции в организме. Крайне важно вовремя остановить развитие данной патологии, дабы не допустить серьезных осложнений. Будьте внимательны к своему организму, не пренебрегайте помощью специалистов! Любите себя и будьте здоровы!
к содержанию ↑
Видео об абсцессах
simptom.org
Абсцесс гнойный: симптомы и лечение
Наверное, немногие могут похвастаться знанием медицинских терминов, за исключением врачей. Для большинства людей слово «абсцесс» практически ничего не означает. Поэтому нужно детальнее разобраться, что из себя представляет патология, почему развивается, какими признаками характеризуется и чем лечится.
Причины и механизмы
Под абсцессом понимают острое воспаление тканей с их гнойным расплавлением и формированием полости. Это локальная инфекция, отграниченная от здоровых участков своеобразной капсулой. И возникает она в результате размножения в тканях болезнетворных микроорганизмов. Возбудителями абсцесса становятся представители смешанной флоры:
- Стафилококки.
- Стрептококки.
- Пневмококки.
- Эшерихия.
- Гемофильная палочка.
- Бактероиды.
- Клостридии.
- Синегнойная палочка и др.
Микробы попадают в будущий очаг воспаления различными путями – воздушно-капельным, при повреждении кожных покровов, по межтканевым промежуткам, с током крови (гематогенно) и лимфы (лимфогенно). Все это происходит на фоне снижения активности факторов местной и общей защиты организма. Бактерии размножаются и реализуют свою патогенность, повреждая здоровые клетки. В ответ на чужеродную инвазию активируются фагоцитоз и лимфоцитарные реакции (включая выработку антител).
При этом вырабатываются специальные медиаторы (простагландины, лейкотриены) и цитокины, которые способствуют развитию воспалительного процесса. Очаг отграничивается от здоровых тканей клеточным валом из фибробластов, лимфоцитов и макрофагов. А внутри него происходит уничтожение бактерий. Гной как раз и представляет собой смесь погибших микробов, лейкоцитов и тканевого детрита (некротизированных кусочков). После очищения нарыва полость заполняется грануляциями и заживает.
Причинами абсцесса становятся представители бактериальной флоры, которые инициируют воспалительный ответ с образованием гноя.
Разновидности
Гнойный абсцесс – это общее понятие. Он может возникать в различных органах и участках тела. Воспалительные очаги способны появиться практически в любой системе:
- Респираторной (глотка, легкие).
- Пищеварительной (печень, поджелудочная железа, брюшная полость).
- Выделительной (почки).
- Нервной (головной мозг).
- Мягких тканях (кожа и подкожная клетчатка, мышцы).
Это основные разновидности абсцессов, исходя из локализации патологического процесса. Но есть и другая классификация. По своему характеру гнойники делятся на «горячие» и «холодные». Первые сопровождаются типичными признаками воспаления, а вторые протекают стерто. Причиной холодных абсцессов (натечников) чаще всего становится туберкулез (костно-суставной) или актиномикоз. Следует сказать, что в практике врача встречаются абсцессы не только острые, но и хронические.
Симптомы
Клиническая картина абсцессов складывается из местных и общих признаков. Первые отражают интенсивность локального воспаления и включают следующие признаки:
- Покраснение.
- Припухлость.
- Боль.
Сначала на месте будущего абсцесса образуется болезненное уплотнение, кожа над которым (или слизистая оболочка) резко краснеет и отекает. Функция пораженного органа неизбежно нарушается. Через определенное время (от пары дней до двух недель) гнойник созревает. Это сопровождается появлением размягчения в его центре (флюктуация). Близлежащие лимфатические узлы увеличены и нередко болезненны.
Общие симптомы абсцесса связаны с влиянием бактериальных токсинов и провоспалительных медиаторов на организм. В результате отмечаются лихорадка, недомогание, головные боли, снижение аппетита. Гнойники во внутренних органах сопровождаются более тяжелым состоянием пациента и нарушениями со стороны смежных систем. Если абсцесс самопроизвольно вскрывается с эвакуацией гноя наружу, то самочувствие улучшается. А вот гнойники в паренхиматозных органах, прорвавшие в полости организма, сопровождаются новыми опасными осложнениями: перитонитом, эмпиемой плевры, сепсисом.
Отдельного рассмотрения заслуживают абсцессы в ЛОР-практике, как одни из наиболее распространенных. Они бывают паратонзиллярными, заглоточными и окологлоточными. Каждый из них имеет свои особенности в клинической картине, которые стоит рассмотреть подробнее.
Паратонзиллярный абсцесс
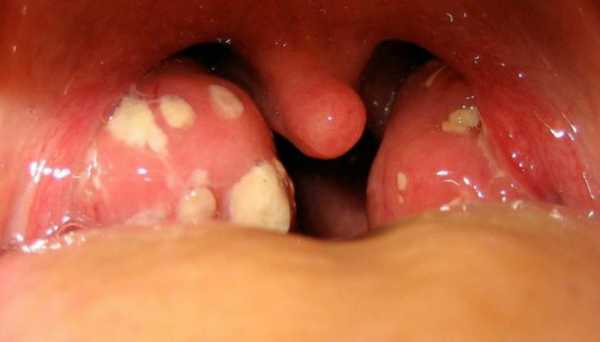
Гнойное воспаление клетчатки около небных миндалин носит название паратонзиллита, который в большинстве случаев протекает с абсцедированием. Инфекция склонна переходить на окружающие ткани при ангинах (лакунарной или фолликулярной). Чаще всего процесс имеет односторонний характер. В клинической картине характерно повышение температуры до 40 градусов и другие симптомы интоксикации. Общее состояние, по сравнению с ангиной, утяжеляется.
Из местных признаков усиливаются боли в горле, которые локализуются с одной стороны, отдают в ухо и зубы. Пациенты не могут глотать пищу, даже повороты головой болезненны (из-за отека и воспаления глоточных и шейных мышц). Жевательная мускулатура спазмирована (тризм), поэтому открывание рта также ограничено. Речь становится невнятной, а голос гнусавым (признак пареза небной занавески). Примерно на 5 сутки от начала паратонзиллита абсцесс вскрывается с отхождением гноя, однако может и распространиться далее – на клетчатку горла.
При осмотре над верхним полюсом небной миндалины (чаще всего) определяется резкое шаровидное выбухание, которое смещает окружающие ткани. Язычок и дужки отечны, красные. В месте наибольшего выпячивания вскоре образуется размягчение и желтое просветление – свидетельство гнойного расплавления и созревания абсцесса.
Паратонзиллярный абсцесс – одно из острых осложнений ангин, которое усугубляет течение ЛОР-патологии.
Окологлоточный абсцесс
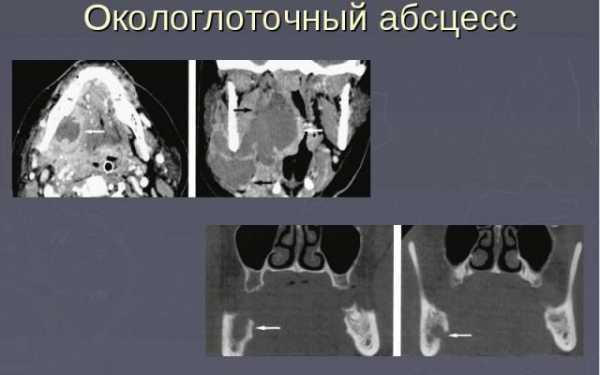
Тяжелым и опасным заболеванием является абсцесс в окологлоточной клетчатке (парафарингеальный). Он является осложнением паратонзиллита, синуситов, одонтогенных процессов, травм глотки. У такого абсцесса локальные симптомы схожи с вышеизложенными, т. е. можно ожидать следующих проявлений:
- Односторонние боли, нарастающие при глотании.
- Тризм жевательных мышц.
- Вынужденное положение головы (наклонена на бок).
- Увеличение и болезненность лимфоузлов.
Лихорадка также достигает высоких цифр, общее состояние тяжелое. Есть высокая вероятность развития тромбофлебита, кровотечения, распространения инфекции в средостение (медиастинит). Во время осмотра можно заметить покраснение и отечность боковой стенки глотки, которые переходят на мягкое небо и язычок.
Заглоточный абсцесс
Если воспалительный процесс локализуется в ретрофарингеальном пространстве, то он называется заглоточным. От таких гнойников страдают в основном дети до 4 лет, у которых клетчатка позади горла имеет рыхлую структуру и богата лимфоидной тканью. Инфекция заносится через глоточные фолликулы при фарингитах, ангинах или травмах. У заглоточного абсцесса симптомы развиваются остро – повышается температура, возникают боли в горле. Ребенок становится капризным, отказывается от еды, плохо спит.
В зависимости от локализации гнойника, может появиться гнусавость, охриплость голоса и даже затруднение дыхания с приступами удушья. Осматривая глотку, можно увидеть выраженную красную припухлость, нередко с флюктуацией в центре. Лимфоузлы при пальпации резко болезненны. Ребенок держит голову в вынужденном положении, наклонив в сторону абсцесса.
Дополнительная диагностика
Учитывая достаточно характерную клиническую картину абсцессов, поставить диагноз несложно. Но он должен подкрепляться дополнительными исследованиями. Среди них стоит отметить:
- Общий анализ крови (лейкоцитоз, ускорение СОЭ).
- Анализ гнойного отделяемого (цитология, посев, антибиотикочувствительность).
- Фарингоскопия.
При гнойниках иной локализации необходимо проведение рентгенографии (грудной клетки, брюшной полости, костей и суставов), УЗИ (внутренних органов, мягких тканей), томографии (компьютерной или магнитно-резонансной), аспирационной биопсии. Таким пациентам для постановки окончательного диагноза не обойтись без консультации смежных специалистов.
Диагностика при абсцессах глотки не представляет затруднений. А вот гнойники иной локализации требуют более широкого обследования.
Лечение
Тактика лечения при абсцессах в практике ЛОР-врача преследует несколько целей: устранение причины (возбудителя), удаление гнойного очага и стимуляция заживления тканей. Это осуществляется консервативными и оперативными методами.
Консервативное

На стадии инфильтрации, когда гнойник еще зреет, центральное место в лечении занимает медикаментозная терапия. Препараты могут воздействовать как на микробную флору, так и на процессы, сопровождающие ее развитие в тканях. Поэтому пациентам назначают комплекс лекарств:
- Антибиотики (пенициллины, цефалоспорины, макролиды).
- Нестероидные противовоспалительные (нимесулид, ибупрофен).
- Дезинтоксикационные (Реосорбилакт, Гемодез).
- Антигистаминные (Тавегил, Супрастин).
В качестве местных препаратов назначают антисептические растворы для полоскания (хлоргексидин, фурацилин). Но одних консервативных мер при абсцессах глотки недостаточно.
Оперативное
Созревший гнойник, в котором сформировалась полость, заполненная гноем, является безусловным показанием для хирургического вмешательства. Без него устранить патологический очаг будет проблематично. Ждать, пока он прорвет самостоятельно, не только нецелесообразно, но и опасно.
При абсцессе гнойный экссудат извлекают, рассекая ткани в области наибольшего выбухания, следя за тем, чтобы отделяемое не проникло вглубь. Полость очищается путем промывания антисептиками. Все это осуществляют под местной анестезией, а в дальнейшем продолжают начатую ранее терапию (особенно антибактериальную и противовоспалительную).
Абсцессы, включая гнойники в глотке – это крайне опасные состояния, которые при несвоевременном выявлении могут сопровождаться серьезными осложнениями. Поэтому при первых же симптомах следует обращаться за медицинской помощью. А врач, проведя осмотр и ознакомившись с результатами обследования, назначит адекватное лечение, которое избавит пациента от гнойной патологии.
elaxsir.ru