Можно ли принимать дюспаталин при панкреатите. Дюспаталин при панкреатите
Дюспаталин при панкреатите: панкреатит
Дюспаталин: от чего помогает этот препарат? Вполне резонный вопрос при всем многообразии лекарственных средств, которое предлагает современная фармакология. Прежде всего необходимо усвоить, что Дюспаталин, как и большинство медикаментозных препаратов, следует применять только по согласованию с врачом. Это лекарство очень эффективно, но оно имеет противопоказания и определенные побочные эффекты. Прежде чем принимать средство, необходимо ознакомиться с инструкцией и строго соблюдать указания врача.
Сущность лекарства
Дюспаталин является спазмолитическим препаратом миотропного типа. Его действие направлено на устранение спазма и снижения тонуса гладких мышц кишечника, что обеспечивает обезболивающий эффект, при этом не оказывается воздействие на перистальтику кишок, то есть положительный результат достигается без торможения перемещения пищевого потока по пищеварительному тракту.
При приеме лекарства его активные вещества направляются в кишечник и всасываются в кровь. По гематогенному пути они попадают в печень и в результате биохимических реакций раскладываются на метаболиты. Эти продукты распада легко выводятся из организма при мочеиспускании. Современные формы в виде капсул обеспечивают медленное высвобождение активного ингредиента, что обеспечивает пролонгированное действие (до 15-18 ч.) после однократного приема лекарства.
Особенности состава
Лекарство Дюспаталин разработано и выпускается нидерландской фармацевтической компанией «Abbot Healthcare Products, B.V.». Реализуется лекарственное средство в двух формах: таблетки Дюспаталин (135 мг. активного вещества) и капсулы Дюспаталин Ретард (200 мг.). Капсульное исполнение обладает пролонгированным действием, что и отмечается дополнением в названии . Иногда капсульный препарат имеет обозначение Дюспаталин 200, что указывает на количество активного состава. Таблетки имеют белый цвет и реализуются в упаковках с разным количеством — от 10 до 120 штук. Капсулы покрыты твердой оболочкой из желатина белого оттенка и продаются в упаковкой, содержащих от 10 до 90 штук.
Основу препарата составляет гидрохлорид мебеверина. Для повышения эффективности и усвояемости вводятся дополнительные ингредиенты. В таблетках присутствуют стеарат магния, моногидрат лактозы, сополимер метилметакрилата, картофельный крахмал, этилакрилат, Повидон, тальк. В капсулах в качестве вспомогательного вещества применяются стеарат магния, производная метакриловой кислоты, тальк, гипромеллоза, сополимер метакриловой и этакриловой кислоты, триацетат глицерола. Оболочка капсула изготавливается из желатина с добавлением диоксида титана.
Гидрохлорид мебеверина быстро и в полном объеме всасывается после введения. Он полностью расщепляется на вератровую кислоту и спирт. Основная составляющая — кислота — циркулирует в плазме в течение 5,5-5,8 ч. Положительным свойством мебеверина является его полное выведение из организма в виде продуктов метаболизма через почки.
Назначение таблеток
С учетом того, какими свойствами обладает Дюспаталин, показания к применению связаны с устранением спазмолитических проблем и болей в желудочно-кишечной системе.
Основные показания к применению лекарства: синдром раздраженной толстой кишки, кишечные и желчные колики, нарушение функций желчного пузыря. Дюспаталин рекомендуется принимать при любых первичных или вторичных желудочно-кишечных спазмах, для устранения разнообразных желудочно-кишечных расстройств и дискомфорта в животе. Значительные положительные результаты наблюдаются при вторичных спазмах, вызванных панкреатитом и холециститом.
Панкреатит, как острой, так и хронической формы, сопровождается значительными болями и нарушением оттока сока поджелудочной железы в кишечник. Если применить Дюспаталин при панкреатите, то он устраняет болевой синдром и расслабляет сфинктер Одди, что нормализует секрецию сока железы. Препарат рекомендуется применять на стадии ремиссии хрон
Можно ли принимать дюспаталин при панкреатите
Панкреатит: лечение и симптомы
В основном пациентами этого недуга являются люди, которые склонны к алкогольной зависимости, перееданию и являются любителями высококалорийной пищи. Под воздействием определенных факторов, в поджелудочной железе активируется воспалительно-дегенеративный процесс. Симптоматика и дальнейшая терапия зависят от степени и остроты выраженности панкреатита.
Болезни поджелудочной железы
Самыми распространенными, являются — кисты и опухоли поджелудочной железы, хронический и острый панкреатит. При должном лечении панкреатита, протекающего в острой форме, поджелудочная железа быстро приходит в норму. Если, вообще, не проводилась какая-либо терапия, она обретает хроническую степень. Это значит, что это заболевание проявляется усиленными болями и регулярным жидким стулом. В связи с этими нарушениями у пациента начинаются проблемы с весом. Заниматься лечением панкреатита нужно незамедлительно, чтобы не допускать подобных изменений в организме.
Причины острого панкреатита
Заболевания желчевыводящих путей, желчного пузыря
На сегодняшний день, по мнению специалистов, это самая распространенная причина панкреатита. В поджелудочной железе при гипертензии в желчевыводящих путях и забрасывания желчи происходят неадекватные химические процессы, которые способствуют повышенному выбросу ферментов. При этом поражается не только поджелудочная железа, но и кровеносные сосуды, в результате чего создается сильный отек тканей с дальнейшим кровоизлиянием. Панкреатит такого типа встречается у семидесяти процентов. Остальные 30 процентов относятся к идиопатическим со слабо проявленной этиологией.
Гастрит, язва желудка, воспаление 12-перстной кишки, ослабление двигательной функции
При этих заболеваниях опять железа повреждается собственными ферментами, которые застоялись в протоках. В итоге подобные нарушения ЖКТ приводят к формированию недостаточности сфинктера Одди из-за недостаточного оттока панкреатического секрета и желчи.
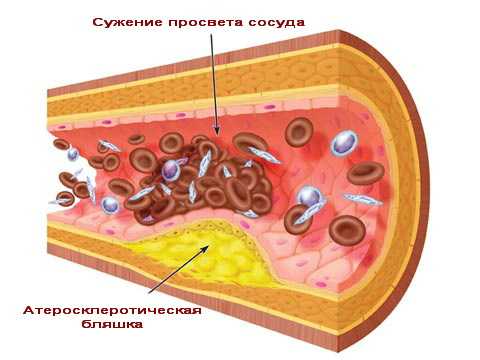
Сахарный диабет, беременность, гипертония, атеросклероз сосудов
Происходит нарушение кровообращения в поджелудочной железе, ограничение ее питания. Женщины, вынашивающие ребенка больше подвержены риску, поскольку давление матки на сосуды также негативно сказывается на развитии ишемии поджелудочной.
Химические, алкогольные пищевые отравления — способствуют активации ферментов поджелудочной железы. Также это может произойти и при интоксикации токсическими кислотами, веществами, щелочами, пестицидными овощами и фруктами.
Помимо перечисленного, причинами появления острого панкреатита могут быть открытые/закрытые травмы брюшной полости, операции на животе, прием некоторых лекарственных медикаментов.
Симптомы панкреатита тяжелых форм
Основными функциями поджелудочной железы является выработка инсулина и пищевых ферментов для нормального пищеварения. Их дефицит может привести к развитию сахарного диабета.
Боль
Она может быть интенсивной, постоянной. По характеру — тупой и режущей болью. Если затянуть с применением обезболивающих средств или при несвоевременном оказании медицинской помощи может произойти болевой шок. Боль обычно локализуется под ложечкой или под ребрами с правого/левого бока. Это зависит от того, в каком месте поражена железа. Если она полностью воспалена, болевой синдром носит опоясывающий характер.
Жар, высокое или низкое кровяное давление
Если воспалительный процесс имеет стремительный сценарий развития, это сказывается на состоянии пациента. Так, у него может наблюдаться высокая температура тела, снизиться или, наоборот, повыситься давление до критических показателей.
Цвет лица, икота, тошнота, рвота
У больного сначала заостряются черты лица, потом кожный покров бледнеет и обретает серый оттенок. Что касается других указанных симптомов, после еды может быть икота, затем тошнота и рвота с желчью. Поэтому при остром панкреатите специалисты рекомендуют своим пациентам строгую диету под название — голодание.
Пищу не принимают до того момента, пока не стабилизируется работа поджелудочной железы, а до этого времени больной наблюдается в стационаре. Разумеется, что на протяжении этого времени человек не перестанет совсем принимать пищу, это будет происходить через зонд в кишечник, внутривенно или ниже выводных протоков поджелудочной железы. То есть через уколы, внутривенное введение.
ВНИМАНИЕ! Поскольку при рвоте происходит потеря электролитов, может беспокоить одышка, липкий пот. Кроме этого, на языке может быть налет желтого цвета.
Посинение кожных покровов
Наблюдаться синюшные пятна могут в области пупка, на поясничном отделе или в паховой зоне. Эти признаки можно объяснить тем, что кровь может проникать под кожу живота из-за воспаленной железы.
При ухудшении показателя здоровья, немедленно вызвать карету скорой помощи. Ни в коем случае не продолжать лечение.
Возможные осложнения при острой форме панкреатита:
- появление сахара в моче;
- язвы желудочно-кишечного тракта;
- нагноения флегмоны и сальниковой сумки;
- внутримышечные эрозии острого характера;
- пневмония, гепатит и некоторые другие.
В случае хронического панкреатита, выявляются следующие симптомы — камни в желчных протоках, нарушение нормального функционирования всей системы пищеварения, вздутие брюшной полости в связи с дисбактериозом. При проведении диагностики эти формы имеют довольно схожее проявление симптоматики длительного и ноющего характера.
Лечение острого панкреатита
В случае острого обострения панкреатита лечение происходит только в условиях стационара, так как это считается очень опасным состоянием, которое способно привести до панкреонекроза. Возможность летательного исхода составляет 10-30 процентов даже при правильном и своевременном оказании помощи.
Первая помощь, которую можно оказать в домашних условиях:
- приложить холодный предмет на живот;
- осуществить прием спазмолитика. К примеру, 1-2 таблетки Но-шпы, Папаверина;
- соблюдать постельный режим.
Главные три кита, на которых основывается лечение панкреатита — холод, покой и голод.
Подозрение на хронический панкреатит. Что делать?
В первую очередь нужно пройти комплексную диагностику. Но, разумеется, что ее назначает врач-гастроэнтеролог. Специалист на основе жалоб пациент и проведенных медицинских исследований, сможет установить точный диагноз
Диагностические мероприятия проводятся в нескольких направлениях:
- оценивается уровень изменения эластаза в каловых массах. Также с помощью анализа кала можно узнать о сбоях в работе поджелудочной железы. Если в кале будет обнаружен не переваренный жир, значит, существует стеаторея;
- определить стимуляцию поджелудочной железы поможет специальное тестовое оборудование;
- ультразвуковое исследование и томография также используются для постановки точного диагноза пациенту.
Очень важно знать, что заключение, полученное посредством УЗИ, не считается 100%, потому что в период обозрения могут быть только незначительные диффузные изменения, отечность. В некоторых случаях, вообще, ничего не проявляется.
Хронический панкреатит: лечение и симптомы
В принципе, как при обострении, так и при хроническом панкреатите также показано аналогичное лечение и госпитализация. Но при этой форме больной обязан будет пожизненно соблюдать диету, принимать спазмолитики и прочие препараты при секреторной недостаточности железы. Помимо этого очень важно посещать санатории, пусть это будет не так часто как нужно, но двух раз в год вполне достаточно.
Основные принципы лечения:
- диета. Под запрет попадают продукты, без которых некоторые люди не мыслят своей жизни. Это шоколад, грибы, фаст-фуд, различные сладости, жаренные и соленые блюда. Все продукты, начиная от овощей и фруктов измельчаются, варятся и запекаются. Поскольку здесь отсутствует, полный перечь продуктов, это не говорит о том, что их можно есть. Вся информация будет предоставлена на приеме у гастроэнтеролога;
- прием обезболивающих средств. При воспалении поджелудочной железы не утихают боли, поэтому чтобы облегчить состояние больного, врачи прописывают следующие спазмолитики — «Но-шпа», «Дротаверин», «Спарекс», «Дюспаталин» и некоторые другие. При отечной форме назначают антисекреторные препараты. К примеру, это могут быть таблетки «Диакарб» или «Омепрозол», которые применяются по 1 таблетке на 3 дня;
- коррекция работы поджелудочной железы с помощью панкреатических ферментов — «Фестал», «Эрмиталь», «Гастенорм», «Панкреатин» и некоторые другие, которые пропишет врач.
При длительном течении хронического панкреатита, когда симптомы не стихают в течение длительного времени, это приводит к снижению уровня инсулина. Это, в свою очередь, приводит к развитию сахарного диабета и нарушенному процессу пищеварения.
Можно ли при воспалении поджелудочной железы употреблять в пищу свежие огурцы?
Для того чтобы понять как они связаны между собой, рекомендуется дочитать эту статью до конца, тогда все станет понятно.
Помимо того, что огурцы способны стимулировать аппетит, улучшать пищеварительный процесс, оптимизировать усвоение питательных веществ и обеспечивают организм человека полезными микро- и макроэлементами, витаминами. Вместе с этим, эти овощи являются грубой, тяжелой пищей, которая содержит большое количество клетчатки. А она, как известно, очень плохо переваривается организмом.
Свойства огурцов
Полезное. В них содержатся минеральные вещества (фосфор, калий, кальций, железо, йод) и витамины — B5, PP, C, B2, B6.Вредное. В них могут содержаться вредные химикаты. Например, нитратные соединения, которые нередко используются при выращивании. При попадании в организм эти нитраты преобразуются в нитриты. Поэтому при покупке огурцов на рынке, следует помнить об этой информации.
Употребление в пищу свежих огурцов, содержащие перечисленные вещества во время болезни, может усугубить течение острого панкреатита. Все дело в том, что эти компоненты хорошо влияют не только на аппетит, но и на моторику всего желудочно-кишечного тракта. Поэтому при панкреатите запрещается прием свежих огурцов!
Между прочим, под запрет попадают и другие овощные культуры — капуста, редис, томаты. Фрукты, содержащие грубую клетчатку, также не рекомендуются при этом заболевании.
Огурцы и хронический панкреатит
При этой форме заболевания поджелудочной железы их можно употреблять в пищу, как расширение для диеты. В данном случае они не оказывают никакого вредного влияния на работу этого органа. Но лучше всего кушать те овощи, которые выращены своими руками, тогда можно быть полностью уверенным в отсутствии различных химических компонентов в их составе.
ВНИМАНИЕ! Маринованные, соленые и жареные овощи противопоказаны при любом развитии панкреатита. Они раздражают поджелудочную железу и способны даже спровоцировать обострение заболевания. Специалисты утешают своих пациентов тем, что такие закуски вредны не только для тех, кто болеет, но и для здоровых людей.
Профилактические меры
Они бывают первичными (предупреждение формирования хронической формы заболевания) и вторичными (недопущение возможных обострений).
Первичная профилактика
Она включает в себя полный курс лечения, который осуществляется не в домашних условиях, а в стационаре под контролем квалифицированных специалистов. На практике встречались такие случаи, когда пациенты после ощущения первого облегчения, отпрашивались домой, даже не долечившись до конца.
Но поскольку в больнице невозможно удержать пациентов насильно, назад они возвращаются уже с хронической формой панкреатита. Поэтому чтобы этого не произошло, лечение нужно пройти от и до, пока полностью не исчезнут клинические симптомы и это не будет подтверждено анализами.
Вторичная профилактика:
- Первое, с чего она начинается, пациент должен отказаться от употребления спиртных напитков. Если этого не сделать, возможно, усугубление ситуации, которая способна привести к летательному исходу. Но все же лучше исключить алкоголь из своего рациона. Тем более что сейчас существуют различные стационары, клинику, с помощью них удастся побороть тягу к спиртному.
- Пожизненное соблюдение диетического лечебного питания. Каким оно будет, решит сам врач. Ему для этого нужно будет выслушать жалобы, взять некоторые анализы, провести лабораторное исследование и уже на основании этих показателей составлять меню. В конце этого мероприятия к процессу подключается диетолог, кому как не ему знать, чем заменить вредные на полезные продукты. Главное, чтобы у человека не возникала мысль съесть какую-нибудь высококалорийную пищу, ведь этому клиенту придется придерживаться этого питания на протяжении всей жизни.
- Своевременно лечить хронические инфекции. К ним относится — кариес, холецистит, гайморит и др.
- Исключить прием лекарственных средств, которые негативно влияют на моторику поджелудочной железы.
- Если нет признаков обострения заболевания, разрешено пить минеральную воду, но без газов.
Народные средства помогут восстановить утраченные силы организма на прогрессирование панкреатита. Но они не отменяют назначения врача и профилактику.
Рецепты из народной медицины:
- Смешать в равных частях следующие растения:
- плоды шиповника;
- створки стручковой фасоли;
- хвощ полевой;
- семена укропа;
- зверобой;
- корни калгана.
Будьте здоровы!
Применяется Дюспаталин при холецистите по назначению врача после комплексного обследования желудочно-кишечного тракта. Правильно подобранное лечение способно навсегда побороть болезнь.
Холецистит — болезнь нашего времени
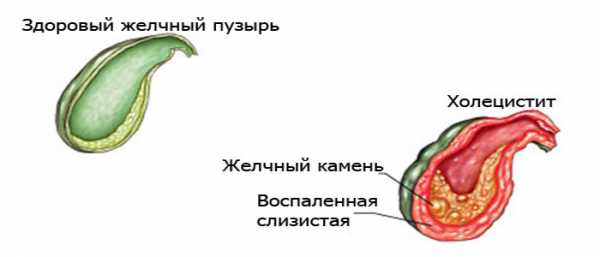
Холецистит представляет собой заболевание, при котором воспаляется желчный пузырь. Подобно многим другим воспалительным болезням, холецистит может протекать в острой и хронической формах. Кроме того, данное заболевание бывает бескалькулезным и калькулезным (или другими словами, с образованием камней).
Воспаление желчного пузыря объясняется проникновением внутрь кишечной инфекции, которая переносится с кровью, а также застоем желчи. Это заболевание характеризуется недостаточным выделением желчи, что усложняет нормальное расщепление жиров и их всасывание.
Причинами возникновения холецистита являются следующие факторы:
- Поражение паразитами, к примеру, лямблии.
- Застойные явления желчи при желчнокаменной болезни или перегибах желчных протоков.
- Бактериальные инфекции.
- Беременность.
- Низкая жизненная активность, недостаточность физических нагрузок.
- Переедание, чрезмерное употребление жирной, острой и жареной пищи.
- Неумеренность в употреблении алкоголя.
Часто холецистит дает о себе знать вследствие наличия в желчном камней, которые не дают желчи нормально выделяться. Это провоцирует возникновение острой формы холецистита, из-за чего возникает раздражение и воспаление желчного пузыря. Еще некоторыми причинами болезни могут различные инфекции или травмы.
Часто острая форма холецистита обнаруживается у тех, кто страдает тяжелыми заболеваниями, к примеру, сахарным диабетом. В таких случаях причиной заболевания являются не камни, скорее холецистит — это осложнение после перенесения некоторых болезней.
Желчный пузырь часто воспаляется по причине неправильного питания, когда в рационе недостаточно растительных продуктов (овощей, фруктов), а также пищи с растительными волокнами. В питании преобладают жиры животного происхождения, сладости, сидячий образ жизни препятствует нормальному оттоку желчи и приводит к воспалению.
Преимущества препарата
Применяется Дюспаталин в лечении холецистита часто, обладая положительными результатами. Препарат имеет некоторые важные отличия по сравнению с другими спазмолитиками, которые применяются в борьбе с данным заболеванием:
- Дюспаталин не содержит в своем составе никаких токсических веществ.
- Препарат действует избирательно, отличается направленностью воздействия лишь на болевые участки.
- Очень эффективен.
- Имеет продолжительное действие.
- Нет побочных проявлений.
Данный препарат выпускает голландская фармацевтическая компания в 2 формах: в таблетках белого цвета и капсулах.
Дюспаталин можно купить только по рецепту врача после обследования. Принимают препарат перед едой, согласно прописанной схеме. Дюспаталин эффективно борется с болями, которые возникают после приема пищи.
Особенности действия
Одно из основных преимуществ данного спазмолитика — это отсутствие накопительной особенности лекарственного препарата при длительном применении. После приема данного обезболивающего пациент чувствует облегчение, так как препарат начинает действовать на мышцы органов ЖКТ, после чего химические вещества расщепляются печенью и выводятся почками и желчью.

Дюспаталин разработан с целью уменьшать спазмолитические боли в желудочно-кишечном тракте. Показаниями к применению данного препарата являются разного рода боли в данной области.
После приема наблюдается быстрое улучшение состояния пациента, кровообращение в больных органах усиливается, что и приводит к хорошим результатам.
Прием спазмолитика не сопровождается сухостью во рту, учащенным пульсом, нет нарушений зрения и координации движения, что часто наблюдается при лечении ЖКТ другими обезболивающими средствами.
Противопоказания к Дюспаталину
Данный препарат имеет очень мало противопоказаний, но все же их нужно учитывать:
- Чувствительность к составляющим Дюспаталина, которая часто проявляется крапивницей.
- Это обезболивающее не назначают детям до 10 лет, так как производитель препарата не провел клинические испытания относительно воздействия на эту возрастную категорию. Хотя сегодня Дюспаталин применяется в лечении болезней ЖКТ у детей, но все же не стоит давать его детям младше 10 лет.
- Не советуют использовать в лечении этот препарат кормящим матерям. Нет данных относительно того, в каких дозах Дюспаталин попадает в грудное молоко, поэтому нельзя его применять в период лактации.
- Не рекомендуется назначать лекарство беременным женщинам. Особых противопоказаний в период беременности нет, но все же данное лекарство стоит принимать лишь в крайнем случае.
- Рекомендуется с осторожностью принимать лекарство при заболеваниях почек и печени.
Что говорят о Дюспаталине?
Многие медицинские и иного рода форумы содержат множественные отзывы относительно различных лекарственных препаратов. Стоит отметить, что Дюспаталин завоевал много положительных отзывов: пациенты подчеркивают высокую действенность препарата, ощутимый обезболивающий эффект после приема, исчезает болевой синдром и спазмы в желудке.
Врачи также оставляют положительные отзывы, подтверждая высокую эффективность Дюспаталина. Препарат рекомендуют к применению при различных болезнях ЖКТ. Часто он используется в медицинской практике для лечения панкреатита и при хроническом холецистите.
Стоит подчеркнуть, что этот спазмолитик помогает не как самостоятельное лечебное средство, а в составе комплексной терапии, что позволяет достичь устойчивого положительного результата.
lechenie.gastrit-i-yazva.ru
Дюспаталин при панкреатите
Основным признаком как острого, так хронического панкреатита является болевой синдром. Отмечается он примерно в 80% случаев заболеваний и проявляется типичными для данного диагноза симптомами: локализация сильных болей в эпигастрии, которые распространяют болевые ощущения в спину и носят опоясывающий характер. Как правило, спазматический синдром появляется сразу же после приема пищи, и вызван он сокращением гладких мышц кишечника. Вот почему назначают препарат дюспаталин при панкреатите, ведь только с его помощью можно быстро устранить спазм и снять тонус гладких мышц органов пищеварения, обеспечив тем самым обезболивающий эффект.
Дюспаталин новый препарат миотропного типа
Для большинства пациентов, страдающих различными заболеваниями органов пищеварения, самой насущной проблемой является быстрое и эффективное устранение спастических расстройств. Как показывает практика, именно болевой синдром вынуждает пациентов экстренно обращаться за помощью к врачу, который, назначая терапевтическое лечение, обязательно прописывает спазмолитические препараты миотропного типа, каким и является современное лекарственное средство дюспаталин.
К миотропным препаратам относятся обезболивающие лекарства, которые одновременно обладают и спазмолитическим, и сосудорасширяющим эффектом. Именно данное свойство и обеспечивает снижение тонуса мышц и расслабляет стенки кишечника, что и ведет к купированию болевого синдрома. Помимо спазмолитического и сосудорасширяющего действия, дюспаталин обладает еще и такими свойствами:
- не вызывает никаких побочных эффектов;
- практически не имеет противопоказаний;
- абсолютно нетоксичен;
- обладает направленным действием, то есть воздействует только на болевой участок;
- не накапливается в организме даже при длительном использовании.
Но несмотря на высокую эффективность и безвредность данного препарата, его можно приобрести только по рецепту врача, выписанного на основании проведенного обследования и диагностирования заболевания.
Состав препарата
Основным действующим веществом дюспаталина является мебеверин гидрохлорид, который вот уже не одно десятилетие используется в качестве спазмолитика при лечении заболеваний кишечника и желчевыводящих путей. Именно данное вещество оказывает расслабляющее действие на мышцы органов пищеварения, тем самым снимая спазмы и боль. Но при этом гидрохлорид мебеверин абсолютно не влияет на перистальтику кишечника и не нарушает обменные процессы организма.
В состав дюспаталина входят и другие вспомогательные ингредиенты, которые повышают эффективность лечения. Выпускается данное лекарственное средство в таблетках и капсулах, которые отличаются не только формой выпуска, но и содержанием основных и вспомогательных веществ.

Таблетки имеют непрозрачный белый цвет и содержат 135 мг активного вещества. Что касается капсул, то они покрыты твердой желатиновой оболочкой белого оттенка и состоят из 200 мг действующего вещества. И в капсулах, и в таблетках присутствуют тальк и пищевая добавка стеарат магния, которая укрепляет сосуды и улучшает пищеварение. Состав других компонентов существенно отличается, что влияет на особенности приема как таблеток, так и капсул.
Показания к применению
Показания к применению дюспатолина связаны с купированием болей и устранением спазмолитических расстройств в пищеварительной системе. Назначают его при лечении различных заболеваний желудка, двенадцатиперстной кишки и других органов пищеварения, проявляющихся следующими симптомами:
- синдром раздраженного толстого кишечника;
- кишечные и желчные колики;
- желудочно-кишечные расстройства;
- дискомфорт в животе;
- дисбактериоз;
- нарушение функции желчного пузыря.
Препарат рекомендуется принимать при любых как первичных, так и вторичных болевых синдромах, вызванных дисфункцией органов пищеварения. Особо хорошо себя зарекомендовал дюспаталин при панкреатите и холецистите, когда наблюдаются вторичные спазмы. Состояние больного после приема данного лекарства значительно улучшается, нормализуется кровообращение в больных органах, и самое главное, снимается болевой синдром.
Лечение холецистита
Нарушение сокращения желчного пузыря и его протоков характеризуется болевыми ощущениями в правом подреберье. Как правило, это приводит к застою желчи, что становится причиной образования камней, которые при большой концентрации и провоцируют колики.
Благодаря химическим свойствам дюспаталина происходит быстрое и эффективное лечение желчевыводящих путей. Данный препарат не только устраняет печеночный застой желчи, но и предотвращает воспалительные процессы. Положительный эффект от приема препарата наступает уже через две недели, то есть уходит боль в правом подреберье и полностью восстанавливается моторика больного органа.
Лечение панкреатита
Постоянным спутником хронического и острого панкреатита является боль. Она ощущается в области кишечника и происходит из-за нарушения оттока ферментной жидкости из поджелудочной железы. Неправильная работа пищеварительного органа вызывает спазм. А он, в свою очередь, способствует забиванию протоков, что ведет к еще большему усилению боли. Чтобы разорвать этот порочный круг назначают различные обезболивающие средства. Ведь для того, чтобы восстановить правильную работу поджелудочной железы, нужно первым делом устранить болевой спазм. И именно препарат дюспаталин при панкреатите способен справиться с данной проблемой быстро и эффективно. Оноказывает благотворное влияние на расширение протоков поджелудочной железы, что предотвращает застой панкреатического сока и снижает риск возникновения панкреонекроза.
Особенности приема таблеток и капсул
Для того чтобы исключить передозировку препарата и избежать нежелательных воздействий, необходимо придерживаться рекомендаций врача и четко следовать инструкции, прилагаемой к дюспаталину. Стоит отметить, что прием лекарства в таблетках и капсулах отличается друг от друга, поэтому прежде, чем начать лечение, нужно внимательно прочитать инструкцию к каждой форме препарата.
Таблетки нужно принимать за полчаса до еды, ни в коем случае не разжевывая их и не раскусывая. Запивать их нужно большим количеством воды. Суточная схема лечения включает трехразовый прием таблеток. Курс терапии длится до тех пор, пока не прекратятся боли. После первых улучшений суточная доза постепенно уменьшается до одной таблетки в день.
Капсулы принимают за 20 минут до приема пищи два раза в сутки – утром и вечером. В принципе, капсульная схема лечения аналогична таблеточной. Но период отмены препарата немного отличается. Для того чтобы закрепить первый положительный эффект, нужно принимать еще неделю по две капсулы, и две недели по одной.
Побочные явления и противопоказания
Дюспаталин лишен недостатков и легко переносится организмом. Но все же пациентам с повышенной чувствительностью организма к химическим препаратам, беременным женщинам, кормящим матерям и детям нужно внимательно подходить к приему данного лекарства. Так, в некоторых случаях могут появиться некоторые побочные явления в виде тошноты, головокружения или аллергии. Поэтому таким больным во время лечения не нужно водить автомобиль или выполнять работы, требующие повышенного внимания.
podzhelud.ru
Дюспаталин при панкреатите - Лечение гастрита
Колит толстого кишечника
Опубликовано: 17 сентября 2015 в 11:15
 Заболевание слизистой кишечника, вызванное воспалением и спровоцированное разными причинами, носит общее название колит. Развитию колита толстого кишечника способствуют разные факторы, в том числе:
Заболевание слизистой кишечника, вызванное воспалением и спровоцированное разными причинами, носит общее название колит. Развитию колита толстого кишечника способствуют разные факторы, в том числе:
- Инфекционные заболевания, причиной которых являются бактерии. Вирусы, грибки, сальмонелла или дизентерийная амеба также принадлежат к факторам, провоцирующим воспалительный процесс.
- Длительный прием некоторых лекарств, препаратов со слабительным действием.
- Неправильное питание с преобладанием хлебобулочных изделий, мучных, сладких, а также острой пищи и алкоголя.
- Аллергическая реакция на продукты питания.
- Нарушения нормального кровообращения слизистой оболочки.
- Чрезмерные физические нагрузки.
- Болезни желчного пузыря и панкреатит.
- Наличие гельминтов и дисбиоз микрофлоры.
Развитие колита толстой кишки проходит в несколько стадий в случае несвоевременного устранения причин и отсутствия надлежащего лечения. Первая, катаральная стадия колита характеризуется отечностью и раздражением слизистой. Во второй стадии, фибринозной, происходит омертвление слизистой толстой кишки с появлением некротических участков из-за поражения кровеносных сосудов. На заключительной третьей стадии заболевания на раздраженных и омертвевших участках слизистой появляются язвы разной величины и глубины.
Симптомы колита толстого кишечника
Воспалительный процесс может проходить в острой форме и в дальнейшем переходит в хронический колит. Симптомами острого воспаления являются:
- сильная коликообразная боль в животе;
- тошнота, общая слабость;
- позывы к дефекации, нередко ложные очень частые на протяжении дня;
- вздутие живота, метеоризм.
При переходе болезни из острой формы в хроническую, симптомы меняются. Их проявления зависят от вида воспаления и его местонахождения. Общими для всех типов колита толстой кишки являются боли в животе, которые носят тупой, ноющий характер и диарея. К наиболее частым признакам, свидетельствующим о хроническом воспалении, относятся:
- урчание в животе;
- вздутый живот, скопление газов в кишечнике;
- болезненные ощущения при пальпации;
- понос со слизью, иногда с кровянистыми выделениями;
- водянистый стул от двух до двадцати раз в сутки при бактериальной инфекции;
- снижение и отсутствие аппетита;
- общая слабость, снижение работоспособности;
- в некоторых случаях может быть резкое повышение температуры тела.
Симптомы колита толстой кишки могут быть неявно выражены, а иногда заболевание на протяжении длительного времени протекает бессимптомно. Но если игнорировать первые признаки заболевания и не обращаться к врачу, то последствия могут быть самыми серьезными.
Лечение колита толстого кишечника
 Медицинская помощь в условиях стационара необходима при хотя бы одном из перечисленных признаков:
Медицинская помощь в условиях стационара необходима при хотя бы одном из перечисленных признаков:
- постоянный непрекращающийся понос;
- обезвоживание организма;
- кровь в кале;
- сильная боль в животе, схожая с приступом аппендицита;
- высокая температура.
Лечение простого колита начинается с устранения причин, его вызвавших. Прежде чем назначать курс терапии, проводят диагностические исследования, позволяющие точно установить тип заболевания. Лабораторные исследования кала позволяют установить наличие или отсутствие инфицированных бактерий, дисбактериоз, установить, в чем заключаются проблемы толстого кишечника. Общий анализ крови сигнализирует о присутствии в организме очага воспалительного процесса.
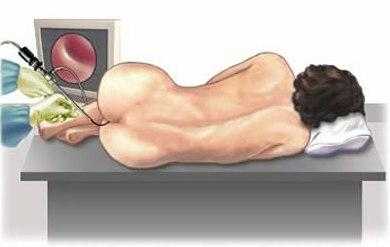
 Зрительно оценить состояние слизистой оболочки толстой кишки возможно с помощью ректороманоскопии на расстоянии до 60 сантиметров. По методике обследования колоноскопия не отличается от ректороманоскопии, но позволяет проводить более глубокое обследование на глубину одного метра. При этом проводится взятие кусочков слизистой для проведения гистологического анализа. Наиболее полную картину характера повреждений слизистой оболочки позволяет дать рентгенологическое обследование стенок толстого кишечника. Пальпация врачом заднего прохода позволяет исключить подозрения на парапроктит и геморрой. Ультразвуковое обследование органов брюшной полости проводится для уточнения диагноза.
Зрительно оценить состояние слизистой оболочки толстой кишки возможно с помощью ректороманоскопии на расстоянии до 60 сантиметров. По методике обследования колоноскопия не отличается от ректороманоскопии, но позволяет проводить более глубокое обследование на глубину одного метра. При этом проводится взятие кусочков слизистой для проведения гистологического анализа. Наиболее полную картину характера повреждений слизистой оболочки позволяет дать рентгенологическое обследование стенок толстого кишечника. Пальпация врачом заднего прохода позволяет исключить подозрения на парапроктит и геморрой. Ультразвуковое обследование органов брюшной полости проводится для уточнения диагноза.
Чем лечить колит толстой кишки врач определяет после сбора всей информации, и ее анализа. Острый колит толстой кишки требует немедленной симптоматической терапии расстройства, определяемой типом возбудителя. Назначаются препараты против тошноты, устраняющие диарею, а также для восстановления кишечной микрофлоры. При бактериальной природе воспаления слизистой назначают антибактериальные препараты, сульфаниламиды и сорбенты.
Основными направлениями в лечении колита толстой кишки являются:
- Симптоматическая терапия с применением спазмолитических средств, для устранения болевого синдрома.
- Нормализация работы кишечника, улучшение моторики и восстановление перистальтики.
После устранения симптомов острого протекания заболевания с помощью лекарств на первое место выходит вопрос питания. Вообще определяя как вылечить колит толстой кишки, основополагающим средством является диета, исключающая употребление продуктов раздражающе действующих на воспаленную слизистую оболочку и режим питания, включающий прием пищи дробными порциями 4-5 раз в день.
 Медикаментозное лечение зависит от того насколько сильно проявляются симптомы заболевания и чем вызвана сама болезнь. Для снятия боли эффективен спазмолитик Дюспаталин, который одновременно положительно влияет на процессы регенерации кишечника. Тримедат или Резолор являются наиболее распространенными препаратами для восстановления естественной перистальтики толстого кишечника и предотвращения запоров. В случае необходимости врач назначает прием сульфата висмута или карбоната кальция, обладающих обволакивающим действием, антидиарейные средства.
Медикаментозное лечение зависит от того насколько сильно проявляются симптомы заболевания и чем вызвана сама болезнь. Для снятия боли эффективен спазмолитик Дюспаталин, который одновременно положительно влияет на процессы регенерации кишечника. Тримедат или Резолор являются наиболее распространенными препаратами для восстановления естественной перистальтики толстого кишечника и предотвращения запоров. В случае необходимости врач назначает прием сульфата висмута или карбоната кальция, обладающих обволакивающим действием, антидиарейные средства.
При часто повторяющихся обострениях воспаления проводят курс лечения колита толстого кишечника антибиотиками. Недостаточную выработку ферментов стимулируют Панкреатином, Мезимом, Креоном. При язвенной форме колита кишечника проводят терапию противоязвенными препаратами, глюкокортикостероидами, применяются переливания крови. При глубоком поражении слизистой, сопровождающемся обширными или глубокими язвами, кровотечении необходимо хирургическое вмешательство.
В качестве дополнительного терапевтического воздействия используют средства народной медицины, физиотерапии, комплекс лечебных физкультурных упражнений. Существует большое разнообразие народных средств, сборов лекарственных трав, с помощью которых можно не только снять симптомы болезни, но и вылечиться. Эффективны эти меры не только против такого серьезного заболевания, как воспаление толстого кишечника, но и для профилактики. Следует учесть, что если после выздоровления, человек возвращается к прежнему образу жизни, который стал причиной этого заболевания, не принял меры по излечению других хронических заболеваний ЖКТ, то заболевание становится хроническим. При этом существует риск развития патологий, опасных для жизни человека.
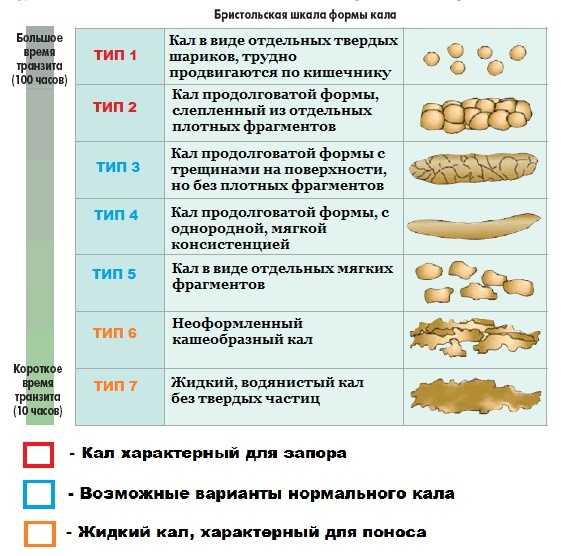
Форма запора — овечий кал у человека
Запором называется патологическая задержка стула. В норме испражняться нужно ежедневно. Если стула нет двое суток, то это состояние уже можно охарактеризовать как запор.
Иногда во время запора фекалии начинают напоминать по форме овечьи шарики.
Обычно такое нарушение возникает вследствие дисбактериоза кишечника, но есть и другие причины для появления овечьего кала:
- синдром раздраженного кишечника;
- обезвоживание организма вследствие недостаточного питья воды;
- послеоперационные осложнения;
- сидячий образ жизни;
- гормональные причины;
- лечение некоторыми фармацевтическими препаратами;
- колит спастический и атонический.
Овечий кал может сопровождаться:
- слабостью;
- раздуванием живота;
- обильным газообразованием;
- увеличением АД;
- головной болью.
По статистике овечий кал хотя бы раз в жизни появлялся у каждого четвертого человека. Чаще он бывает у городских жителей, реже — у сельских.
Дети чаще страдают от овечьего кала, чем взрослые, так как из-за небольшой массы тела у детей быстрее происходит обезвоживание.
Если овечий кал случается эпизодически, то, скорее всего, он вызван не нарушением работы кишечника, а неправильным рационом и дефицитом жидкости.
После изменения режима и качества питания испражнения приобретают нормальную консистенцию.
Как образуется овечий кал? Многие представляют кишечник как неподвижный орган, по которому проходит пища, опускаясь из желудка вниз под действием силы тяжести.
Но это не совсем так. Кишечник — подвижный орган, который может колебаться вправо-влево подобно маятнику, перемешивая содержимое, и сокращаться, продвигая химус вперед — такие движения называют перистальтикой.
Кроме того, толстая кишка может двигаться так, что ее содержимое начинает перемещаться в противоположном направлении, то есть химус начинает продвигаться к желудку.
Моторика кишечника регулируется нервными сплетениями и гормонами. Согласованное действие обоих механизмов обеспечивает нормальную консистенцию стула.
Нарушение гормонального равновесия или сбои в работе нервных окончаний препятствуют нормальным движениям кишок. В итоге появляются различные нарушения стула, в том числе кал как овечьи испражнения.
Говоря проще, причиной запора, выраженного в такой необычной форме, является чересчур долгое нахождение химуса в толстой кишке, из-за чего вся содержащаяся в нем жидкость впитывается кишечными стенками, а кал становится аномально плотным.
Такое расстройство характерно при повышении тонуса нервной системы. Патология может возникнуть как результат стресса или некоторых заболеваний неврологического характера.
Лечение запора у гастроэнтеролога
В случаях, когда овечий кал появляется регулярно, необходимо найти причину этого явления, обратившись к гастроэнтерологу.
Доктор проведет одно или несколько аппаратных исследований кишечника, во время которых можно обнаружить или исключить заболевания, являющиеся причиной запора: дивертикулез, колит и другие.
При обнаружении подобных патологий назначают комплексное лечение, направленное на устранение самого запора и заболевания, его вызвавшего.

Для этого изменяют рацион, отказываясь от раздражающих стенки кишечника блюд, и следят за тем, чтобы в сутки в организм поступало не менее 2 литров воды. В эти 2 литра не входят жидкие блюда и напитки.
Для избавления от овечьего кала применяют:
- Лактусан — слабительный препарат;
- Дюспаталин — усиливает перистальтику;
- Бифиформ — стабилизирует микрофлору толстого кишечника.
Если овечий кал появляется систематически, то это значит, что пришло время для изменения меню.
Начинайте есть перед сном фрукты или сухофрукты: изюм, курагу, чернослив — это проверенные и безопасные средства от запоров.
Стимулирует работу кишечника инжир – для этого достаточно 1-2 ягоды перед обедом запить водой.
Для избавления от запора полезно сократить количество мучных продуктов, а освободившуюся часть суточного рациона занять растительной пищей.
Что касается кефира, нужно запомнить, что слабительным действием обладает только свежий несладкий кефир, а более старый и подслащенный окажет противоположный эффект.

Запор в виде катышек хорошо лечится народными средствами. Послабляющим действием обладают крыжовник, жимолостьсвекла и чернослив.
У овечьего кала лечение может быть и нетрадиционным: настойка рябины на сахаре. Для приготовления снадобья потребуются красная рябина, сахар и спирт.
Ягоды рябины смешивают с сахаром 1:1, закрывают крышкой и оставляют на месяц. Через 30 дней рябину отделяют, в литр сиропа добавляют 50 мг спирта и используют его как лекарство от твердого стула, принимая раз в день в слегка разбавленном водой виде.
Если запор не лечить, то он может стать причиной появления трещин в анусе, выпадения прямой кишки, геморроя. Кроме того, запоры провоцируют образование злокачественных опухолей толстой кишки.
Одной из мер профилактики спастических запоров является физическая активность. Активный образ жизни, занятия спортом и физкультурой, массаж живота благотворно влияют на перистальтику.
Специалисты говорят, что достаточно пройтись быстрым шагом полчаса, чтобы кишечник перестал лениться и заработал.
Лечение неврологических и гормональных нарушений
У овечьего кала причины могут заключаться в нарушениях, связанных с неврологическими факторами и эндокринными расстройствами.
Это могут быть:
- недостаток гормонов щитовидной железы;
- увеличенное содержание кальция в крови и уменьшенное — в костях;
- порфириновая болезнь;
- нарушение белкового обмена;
- болезнь Паркинсона;
- рассеянный склероз;
- нарушение в работе парасимпатической нервной системы и спинного мозга;
- сахарный диабет.
Кроме того, причиной запора могут быть психогенные факторы: депрессия, анорексия, навязчивые идеи.
Первым признаком овечьего кала у взрослого будет боль при дефекации и нерегулярное посещение туалета. У мужчин чаще, чем у женщин, запор сопровождается метеоризмом.
Видео:
У женщин обычно слабо развиты брюшные мышцы, поэтому запор носит не спастический, как у мужчин, а атонический характер, когда стул выходит не в виде катышков, а структурами большого диаметра.
Запор в виде овечьего кала может появиться у беременных, обездвиженных женщин или дам с ожирением.
Люди, входящие в перечисленные категории, должны принять меры для профилактики запоров — пить достаточное количество воды (жидкость делает стул менее твердым), включить в рацион грубоволокнистую пищу, по возможности больше двигаться или массировать живот по часовой стрелке.
Мало кто знает, что хорошим слабительным средством является обычное подсолнечное масло.
Для избавления от запоров утром натощак выпивают чайную ложечку масла. Процедуру повторяют в течение трех дней.
Снять спазмы кишечника помогают парафиновые и хвойные компрессы, теплые ванны. После этих процедур каловые массы продвигаются в прямую кишку.
Тем, кому тепловые процедуры противопоказаны, можно использовать с этой же целью спазмолитики, но только после консультации с врачом.
Лечение запора у детей
Новорожденный малыш с овечьим калом нуждается в немедленной врачебной помощи. Овечий кал у ребенка может сигнализировать об опасности: сахарном диабете, менингите и пр.
Причиной овечьего кала у грудничка могут стать анатомические особенности:
- удлинение сигмовидной кишки;
- избыточное кишечное кольцо;
- дефекты в работе сфинктера.
У ребенка постарше овечий кал может возникнуть как следствие дисбактериоза, возникшего при заражении кишечника стафилококком, клебсиеллой, после лечения антибиотиками.
Повлиять на работу ЖКТ ребенка могут нервное состояние и душевные переживания. Причиной появления овечьего кала может стать высокая температура во время простуды или другой болезни.
В таких случаях малышу просто дают обильное питье, и уже на следующий день нормальная консистенция стула восстанавливается.
Видео:
Для профилактики спастического запора и в качестве первой лечебной меры необходимо наладить режим питания ребенка и проследить, чтобы в его рацион входили все необходимые для детского организма продукты, включая свежие овощи, фрукты и ягоды.
Овечий кал у ребенка должен лечить детский гастроэнтеролог или проктолог. Самолечением в таких случаях лучше не заниматься.
После обследования специалист порекомендует терапевтические меры, направленные на укрепление иммунной защиты и ликвидацию главной причины запора.
Теперь вы знаете, почему может появиться овечий кал и в каких случаях это состояние нужно лечить, а в каких достаточно просто изменить режим питания.
Основы лечения и препараты при остром панкреатите
Воспалительные процессы в тканях поджелудочной железы ведут к развитию панкреатита, который может иметь как острое, так и хроническое течение. Болезнь развивается в результате избыточного скопления ферментов в протоках железы, которые разрушают ткани органа, нарушают его функциональность, тем самым вызывая воспаление. Клиника острого панкреатита всегда выраженная, а сам больной часто нуждается в незамедлительной медицинской помощи. Неотъемлемой частью лечебной терапии считается медикаментозное лечение, которое состоит из приёма нескольких групп препаратов разнопланового механизм действия. Препараты для лечения острого панкреатита позволяют улучшить работу органа, снять воспаление, купировать симптоматику болезни, снизить риск всевозможных осложнений, улучшить общее состояние больного.
Лечение острого панкреатита чаще проводится в условиях стационара, где больному оказывается неотложная медицинская помощь. При незначительном приступе болезни, терапия может проводиться амбулаторно. Консервативное лечение состоит из приёма лекарственных препаратов, покоя, а также соблюдения строгой диеты. Эффективность лечебной терапии напрямую зависит от состояния больного, стадии и разновидности болезни. Прежде чем лечить острый панкреатит, нужно отличить его от других заболеваний желудочно – кишечного тракта, которые могут иметь похожую симптоматику.
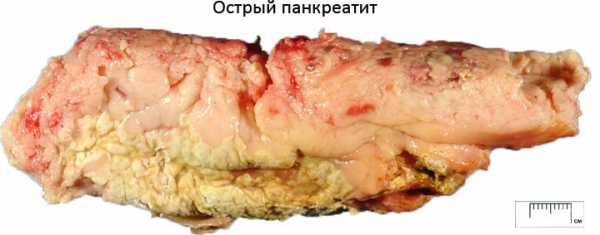
Как распознать симптомы острого панкреатита?
Острый панкреатит имеет выраженные симптомы, которые чаще всего проявляются внезапно после злоупотребления алкоголя, пищевого отравления, на фоне желчекаменной болезни и других провоцирующих факторов. Острый приступ чаще всего происходит в результате закупорки желчных протоков камнями. Но в таких случаях врач назначает хирургическое лечение по удалению желчного пузыря или восстановления проходимости желчных протоков.
Основным признаком болезни является сильная боль в подложечной области верхней части живота, левом или правом подреберье. Боли часто имеют опоясывающий характер, могут быть колющими, режущими, сопровождаться тошнотой, рвотой, сухостью во рту. Рвота при остром панкреатите с примесью желчи, при этом не приносит облегчения. Помимо основных симптомов болезни состояние больного может резко ухудшаться, сопровождаться дополнительной клиникой:
- Повышение температуры тела до 40 градусов.
- Учащённый пульс.
- Нарушение сердечного ритма.
- Отдышка.
- Снижение артериального давления.
- Бледность, цианоз кожи.
- Вздутие живота.
Сильная и выраженная боль при остром панкреатите объясняется тем, что поджелудочная железа имеет множество нервных окончаний, которые и провоцируют острую боль разной интенсивности. Болевой синдром может длиться несколько часов или дней, поэтому очень важно вовремя распознать болезнь, провести все необходимые лечебные мероприятия по устранению симптоматики.
Как лечить острый панкреатит?
Лечение острого панкреатита должно проводиться при первых признаках болезни. Учитывая, что некоторые формы и стадии могут приводить к летальному исходу, нужно как можно быстрее вызвать бригаду скорой помощи. До приезда бригады врачей, больному нужно обеспечить покой. В качестве обезболивающего препарата можно выпить спазмолитический препарат Но-шпа или Дротаверин, которые помогут уменьшить болевой синдром, на время улучшить самочувствие.
 Терапия острого панкреатита состоит из приёма нескольких групп препаратов, которые вводятся перорально, внутривенно или внутримышечно. Схему лечения, как и дозу лекарств, длительность приёма устанавливается врачом индивидуально для каждого пациента. Лечение панкреатита в острой форме направлено на устранение болевого синдрома, снижение количества ферментов поджелудочной железы, подавление инфекции, восстановление или улучшение функциональности органа.
Терапия острого панкреатита состоит из приёма нескольких групп препаратов, которые вводятся перорально, внутривенно или внутримышечно. Схему лечения, как и дозу лекарств, длительность приёма устанавливается врачом индивидуально для каждого пациента. Лечение панкреатита в острой форме направлено на устранение болевого синдрома, снижение количества ферментов поджелудочной железы, подавление инфекции, восстановление или улучшение функциональности органа.
Медикаментозная терапия определяется врачом гастроэнтеролог и только после результатов всех лабораторных и инструментальных исследований. Если врач уверен, что больной не требует госпитализации, лечение назначается амбулаторно, включает приём нескольких лекарств, каждое из которых будет оказывать определённое действие на работу поджелудочной железы. В условиях стационара все препараты вводят внутривенно или внутримышечно и только под тщательным наблюдением медицинских специалистов.
Помимо медикаментов, используемых при приступе острого панкреатита, врач назначает «голодную» диету, которой нужно придерживаться в течение 3-х дней.
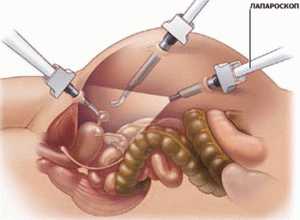 При тяжёлом течении острого панкреатита, больного помещают в палату интенсивной терапии, где проводятся все необходимые лечебные мероприятия по устранению воспалительного процесса, а также снижения риска осложнений. В тех случаях, когда консервативное лечение не приносит ожидаемого результата или болезнь запущена, врач назначает лапароскопическую операцию, которая относится к малоинвазивным методикам, имеет короткий послеоперационный период. После проведения операции, человек также должен принимать ряд лекарственных препаратов для нормализации работы поджелудочной железы.
При тяжёлом течении острого панкреатита, больного помещают в палату интенсивной терапии, где проводятся все необходимые лечебные мероприятия по устранению воспалительного процесса, а также снижения риска осложнений. В тех случаях, когда консервативное лечение не приносит ожидаемого результата или болезнь запущена, врач назначает лапароскопическую операцию, которая относится к малоинвазивным методикам, имеет короткий послеоперационный период. После проведения операции, человек также должен принимать ряд лекарственных препаратов для нормализации работы поджелудочной железы.
Группы препаратов
Терапия панкреатита в острой фазе болезни состоит из приёма нескольких медикаментов, каждый из которых оказывает определённое действие на работу поджелудочной железы и пищеварительной системы в целом.
- Ферменты (энзимы) – лекарства заместительной терапии, которые позволяют стимулировать выработку ферментов поджелудочной железы: Креон, Мезим, Панкреатин.
- Антиферментные препараты – нейтрализуют действие ферментов, которые оказывают агрессивное воздействие на работу поджелудочной железы: Гордокс, Ингитрил, Пантрипин, Контрикал.
- Спазмолитики и анальгетики – купируют болевой синдром, устраняют спазмы: Папаверин, Но-шпа, Гастроцепин и другие.
- Антациды – нейтрализуют соляную кислоту: Маалокс, Фосфалюгель, Алмагель.
- Антисекреторные медикаменты – снижают интенсивность выработки желудочного сока: Лансопразол, Омепразол, Ранитидин.
- Фитопрепараты – препараты растительного происхождения, которые позволяют устранять симптомы панкреатита, дополнять основное лечение медикаментами: Гастролит, Дюспаталин, Фестал.
- Мочегонные препараты – уменьшают отек поджелудочной железы, стимулируют выведение ферментов, токсинов из крови: Лазикс, Фуросемид, Диакарб.
- Витамины – поддерживающая терапия к основному лечению: Витрум, Дуовит.
- Холинолитики – блокируют медиатор ацетилхолин: Атропин, Хлорозин, Платифиллин.
- Литические смеси — комплекс препаратов, позволяющих устранить общую симптоматику, оказать противовоспалительное, жаропонижающее действие: Тавегил + Димедрол + Папаверин.
- Н2-блокаторы – снижают продукцию соляной кислоты: Фамотидин, Низатидин.
- Гепатопротекторы – препараты для восстановления и защиты печени, которая часто нарушает свою работу при воздействии ферментов поджелудочной железы: Гепабене, Эсенциале, Урохол, Карсил.
- Антибиотики – подавляют агрессивность патогенных микроорганизмов, бактерий, которые способны поражать поджелудочную железу. Чаще всего используют препараты из группы Цефалоспоринов, Макролидов, Фторхинолоны.
Все вышеперечисленные препараты выпускаются в разных фармакологических формах. В тяжёлых случаях больному назначается введение инфузионных растворов в комплексе с лекарственными препаратами.
Любой из препаратов, используемых для лечения острого панкреатита должен назначаться врачом. Только специалист может составить схему лечения, дать полезные рекомендации.
Обзор эффективных препаратов
В условиях стационара часто назначают такие лекарства как Контрикал, который является искусственным заменителем плазмы, позволяет подавить активность протеолитических ферментов, которые участвуют в формировании воспалительного процесса в тканях поджелудочной железы.
При многократной рвоте, больному назначаются препараты метоклопрамида – Цирукал, Метоклопрамид, которые вводят внутримышечно. Такие лекарства позволяют нормализовать моторику кишечника, улучшать процесс пищеварения. В первые дни острого периода применяются обезболивающие, спазмолитические лекарства, также рекомендовано употребление тёплой минеральной воды без газа, «голодная» диета, устранение контакта с любым провоцирующим фактором.
Для устранения спазма и купирования болевого синдрома чаще всего используют Но-шпу. В домашних условиях можно принимать таблетки (80 мг дважды в день), а в стационаре препарат вводят внутримышечно.
При наличии воспалительного процесса, который вызван патогенными бактериями, назначается курс антибактериальной терапии. Антибиотик вводиться внутривенно или внутримышечно. Лечебный курс составляет до 10 дней. Вместе с противомикробной терапией используются ферментные препараты (Креон, Мезин, Панзинорм), а также пробиотики (Линекс, Хилак форте, Лактовит).
При отеке тканей поджелудочной железы используется антиферментный препарат — Трасисол – внутривенно, медленно.
В острый период врач может назначить лекарство Октреотид, которое является искусственным аналогом гормона соматостатина. Данный препарат подавляет секрецию желудка и поджелудочной железы, тем самым уменьшает симптомы болезни, приводит в норму работу органа.
Терапия острого панкреатита может занять от 5 до 10 дней проведения в стационаре. Для амбулаторного лечения после выписки врач также назначает ряд препаратов для перорального применения, которые больной будет принимать в течение нескольких недель или месяцев.
Для лечения панкреатита в острой форме используются как системные, так и симптоматические лекарства, но их выбор всегда должен оставаться за лечащим врачом.
Рекомендации по лечению
Острый панкреатит – серьёзное и весьма опасное заболевание, которое требует грамотного лечения под присмотром врачей. Самолечение острого панкреатита невозможно, поскольку бесконтрольный приём любого лекарства может спровоцировать сложные, а порой и необратимые процессы в тканях органа. Известно, что при неправильном или несвоевременном лечении болезни, она может приобретать хроническое течение, для которого характерный период ремиссии и обострения. При наличии в анамнезе острого панкреатита, очень важно соблюдать некоторые правила:
- В острый период запрещается промывать желудок или использовать горячую грелку на живот.
- При тошноте запрещается вызывать искусственно рвоту.
- Запрещается использовать народные методы лечения.
- Лекарства нужно подбирать совместно с лечащим врачом.
- При панкреатите все лекарства принимаются по специальной схеме.
- После первичного приёма спазмолитика и стихания болей, нужно обращаться за медицинской помощью, поскольку боли могут вернуться с новой силой.
- Строго соблюдать рекомендуемые дозы лекарства.
- Медикаментозное лечение панкреатита у взрослых всегда должно совмещаться с лечебной диетой.
Острый панкреатит нужно лечить в стационаре, где каждый взрослый получит соответствующую медицинскую помощь, которая поможет исключить осложнения болезни. Если лечить болезнь при первых симптомах, соблюдать все рекомендации врача, снять острый приступ болезни можно уже через 2 дня после поступления в стационар. Однако сам лечебный процесс может затянутся на несколько недель или месяцев. Прогноз при остром панкреатите напрямую зависит от степени повреждения органа, возраста больного, сопутствующих заболеваний и других особенностей организма взрослого человека.
Лечение острого панкреатита у взрослых — весьма длительный процесс, требующий внимания человека к своему здоровью. Особенно это касается питания и образа жизни. Лица, переболевшие данным заболеванием до конца жизни должны соблюдать диету, поскольку любые погрешности в питании повышают риск развития повторного приступа.
med.gastrit-i-yazva.ru
Дюспаталин при панкреатите – применение по назначению врача
Дюспаталин – это эффективный и нетоксичный спазмолитический препарат. Но он выпускается только в лекарственных формах для приема внутрь, а острый панкреатит или выраженное обострение хронического панкреатита сопровождаются сильными болями в животе и рвотой, при таком состоянии спазмолитики могут применяться только в виде инъекций.
Панкреатит – как он начинается и протекает
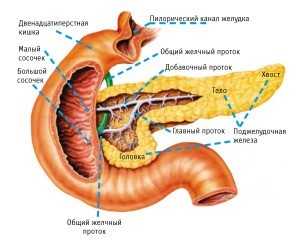
Панкреатит – это асептическое (без инфекции) воспаление поджелудочной железы. Заболевание может быть острым и хроническим. Острый панкреатит – это фактически не воспалительный процесс, а разрушение клеток поджелудочной железы активизированными ферментами панкреатического сока. Это может произойти как вследствие интенсивной стимуляции железы (например, при употреблении алкоголя), так и при закупорке выводных протоков железы. В результате происходит самопереваривание поджелудочной железы, которое сопровождается сильнейшими болями, рвотой, часто падением артериального давления и болевым шоком.
Хронический панкреатит характеризуется чередованием обострений и состояний ремиссии. Во время обострений происходят те же самые процессы, что и при остром панкреатите, но меньшей интенсивности. При каждом обострении погибает определенное количество клеток поджелудочной железы, вместо которых разрастается соединительная ткань, что приводит к снижению функции поджелудочной железы.
Лечение острого панкреатита и обострений хронического панкреатита состоит в максимальном снижении функции поджелудочной железы, уменьшении ее отека, снятии спазма выводных протоков и противоболевой терапии. Для снятия спазма выводных протоков поджелудочной железы и сфинктера Одди (круговой мышцы в области выводного отверстия общего протока поджелудочной железы и желчи) вводятся спазмолитики в виде инъекций. Так как дюспаталин выпускается только в виде лекарственных форм для приема внутрь, при тяжелом течении острого процесса он применяться не может.
В каких случаях дюспаталин можно применять при панкреатите
Дюспаталин (активное действующее вещество – мебеверин) – это спазмолитический препарат прямого миотропного действия, то есть он действует непосредственно на гладкую мускулатуру внутренних органов, в основном органов пищеварения. Выпускается дюспаталин в двух лекарственных формах для приема внутрь: в виде таблеток покрытых оболочкой (в каждой таблетке содержится 135 мг мебеверина) и капсул пролонгированного действия (в каждой капсуле содержится 200 мг мебеверина).
При нетяжелом течении обострения хронического панкреатита, когда нет очень сильных болей и рвоты в качестве спазмолитического средства может быть назначен дюспаталин. Этот препарат эффективно снимает спазм гладкой мускулатуры протоков поджелудочной железы. Но главное преимущество дюспаталина заключается в том, что он избирательно действует на сфинктер Одди, снимая его спазм и способствуя выведению панкреатического сока и желчи в двенадцатиперстную кишку. При этом полностью двигательная активность гладкой мускулатуры двенадцатиперстной кишки (перистальтика) не подавляется, что улучшает отток панкреатического сока.
Применяют дюспаталин при хроническом панкреатите и вне обострения в составе комплексного противорецидивного лечения. Снятие спазма гладкой мускулатуры выводных протоков поджелудочной железы и своевременное снятие застоя панкреатического сока предупреждает развитие обострений заболевания и снижает риск формирования стойкого нарушения функции этого органа.
В каких случаях дюспаталин противопоказан
Дюспаталин нельзя применять при индивидуальной непереносимости его компонентов организмом больного – в этом случае возможны аллергические и неаллергические реакции. Производители (международная фармацевтическая компания Эбботт) не рекомендуют применять дюспаталин детям до 18 лет из-за того, что не проводились клинические испытания на данном контингенте больных. Тем не менее, сегодня уже есть опыт применения этого спазмолитика у детей, в том числе страдающих хроническими панкреатитами.
Клинические испытания не проводились также на кормящих матерях и беременных женщинах, поэтому применение дюспаталина во время кормления ребенка грудью не рекомендуется. В случае если применение этого препарата жизненно необходимо, следует на время прервать грудное вскармливание.
Во время беременности дюспаталин в капсулах не имеет абсолютных противопоказаний, по жизненным показаниям его можно назначать, тогда как дюспаталин в таблетках применять во время беременности не рекомендуется.
Дюспаталин применяется при лечении панкреатитов, но не всегда и только по назначению врача.
Галина Романенко
Статьи по темеwww.womenhealthnet.ru