Воспаление миндалин – симптомы и лечение. Воспаление небных дужек
Паратонзиллит - Медицинский портал EUROLAB
Паратонзиллит (paratonsillitis) - заболевание, характеризующееся развитием воспаления (отечного, инфильтративного или с абсцедированием) в паратонзиллярной клетчатке - между капсулой миндалины и глоточной фасцией, покрывающей констрикторы глотки. В паратонзиллярной клетчатке в результате проникновения вирулентной инфекции из нёбных миндалин возникает соответствующая клиническая картина. В большинстве случаев паратонзиллит развивается как осложнение ангины у больных хроническим тонзиллитом; последний диагностируется более чем у 80% больных с паратонзиллитом. Паратонзиллит относится к частым заболеваниям в молодом и зрелом возрасте (от 15 до 30 лет), встречается одинаково часто у мужчин и женщин.
Проникновению инфекции из миндалин в паратонзиллярную клетчатку способствуют глубоко пронизывающие миндалину крипты. особенно в области верхнего полюса, где инфекционный очаг при хроническом тонзиллите всегда больше выражен. Патогенная микрофлора проникает по продолжению - per continuitatem. В области верхнего полюса миндалины, где нет капсулы, располагаются .слзиистые железы Вебера, которые вовлекаются в воспалительный процесс при хроническом тонзиллите и могут передать инфекцию в паратонзиллярную клетчатку, наиболее выраженную в области верхнего полюса. Иногда в надминдаликовом пространстве в толще мягкого нёба имеется добавочная долька нёбных миндалин; сохранение ее при тонзиллэктомии также может создавать условия для развития абсцесса .
Причиной паратонзиллита может явиться распространение инфекции при воспалении кариозных зубов на околоминдаликовую клетчатку - одонтогенный паратонзиллярный абсцесс. Возможны травматическая природа возникновения паратонзиллярного абсцесса, гематогенный путь поражения паратонзиллярной клетчатки при острых инфекционных заболеваниях.
По клинико-морфологическим изменениям выделяют три формы паратонзиллита:
-
отечную (5% случаев),
-
инфильтративную (20% случаев),
-
абсцедирующую (75% случаев).
По сути, эти формы являются последовательными стадиями процесса воспаления паратонзиллярной клетчатки.
Клиника. Воспаление паратонзиллярной клетчатки чаще носит односторонний характер. Обычно возникает после перенесенной ангины или очередного обострения хронического тонзиллита в период выздоровления. Появление односторонней интенсивной боли позволяет предположить развитие осложнения.
Паратонзиллит может иметь различную локализацию:
-
передневерхняя (супратонзиллярная) - около верхнего полюса миндалины, между капсулой миндалины и верхней частью нёбно-язычной дужки;
-
задняя паратонзиллярная локализация - между миндалиной и нёбно-глоточной дужкой;
-
нижняя паратонзиллярная локализация - между нижним полюсом миндалины и боковой стенкой глотки;
-
боковая (латеральная) локализация - между средней частью миндалины и боковой стенкой глотки.
На первом месте по частоте встречаемости стоит супратонзиллярный абсцесс (более 70%), на втором - задний (16%), далее нижний (7%) и боковой (4%).
Местные признаки: выраженная односторонняя боль в горле с иррадиацией в ухо, зубы. Боль настолько усиливается при глотании, что больной отказывается от приема пищи и питья, а слюна стекает из угла рта. Характерен выраженный в разной степени тризм - тонический спазм жевательной мускулатуры, из-за чего рот открывается не полностью, а всего на 1-2 см, затруднена фарингоскопия. Появление тризма у больного паратонзиллитом является косвенным признаком перехода процесса в стадию абсцедирования. Паратонзиллярный абсцесс обычно формируется к 3-4-му дню заболевания, однако у некоторых больных абсцедирование отмечается уже в первые сутки. В результате открытой гнусавости, обусловленной парезом мышц нёбной занавески, речь становится невнятной, с носовым оттенком.
Регионарные лимфатические узлы увеличены, болезненны на стороне поражения, угол нижней челюсти часто не пальпируется из-за отека.
В крови лейкоцитоз 10-15х10/л, формула крови со сдвигом влево, повышается СОЭ.
Самопроизвольное вскрытие абсцесса может наступить на 4-6 день заболевания, после чего улучшается состояние и снижается температура. Однако в части случаев спонтанное вскрытие не происходит и процесс распространяется в парафарингеальное пространство. Такой исход возможен при боковой локализации и ведет к тяжелому осложнению - развитию парафарингита.
Фарингоскопическая картина зависит от локализации инфильтрата. При передневерхнеи локализации отмечается резкое шаровидное выбухание в области верхнего полюса миндалины, которая вместе с нёбными дужками и мягким небом оказывается смещена к средней линии, язычок при этом смещен в противоположную сторону. При задней локализации отмечается выраженная припухлость в области нёбно-глоточной дужки и боковой стенки глотки. Нёбная миндалина и язычок отечны, инфильтрированы и смещены кпереди. При нижней локализации паратонзиллита отек может распространяться на верхний отдел гортани, вызывая ее стенозирование. Эта форма паратонзиллита имеет менее выраженные фарингоскопические признаки. Отмечается отек и инфильтрация нижних отделов дужек, нижнего полюса миндалины и прилежащей части корня языка.
Диагностика вследствие резко выраженной и патогномичной симптоматики не вызывает затруднений.
Лечение зависит от стадии паратонзиллита.
При отечной и инфильтративной стадиях в первые 2-3 дня заболевания показана противовоспалительная терапия - в основном антибиотики пенициллинового (амоксиклав, феноксиметилпенициллин), цефалоспоринового ряда (цефазолин, клафоран), или макролиды (кларитромицин и др.), дезинтоксикационная терапия; антигистаминная терапия; жаропонижающие средства и анальгетики. В некоторых случаях целесообразно вскрытие паратонзиллита и в стадии инфильтрации, поскольку это снимает напряжение тканей, оказывает дренирующий эффект, прекращает нарастание воспалительного процесса и предупреждает переход его в гнойную форму.
www.eurolab.ua
виды миндалин, причины воспалительных процессов, симптомы, лечение
Скопление лимфоидной ткани, расположенной в области носоглотки и ротовой полости, называются миндалинами. Они выполняют защитные функции, являются частью иммунной системы. Миндалины делятся на небные, глоточные, трубные и язычную. Воспаление небных миндалин называется тонзиллитом, глоточных – аденоидитом, язычной – ангиомой. Достаточно редко встречается воспаление язычной миндалины.
Содержание статьи
Наиболее частой причиной возникновений воспалительных процессов являются инфекционные заболевания, вызванные разными видами патогенных микроорганизмов.
Вызывают ухудшение состояния такие факторы:
- переохлаждение;
- интоксикация организма;
- аллергические реакции;
- загрязненный воздух.
Аденоидит, который чаще диагностируется у младенцев, также может появиться при недостатке витамина D, при неподходящем искусственном вскармливании, при экссудативном диатезе. Лечение воспаления миндалин начинается при появлении симптомов, которые – вне зависимости от области распространения инфекции – достаточно однотипны.
При остром процессе к ним относятся:
- боль в горле, усиливающаяся при глотании;
- высокая температура;
- увеличение подчелюстных лимфоузлов;
- общая слабость и лихорадочное состояние;
- отечность небных дужек
- изменение тембра голоса – осиплость;
- головные боли.
Как осложнение появляются иные воспалительные процессы в органах, связанных с носоглоткой: отит, ринит, гайморит, синусит.
В зависимости от тяжести воспалительного процесса и формы заболевания миндалины может покрывать гнойный налет, который локализуется в виде отдельных очагов – «пробок», или походить на пленки. При внедрении вируса герпеса на лимфоидной ткани появляются многочисленные везикулы с жидким серозным содержимым.
Хронические процессы вызывают такие симптомы:

- гланды постоянно увеличены;
- на них периодически появляются гнойные пробки;
- изо рта дурно пахнет;
- небные дужки покрасневшие.
Отдельные симптомы аденоидита – по задней стенке стекает слизь, что вызывает тошноту и рвоту.
К признакам воспаления язычной миндалины относятся:
- затруднение при произнесении звуков;
- появление дефекта речи;
- боль при движении языком, особенно при его высовывании.
Миндалины могут увеличиваться с одной стороны или с двух – лечить воспаление парных органов по-отдельности невозможно.
Не так страшна сама ангина и подобные ей заболевания, как вызванные этими патологическими состояниями осложнения. Переход заболевания в хроническую форму – не самое неприятное последствие.
При гнойной ангине могут возникнуть такие осложнения:

- абсцесс;
- сепсис;
- дыхательная недостаточность – если опухоль увеличивается настолько, что блокирует трахею;
- нарушение процесса глотания;
- гной может гематогенно или лимфогенно разнестись по всему организму.
Распространение болезнетворной флоры вызывает бронхит, пневмонию, пиелонефрит и нефрит, урологические инфекции, воспаление половых органов, ревматизм, невралгии различных локализаций, нарушение работы сердечно-сосудистой системы – ревматизм, воспаление суставов.
Нельзя забывать, что носоглотка находится в опасной близости от головного мозга – могут возникнуть такие опасные заболевания, как менингит или энцефалит. Лечение воспаления миндалин у детей и взрослых нужно начинать сразу же при появлении неприятных симптомов, даже если температура не повышается.
Вне зависимости от локализации воспалительного процесса, терапевтическая схема лечения практически одинакова. Желательно чтобы препараты назначил лечащий врач. Тонзиллит вызывают разные виды болезнетворных микроорганизмов, и для уничтожения их необходимо использовать медицинские средства разного действия.
Если лечить воспаление миндалины требуется с одной стороны, то вторая все равно будет подвергаться действию лекарственных препаратов. Невозможно обработать антисептическими растворами парный орган в носоглотке, чтобы средство не попало на второй.
Если есть температура, то ее снижают жаропонижающими лекарствами. При острых формах ангины в гнойной форме часто приходится прибегать к инъекциям – температура может не снижаться в течение 3-5 дней, пока гнойные очаги окончательно не сформируются. В таких ситуациях требуется госпитализация не только для детей, но и для взрослых.
Горло постоянно обрабатывают антисептическими растворами – проводят полоскания.
Для этого применяют:
- растворы соды, марганцовки, фурацилина, соли с йодом;
- настои лекарственных трав: ромашки, коры дуба, шалфея, эвкалипта;
- «Хлоргекседин».
Питьевой режим расширяется. Увеличенное количество жидкости снимает общую интоксикацию организма. Рекомендовано приготовить больному настой шиповника, морсы – особенно клюквенный, чай с лимоном, компоты из сухофруктов.
Могут потребоваться анестетики местного действия – лучше всего использовать средства в аэрозолях или аппликациях. Невозможно вылечить воспаление миндалин без лекарств, угнетающих активность болезнетворной флоры, или уничтожающих ее.
В зависимости от вида возбудителя назначают противовирусные или противогрибковые средства, антибактериальные препараты. В настоящее время выпускаются противовоспалительные и антибактериальные средства местного применения в аэрозольной форме, что значительно облегчает лечебный процесс. Препараты действуют местно, их «работа» начинается сразу же при попадании лечебного вещества на воспаленную область, организму не приходится бороться с последствиями и побочными эффектами терапии.
Лекарства антигистаминного действия способствуют снижению общей интоксикации, уменьшают риск появления побочных эффектов от применения медикаментозных препаратов и снимают отечность.
Иногда требуется промывание миндалин в стационарных условиях для удаления гнойного налета. Детям часто гланды смазывают люголем – йодистым препаратом. Взрослым тоже неплохо применить подобное воздействие. Чтобы не допустить дисбактериоза кишечника, назначают пробиотики; для повышения иммунитета – иммунные препараты и витаминотерапию.
Если дыхательный и глотательный процессы затруднены – что часто бывает при воспалении язычной миндалины – то на короткое время на горло рекомендуют накладывать холодный компресс, чтобы устранить отек. Аденоидит часто провоцирует возникновение насморка – чтобы избежать этого, необходимо применять капли с сосудосуживающим эффектом.
В условиях стационара в терапевтический процесс подключается физиолечение, в домашних – прогревающие процедуры.
Физиолечение и компрессы можно ставить только тогда, когда температурный показатель вернулся к нормальному значению.
Для взрослых чаще делают спиртовые компрессы, детям под фиксирующую повязку на область миндалин помещают пюре из вареной картошки, нагретое пшено или соль.
Народная медицина рекомендует компрессы из отжатого творога или капустных листьев – эти средства не вызывают отеков и имеют рассасывающие свойства.
Консервативные методы не всегда бывают эффективны. Если в области миндалин сформировались абсцессы, или отеки вышли за пределы носоглотки, необходимо решать проблему хирургическими методами.
Удаления гланд во время острого воспалительного процесса проводится только в крайних случаях, чтобы не допустить внедрения инфекции в кровоток.
Чтобы не допустить рецидива воспалительных процессов, необходимо повышать иммунитет организма, рационально питаться, в межсезонье пропивать комплекс витаминных препаратов, закаливаться.
Часто болеющим детям и взрослым традиционное закаливание противопоказано – это может вызватьобострение воспалительного процесса. Им рекомендуется закаливание горла. Для этого используется полоскание настойками целебных трав или морской солью – 2 раза в неделю температура воды снижается на 1º и постепенно доводится с 40 ºС до 14-17ºС.

Еще один способ – очень приятный для взрослых и детей – рассасывание замороженных «таблеток» из отваров лекарственных трав или соков.
Точно также действует мороженое, которое сначала дают минимальными порциями – от чайной ложки.
К профилактике воспаления миндалин также относятся правила личной гигиены: болезнетворную флору можно занести в рот на грязных руках или когда ешь из общей посуды.
Взрослые могут заражаться и при поцелуях.
Как видите, при адекватной профилактике заболевания можно избежать, а при грамотном своевременном лечении – быстро избавиться от проблемы. Будьте здоровы!
Видео: Воспаление миндалин – симптомы и лечение
Понравиласьстатья?
Вам понравилась статья?
Рейтинг из
ДаНет
Спасибо за голос
mjusli.ru
Воспаление задней стенки горла – выявляем и лечим
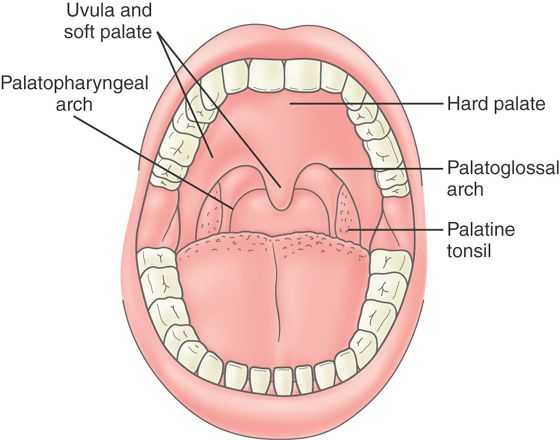
Схематическое изображение
Лечение воспаления задней стенки горла имеет свои особенности и требует, прежде всего, понимания самого заболевания. Здесь мы рассмотрим вопросы, связанные с развитием воспалительного процесса в горле, как диагностировать, к кому обращаться и чем лечить. И так, разберемся, что это.
Содержание статьи
Немного о том, что мы понимает под термином «горло»
Для подбора эффективного лечения важно разобраться для начала с терминологией. Когда мы говорим, что воспалилась задняя стенка, анатомически мы подразумеваем глотку. Глотка – это верхняя часть желудочно-кишечного тракта, расположенная между ртом и верхней третью пищевода.
Кроме пищеварительной, она выполняет и дыхательную функцию, обеспечивая прохождение воздуха, согретого в полости носа, в гортань. Состоит из четырех стенок, из которых при объективном осмотре при лучах дневного света легко видна только ее дальняя сторона.
Под ороскопией понимают непосредственно осмотр как ротоглотки (средней части глотки), так и содержимого полости рта при помощи внешнего освещения и шпателя.
Что это за заболевание?
Если при осмотре обнаруживается, что задняя часть горла воспалена – это является критерием для выставления диагноза фарингит.
Важно! При фарингите поражается слизистый слой органа.

Гиперемия-яркое окрашивание
Причина болезни
Как самостоятельное заболевание развивается при взаимодействии инфекционного агента, различных физических или химических факторов (холодный воздух, злоупотребление алкоголем, табакокурение, раздражения пищей и т.д.).
Какую инфекцию стоит подозревать:
- адено-, энтеро-вирусы; парагрипп;
- бактерии (стрептококк, стафилококк, микоплазма и т.д.).
Внимание! К заболеванию предрасполагает общее переохлаждение организма, ранее имеющиеся болезни носа или околоносовых синусов, табакокурение и злоупотребление алкоголем.
На что жалуемся?
Обострение заболевание происходит в весенне-осенний период. Обычно, если у вас просто воспалилось горло, симптомы достаточно скудные.
- Болевые ощущения имеют различную характеристику – першение, дискомфорт в горле, саднение, жжение. Данные симптомы усиливаются при глотании. Иногда больные описывают состояние, как наличие инородного тела в глотке.
- Из дополнительных жалоб – шум и заложенность в ушах, осиплость голоса. Может присоединиться головная боль, как проявление обще интоксикационного синдрома.
- Температура различается в зависимости от способности каждого организма бороться с инфекцией, и, собственно, видом самого инфекционного агента. Например, вирус гриппа воздействует напрямую на температурный центр в продолговатом мозге, вызывая не поддающуюся жаропонижающим средствам, гипертермию. При фарингите температура тела колеблется от 36.6 до 38.0°С.
Внимание! Если на первое место выступает повышение температуры выше 39.0°С – обязательно нужно исключить ангину, так как неправильное ее лечение грозит тяжелейшими последствиями.
Боль в горле – ведущий симптом при фарингите.
Как поставить правильный диагноз?
Фарингит имеет хороший прогноз при своевременном лечении, основная задача заключается в правильной дифференциальной диагностике.
Таблица 1: Дифференциальная диагностика фарингита:
| Признак | Фарингит | Катаральный тонзиллит |
| Наиболее частый возбудитель | Вирусы (аденовирус, энтеровирус) | Бета-гемолитический стрептококк группы А |
| Фарингоскопия | Слизистая оболочка глотки отекшая, гиперемирована (несколько распространяясь на небные дужки, миндалины) | Первично поражаются обе небные миндалины – увеличены в размере, отекшие, ярко-красной окраски. На слизистой оболочке – серозный секрет. Задняя поверхность глотки обычно не изменена |
| Регионарные лимфатические узлы | Незначительно увеличены | Значительно увеличены |
| Продолжительность заболевания | До 5 дней | До 5-7 дней |
На фото представлена фарингоскопическая картина зева при ангине и фарингите.
Как вылечить фарингит
Для начала разберемся, нужно ли лечить. Ответ однозначный – когда налицо воспаление, лечение необходимо. Несмотря на благоприятный прогноз, осложнения нелеченого фарингита могут быть тяжелыми – острый трахеит, бронхит, пневмония.
Обычно, лечение фарингита местное и ограничено применением антисептических препаратов:
- Спреи, полоскания на основе хлоргексидина. В дополнении можно использовать и растворы, сделанные своими руками, например с использованием настойки шалфея, солевые растворы. Они не должны ни в коем случае заменять медикаментозные препараты с доказанной эффективностью.
- Пульверизация аэрозолями, которые содержат в своей основе антибактериальные и противовоспалительные средства, например биопарокс. Увлекаться таким лечением не следует (не более 7-10 дней). Инструкция-вкладыш сообщит более подробно о нюансах использования данного вида терапии.
- Антигистаминные препараты (лоратадин, цетиризин). Направлены как на предотвращение аллергической реакции, так и на уменьшение отека.
- Противовоспалительные средства стоит использовать ограничено, лишь при необходимости. Например, Парацетамол использовать можно только при наличии температуры 38.5°С и выше, которая не снижается обильным питьем.
При частых рецидивах острого фарингита нужно задуматься о состоянии своей иммунной системы. После консультации с отоларинголом или семейным врачом, как метод профилактики можно пропить курс средств, повышающих резистентность организма к инфекциям. Более подробно вы найдете информацию в видео.
Из немедикаментозной терапии большую роль играет ограничение приема раздражающей пищи – горячей, холодной, острой, а также исключение употребления алкогольных напитков, курения.Цена собственного здоровья должна быть выше, чем любовь к вредным привычкам.
Внимание! Антибактериальные препараты не являются средствами первой линии в лечении фарингита.
Антибиотики могут быть назначены исключительно врачом и при наличии соответствующих показаний (длительная лихорадка, наличие сопутствующей инфекционной патологии). В данную группу также входят пациенты, которые на протяжении многих лет страдают частыми эпизодами воспаления задней стенки глотки, для предотвращения ревматических осложнений.
Обычно препаратом выбора в таком случае является наиболее чувствительный к группе А бета-гемолитического стрептококка – пенициллин. В заключение необходимо сказать, что по возможности заболевание лучше не переносить «на ногах», а отлежаться в первые 2-3 дня дома.
gorlor.com
Осложнения острого тонзиллита (ангины) - Паратонзиллит, лечение в Москве
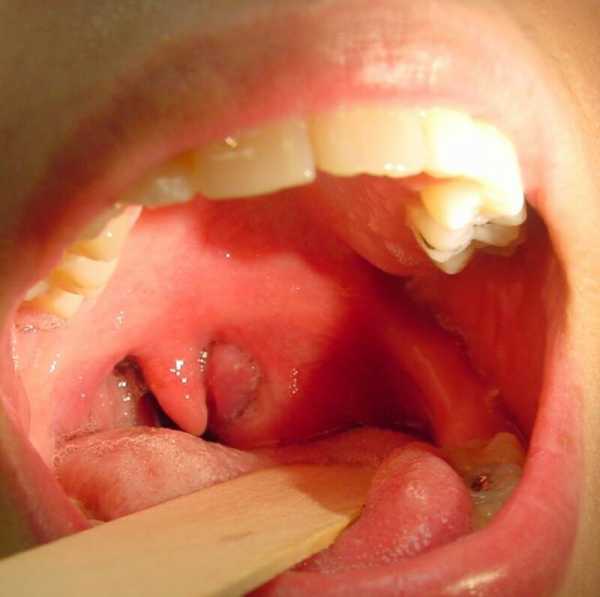
Причины возникновения и течение болезни. В случае если вирулентная (болезнетворная) инфекция проникает в околоминдаликовую клетчатку, то в ней возможно возникновение воспаления паратонзиллярной клетчатки. Это заболевание может возникнуть у больных хроническим тонзиллитом на стадии декомпенсации (нарушения нормальной деятельности) в виде часто повторяющихся ангин.
Паратонзиллит наиболее часто развивается у молодых людей в возрасте от 15 до 30 лет. Наиболее часто встречается тонзиллогенный путь проникновения, т.е из верхнего полюса миндалины или её добавочной дольки. На этом уровне паратонзиллярная клетчатка имеет более рыхлую структуру, а капсула миндалины тоньше. Возможен лимфогенный (через лимфу) и гематогенный (через кровь) путь заноса инфекции. Иногда выявляется одонтогенный (зубной) паратонзиллит, который может возникнуть при кариесе зубов, а также отогенный (ушной), возникающий при остеомиелите (инфекционно-воспалительном процессе) в височной кости.
Как правило, паратонзиллит является односторонним процессом. В зависимости от места локализации он бывает:
- Передним или супратонзиллярным (передневерхним) - процесс локализуется между верхней частью небно-язычной дужки и миндалиной;
- Задним - развивается между небно-глоточной дужкой и миндалиной;
- Наружным - воспаление располагается в наружном отделе клетчатки;
- Нижним - располагается в области, которая прилегает к корню языка и нижнему полюсу миндалины.
Клиническая картина. Процесс начинается очень остро. Температура тела больного высокая и состояние достаточно тяжелое. Отмечается резкая слабость, сильная боль при глотании, которая иррадирует (отдает) в ухо на стороне поражения, гиперсаливация (слюнотечение), тризм (невозможность полностью открыть рот) жевательной мускулатуры. Кожные покровы у лор пациента бледные, из полости рта исходит неприятный запах, голос становится гнусавым.
Положение головы неподвижное с наклоном к плечу. На лице больного страдальческое выражение. Фарингоскопическую картину, которая зависит от локализации, бывает очень сложно установить из-за тризма жевательной мускулатуры и неполного открытия рта.
При переднем паратонзиллите пораженный участок слизистой и дужки отечен, резко гиперемирован (выражено красный), инфильтрован и выбухает вперед. Отмечается смещение миндалины кзади, смещение язычка, а также ассиметрия мягкого нёба.
В случае возникновения заднего паратонзиллита задняя небно-глоточная дужка сильно утолщается (может достигнуть толщины мизинца), гиперемирована, отёчна и инфильтрирована. Инфильтрация и отёчность распространяется на язычок и мягкое нёбо, в некоторых случаях может спускаться на наружное кольцо гортани, что может привести к стенозу (сужению) гортани и, как следствие, удушью. Нёбная миндалина не изменена, но оттеснена кпереди, передняя небная дужка не повреждена и не вовлечена в процесс (интактна).
Для нижнего паратонзиллита характерен отёк и инфильтрация корня и боковой части языка, а также передней нёбной дужки. В некоторых случаях выявляется коллатеральный (вторичный) отёк поверхности надгортанника.
При наружней форме заболевания миндалина смещается в противоположную сторону, слизистая оболочка наружно-боковых стенок миндалины отёчна, геперемирована и инфильтрована.
Регионарные лимфатические узлы увеличиваются в размере, при пальпации болезненны. В крови наблюдается умеренная анемия, увеличенное СОЭ, лейкоцитоз и нейтрофилез (увеличение числа нейтрофилов крови).
Диагностика. Паратонзиллит следует отличать от токсической формы скарлатины, дифтерии, а так же от ангины Симановского-Плаута-Венсана, злокачественных образований глотки, твердого шанкра (безболезненное изъязвление при начальном периоде сифилиса), лейкемического инфильтрата.
Лечение. Назначается антибактериальная терапия в дозах, соответствующих тяжести заболевания. Проводится десенсибилизация организма (снижение чувствительности к аллергену), регидратация (восполнение потерянной жидкости). Назначаются анальгетики и витамины. Так же проводятся местные процедуры: полоскание дизинфецирующими растворами, согревающие компрессы, облучение при помощи соллюкс лампы.
.Прогноз. При правильной диагностике прогноз вполне благоприятный, но следует выполнять все назначения лор врача, чтобы предотвратить более тяжелые осложнения.
dr-zaytsev.ru
Воспалился небный язычок: лечение
Такой маленький орган, как небный язычок, в ряде случаев может стать причиной большой проблемы со здоровьем. Как правило, его воспаление не угрожает критическим состоянием, но иногда отечность принимает настолько интенсивный характер, что вызывает существенное затруднение дыхания.
Перед тем как начать разбираться в причинах проблем с язычком, следует описать его анатомическое строение.
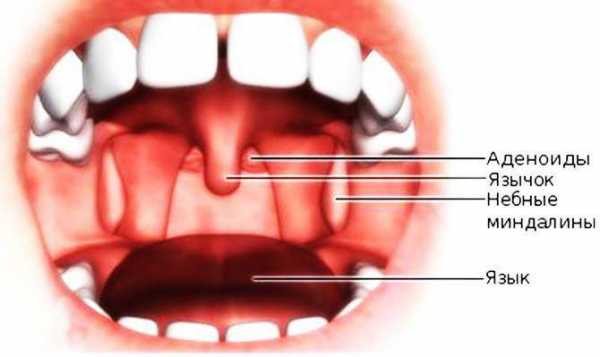
Анатомическое строение
Сам небный язычок, фото которого представлено в этой статье, - это не что иное, как продолжение мягкого неба. Он располагается в полости зева, под корнем языка. Основу его составляют клетки гладких мышц, а поверхность устлана слизистой оболочкой.
Через область мягкого неба проходят кровеносные сосуды, что и объясняет возникновение травм и воспалительных процессов. Зачастую можно столкнуться с интенсивной отечностью и покраснением.
Мягкое небо переходит в небные дужки, между которыми располагаются гланды. Этим и объясняется то, что при наличии тонзиллита или ангины, то есть при поражении организма вирусами или бактериями, воспалительный процесс распространяется на мягкое небо.
Ситуация, которая при остром воспалении миндалин создает впечатление, что опух маленький язычок, объясняется их анатомической близостью.
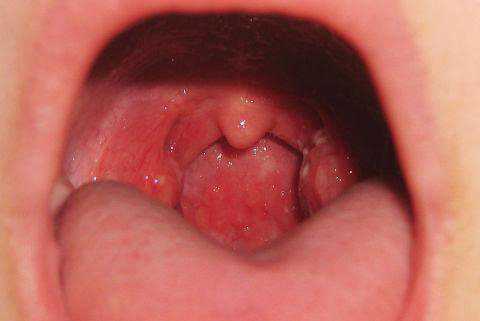
Функция маленького язычка
Небный язычок имеет ряд довольно важных функций. Мягкое небо вместе с маленьким язычком участвует в рациональном разделении и направлении воздушных потоков и еды, предотвращает попадание инородных тел и кусков еды в органы дыхания, формирует рефлекс кашля и рвоты, согревает вдыхаемый воздух и участвует в правильном образовании звуков при произношении слов. Воспаление тканей язычка может привести к нарушению каждой из вышеперечисленных функций. В медицине оно получило название "увулит".
Как протекает увулит?
Если небо не инфицировано, то человек его не ощущает, но при развитии некоторых патологических состояний небо и язычок отекают и краснеют.
Чаще всего увулит протекает в острой форме. Больной может даже пробудиться ночью от ощущения того, что небный язычок стал опухшим и длинным. Это вызывает чувство присутствия инородного тела в ротовой полости и желание откашляться. Кашель при таком состоянии облегчения не приносит. Обычно он провоцирует болезненность и отечность мягкого неба.
Основные причины заболевания
К основным причинам, вызывающим воспаление небного язычка, можно отнести:
- инфекционные процессы в полости рта, которые вызваны вирусами или бактериями;
- воспалительные процессы гнойного характера в области челюстей;
- тонзиллит или ангину, протекающую в хронической форме;
- нагноение клетчатки, расположенной вблизи миндалин;
- наличие травм и ожогов мягкого неба;
- аллергическую реакцию организма;
- опухоли мягкого неба, зева или глотки.
- наличие гайморита или ринита;
- паратонзиллярный абсцесс;
- заболевания зубов и челюстей, сопровождающиеся нагноением;
- механическое повреждение язычка;
- воздействие низкой или высокой температуры;
- аллергическую реакцию;
- наличие ангионевротического отека;
- наличие опухоли в горле;
- длительный прием средств против гипертензии;
- прием ингибиторов АПФ.
Также существуют причины, которые не являются заболеваниями, но способны спровоцировать возникновение увулита.

Симптоматика увулита
Признаки такого заболевания, как увулит, могут дать о себе знать во время приема пищи, после длительного кашля или чихания. Более предрасположены к увулиту люди, маленький язычок которых имеет удлиненную форму. Также болезнь развивается при наличии аденоидов. Если при воспалении взглянуть в горло, то можно увидеть ярко-красный небный язычок, который начал свисать к корню языка. Наряду с этим опухает и болит мягкое небо.
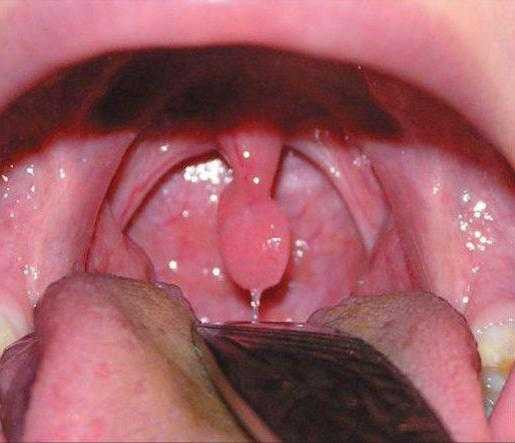
Симптоматика увулита при вирусной природе заболевания
При проникновении бактерий и вирусов наблюдаются:
- Болевые ощущения в области горла.
- Наличие першения и кашля.
- Заложенность носовых проходов.
- Повышение температуры тела.
- Мигрень.
- Болевые ощущения в области суставов и мышц.
- Налет в горле.
Терапия увулита
Воспалительный процесс в язычке, как правило, приобретает внезапное течение. Потребуется ли пациенту помощь специалиста, зависит от симптоматики, которую вызвало заболевание.
Если воспалительный процесс и отечность не оказывают влияния на функцию дыхания и проявляются чувством кома в горле, гнусавым голосом, болезненными ощущениями при проглатывании пищи, то, как правило, болезнь проходит сама, без вмешательства врача.
Возникновения увулита затрудняет дыхание, вызывает одышку, истечение слюны и провоцирует рвоту.
Так как причиной опухания маленького язычка в горле может быть и аллергия мгновенного вида, то к перечисленным выше симптомам следует относиться с внимательностью, а при их быстром развитии незамедлительно обращаться к врачу.
Купирование отечности аллергической природы возможно благодаря трем главным группам препаратов:
- антигистаминам;
- мочегонным диуретикам;
- глюкокортикостероидам.
К примеру, если отросток мягкого неба увеличился в размерах из-за наличия аллергии, то пациенту из антигистаминов может быть рекомендовано употребление "Кларитина", а в качестве диуретика назначается "Фуросемид". При выраженном затруднении дыхания показано употребление "Гидрокортизона". Единичные случаи отечности мягкого неба требуют радикальной помощи, а именно проведения такой манипуляции, как трахеостомия.
Самым важным условием является определение причины недуга. От этого и зависит терапевтический курс.
Что делать, если болит небный язычок? Обычно такое состояние провоцируется травмами. В этом случае специальных процедур не требуется. Как правило, врачи ограничиваются обыкновенным наблюдением, рекомендуют соблюдать правила гигиены и ухаживать за полостью рта. Советуем использовать ромашковые полоскания. В этом случае отечность спадает через несколько дней.

В случае проникновения вирусов или бактерий назначаются такие средства, как "Амоксиклав", "Азитромицин", "Левомицетин", "Арбидол". Горло орошается спреями, которые обладают бактерицидным и противовоспалительным воздействием ("Ингалипт", "Гивалекс", "Горлоспас").
Ангионевротический отек при лечении представляет большую сложность. Он проявляется внезапно и также быстро исчезает.
Если ульвит спровоцировало накопление гноя, то обычные спреи не помогут. В этом случае показано оперативное вмешательство. Вслед за проведением подобной операции требуется длительный реабилитационный период.
Папилломы и вирусы не несут особой опасности для жизни пациента, но при их появлении также показана операция, так как новообразования склонны к разрастанию. Это для больного большой дискомфорт.
Следует отметить, что причиной опухлости язычка может стать употребление алкогольных напитков. Это объясняется обезвоживанием слизистой оболочки органа. Лечение подобного состояния требует обильного приема жидкости. Алкоголь и газированные напитки должны быть исключены.
Проблема с язычком, чувство его увеличения в размере также вызываются наличием доброкачественных опухолей в горле. С виду такое новообразование выглядит как нарост, который образуется на слизистой отростка мягкого неба и чаще является полипом или папилломой.
Полипы и папилломы обычно не угрожают здоровью и жизни человека, но врачи рекомендуют их удаление, поскольку если нарост увеличивается в размерах, то больного начинают мучить кашель и чувство инородного тела в области горла.
Если нарост и папиллома подвергаются систематической травме или воздействию других раздражающих факторов, то существуют риски их перехода в злокачественное новообразование.
Высоким уровнем сложности отличается лечение небного язычка, отечность которого спровоцирована ангионевротическим отеком. В качестве профилактики в этом случае применяются гипноз, рефлексотерапия, физиотерапевтические процедуры.
При паратонзиллярном абсцессе и наличии гнойников в челюсти прибегают к операции. При этом проводятся вскрытие и дренирование.
Итак, при быстротечном развитии заболевания требуется незамедлительное обращение к врачу. Чаще процесс развивается в короткие сроки при аллергии. Отечность инфекционного характера также требует врачебной консультации, однако не нуждается в незамедлительном обращении к ларингологу. Даже небольшой симптом может стать причиной крупной проблемы со здоровьем.
Общие рекомендации
Независимо от причины, из-за которой воспалился небный язычок, существует ряд определенных правил, которых нужно придерживаться во время лечения. В первую очередь следует поддерживать гигиену полости рта. Также следует обратить внимание на рацион. Нельзя употреблять острые и соленые продукты. Следует исключить алкогольные напитки и курение.

Заключение
Исходя из всего, изложенного выше, можно сделать вывод: если у вас имеются проблемы с таким органом, как небный язычок, то следует безотлагательно обращаться к специалисту. Врачи смогут разобраться в причине появления недуга и назначат соответствующую терапию, которая сможет купировать все проявления заболевания. К основным симптомам можно отнести отечность, тошноту, болевые ощущения, чувство рези.
fb.ru
Осложнение ангин
У большинства больных ангина заканчивается полным выздоровлением, но иногда могут возникнуть такие осложнения, как паратонзиллит, паратонзиллярный абсцесс, гнойный шейный лимфаденит, острый тонзилогенный сепсис, ревматизм, острый нефрит, острый пиелонефрит, неспецифический инфекционный полиартрит. Ниже приведены осложнения ангины, чаще всего встречающиеся в практике оториноларинголога.Паратонзиллит и паратонзиллярный абсцесс. Острое воспаление околоминдаликовой клетчатки встречается часто (10—15 на 10 000 населения), особенно у молодых и сильных людей.
Этиология и патогенез
Возбудителями паратонзиллита чаще всего являются стрептококки и стафилококки, иногда определяются другие микробы — пневмококки, кишечная палочка и даже анаэробы. Чаще всего инфекция попадает в околоминдаликовую клетчатку из миндалины по лимфатическим и кровеносным сосудам, контактным путем при ангине или обострении хронического тонзиллита. Реже инфекция проникает в клетчатку вследствие заболевания зубов (перикоронарит и острый периодонтит), в этом случае развивается одонтогенный паратонзиллит. Иногда причиной паратонзиллита могут стать инородные тела гортани (частички колосков ржи, пшеницы, рыбные кости и т. п.).Кроме влияния инфекции для возникновения паратонзиллита необходимы определенные условия: сенсибилизация организма к бактериальным и тканевым антигенам, общее или местное переохлаждение, гиповитаминоз и т. п. Чаще всего паратонзиллит развивается у выздоравливающих после ангины больных при переохлаждении или употреблении прохладительных напитков, мороженого.
Сначала в околоминдаликовой клетчатке появляются гиперемия сосудов, нарушение их проницаемости, развивается отек и наступает мелкоклеточная инфильтрация. Всасывание бактериальных токсинов и продуктов воспалительной реакции вызывает лихорадку, явления интоксикации, изменение состава крови. Сдавливание нервных стволов вызывает резкую боль, нарушения со стороны центральной и вегетативной нервной системы, что приводит к изменениям в сердце, почках и других органах.
На 3—4-й день в клетчатке образуется гнойник, т.e. развивается паратоизиллярныи абсцесс, который может прорвать в горло самостоятельно или же его раскрывает врач. После очищения гнойника в клетчатке воспалительный инфильтрат начинает рассасываться и организовываться, т. е. развиваются соединительнотканные рубцы и спайки.
Если гнойник не может прорвать в горло, он может прорвать в окологлоточную клетчатку или же на нее может перейти воспалительный процесс. Так развивается парафарингеальный абсцесс. Иногда возникает нагноение лимфоузлов на шее, развиваются сепсис, эрозия крупных кровеносных сосудов и другие осложнения, в частности ревматизм, нефрит.
При нерациональном использовании антибиотиков или измененном иммунном статусе острый паратонзиллит приобретает атипичное течение: воспалительный процесс развивается медленно, после раскрытия абсцесса еще длительное время из свища выделяется гной, воспаление клетчатки часто рецидивирует, несмотря на проведенное лечение процесс переходит в хроническую форму.
В развитии паратонзиллита следует выделить 3 стадии: I — экссудативно-инфильтративную; II — абсцесса; III — обратного развития. Паратоизиллярныи абсцесс является II стадией паратонзиллита.
По локализации воспалительного процесса в околоминдаликовой клетчатке следует выделить следующие формы паратонзиллита: передневерхний (67,3 %), задневерхний (12,1 %), задний (8,6 %), внешний, или боковой (4,8 %), передний (1,1 %) и нижний (0,5 %). Отдельно рассматривается отечная форма паратонзиллита (5,6 %), когда тяжело определяется локализация воспалительного процесса.
Клиническая картина острого паратонзиллита
Острый паратонзиллит, как правило, сопровождается резко выраженными клиническими симптомами.В первые часы заболевания больные жалуются на сухость в горле, лихорадку, общую слабость, боль в мышцах, суставах, резкую головную боль. Температура тела повышается до 38—39 °С и выше. Боль в горле отмечается с одной стороны, ее интенсивность быстро нарастает, и уже на 2—3-й день глотание становится невозможным. Во рту больного скапливается слюна, так как он не может ее проглотить. Появляются неприятный запах изо рта, открытая гнусавость, часто развивается тризм жевательных мышц.
Характерным является внешний вид больного: страдающее выражение лица, голова наклонена кпереди и в сторону паратонзиллита, рот полуоткрыт и из него вытекает густая слюна. За углом нижней челюсти определяются увеличенные и болезненные лимфатические узлы.
У больных паратонзиллитом изменяется состав крови: выраженный лейкоцитоз (10—12 * 10 9/л) со сдвигом лейкоцитарной формулы влево, часто наблюдается эозинофилия, СОЭ увеличена (30— 40 мм/ч). Диурез снижен, у большинства больных определяется альбуминурия, увеличивается количество лейкоцитов, появляются эритроциты (свежие и щелочные). На ЭКГ у больных паратонзиллитом выявляются отклонения, характерные для диффузного изменения миокарда, признаки сердечной недостаточности.
Данные фарингоскопической картины зависят от давности заболевания и локализации воспалительного процесса в клетчатке. У большинства больных заметен тризм жевательных мышц. В первые часы заболевания определяется нерезко выраженная гиперемия небно-язычной и небно-глоточных дужек, миндалин на стороне воспаления. На обеих миндалинах могут сохраняться остаточные признаки только что перенесенной ангины: гиперемия слизистой оболочки, фибринозный налет в криптах или нагноившиеся белые фолликулы. На следующий день на стороне паратонзиллита обнаруживают резкую гиперемию слизистой оболочки, инфильтрацию небных дужек и близлежащих участков мягкого неба, выпячивание небной миндалины, отек маленького язычка и смещение его в противоположную сторону.
Продолжительность I стадии — 2—3 дня. На 3—4-й день образуется гнойник и появляются изменения в зеве, приобретающие признаки той или иной формы паратонзиллярного абсцесса.
При наличии иередневерхнего паратонзиллита небная миндалина выпячена внутрь, книзу и кзади, ее не видно, так как она покрыта резко гиперемированной, инфильтрированной и отекшей небно-язычной дужкой, выпирающей кпереди и к средней линии зева. Гиперемированное, инфильтрированное мягкое небо соответствующей стороны нависает кпереди. Небный язычок резко отекший, сдвинут в неповрежденную сторону (рис. 121).
 Рис. 121. Фарингоскопическая картина у больного с острым передне-верхним паратонзиллитом
Передневерхний паратонзиллит сопровождается значительно выраженным тризмом жевательных мышц, нарушением функции мягкого неба (открытая гнусавость, попадание жидкой пищи в нос во время глотания), интенсивной болью в горле, которая отдает в ухо, верхнюю челюсть и характеризуется тяжелым общим состоянием.
Рис. 121. Фарингоскопическая картина у больного с острым передне-верхним паратонзиллитом
Передневерхний паратонзиллит сопровождается значительно выраженным тризмом жевательных мышц, нарушением функции мягкого неба (открытая гнусавость, попадание жидкой пищи в нос во время глотания), интенсивной болью в горле, которая отдает в ухо, верхнюю челюсть и характеризуется тяжелым общим состоянием. Зад неверхний паратонзиллит характеризуется отеком и инфильтрацией мягкого неба над небными миндалинами и верхней третью небно-горловой дужки, подвижность мягкого неба нарушена. Миндалина хорошо просматривается, она выпячивается вперед и спущена книзу. При задневерхнем паратонзиллите гнусавость ярко выражена, но тризм жевательных мышц, интенсивность боли в горле и общие симптомы проявляются в меньшей степени, чем при наличии передневерхнего паратонзиллита.
Воспалительный процесс у больных с задним паратонзиллитом проходит между миндалиной и небно-глоточной дужкой или в толще последней. При осмотре наблюдаются гиперемия и инфильтрация небно-глоточной дужки, которая утолщается и приобретает веретенообразную форму, а иногда может достигать размеров мизинца руки взрослого человека; при выраженном отеке она напоминает пузырь. Миндалина выпячена кпереди. При этой форме отмечают резкую болезненность при глотании, ощущение инородного тела в горле, но тризм и общие симптомы менее выражены.
Если больной жалуется на боль в горле, у него видна припухлость шеи за углом нижней челюсти или под ним, наблюдается тризм, а при фарингоскопии, кроме выпячивания небной миндалины, другие признаки (гиперемия, инфильтрация, отек небных дужек и мягкого неба) выражены слабо, стоит предусматривать наличие бокового паратонзиллита. В таком случае воспалительный процесс локализуется в глубине миндаликовой ниши, кпереди от миндалины. Этот гнойник может прорваться в окологлоточную клетчатку.
Передний паратонзиллит одонтогенного происхождения. У больных с передним паратонзиллитом одонтогенного происхождения гиперемированная, инфильтрированная и отекшая небно-язычная дужка в нижний своей части прикрывает миндалину в виде шаровидной припухлости. Переходная складка вокруг больного зуба сглажена, иногда в этом месте отмечается ограниченное нагноение. У некоторых больных в процесс вовлекается участок челюстно-крыловидной связки.
При наличии нижнего паратонзиллита субъективные жалобы не соответствуют данным осмотра зева — выраженные воспалительные изменения отсутствуют. Надавливание шпателем на задние отделы языка вызывают резкую боль. При непрямой гипофарингоскопии отмечаются гиперемия, инфильтрация и отек переходной складки. Воспалительный процесс распространяется на нижний полюс небного и прилегающего участков язычной миндалины.
Для отечной формы характерен очень выраженный отек слизистой оболочки небных дужек, мягкого неба, маленького язычка и миндалин. Заболевание длится 4—5 дней и, как правило, завершается обратным развитием процесса без образования гнойника.
Раскрывают паратонзиллярные абсцессы на 4—5-й день или они самовольно прорываются в горло на 5—7-й день. Заболевание переходит в стадию обратного развития. После очищения абсцесса общее состояние больного значительно улучшается: уменьшается интенсивность боли, больные начинают пить и есть, температура тела снижается и нормализуется, воспалительные изменения в горле уменьшаются и исчезают через 4—5 дней. Продолжительность заболевания — от 6 до 14 дней в зависимости от его формы и проведенного лечения.
Д.И. Заболотный, Ю.В. Митин, С.Б. Безшапочный, Ю.В. Деева
medbe.ru
Воспалительные заболевания глотки: симптомы и лечение
Воспалительные заболевания глотки могут быть разными, но совершенно ясно, что чаще других в этом плане выделяется именно фарингит. Это заболевание характеризуется острым воспалением слизистой горла и большинства лимфатических тканей там же. Чаще всего причины этой болезни кроются в регулярном вдыхании загрязненного воздуха или обычного табачного дыма. Также болезнь могут провоцировать и разные вредные микробы, особенно в этом плане часто проявляются стрептококки и стафилококки, или же вирусы гриппа. В некоторых случаях эта болезнь может стать следствием другой болезни, в которой сам по себе присутствует очаг отрой инфекции, что распространяет ее по всему телу. При таком стечении обстоятельств обычно развивается фарингит после кариеса, ринита, синусита и прочих похожих болячках.
Стоит знать, что воспаление глотки всегда развивается только непосредственно после воздействия на эпителий горла некоторого возбудителя, по-другому эта болезнь никак не начинается. Течение болезни всегда острое и болезненное. Сегодня мы подробнее изучим симптомы болезни и типичное для нее лечение.
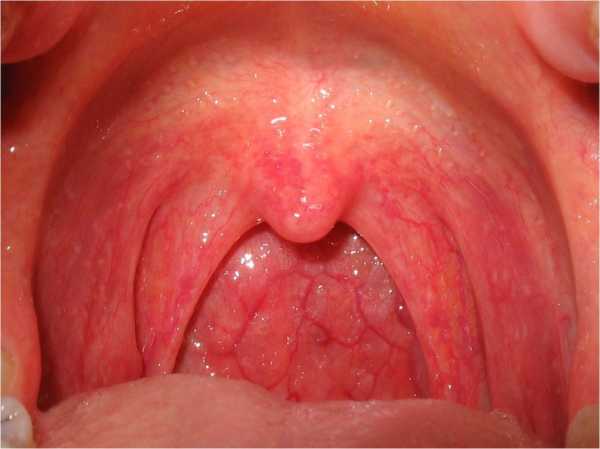
Этиология воспаления глотки
Фарингит как самостоятельное заболевание бывает двух видов: хронический и острый. Мы разберем симптомы обоих типов болезни, чтобы в случае чего вы свободно в них ориентировались и делали соответствующие выводы.
Для свойственны такие симптомы:
- .
- Общий дискомфорт в шее.
- Сильная боль, когда горло застаивается.
- Подъем температуры не выше 38 градусов.
В некоторых случаях боль в горле может затрагивать и ухо, как бы отдаваясь туда. Если потрогать в этот период шею, то можно заметить, что лимфатические узлы гипертрофированы и сильно болят, особенно если попытаться на них надавить. может показать, что задняя стенка горла сильно воспалена, хорошо видны на этом фоне небные дужки и фолликулы. А вот обычные для ангины симптомы по типу увеличенных гланд отсутствуют вовсе, их воспалительные заболевания глотки не трогают. Также всегда нужно четко осознавать, что в некоторых случаях острый фарингит может быть первым признаком более серьезной болезни. Логическим продолжением может быть краснуха, корь или скарлатина, все зависит от того какую инфекцию вы подхватили изначально. Исходя из этого, можно сказать, что подобные симптомы могут потребовать дальнейшего дифференциального диагностирования.
В случае с хроническим фарингитом дела обстоят несколько иначе. Эта форма болезни не является самостоятельной болячкой, обычно является следствием какой-то из возможных патологий желудка: гастрит, холецистит или панкреатит. При них в большинстве случаев желудочный сок выступает главным раздражителем, а сам он попадает в горло из-за нарушения работы желудочного клапана, который должен эту кислоту сдерживать. Симптомы здесь очень похожи на острый фарингит, но вся загвоздка в том, что любое лечение здесь бесполезно, так как сначала должна быть вылечена основная причина такого развития событий. Местное лечение практиковать даже не стоит так, как только хуже сделаете вашему горлу, оно здесь бесполезно. Такие симптомы могут также развиваться вследствие того, что вы чрезмерно много курите или же быть последствием неудачно удаленных миндалин.
В некоторых случаях острый фарингит может развиваться если у вас существуют определенные проблемы с дыханием через нос. Нередко, когда человек очень долго дышит через рот, да еще и каплями от насморка пользуется больше двух недель появляется такая хроническая форма надоедливой болезни. Даже если вы будете допускать постоянное стекание слизи из носа в горло, такой раздражающий эффект может стать причиной для фарингита. А вот капли от насморка опасны не только тем, что их действие основано на сужении сосудов в носовых пазухах, но тем, что если жидкость из капель по носоглотке перетечь из полости носа в горла и сильно его обжечь. Дело в том, что в составе этих капель настолько мощная химия, что она способна сильно выжечь эпителий горла, потом вас еще долго будут мучить неприятные ощущения и победить такие симптомы ничем нельзя.
Существуют также определенные факторы, которые содвигают организм на такую болезнь:
- Врожденные особенности и патологии слизистой горла, глотки, ротовой полости и всего желудочно-кишечного тракта.
- Регулярное нахождение под воздействием вредных химических влияний.
- Хронические проблемы с дыханием через нос.
- Злоупотребление вредными привычками.
- Наличие аллергии и эндокринных расстройств организма.
- Авитаминоз, диабет или сердечная, почечная или легочная недостаточности.
Необходимо знать, что если симптомы не поддаются традиционной терапии и не исчезают ни под каким предлогом, то здесь придется проводить дифференциальную диагностику, чтобы наверняка исключить различные синдром, симптомы которых могут быть очень похожи на фарингит.
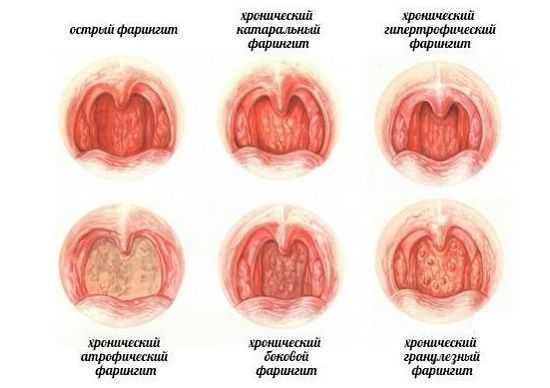
Терапия фарингита
Итак, симптомы мы с вами рассмотрели и имеем о них полное представление, теперь пришло время выяснить каким образом проводится лечение. Сама по себе терапия фарингита начинается с воздействия на основную причину всего недуга. Если причина лежит в бактериальной сфере, то проводится лечение антибиотиками, а если причиной послужила аллергия на дым или какие-то еще раздражающие вещества, то тут придется лучиться долго и упорно, а еще желательно активно использовать защитные средства или вовсе сменить работу. Необходимо знать, что любое медикаментозное лечение должно проводится только под присмотром и контролем врача.
Если же у вас фарингит, который не сопровождают слишком острые симптомы, то можно провести лечение без химических средств. В таком случае основное воздействие должно быть направлено на симптомы, а в пален основного лечения будет достаточно щадящею диеты, горячих ванн для ног, разных полосканий и ингаляций паром. А вот курить придется бросить, если вы, конечно, это делаете. Лечение даже простенького может не потребовать антибиотиков. В такой момент достаточно будет местной антибактериальной терапии, чтобы убрать со стенки горла все вредоносные микробы. Но очень часто врач назначают антибиотики, чтобы наверняка победить болезнь, поэтому не удивляйтесь, если и вы будете их принимать.
Лечение антибактериальными средствами требует знания их состава. Он включает в себя антисептические средства, эфирные масла, различные антисептики, в редких случаях растворы из легких антибиотиков внешнего действия. Другие полезные медикаменты могут состоять из разных полезных микроорганизмов и витаминов, которые могут стимулировать иммунитет восстанавливать свою защитную функцию.
В некоторых случаях врач может назначать лечение антибиотикам через внешнее воздействие, в виде полоскания специальными растворами, проведения инсуфляций и ингаляций, рассасывания различных леденцов. Существуют также определённые требования к веществам, которые наносятся на эпителий горла:
- Достаточный для успешной терапии антибактериальный эффект, но при этом низкая степень абсорбции слизистой горла.
- Отсутствие интоксикации и аллергической реакции.
- Должен не раздражать слизистую.
Стоит знать, что очень многие препараты поставляются пациентам в виде таблеток или леденцов для рассасывания. Эти медикаменты имеют достаточно ограниченную активность, из-за чего применять их оптимально только при сравнительно легких формах фарингита. К тому же врач обязан предупредить вас о том, что если в состав того или иного леденца входит хлоргекседин, то им нельзя злоупотреблять и принимать неконтролируемо. Если он вам забудет об этом сказать все равно придерживайтесь этого правила.
Также определенный ряд лекарств нельзя чрезмерно назначать, если в их состав входит сильный раздражитель или аллерген. В это число входят медикаменты с большим содержанием йода, прополиса и сульфато-содрежацие препараты. А вот нетрадиционные медикаменты, что в своей основе содержат антисептики природного происхождения и эфирные масла в большом количестве полностью безвредны, но и их нельзя принимать тем людям, у кого есть хотя бы самая маленькая аллергическая реакция на пыльцу растений, поэтому перед использованием желательно сдать анализы и проверится на общую аллергическую картину.
Видео
В видео рассказано о том, как быстро вылечить простуду, грипп или ОРВИ. Мнение опытного врача.
Внимание, только СЕГОДНЯ!
Похожие статьи
progorlo.ru