Дисплазия тазобедренных суставов. Лечение и диагностика. Дисплазия тазобедренных суставов врожденная
Дисплазия тазобедренных суставов - причины, симптомы, диагностика и лечение
Дисплазия тазобедренного сустава – врожденная патология, которая может становиться причиной подвывиха или вывиха бедра. Степень недоразвития сустава может сильно различаться – от грубых нарушений до повышенной подвижности в сочетании со слабостью связочного аппарата. Для предотвращения возможных негативных последствий дисплазию тазобедренного сустава необходимо выявлять и лечить в ранние сроки – в первые месяцы и годы жизни малыша.
Дисплазия тазобедренного сустава относится к числу широко распространенных врожденных патологий. Средняя частота – 2-3% на тысячу новорожденных. Отмечается зависимость от расы: у афроамериканцев она наблюдается реже, чем у европейцев, а у американских индейцев – чаще, чем у остальных рас. Девочки болеют чаще мальчиков (примерно 80% от всех случаев).
Анатомия тазобедренного сустава, изменения при дисплазии
Тазобедренный сустав образован головкой бедра и вертлужной впадиной. В верхней части к вертлужной впадине крепится хрящевая пластинка – вертлужная губа, которая увеличивает площадь соприкосновения суставных поверхностей и глубину вертлужной впадины. Тазобедренный сустав новорожденного младенца даже в норме отличается от сустава взрослого: вертлужная впадина более плоская, расположена не наклонно, а почти вертикально; связки гораздо эластичнее. Головка бедра удерживается во впадине благодаря круглой связке, суставной капсуле и вертлужной губе.
Выделяют три формы дисплазии тазобедренного сустава: ацетабулярную (нарушение развития вертлужной впадины), дисплазию верхних отделов бедренной кости и ротационные дисплазии, при которых нарушается геометрия костей в горизонтальной плоскости.
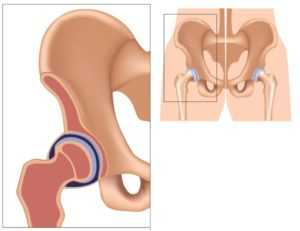
При нарушении развития какого-то из отделов тазобедренного сустава вертлужная губа, суставная капсула и связки не могут удерживать головку бедра на положенном месте. В результате она смещается кнаружи и вверх. При этом вертлужная губа также смещается, окончательно теряя способность фиксировать головку бедренной кости. Если суставная поверхность головки частично выходит за пределы впадины, возникает состояние, называемое в травматологии подвывихом.
Если процесс продолжается, головка бедра сдвигается еще выше и полностью утрачивает контакт с суставной впадиной. Вертлужная губа оказывается ниже головки и заворачивается внутрь сустава. Возникает вывих. При отсутствии лечения вертлужная впадина постепенно заполняется соединительной и жировой тканью из-за чего вправление становится затруднительным.
Причины развития дисплазии тазобедренного сустава
Возникновение дисплазии обусловлено целым рядом факторов. Отмечается четкая наследственная предрасположенность – данная патология в 10 раз чаще наблюдается у пациентов, родители которых страдали врожденным нарушением развития тазобедренного сустава.
Вероятность развития дисплазии в 10 раз увеличивается при тазовом предлежании плода. Кроме того, вероятность возникновения этой патологии увеличивается при токсикозе, медикаментозной коррекции беременности, крупном плоде, маловодии и некоторых гинекологических заболеваниях у матери.
На развитие дисплазии влияют и национальные традиции пеленания младенцев. В странах, где новорожденных не пеленают, и ножки ребенка значительную часть времени находятся в положении отведения и сгибания, дисплазия встречается реже, чем в государствах с традициями тугого пеленания.
Диагностика дисплазии тазобедренного сустава
Предварительный диагноз может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1, 3, 6 и 12 месяцев.
Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Клинический осмотр малыша проводят после кормления, в теплом помещении, в спокойной тихой обстановке. Подозрение на дисплазию возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани.
Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок. Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев.
Более надежен в диагностическом плане симптом укорочения бедра. Ребенка укладывают на спинку с ногами, согнутыми в тазобедренных и коленных суставах. Расположение одного колена ниже другого свидетельствует о самой тяжелой форме дисплазии – врожденном вывихе бедра.
Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Малыш лежит на спине. Врач сгибает его ноги и обхватывает бедра ладонями так, чтобы II-V пальцы располагались по наружной поверхности, а большие пальцы – по внутренней. Затем врач равномерно и постепенно отводит бедра в стороны. При дисплазии на больной стороне чувствуется характерный толчок – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину. Следует учитывать, что симптом Маркса-Ортолани неинформативен у детей первых недель жизни. Он наблюдается у 40% новорожденных, и в последующем часто бесследно исчезает.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений. У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола. При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
Для уточнения диагноза применяются такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется, а в последующем при чтении снимков применяются специальные схемы.
Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
Следует учитывать, что одних только результатов дополнительных исследований недостаточно для постановки диагноза дисплазия тазобедренного сустава. Диагноз выставляется только при выявлении как клинических признаков, так и характерных изменений на рентгенограммах и/или ультрасонографии.
Лечение дисплазии тазобедренного сустава
Лечение должно начинаться в самые ранние сроки. Используются различные средства для удержания ножек ребенка в положении сгибания и отведения: аппараты, шины, стремена, штанишки и специальные подушки. При лечении детей первых месяцев жизни применяются только мягкие эластичные конструкции, не препятствующие движениям конечностей. Широкое пеленанием применяется при невозможности провести полноценное лечение, а также в ходе терапии малышей из группы риска и пациентов с признаками незрелого сустава, выявленными в ходе ультрасонографии.
Одним из наиболее эффективных способов лечения детей младшего возраста являются стремена Павлика – изделие из мягкой ткани, представляющее собой грудной бандаж, к которому крепится система специальных штрипок, удерживающих ноги ребенка отведенными в стороны и согнутыми в коленных и тазобедренных суставах. Эта мягкая конструкция фиксирует ножки малыша в нужном положении и, одновременно, обеспечивает ребенку достаточную свободу движений.
Большую роль в восстановлении объема движений и стабилизации тазобедренного сустава играют специальные упражнения для укрепления мышц. При этом для каждого этапа (разведение ножек, удержание суставов в правильном положении и реабилитация) составляется отдельный комплекс упражнений. Кроме того, в ходе лечения ребенку назначают массаж ягодичных мышц.
В тяжелых случаях проводят одномоментное закрытое вправление вывиха с последующей иммобилизацией гипсовой повязкой. Данная манипуляция выполняется у детей от 2 до 5-6 лет. По достижении ребенком возраста 5-6 лет вправление становится невозможным. В отдельных случаях при высоких вывихах у пациентов в возрасте 1,5-8 лет используется скелетное вытяжение.
При неэффективности консервативной терапии выполняются корригирующие операции: открытое вправление вывиха, хирургические вмешательства на вертлужной впадине и верхней части бедренной кости.
Прогноз при дисплазии тазобедренного сустава
При раннем начале лечения и своевременном устранении патологических изменений прогноз благоприятный. В отсутствие лечения или при недостаточной эффективности терапии исход зависит от степени дисплазии тазобедренного сустава. При незначительных изменениях какие-либо болезненные симптомы в молодом возрасте могут отсутствовать. В последующем, в возрасте 25-55 лет возможно развитие диспластического коксартроза (артроза тазобедренного сустава). Как правило, первые симптомы заболевания появляются на фоне уменьшения двигательной активности или гормональной перестройки во время беременности.
Характерными особенностями диспластического коксартроза являются острое начало и быстрое прогрессирование. Заболевание проявляется неприятными ощущениями, болями и ограничением движений в суставе. На поздних стадиях формируется порочная установка бедра (нога развернута кнаружи, согнута и приведена). Движения в суставе резко ограничены. В начальном периоде болезни наибольший эффект обеспечивается за счет правильно подобранной физической нагрузки. При выраженном болевом синдроме и порочной установке бедра выполняется эндопротезирование.
При невправленном врожденном вывихе бедра со временем образуется новый неполноценный сустав, сочетающийся с укорочением конечности и нарушением функции мышц. В настоящее время данная патология встречается редко.
www.krasotaimedicina.ru
Дисплазия тазобедренных суставов - причины, признаки у детей и взрослых, лечение и последствия
Пороки развития скелета и соединительных тканей, если их вовремя не лечить, могут вызвать множество серьезных проблем и доставить существенный дискомфорт своему обладателю. Врожденный вывих бедра или дисплазия тазобедренных суставов – частый диагноз. Узнайте, чем опасно данное заболевание, как лечить врожденные патологии костей таза и что делать в период реабилитации.
Что такое дисплазия тазобедренных суставов
Ложе бедра состоит из подвздошной кости, которая выстлана хрящевой тканью и называется вертлужной впадиной. В полости ложа находится головка бедренной кости, а вокруг нее образовываются связки. Это своеобразная капсула, которая помогает головке бедренной кости удерживаться внутри ложа при стандартном наклоне вертлужной впадины. Любое нарушение биомеханики – гипермобильность сустава, недостаточное окостенение головок, нарушение оси бедра – считается дисплазией.
У новорожденных
Вывих бедра у грудничков проявляется нарушением во время развития одного или нескольких его незрелых сочленений. При этом утрачивается эластичность хрящей, вертлужная впадина выравнивается, а бедренная головка становится мягкой. Со временем кости становятся короче или начинают расти в неправильном направлении. В зависимости от смещения структур такая патология характеризуется как вывих или подвывих.
Дисплазия тазобедренного сустава у новорожденных встречается гораздо чаще, чем схожая проблема у взрослых. При этом позднее окостенение появляется чаще у девочек. Почти в половине случаев недоразвитием тазобедренных органов страдает левая часть тела, а на долю двустороннего заболевания приходится лишь 20%. Ученые считают, что заболевание провоцируют патологии беременности, тазовое расположение плода, наследственность, плохая подвижность плода.
У детей после года
Выявить болезнь у годовалого малыша легко, ведь к этому времени дети начинают самостоятельно сидеть, ходить и ползать. При этом может появиться прихрамывание на ту ногу, со стороны которой находится патология таза. Если вывих бедра двусторонний, ребенок ходит утиной походкой. Кроме того, у больных детей уменьшается в размерах ягодичная мышца, а при давлении на пятку в положении лежа наблюдается подвижность оси ноги от стопы до самого бедра.
У взрослых
Геометрия сустава у взрослых может быть нарушена по причине травмы или являться продолжением детской болезни. Возникает подобное по причине внутриутробных нарушений, как последствие осложнений при тяжелых родах, при патологиях эндокринной системы организма. Лечение для взрослых более длительное и сложное. Очень часто стандартных методов терапии бывает недостаточно, тогда врачи рекомендуют делать эндопротезирование сустава.

Причины
Медики считают, что врожденный вывих бедра может случиться по разным причинам. К примеру, недавно ученые выяснили, что неблагоприятные природные условия, наследственные факторы, частые стрессы могут способствовать развитию данной патологии и усугубить лечение. В качестве основных причин выделяют:
- тазовое предлежание плода;
- слишком большой вес новорожденного;
- инфекционные заболевания матери;
- тугое пеленание;
- травмы суставов;
- отклонения в развитии позвоночника;
- деформацию стопы;
- патологии спинного мозга;
- гормональные нарушения;
- ограничение внутриутробных движений плода;
- возраст роженицы старше 35 лет.
Виды
Вывихи бедра бывают односторонние и двусторонние, последние встречаются очень редко. Кроме того, медики подразделяют патологию на три основных вида:
- Ацетабулярная дисплазия. Симптомы: вертлужная впадина нестандартного размера, как правило, уменьшена в диаметре, имеет плоское основание и недоразвитый хрящевой купол.
- Вывих бедренной кости. В норме шейка бедра соединяется с телом под углом в 40 градусов у взрослых и 60 градусов у новорожденных. Нарушение угла приводит к вывиху.
- Ротационная дисплазия. Описывается, как нарушение анатомического строения и размещения костей. Проявляется у детей в виде косолапости, укорочения конечности.
Степени дисплазии у детей
Медики различают несколько ступеней развития нарушений геометрии тазобедренного сустава в зависимости от тяжести. К ним относятся:
- Начальная стадия. Когда структурные изменения уже начались, но еще не развились до такого момента, чтобы врач смог поставить диагноз после визуального осмотра.
- Предвывих. Характеризуется растяжением капсулы, небольшим смещением головки бедренной кости.
- Подвывих бедра. Головка сустава заметно смещена по отношению к вертельной впадине. Она слегка смещает ободок, в результате чего связки бедра становятся растянутыми.
- Вывих. Головка находится за пределами вертлужной впадины, вверх и наружу. Край хрящевого обода прижат и загнут внутрь. Удерживающие эластичные связки утратили свою гибкость.
Чем опасна дисплазия тазобедренных суставов у детей
Вовремя не диагностированный вывих может вызвать серьезные нарушения в строении тазобедренного органа и множество неприятных симптомов. При одностороннем вывихе у детей наблюдается нарушение походки, ограничение подвижности, перекос таза, появляются боли в коленях и бедре, легкая атрофия мышц. Если была диагностирована двусторонняя дисплазия у ребенка, можно заметить утиную походку, ухудшение функций внутренних органов малого таза, появление болей в поясничном отделе.
Для взрослых последствия дисплазии чреваты артрозом тазобедренного сустава и диспластическим коксартрозом. Последняя патология опорно-двигательного аппарата характеризуется снижением физической активности, ухудшением состояния мышц, болями в спине, ногах, бедрах. Иногда на месте, где бедренная кость соприкасается с тазовой, наблюдается нарастание ложного сустава – неоартроз. Клинические симптомы проявляются в виде острой боли, хромоты, укорочения одной ноги. Нередко неоартроз наблюдается и в других соединительных тканях и грозит инвалидностью.

Признаки у грудничков
Визуальную диагностику желательно проводить до семи дней после рождения. На этом этапе мышечные связки малыша расслаблены, более подвижны и эластичны. Заподозрить вывих бедра врачи могут у детей, входящих в группу риска: девочек, младенцев с тазовым предлежанием, новорожденных у мам с сильным токсикозом или тогда, когда ребенок родился с большим весом. При этом внешние признаки дисплазии тазобедренных суставов у грудничков могут отсутствовать. Диагноз, как правило, ставят по трем основным критериям.
Асимметрия кожных складок
Кожные складки под коленом, в паху, на задней и передней поверхности бедра должны быть зеркальным отражением друг друга: они должны быть одинаковых размеров и глубины. Если в положении лежа на животе впадины расположены выше друг друга, велика вероятность, что симптом говорит о нестабильности суставов. Не стоит забывать, что незначительная асимметрия может быть даже у здоровых детей. Критерий диагностики ягодичных складок не объективен при двусторонних нарушениях.
Симптом щелчка
Такой признак считается самым достоверным только тогда, когда диагностику заболевания проводят не позднее 3 недели после рождения. Если головка бедренной кости смещается при отведении бедра или разворот ноги сопровождается щелчком – это свидетельствует о соскальзывании головки из суставной капсулы. Для выявления дисплазии у детей старшего возраста целесообразно использовать более информативные методы обследования.
Угол отведения тазобедренного сустава
Еще один симптом врожденного вывиха – невозможность развести ноги ребенка в положении лежа на спине под углом в 90 градусов. Для нездорового бедра 2 или 3 степени тяжести характерен угол наклона не больше, чем на 60 градусов. Такой симптом можно найти в возрасте от 3 до 6 недель. Когда мышечный тонус повышен, добиться нужно результата будет проблематично.
Как определить дисплазию тазобедренных суставов у новорожденных
Если клинические методы диагностики не дали определенного ответа, врач-ортопед назначит дополнительные обследования: рентгенографию или ультразвуковое исследование. Оба метода помогают обнаружить недоразвитость вертлужной впадины, отклонения в строении шейки, головки или кости. В случае, когда и это не дало результатов, прибегают к магниторезонансной томографии или КТ.
Рентгенологическая диагностика
Просвечивание костного скелета икс-лучами хоть и создает серьезную лучевую нагрузку на детский организм, но при этом помогает получить картину строения вертлюжной впадины и головки. У новорожденных и детей младшего возраста большая часть тазобедренных сочленений состоит из хрящей, поэтому исследование проводят особым образом. Снимок расчерчивают горизонтальными и вертикальными линиями так, чтобы получился цетабулярный угол. Его величина и является основой для постановки диагноза.
Ультразвуковая диагностика
Метод считается максимально безопасным. Первоначальное обследование врачи проводят до 7 дней после рождения детям, которые предрасположены к развитию патологии. В дальнейшем с помощью аппарата УЗИ тазобедренных сочленений отслеживают: состояние костной части, хрящевого выступа, изучают положение головки бедра в состоянии покоя и при движении, рассчитывают угол наклона вертлужной впадины. Для интерпретации полученных данных пользуются фиксированными таблицами нормы.

Лечение дисплазии у детей
Терапия врожденного вывиха сустава будет тем успешнее, чем раньше она была начата. Лечение всегда проводят комплексно с использованием лечебной гимнастики, физиотерапевтических процедур, специальных распорок, ортопедических шин и массажа. Полное восстановление анатомического строения тазобедренных сочленений займет много времени. В среднем врачи дают прогнозы от двух месяцев до года, но иногда схему лечения продлевают.
Широкое пеленание ребенка
Одним из эффективных методов лечения в первые дни жизни младенца является техника фиксированного пеленания. Для этого на промежности укладывают мягкую пеленку, сложенную в несколько раз, и закрепляют ее другой тканью. За счет этого ножки малыша остаются постоянно в разведенном положении разведения/сгибания под нужным углом. Если дисплазия у детей была выявлена на поздней стадии, ножки дополнительно закрепляют гипсовой повязкой.
Стремена Павлика
Принцип этого метода построен на том, чтобы зафиксировать сгиб ног в коленях, используя стремена. Приспособление Павлика выпускается готовым к применению – это грудной бандаж, сшитый из мягких тканей, с плечевыми и подколенными штрипками для фиксации конечностей. Носить бандаж нужно около месяца. Если результаты контрольного обследования неудовлетворительны, вывих вправляют под анестезией, а стремена продолжают носить еще 5-6 месяцев. Конструкцию Павлика нельзя использовать при:
- выраженном смещении головки бедренной кости;
- ущемлении капсулы;
- значительных нарушениях в строении вертлужной впадины.
Массаж
Лечебный массаж помогает ускорить кровообращение, укрепить тазобедренные группы мышц, улучшить трофику связочного аппарата. Техника подразумевает использование мягких поглаживающих, постукивающих или растирающих движений. Массаж делают ежедневно. Сначала разминают грудь, верхние и нижние части тела, живот. Затем плавно переходят массажу внутренней поверхности бедер, сгибают и отводят ноги в стороны, делают движения конечностями по кругу.
Физиотерапия
Для улучшения обменных процессов в тканях, нормализации кровообращения в поврежденном отделе используют физиотерапию. Разные методики способствуют устранению болевого синдрома и мышечных спазмов. Для детей, как правило, выбирают:
- теплые ванны;
- ультрафиолетовое облучение;
- парафиновые или озокеритовые компрессы;
- электрофорез с кальцием, фосфором или йодом.
Вправление врожденного вывиха бедра
Когда консервативное лечение дисплазии не помогает, врач может предложить провести процедуру коррекции суставов – закрытое вправление вывиха. Как правило, такой метод даст нужный эффект при лечении детей до двух лет. После бескровное вправление выполнить будет технически сложно, поэтому детям от 3 лет вправление головки делают способом скелетного вытяжения. После проведения процедуры для жесткой фиксации на ноги оденут гипсовые повязки, проходить в которых необходимо до 6 месяцев.
Хирургическое лечение
Операция показана детям, которым все вышеперечисленные методы не помогли. Суть ее состоит в расстановке всех составляющих тазобедренной части в правильном направлении. Хирургических методов лечения существует очень много: открытое вправление вывиха, корригирующая операция, остеотомия деротационного характера, операция по замене сустава и прочее. Выбор лучшего метода зависит от степени деформации впадины тазовой области и эластичности связок.
Лечение дисплазии у взрослых
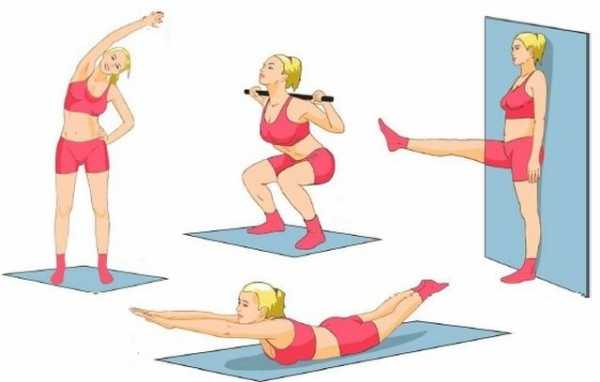
Для снятия хронических болей и уменьшения воспаления используются препараты из группы НПВП, например, Кетопрофен, Напроксен, Ибупрофен или Диклофенак. Для профилактики осложнений или лечения остеоартрита, неоартрозов, для предотвращения развития коксартроза назначают хондопротекторы: Румалон, Артепарон и другие внутримышечные инъекции. Устраняют дефекты и служат профилактикой дисплазии упражнения ЛФК.
Упражнения
Задача гимнастики – укрепить мышцы, наладить двигательную активность. ЛФК применяют на всех этапах лечения, кроме оперативного вмешательства (непосрественно до и после). Делать упражнения рекомендуется ежедневно по 2-3 раза, в перерывах на отдых можно разминать конечности массажем. Примерный комплекс упражнений:
- Займите положение «лежа на спине». Подогните колени. На счет три начните имитировать езду на велосипеде, двигая ногами взад-вперед. Повторять гимнастику нужно по 10-15 раз.
- Из этого же положения тела попытайтесь максимально близко свести стопы друг к дружке.
- Делайте попеременное сгибание-разгибание ног, одинаково распределяя нагрузку на обе конечности.
Видео
vrachmedik.ru
Врождённая дисплазия тазобедренных суставов: анатомия, диагностика, лечение
Ортопедическая патология опорно-двигательного аппарата выявляется у новорожденных при первичном осмотре. Врождённая дисплазия характеризует неправильное формирование и развитие суставов таза. Заболевание требует лечения с первых месяцев жизни. Невыявленная лёгкая форма приводит к врождённому вывиху бедра.
В восьмидесяти процентах изученных случаев патология касается девочек. Наличие отклонений у одного из родителей отражается на диагнозе детей. Левый сустав поражается чаще, реже изменяются оба сустава. Доказана связь тугого пеленания с врождёнными вывихами, являющимися сложной формой заболевания.
Внутриутробное развитие таит много опасностей для плода. Первые роды характеризуются повышенным риском появления на свет малышей с патологиями тазобедренных суставов.
Описывают ряд причин, способных спровоцировать нарушение:
- Генетические отклонения;
- Гормональный дисбаланс в организме матери;
- Кислородная недостаточность;
- Деструктивное развитие соединительной ткани в период эмбриогенеза;
- Поздняя беременность.

Поздняя беременность
Сопутствующими факторами выступают токсикоз, недостаточное поступление витаминов и минералов, вирусные инфекции. Вредные привычки матери непременно отражаются на плоде. Здоровье детей требует внимания до рождения. Недоразвитие тканей определяет УЗИ диагностика. Назначается коррекционное лечение.
Анатомические отклонения
Дисплазия меняет анатомическую форму сустава, ограничивает функциональность конечности. Правильная геометрическая форма тазобедренных суставов отвечает за разумное распределение нагрузки. Деформации подвергаются структуры:
- Вертлужная впадина;
- Проксимальный отдел бедра;
- Оси суставов.
Структура соединительной ткани новорождённого обладает повышенной эластичностью. Нормальная функциональность предполагает тесное взаимодействие головки с впадиной при помощи круглой связки. Смещению кости препятствует лимбус (хрящевая прослойка). При дисплазии вертлужная впадина становится плоской. Наблюдается резкий скос. Связки детей неспособны удерживать головку кости в правильном положении. Она выскальзывает из углубления вверх, устремляясь наружу. Лимбус деградирует, перестаёт препятствовать выдвижению. Подобная аномалия относится к подвывихам.
За равномерную нагрузку на ногу отвечает проксимальный отдел бедра. Правильную форму тазобедренных суставов измеряет шеечно-диафизарный угол. Величина угла должна соответствовать возрасту. Определяют три степени наклона:
- Норма. Углубление, головка, шейка бедра составляют прямой угол.
- Нарушение центрации. Варусное плоскостопие у детей. Угол отклонён в одну сторону.
- Обоюдный избыточный наклон вертлужной впадины и шеечно-диафизарного угла.
Анатомия дисплазии ТБС
Ротационные дисплазии являются нарушением физиологического развития костей в горизонтальной плоскости. Угол антеторсии (соотношение осей коленного и тазобедренного сустава) имеет разный наклон в зависимости от возраста. Несоответствие критериям ведёт к ротации соединительной ткани, возникновению косолапости.
Выявление симптомов заболевания
Врождённая дисплазия суставов таза имеет характерные признаки. До врачебного осмотра родителей должны насторожить внешние аномалии. Если одна ножка короче другой либо разведение коленей детей в положении лёжа вызывает плач, следует незамедлительно провести подробную диагностику. Врач проводит обследование в спокойной обстановке. Комната должна быть тёплой, ребёнок накормлен.
Симптоматика заболевания первых месяцев от рождения и более поздних сроков отличается. Выделяют стандартные маркеры выявления аномалий:
- Асимметрия подъягодичных складок. Особенно заметна аномалия при дисплазии тазобедренных суставов после трёхмесячного возраста. Углубления разной формы и длины расположены на разных уровнях. Симптом имеет значение только в комплексе с прочими тревожными позывами.
- Укорочение одного бедра. При положении лёжа на спине, согнутые колени находятся на разных уровнях (одно короче другого). Больное колено располагается ниже. Тест эффективен при одностороннем вывихе.
- Ограничение отведения бедра. Когда функции соединительной ткани нарушены, согнутые повреждённые конечности новорождённого возможно развести только до угла шестьдесят градусов. После семимесячного срока о дисплазии говорит угол в пятьдесят градусов.
- Симптом Маркса-Ортолани. Ноги сгибаются в коленях, происходит неторопливое разведение бёдер. При соскальзывании головки во впадину у детей раздаётся характерный щелчок. Это свидетельство вывиха.
Дисплазия у девочки
У девочек тревожным симптомом служит смещение половой щели от центра. Поздние сроки характеризуются лёгкой хромотой, ограниченной подвижностью, деформацией стоп. Зачастую дисплазия тазобедренных суставов исчезает после года жизни. Незрелые ткани укрепляются и приходят в анатомическое соответствие. Двенадцать процентов малышей остаются заложниками заболевания.
Современная диагностика
Вероятность врождённой патологии заставляет врачей производить тщательный анализ сопутствующих факторов. Токсикоз, повышенная пластичность соединительной ткани, наследственность, крупный плод — наличие указанных предпосылок позволяет причислять пациента к группе риска. Ортопеды включают в понятие «дисплазия» весь спектр отклонений.
Диагностика проводится на основании клинико-рентгенологических исследований. Известны несколько степеней сложности заболевания:
- Предвывих. Впадина имеет недоразвитую форму, но бедренная кость у детей не смещена. У взрослых неполноценность сустава затрагивает здоровую ногу.
- Подвывих. Изменяются пропорции соотношения суставов. Головка балансирует на краю впадины, благодаря соединительной ткани, не покидает её пределы.
- Вывих. Всестороннее разобщение поверхностей. Головка кости выскальзывает из углубления по направлению в сторону и вверх. Сложная форма заболевания тазобедренных суставов.
Ультразвуковая диагностика — стандарт для получения информации с первых часов жизни. Метод отличается высокой точностью, относительной безопасностью, в сравнении с рентгеном. Определяется точное расположение головки бедра. Фиксируется амплитуда смещений при движениях детей.
Рентгенограмма возможна после достижения ребёнком семимесячного возраста. Хрящевая ткань не отображается на снимке, поэтому проводится ряд геометрических вычислений. Вычисляется ацетабулярный угол (степень наклона вертлужной впадины). В зависимости от состояния соединительной ткани определяется уровень опорного сопротивления конечности.
Методы лечения
Диагноз становится призывом к действию. Чем старше ребёнок, тем сложнее восстановить жизнеспособность сустава. Лечение врождённых вывихов занимает долгий период времени и болезненно воспринимается ребёнком. Предвывих и подвывих тазобедренных суставов при своевременной профилактике исчезают за месяц.
Основная цель консервативного лечения — фиксация разведённых конечностей. Свобода движений при этом не должна ограничиваться. Движение обеспечивает центральное расположение головки кости. Кровоток не нарушается, суставы насыщены питательными веществами. Мышечный корсет детей развивается гармонично.
Поза лягушки способствует самоустранению подвывихов. Принцип широкого пеленания эффективен с рождения. Из мягкой пелёнки формируется распорка длинной 16 см. Ножки разводятся в стороны согнутыми, под углом шестьдесят градусов и прокладываются пелёнкой, чтобы восстановить формирование соединительной ткани.
Специальные приспособления подбирает ортопед. Главная предосторожность — не травмировать нежные эпителии ребёнка и не препятствовать подвижности. К ортопедическим корректорам относятся:
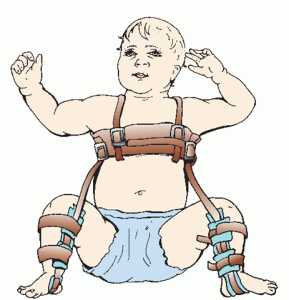
- Стремена Павлика. Принцип сгибания колен и тазобедренных суставов с помощью бандажа со стременами. Риск деформации головки бедра сводится к нулю. Приспособление мягкого типа — золотой стандарт ортопедии.
Ортопедический корректор
- Подушка Фрейка. Разведение суставов с использованием пластиковых штанишек. Результат заметен у детей до девятимесячного возраста.
- Кокситная повязка, вправление вывиха. Закрытое вправление проводят до пяти лет. После накладывается гипсовая шина для фиксации сгибания и отведения, с соблюдением прямого угла. Старший возраст характеризуется изменением структуры соединительной ткани и требует операции.
Лечебная гимнастика с упражнениями на раздвижение бёдер проводится при смене памперса. Сопровождает весь период консервативного лечения. Препятствует застою крови. Создаёт предпосылки правильной двигательной активности. Движения плавные, чтобы избежать повреждений соединительной ткани. Рекомендуется плавание на животе.
Массаж необходим при любой степени дисплазии. Исключение вертикальной нагрузки требует поддержания мышечного тонуса с помощью массажных манипуляций. Применяются точечные надавливания подушечками большого пальца на сустав с одновременным отведением наружу и лёгким потряхиванием. Полезен вибрационный массаж внутренней поверхности тазобедренных суставов, когда таз ребёнка приподнимается и медленно качается на весу.
Отсутствие терапевтического эффекта, поздняя диагностика, болевой синдром, потеря подвижности — показания для хирургического вмешательства. Тип операции подбирается индивидуально:
- Закрытая редукция. Действия хирурга восстанавливают правильное сочленение головки и впадины.
- Тенотомия. Удаление сухожилия. Инструментальное вмешательство минимально.
- Бедренная остеотомия. Разрушенная часть бедра укрепляется металлическими пластинами.
Отсутствие грамотного лечения приводит детей к сколиозам и другим нарушениям осанки и походки. Взрослым угрожает коксартроз, остеохондроз.
Прогнозы и профилактика
Восстановить правильное положение конечности при врождённой дисплазии возможно. Бдительность родителей и неонатологов предупреждает осложнения. Рекомендуется слабое пеленание либо отказ от него. Физиологически выверенной считается «поза лягушонка», обеспечивающая свободное движение тазобедренных суставов.
Появление одноразовых подгузников, их частая смена — своеобразная лечебная гимнастика. Полезно носить малыша в слинге. Детям постарше пользу приносят занятия плаванием, велосипедные прогулки. Всё, что способствует обогащению соединительной ткани кислородом, следует применять. Пожилым людям противопоказаны резкие противоестественные движения, травмы. Следует беречь суставную капсулу.
Возможности современной медицины спасают на любой стадии развития заболевания. Цена вопроса в том, что лучше перенести плач новорождённого, привыкающего к стременам Павлика, чем наблюдать, как взрослому укрепляют бедро металлическими пластинами.
otnogi.ru
Дисплазия тазобедренных суставов
Врождённый вывих бедра (син. Дисплазия тазобедренного сустава) — это врождённая неполноценность сустава, обусловленная его неправильным развитием, которая может привести (или привела) к подвывиху или вывиху головки бедренной кости — к «врождённому вывиху бедра» (англ. congenital dislocation of the hip). Современное название этой патологии — дисплазия тазобедренного сустава (англ. developmental dysplasia of the hip). Речь идет о дисплазии развития (о нарушении развития всех структур сустава в процессе пре- и постнатального онтогенеза).
Статистика
 Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности его распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 % , в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 % , среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и негров.
Дисплазия тазобедренных суставов распространена во всех странах (2 — 3 %), однако имеются расово-этнические особенности его распространения. Например, частота врождённого недоразвития тазобедренных суставов у новорождённых детей в скандинавских странах достигает 4 %, в Германии — 2 % , в США она выше среди белого населения, чем афроамериканцев, и составляет 1 — 2 % , среди американских индейцев вывих бедра встречается у 25-50 на 1000, тогда как врождённый вывих бедра почти не встречается у южноамериканских индейцев, у южных китайцев и негров.
Замечена связь заболеваемости с экологическим неблагополучием. Заболеваемость в РФ составляет примерно 2 — 3 %, а в экологически неблагоприятных регионах до 12 %.
Статистика дисплазий противоречива. Так в Украине (2004 год), врождённая дисплазия, подвывих и вывих бедра встречаются от 50 до 200 случаев на 1000 (5 — 20 %) новорождённых, то есть существенно (5-10 раз) выше чем на той же территории в советский период.
Отмечена прямая связь повышенной заболеваемости и традиции тугого пеленания выпрямленных ножек младенца. У народов, живущих в тропиках, новорождённых не пеленают, не ограничивают свободу их движения, носят их на спине (при этом ноги ребенка находятся в состоянии сгибания и отведения) заболеваемость ниже. Например, в Японии в рамках национального проекта в 1975 году была изменена национальная традиция тугого пеленания выпрямленных ножек младенцев. Результат: снижение врождённого вывиха бедра с 1.1 — 3.5 до 0,2 %
Чаще эта патология встречается у девочек (80 % выявленных случаев), семейные случаи заболевания составляют примерно треть. Дисплазия тазобедренного сустава в 10 раз чаще встречается у тех детей, родители которых имели признаки врождённого вывиха бедра. Врождённый вывих бедра выявляется в 10 раз чаще у родившихся при тазовом предлежании плода, чаще при первых родах. Часто дисплазия выявляется при медикаментозной коррекции беременности, при беременности, осложнённой токсикозом. Чаще поражается левый тазобедренный сустав (60 %), реже правый (20 %) или оба (20 %)
До первой половины прошлого столетия учитывали только тяжёлую форму дисплазии, врождённый вывих бедра (3-4 случая на 1000 рождений). В те годы «лёгкие формы» дисплазии не выявляли и не лечили. С 70-х — 90 гг. применяют термин «дисплазия тазобедренного сустава», понимая под этим не только вывих, но и предвывих и подвывих тазобедренного сустава. Цифры заболеваемости увеличились десятикратно.
Следует отметить, что отсутствие четких стандартов и опасение пропустить тяжёлую ортопедическую патологию является причиной гипердиагностики (20-30 % на стадии предвывиха). Дилемма «незрелый тазобедренный сустав и предвывих» обычно решается в пользу дисплазии, что увеличивает цифры заболеваемости.
Анатомические особенности тазобедренного сустава при дисплазии
Дисплазия тазобедренного сустава может проявляться в самых разных формах. Различают три основные формы дисплазий:
- дисплазию вертлужной впадины — ацетабулярную дисплазию,
- дисплазию проксимального отдела бедренной кости
- ротационные дисплазии.
При дисплазии существенно изменяется форма, взаимоотношение и размеры структур тазобедренного сустава. Развитие тазобедренного сустава происходит в процессе тесного взаимодействия головки бедра и вертлужной впадины. Распределение нагрузки на костные структуры определяет ускорение или замедление костного роста, определяет в конечном результате форму и головки бедра и вертлужной впадины, а также геометрию сустава в целом.
Тазобедренный сустав новорождённого даже в норме является незрелой биомеханической структурой, его суставная впадина уплощена, она расположена более вертикально, в сравнении с «взрослым суставом», связки сустава избыточно эластичные. Сустав удерживается в суставной впадине за счет напряжения суставной капсулы, собственной связки (круглой связки тазобедренного сустава). Смещению бедренной кости вверх препятствует хрящевая пластинка вертлужной впадины, которая называется «лимбус» (вертлужная губа — labrum — [лат.] губа, край).
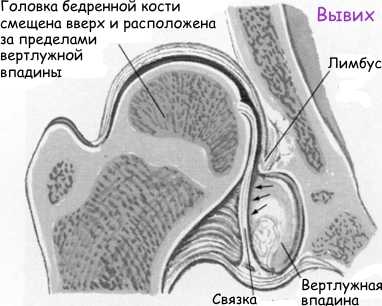
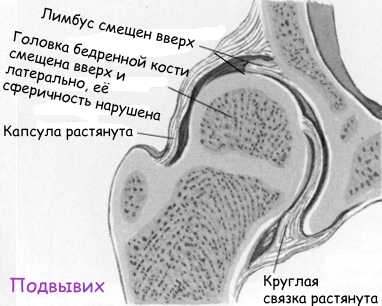
При нарушении развития сустава (при дисплазии) мы видим (см. рисунок) более плоскую и скощенную суставную впадину, избыточно эластичные связки и суставная капсула не способны удерживать головку бедренной кости в суставной впадине, она смещается вверх и латерально (кнаружи). При этом лимбус выворачивается (смещается вверх) и деформируется, он теряет способность удерживать смещение головки бедренной кости. При определенных движениях головка бедра может выйти за пределы вертлужной впадины. Такое состояние сустава называется «подвывих».
При тяжелой форме дисплазии тазобедренного сустава головка бедренной кости полностью выходит за пределы вертлужной впадины, такое состояние называется «вывих бедра». Головка бедра располагается выше суставной впадины, лимбус вворачивается внутрь сустава и находится ниже головки бедра, суставная впадина заполняется жировой и соединительной тканью. Это существенно затрудняет вправление вывиха.
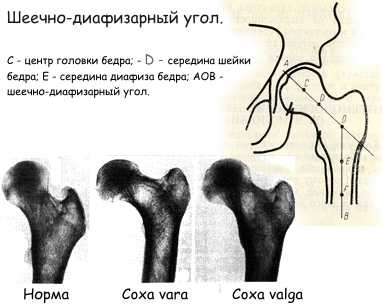
Дисплазия тазобедренного сустава может проявляться не только в виде нарушения вертлужной впадины (ацетабулярная дисплазия), но и неправильным развитием проксимального отдела бедренной кости. Форма проксимального отдела бедренной кости чаще всего описывается шеечно-диафизарным углом (ШДУ), который образован срединной линием диафиза и линией, проведенной через центры головки и шейки бедренной кости. Эти измерения проводят на фронтальной рентгенограмме. В зависимости от величины этого угла, в зависимости от того насколько он соответствует возрастной норме, различают нормальную форму проксимального отдела бедренной кости, дисплазию с увеличением этого угла — coxa valga, дисплазию с уменьшением этого угла — coxa vara. Очень важно соотношение между вертлужной впадиной и головкой бедренной кости. Для оценки геометрии тазобедренного сустава применят много методов, один из них показан на рисунке. Важным показателем является центрация головки бедра и вертлужной впадины. Если провести линию через края вертлужной впадины (АВ) и линию через середину головки и шейки бедра (CF), то линия СF должна проходить через середину (точка О) линии АВ.
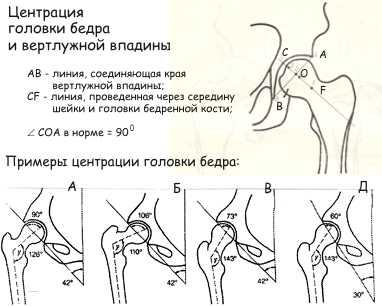
Причём угол, образованный этими линиями должен приближаться к прямому. В этом заключается большой биомеханический смысл: равномерная нагрузка на головку и вертлужную впадину и нормальное развитие этих структур. Угол центрации тесно связан с формой шеечно-диафизарного отдела. В нижней части рисунка показаны некоторые формы дисплазии тазобедренного сустава, связанные с нарушением шеечно-диафизарного угла и угла наклона в вертлужной падины. Рисунок А — норма. Линия наклона вертлужной впадины и срединная линия головки и шейки составляют прямой угол, ШДУ и угол наклона вертлужной впадины не изменены. Рисунок Б — варус проксимального отдела бедра с нарушением центрации. Рисунок В показывает форму дисплазии с увеличением ШДУ при нормальном угле наклона вертлужной впадины. Рисунок Г — дисплазия, при которой сочетается и избыточный ШДУ и избыточный угол наклона вертлужной впадины.
Ротационные дисплазии — нарушение развития костей с нарушением их геометрии в горизонтальной плоскости.
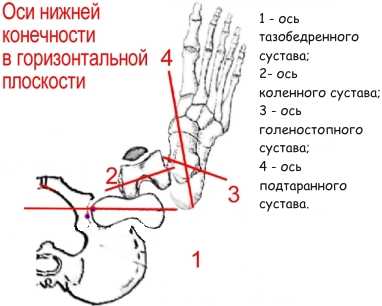
В норме у человека суставы нижних конечностей — несоосны. Ось движения каждого сустава не совпадает с осью выше- и нижележащего сустава. Ось тазобедренного сустава (ось сустава в горизонтальной плоскости) находится под неким углом к оси коленного. Это происходит за счёт формы бедренной кости, которая скручена таким образом, что головка бедренной кости повернута вперед. Как показано на рисунке (вид сверху), ось коленного сустава, проведенная через мыщелки бедра образует некий угол с осью тазобедренного сустава, линией, проведенной через середину шейки и головки бедренной кости. Этот угол называется «угол антеторсии». Угол антеторсии бедренной кости составляет при рождении 15-57° (среднее — 32°), 20—50° (34°) у 1—3-х летних детей, 12—38° (25°) у 4—6-ти летних детей и 25—37° (12°) у взрослых. Феномен уменьшения с возрастом угла антеторсии объясняется началом ходьбы и вертикализацией тела. В большинстве случаев антеторсия бедра это конституционная норма. Избыточная антеторсия сопровождается нарушением центрации головки бедра по отношению вертлужной впадины и проявляется особенностью походки ребенка — походка с внутренней ротацией ноги, разновидность косолапой походки.
Диагноз и диагностика
Такие факторы, как «наличие дисплазии суставов у родителей», «тазовое предлежание», «крупный плод», «деформация стоп», «токсикоз беременности», в особенности у девочек, должны настораживать в плане возможной врождённой патологии суставов. Риск врождённой патологии тазобедренного сустава в этих случаях возрастает десятикратно. Поэтому таких детей, даже если ортопедическая симптоматика отсутствует, относят к группе риска по врождённому вывиху бедра.
Большинство ортопедов и смежных специалистов под дисплазией подразумевают врождённую неполноценность сустава, которая обусловлена его недоразвитием и может привести к подвывиху или вывиху головки бедра. При вывихе бедра головка полностью теряет контакт с вертлужной впадиной, при подвывихе — только частично. Дисплазия, или предвывих, характеризуется нарушением развития тазобедренного сустава без смещения сочленяющих элементов сустава. Однако многие ортопеды и хирурги используют термин «дисплазия» в собирательном понятии, включая в него все аномалии — от рентгенологического едва улавливаемого недоразвития крыши сустава без смещения головки бедра до истинного вывиха.
Таким образом, классификация степеней патологии тазобедренного сустава в этих случаях должна основываться на клинико-рентгенологических показателях:
Классификация дисплазии тазобедренного сустава. A: Норма. B: Предвывих. C: Подвывих. D: Врождённый вывихПредвывих тазобедренного сустава — клинически и рентгенологически определяемое нарушение развития сустава без смещения бедра (В). Такое состояние чаще всего наблюдается у новорождённых. Выявляется, кроме того, на так называемой здоровой стороне у подростков и взрослых при односторонних вывихах.
Подвывих головки бедра — смещение её вследствие антеверсии и вальгуса в пределах суставной впадины: а) первичный, б) остаточный (после вправления головки бедра) (C).
Врождённый вывих бедра (D): а) боковой или переднебоковой, б) надацетабулярный, в) подвздошный высокий.
Целесообразно различать понятия «нарушение развития сустава» (это собственно и есть дисплазия) и замедление развития (незрелый сустав — пограничное состояние, группа риска). На дисплазию тазобедренного сустава указывает отягощенная наследственность, патология беременности, клинические признаки нестабильности тазобедренного сустава (то есть признаки предвывиха), или, тем более, признаки смещения головки бедренной кости по отношению к вертлужной впадине (то есть признаки подвывиха или вывиха сустава). Клинически установленный диагноз должен быть подтвержден данными УЗ исследования, а в возрасте старше 3 месяцев рентгенологическим исследованием.
Диагноз «дисплазия тазобедренного сустава» ставят прежде всего на основании клинических признаков, результатов ультразвукового исследования и рентгенодиагностики. Ультразвуковое и рентгенологическое исследование, информативные и чрезвычайно важные методы диагностики, но являются вторичными по отношению к клиническим методам. Диагноз «дисплазия тазобедренного сустава» всегда предполагает вероятность развития вывиха бедра и необходимость безотлагательного лечения.
Своевременно заподозрить или поставить диагноз должен врач ортопед при осмотре новорождённых в родильном доме. Далее больные дети и дети группы риска наблюдаются ортопедом по месту жительства. Всем больным детям и новорождённым из группы риска назначается ортопедическое лечение, которое продолжается до уточнения окончательного диагноза.
Все эти дети должны наблюдаться ортопедом и должны быть обследованы с применением ультразвукового, а с 3-х месячного возраста с применением рентгеновского метода. Диагноз окончательно формулирует врач ортопед по месту жительства на основании осмотра, результатов инструментальных методов и на основании динамического наблюдения ребенка.
Клинические симптомы
Исследование ребёнка имеет особенности в зависимости от возраста ребенка и от степени нарушения функционального состояния тазобедренного сустава. Осмотр ребенка проводят в тихой и спокойной обстановке, в теплом помещении, после кормления, в состоянии максимального расслабления мышц. Можно выделить 4 группы клинических тестов, которые могут указывать на дисплазию тазобедренного сустава у детей первого года жизни:
- асимметрия кожных складок
- укорочение бедра
- симптом соскальзывания Маркса-Ортолани
- ограничение отведения бедра
Прежде всего обращают внимания на симметричность кожных складок бедра, имея в виду то, что при двусторонней патологии этот признак может быть и не виден. Асимметрия кожных складок более информативна у детей старше 2-3-х месячного возраста. Кожные складки при врождённом вывихе бедра располагаются на разных уровнях, отличаются глубиной и формой. Диагностическое значение имеют: ягодичные, подколенные и паховые складки. На стороне подвывиха или вывиха они глубже и их больше. Этот симптом наблюдается у половины больных детей и «сам по себе» диагностического значения не имеет.
Часто наблюдаемая асимметрия кожных складок на бедре, особенно у новорождённых, диагностического значения не имеет, она встречается у совершенно здоровых младенцев.
Надежным диагностическим критерием является феномен укорочения бедра за счет заднего смещения головки бедренной кости относительно вертлужной впадины. Он указывает на самую тяжелую форму дисплазии тазобедренного сустава — на врождённый вывих бедра. Тест считается положительным, если у лежащего на спине ребенка с согнутыми в коленных и тазобедренных суставах ногами, колено на больной стороне располагается ниже.
Золотым стандартом ранней диагностики дисплазии тазобедренного сустава является симптом Маркса-Ортолани (см. рисунок). Симптом соскальзывания описан советским ортопедом В. О. Марксом в 1934 году и независимо от него итальянским педиатром Марино Ортолани в 1936 году. как симптом «щелчка». Василий Оскарович Маркс так описывает предложенный им симптом соскальзывания:
«Ребенка укладывают на спину, причем его лицо обращено к врачу. Последний сгибает обе ножки больного в тазобедренных и коленных суставах и захватывает руками бедра так, что большие пальцы располагаются на внутренних, а прочие — на наружных поверхностях бедер. Врач медленно, избегая форсированных движений, отводит бедра равномерно в обе стороны. Усилий для получения отведений не требуется, так как в этом положении ребенок утрачивает способность сопротивляться. При нормальных отношениях в суставах оба бедра в положении крайнего отведения почти касаются наружными поверхностями плоскости стола. При вывихе головка бедра в момент отведения соскальзывает в вертлужную впадину, что сопровождается характерным толчком. Если после этого вправления бедро оставить в положении отведения, оно само начинает приводиться и, достигнув определенной степени приведения, производит быстрое толчкообразное движение в направлении приведения, соответствующее моменту вывихивания головки из вертлужной впадины. Такое движение легко заметить, если внимательно следить за приводящимся бедром»
С тех пор этот простой и информативный тест мало изменился и с успехом применяется для диагностики нестабильности и врождённого вывиха тазобедренных суставов у детей первого года жизни. Конечно же требуется определенный практический навык выполнения этого теста, а главное правильное трактование его результатов, сопоставлением его с другими симптомами и результатами исследований.
Однако, сам по себе факт положительного симптома Маркса-Ортолани у детей первых двух недель жизни, вовсе не свидетельствует о заболевании тазобедренного сустава. Это симптом может встречаться и у совершенно здоровых новорождённых. Соотношение больных и здоровых новорождённых, у которых был выявлен симптом соскальзывания, составляет соответственно 60 и 40 % случаев. 60 % новорождённых «выздоравливают» в первую неделю жизни, а 88 % в первые 2 месяца. Оставшиеся 12 % собственно и составляют различные стадии истинной дисплазии тазобедренного сустава. Этот симптом теряет свое значение с возрастом больного ребенка, он выявляется только у 25 % детей старше 2-3 недель. Ограничение отведения бедра на стороне дисплазии является характерным признаком дисплазии тазобедренных суставов.
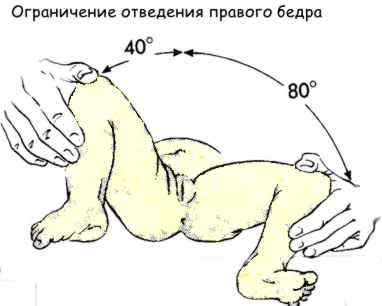
«Если при выявлении врождённого вывиха бедра у младенца симптом соскальзывания не вызывается потому, что он уже исчез, то при сохранившемся вывихе на смену симптому соскальзывания появляется симптом ограничения отведения бедер. У здорового новорождённого можно развести ножки в тазобедренных суставах на 80—90° каждую, уложить разведенные бедра наружными поверхностями на ложе. Если каждую ножку можно отвести только до угла 50—60°, то у новорождённого, по-видимому, — врождённый вывих бедра. У здорового семи — восьмимесячного младенца можно отвести каждую ножку на 60—70°. Если удается отвести каждую ножку только до 40—50°, то имеется, вероятно, врождённый вывих бедра. Ножки в тазобедренных суставах разводят, захватывая их так же, как при выявлении симптома соскальзывания (цит. по В. О. Марксу)»
Рентгендиагностика
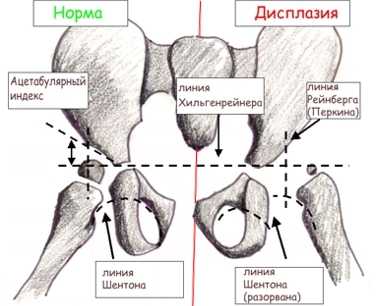
Большая часть головки бедра и вертлужной впадины у детей раннего возраста состоит из хрящей, которые невидимы на рентгеновском снимке, поэтому для чтения рентгенограмм применяют различные схемы. Прежде всего проводят вертикальную срединную линию, она проходит через середину крестца. Проводят горизонтальную линию через У-образные хрящи, через нижние точки подвздошной кости (линия Хильгенрейнера). Через наружно верхний край, перпендикулярно горизонтальной линии, проводят линию Перкина. Часто бывает, что на стороне поражения невозможно определить верхний край вертлужной впадины. В этих случаях пользуются методом Рейнберга: симметрично, на таком же расстоянии от срединной линии, проводят вертикальную линию (перпендикулярно горизонтальной). Она и будет обозначать невидимый на рентгенограмме верхнелатеральный край впадины. Через края вертлужной впадины проводят касательную линию до пересечения с горизонтальной линией Хильгенрейнера. Образованный угол называется «ацетабулярный угол» или угол наклона крыши вертлужной впадины.
К вспомогательным линиям относят линию Шентона и Кальве. Линия Шентона (запирательно-бедренная дуга) в норме «представляет собой мысленное продолжение краниального края запирательного отверстия на медиальный краевой контур шейки бедра» (В. О. Маркс, 1978). При патологии (смещении бедра латерально и вверх) эта линия разрывается.
При дисплазии ядра окостенения появляются позже, размеры их меньше, они развиваются медленнее. В норме ядро окостенения головки бедренной кости большей своей частью располагается медиальнее линии Перкина и ниже линии Хильгенрейнера. При подвывихе и вывихе она смещается вверх и латерально. Ядра окостенения головки бедра появляются у девочек в 4 месячном, у мальчиков в 6 месячном возрасте.
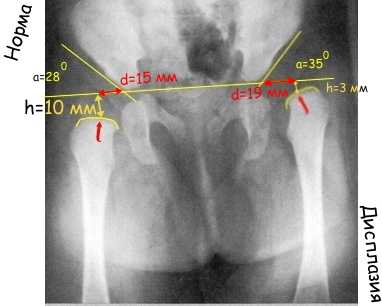 Фронтальный рентгенснимок месячного ребенка в стандартном положении. Дисплазия левой вертлужной впадины. Подвывих левой бедренной кости
Фронтальный рентгенснимок месячного ребенка в стандартном положении. Дисплазия левой вертлужной впадины. Подвывих левой бедренной костиВеличина ацетабулярного угла в норме составляет менее 30° новорождённых и около 20° у 3-месячных детей старше.
«У нормального новорождённого угол наклона крыши (ацетабулярный угол) равен в среднем 25—29°. Угол наклона у грудного ребенка в связи с прогрессирующим окостенением таза от месяца к месяцу уменьшается. К одному году жизни угол равен в нормальных условиях у мальчиков 18,4 У девочек —20,0°. К 5 годам жизни он бывает меньше 15,0° у детей обоего пола. Углы наклона крыши, превышающие средние цифры, означают задержку нормального окостенения, то есть ту или иную степень дисплазии сустава. Незначительные отклонения от нормы исчезают обычно впервые месяцы жизни младенца» (Маркс В. О.)
Очень важный показатель, характеризующий дисплазию тазобедренного сустава, — «величина h», характеризующая вертикальное смещение головки бедра. Это расстояние от линии Хильгенрейнера до центра головки бедра, то есть примерно до середины видимой на рентгенограмме метаэпифизарной пластинки бедренной кости (на 1-1,5 мм выше).
В норме величина «h» составляет от 9 до 12 мм. Уменьшение этого размера или различие его справа и слева указывают на дисплазию.
И ещё один важный показатель — величина «d» — показатель латерального смещения головки бедра относительно вертлужной впадины. Это расстояние от дна вертлужной впадины до линии «h». В норме он не превышает 15 мм.
Ультразвуковая диагностика
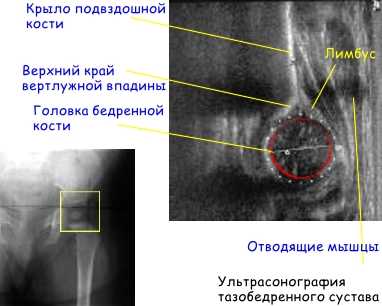 Слева показан рентгеновский снимок, справа — сонографическое изображение. Видна головка бедра, верхне-наружная часть вертлужной впадины, крыло подвздошной кости, отводящие мышцы и лимбус.
Слева показан рентгеновский снимок, справа — сонографическое изображение. Видна головка бедра, верхне-наружная часть вертлужной впадины, крыло подвздошной кости, отводящие мышцы и лимбус.Ультрасонография тазобедренных суставов детей первого года жизни является диагностическим стандартом Основным показанием к применению этого метода является факторы риска и клинические признаки дисплазии суставов у детей до 3-х месяцев. Это достойная альтернатива рентгеновскому исследованию у детей до 6-ти месячного возраста. Ультразвуковой метод достаточно точен и практически безопасен для ребенка.
При фронтальном срезе сонографическая картинка примерно соответствует изображению переднезадней рентгенограммы. В данном случае головка бедра центрирована, это норма. При исследовании можно определить смещение головки бедра при различных движениях. Если провести линию, параллельно латеральной стенке подвздошной кости, то можно измерить так называемый «угол α» — угол наклона вертлужной впадины, который характеризует степень развития костной крыши. По мере созревания, этот угол увеличивается. Угол β характеризует степень развития хрящевой крыши. В зависимости от этих и многих других показателей суставы делятся на типы.
Лечение
Основными принципами лечения являются: раннее начало, применение ортопедических средств для длительного удержания ножек в положении отведения и сгибания, активные движения в тазобедренных сустава в пределах дозволенного диапазона.
«Для лечения дисплазии тазобедренного сустава без смещения и со смещением головки бедра предложены различные виды подушек, штанишек, стремян, шин, аппаратов и других приспособлений. Все они рассчитаны на то, чтобы удержать в положении разведения ножки ребенка и обеспечить им функцию. У детей первых 2—3 мес. при подозрении на дисплазию тазобедренного сустава или наличии клинических симптомов вывиха не требуется рентгенологического подтверждения диагноза, ибо в любом случае необходимо применять одни и те же лечебно-профилактические меры — разведение ножек с помощью мягких прокладок (широкое пеленание, подушка Фрейка и др.), гимнастика с применением отводяще-круговых движений в суставе, массаж ягодичных мышц. Для лечения детей с дисплазией способом разведения ножек пригодны пеленки, „штанишки“ Бекера, подушки Фрейка, стремена Павлика, эластичные шины. В этом возрасте совершенно недопустимо применение жестких конструкций, то есть шин, препятствующих движениям конечностей, совершаемым младенцем »
Чаще всего для лечения врождённого вывиха бедра применяют: стремена Павлика, подушка Фрейка, шина Виленского, шина Волкова. В тяжелых случаях применяется одномоментное вправление вывиха и кокситная повязка. При неэффективности консервативного лечения применяют различные виды корригирующих операций. Одним из методов лечения легких дисплазий и профилактики является широкое пеленание.
Стремена Павлика
В 1946 году в Праге чешский ортопед Арнольд Павлик сообщил об успешном лечении врождённого вывиха бедра с использованием нового, как он его назвал, «функционального метода лечения». В те годы для придания сгибания и отведения бедер применялись жесткие конструкции, ограничивающие движения в тазобедренных суставах. Частым осложнением такого лечения было тяжелое заболевание «асептический некроз головки бедренной кости» (30 % детей, которым проводилось лечение ).
Павлик так определил суть своего изобретения:
«Принцип этого метода состоит в том, чтобы обеспечить сгибание ног ребенка в коленных и тазобедренных суставах, используя стремена. Известно, что ни взрослый, ни ребенок не в состоянии удерживать приведенные нижние конечности в сгибании. Это является не физиологичным, мышцы быстро устают и ноги разводятся. Это то, в чем нуждается тазобедренный сустав для лечения дисплазии… Движения в суставе свободны. Это то, в чем нуждается развивающийся детский сустав для выздоровления, так как тазобедренный сустав — орган движения»
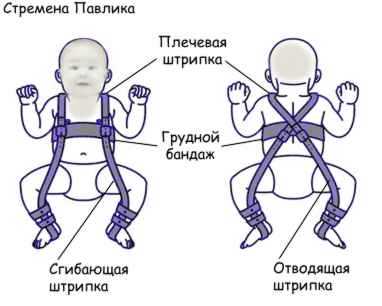
С тех пор лечение дисплазии тазобедренных суставов с применением стремян Павлика — золотой стандарт детской ортопедии. В современном виде стремена Павлика представляют собой ортопедическое изделие, сшитое из мягкой ткани, состоящее из грудного бандажика (лифчика), с плечевыми штрипками (ремешками), отводящих штрипок, которые располагают «позади колена», сгибающих передних штрипок и бандажиков, расположенных на голеностопном суставе.
Широкое пеленание
Широкое пеленание применяют у детей «группы риска», у новорождённых с УЗ признаками «незрелого сустава», а также в тех случаях, полноценное лечение по каким-либо причинам провести невозможно. Это основной метод профилактики дисплазии тазобедренного сустава. Техника пеленания несложна: две пеленки прокладывают между ножек младенца, придавая положение сгибания и отведения в тазобедренных суставах, а третьей фиксируют ножки. Широкое пеленание позволяет сохранять положение разведения и сгибания 60—80°.
Массаж и лечебная гимнастика
Задача ЛФК — укрепление мышц тазобедренного сустава и организация двигательной активности ребенка, достаточной для полноценного физического развития. Цель — стабилизация тазобедренного сустава, восстановление нормального объёма движений и повышение уровня здоровья ребенка. Лечебная гимнастика применяется на всех этапах консервативного лечения и имеет свои особенности на этапе разведения ножек, на этапе удержания и на этапе реабилитации после снятия ортопедических изделий.
Вправление вывиха и лечение кокситной повязкой
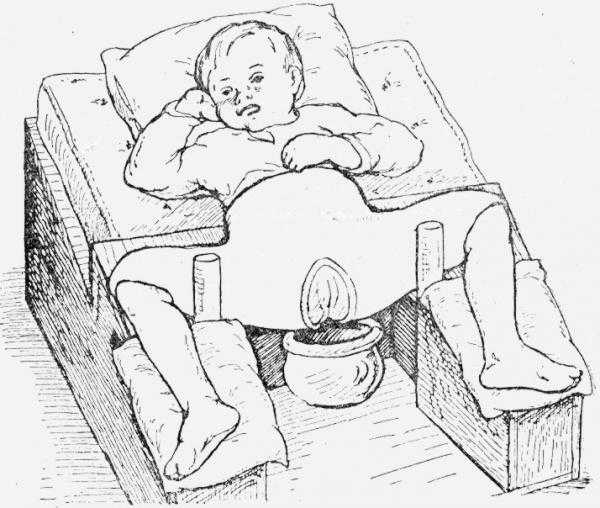 Ребенок в кокситной повязке после вправления врождённого вывиха бедра.
Ребенок в кокситной повязке после вправления врождённого вывиха бедра.В 1896 году Адольф Лоренц опубликовал первые случаи излечения врождённого вывиха бедра при помощи бескровного вправления с последующей длительной фиксацией ног кокситной гипсовой повязкой в положении сгибания и отведения в тазобедреном суставе под прямым углом (первое положение Лоренца). Закрытое вправление вывиха проводят детям от 2 до 6 лет. До 2-летнего возраста вправление вывиха бедра достаточно эффективны, и обычно применяют функциональные методы вправления (отводящие шины или стремена Павлика), кроме того после вправления вывиха приходится держать ребенка в гипсовой повязке около 6 месяцев, и этот метод не рекомендован до тех пор, пока ребенок не научится вести себя опрятно. После 5 летнего возраста бескровное вправление вывиха технически сложно или даже невозможно. В этих случаях применяют хирургическое лечение — открытое вправление.
Хирургическое лечение
Для лечения врождённого вывиха бедра применяют большое количество хирургических методов, которые можно разделить на группы:
- Открытое вправление вывиха
- Операции на проксимальном отделе бедренной кости (корригирующие варизирующие и деротационные остеотомии)
- Операции на тазовом компоненте (остеотомия таза по Хиари)
- Паллиативные операции (Шанца, Кенига)
Прогноз, дисплазия тазобедренного сустава у взрослых
Нарушение биомеханики тазобедренного сустава в результате дисплазии может привести к тяжелым нарушениям функции нижних конечностей, к инвалидизации, как непосредственно с первых шагов ребенка, так и во взрослой жизни.
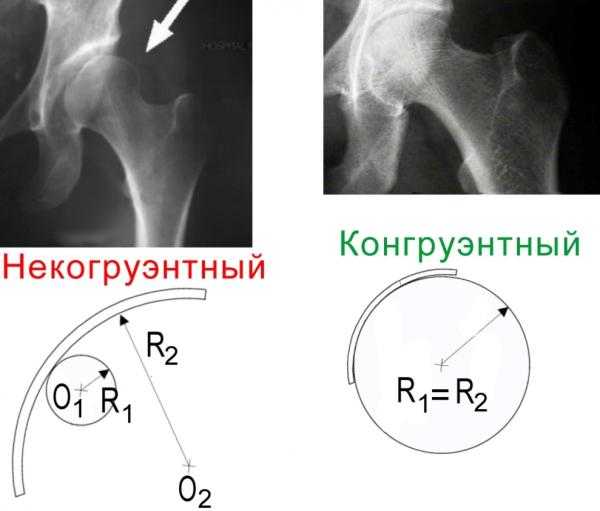 Неконгруэнтность диспластического тазобедренного сустава
Неконгруэнтность диспластического тазобедренного суставаДиспластический тазобедренный сустав прежде всего характеризуется неконгруэнтностью, то есть несоответствием суставных поверхностей шаровидной головки бедренной кости и вертлужной впадины. При дисплазии радиус вертлужной впадины больше радиуса головки бедренной кости, площадь контакта суставных поверхностей меньше, нагрузка на суставную впадину существенно выше. Это с одной стороны обеспечивает большую свободу движения, а с другой стороны снижает устойчивость сустава к физическим нагрузкам.
Дисплазия тазобедренного сустава, чаще всего дисплазия вертлужной впадины, до определенного возраста являющаяся проблемой детской ортопедии. Если биомеханические нарушения в результате дисплазии не превышают критического уровня (стадия подвывиха или вывиха тазобедренного сустава), какие-либо отклонения в физическом развитии детей, подростков и молодых людей не выявляются.
Напротив, замечено, что люди с ацетабулярной дисплазией имеют высокую потребность в двигательной активности, хорошую моторику, они чаще занимаются физкультурой, спортом, танцами, нередко имеют успехи в этом виде деятельности. Этому способствует врождённая гипермобильность суставов, высокая эластичность связок и конституционный тип физического развития.
Большинство из них женщины (см статистику при врождённом вывихе бедра), которые составляют группу риска рождения ребенка с врождённым вывихом бедра. У половины пациентов выявляется двусторонние дисплазии с преимущественным поражением тазобедренных суставов. Нередко дисплазия тазобедренного сустава — рентгенологическая находка, после которой только половина «вспоминает» историю «врождённого вывиха бедра» в младенчестве.
Дисплазия левого тазобедренного сустава у больного М., 25 лет с начальными клиническими признаками коксартроза: уплотнение субхондральной пластинки крыши вертлужной впадины. Разметка рентгенограммы.Дисплазия тазобедренного сустава выявляется при рентгенологическом исследовании. Схема разметки. Линия АВ: нижний контур «фигуры слезы» — наружный край вертлужной впадины (в норме образует угол с горизонтальной осью 40-45 °). Линия ВF проведена вертикально вниз от наружного края вертлужной впадины (в норме головка бедренной кости не выступает кнаружи от проведенной линии). Линия CE проведена через центры головки и шейки бедра (в норме проходит через середину отрезка AB, несоответствие свидетельствует о децентрации гловки бедренной кости в вертлужной впадине. Линия CD — ось бедренной кости, которая с линией CE образует шеечно-диафизарный угол (в норме угол 120—130 °, увеличение угла свидетельствует о coxa valga, уменьшение о coxa vara.
Наиболее информативным признаком дисплазии вертлужной впадины является угол наклона плоскости входа во впадину (В. Н. Гурьев, 1975), который образуется линиями от края крыши вертлужной впадины до нижнего контура «фигуры слезы» и от нижнего контура последней к горизонтальной плоскости. Увеличение угла свыше 40-45 ° расценивается как проявление дисплазии тазобедренного сустава. Другим важным показателем является нарушение центрации головки бедренной кости: несоответствие линии, проведенной через центры головки и шейки бедра и линии, проведенной через центр вертлужной впадины перпендикулярно линии, соединяющей края вертлужной впадины тазобедренного сустава.
Многие авторы рассматривают дисплазию тазобедренного сустава как предболезнь, которая при неблагоприятных условиях может проявляться в виде диспластического коксартроза, который встречается у 86,3 % всех заболеваний тазобедренного сустава, значительно опережая травматический коксартроз.
Диспластический коксартроз
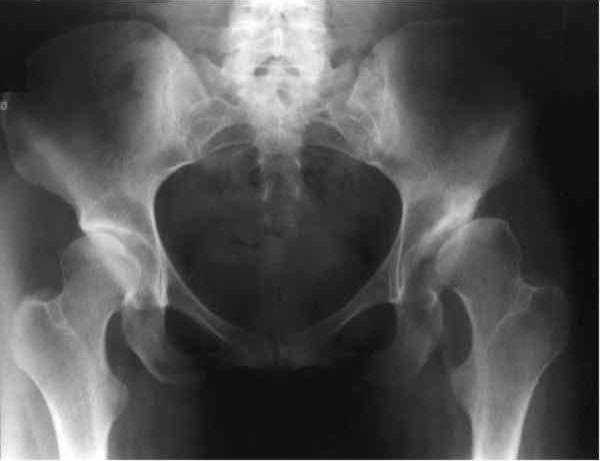 Двусторонняя дисплазия тазобедренного сустава у больной М., 35 лет с начальными клиническими признаками левостороннего коксартроза. Подвывих головки бедренной кости слева
Двусторонняя дисплазия тазобедренного сустава у больной М., 35 лет с начальными клиническими признаками левостороннего коксартроза. Подвывих головки бедренной кости слеваДиспластический коксартроз развивается на фоне дисплазии тазобедренного сустава чаще в возрасте 25 — 55 лет, на фоне гормональной перестройки организма при беременности и в послеродовом периоде, а также на фоне снижения двигательной активности и ухудшения функционального состояния мышц тазобедренного сустава. Обычно начало заболевания связывают с прекращением занятий спортом, со снижением активного образа жизни, травмой сустава или родами.
Тазобедренный сустав пациентки с признаками дисплазии в возрасте 1 (1), 14(2), 18(3),32 (4) и 42 (5) лет. Развитие тяжелого диспластического коксартроза у больной в возрасте 32 года.Начало заболевания острое, течение — быстро прогрессирующее. Клинически диспластический коксартроз проявляется «неудобством», неприятными ощущениями в области тазобедренного или коленного сустава, ограничением отведения и ротации бедра. В начальной стадии рентгенологически определяются краевые разрастания в области верхне-наружного края вертлужной впадины, уплотнение костной пластинки в области крыши вертлужной впадины. В поздних стадиях определяется кистовидная перестройка головки бедренной кости и ацетабулярной области, которую необходимо отличать от зон перестройки при асептическом некрозе головки бедренной кости. Исход заболевания — анкилозирование сустава, с формированием порочной установки бедра в положении сгибания, приведения и наружной ротации. В отличие от иных форм коксартроза (артроза после травмы сустава и асептического некроза головки бедренной кости), анкилоз сустава встречается достаточно редко. Показанием к хирургическому лечению (эндопротезирование тазобедренного сустава) является болевой синдром и порочная установка бедра.
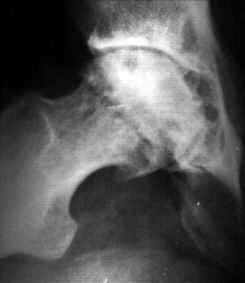 Рентгенограмма в положении по Лаунштейну. Диспластический коксартроз 3 ст. Кистовидная перестройка головки бедренной кости
Рентгенограмма в положении по Лаунштейну. Диспластический коксартроз 3 ст. Кистовидная перестройка головки бедренной костиТаким образом, пациенты, у которых в анамнезе имеются указания на врождённый вывих бедра или выявлена дисплазия тазобедренного сустава, относятся к группе риска в плане развития тяжелого заболевания тазобедренного сустава — диспластического коксартроза.
Учитывая высокую распространенность диспластического варианта развития тазобедренного сустава, тяжесть заболевания и неблагоприятный прогноз, одной из задач амбулаторной ортопедии прежде всего является раннее выявление и диспансерное наблюдение пациентов с признаками дисплазии тазобедренного сустава.
При выявлении дисплазии необходимо диспансерное наблюдение, которое включает в себя ежегодный осмотр ортопеда с обязательным рентгенологическим обследованием. При этом следует учитывать генетически обусловленную потребность двигательной активности этого контингента. Профилактика диспластических коксартрозов заключается в соблюдении ортопедического режима (избегать травм и движений, связанных с инерционными нагрузками на сустав, таких как (бег, прыжки, поднятие тяжестей), а также в активном занятии физической культурой, направленной на укрепление мышц, стабилизирующих тазобедренный сустав (группа ягодичных мышц, 4-х главая мышца бедра, разгибатели спины и мышцы брюшного пресса): плавание, ходьба на лыжах и т. п. Для женщин важны правильно организованные занятия ЛФК и соблюдение ортопедического режима в до- и послеродом периоде.
Патологический вывих бедра и неоартроз при врождённом вывихе бедра
Неоартроз. Врождённый вывих бедра.
Если вывих бедренной кости не устранен, то, следуя известному биологическому закону «функция определяет форму», растущие кости таза и бедренная кость изменяются, приспосабливаясь к новым условиям нагрузки. Головка бедренной кости теряет обычную шаровидную форму и уплощается. Пустая вертлужная впадина уменьшается в размерах, а в месте нового расположения головки бедренной кости (в области крыла подвздошной кости) формируется новая суставная впадина. Вновь образованный сустав называют «неоартроз». Это — неполноценный сустав, однако он десятки лет «служит» тем пациентам, которым по разным причинам не был устранен врождённый вывих бедра.
При неправильном лечении врождённого вывиха бедра в детском возрасте, бедренная кость смещается вверх за пределы вертлужной впадины и упирается в тазовую кость.
«В этом месте образуется новая впадина — „впадина вывиха“. Эта впадина делается глубокой из-за развивающегося в ней костного выступа и хорошо удерживает головку от дальнейшего смещения вверх. До известной степени это является самоизлечением.»
Образуется новый сустав (неоартроз). Нередко неоартроз сочетается с патологическим вывихом бедра. Неоартроз сочетается с анатомическим и функциональным укорочением бедра и резким снижением функции отводящих бедро мышц. Функционально это достаточно полноценный сустав, позволяющий выполнение бытовых движений и ходьбы (при компенсации укорочения), которая характеризуется классическим синдромом Тренделенбурга. В современной ортопедической практике встречается крайне редко.
Прогноз
Прогоноз заболевания при своеременно начатом лечении условно благоприятный. В случае недостаточных профилактических мероприятий развивается диспластический коксартроз, с необходимостью специального лечения, включая эндопротезирования сустава в последней стадии заболевания.
Источник: ru.wikipedia.orgwww.my-article.net
Дисплазия тазобедренных суставов у новорожденных
Врожденные пороки развития опорно-двигательного аппарата зачастую носят серьезный характер и могут сделать новорожденного инвалидом. Одним из самых частых дефектов является дисплазия тазобедренного сустава у новорожденных.
Этот порок может быть успешно вылечен различными методами, важным моментом для этого становится своевременная его диагностика.
Причины
Дисплазия тазобедренных суставов у новорожденных происходит вследствие несовершенства развития опорно-двигательного аппарата. В основе дефекта лежит незавершенное развитие соединительнотканной части сустава, в результате чего головка бедренной кости оказывается не полностью погружена в вертлужную впадину тазовой кости.
Дисплазия суставов у новорожденных может возникать при воздействии следующих неблагоприятных факторов:
- Преждевременные роды вследствие плацентарной недостаточности или других причин.
- Недостаток витаминов и микроэлементов в организме беременной.
- Воздействие травм, радиации, химических веществ на организм будущей мамы.
- Наследственная предрасположенность, генетические аномалии.
- Гипотрофия младенца вследствие различных влияний, включая гормональный дефицит.
- Травмы сустава в момент прохождения малыша через родовые пути.
- Системные заболевания соединительной ткани.
Какими бы ни были причины дисплазии, они вызывают нарушения развития тазобедренного сустава. Нога малыша оказывается вне ацетабулярной впадины или легко выходит из неё при определенных движениях.
Дисплазия тазобедренных суставов у новорожденных является причиной врожденного вывиха бедра. Его следует отличать от приобретенного, который чаще беспокоит взрослых и является результатом травмы или остеопороза.
Классификация
Дисплазия у новорожденных объединяет в себе сразу несколько клинических состояний, которые врачи разделяют для применения того или иного способа лечения. Ацетабулярная дисплазия может выражаться в следующих вариантах:
- Предвывих – у малыша практически сформировано сочленение, но имеется периодическое несоответствие суставных поверхностей головки бедра и ацетабулярной впадины. Обычно при этой степени достаточно лишь непродолжительного консервативного лечения, чтобы полностью избавиться от патологии.
- Подвывих тазобедренного сустава у новорожденных – при этой степени дисплазии тазобедренного сустава кости таза и бедра уже неправильно лежат относительно друг друга. В результате такого дефекта, как предвывих, некоторые активные и пассивные движения приводят к вывиху головки бедренной кости из впадины.
- Вывих – наиболее тяжелый вариант заболевания. В этом случае незавершенное развитие (дисплазия тазобедренных суставов) привела к стойкому вывиху, а суставные поверхности не соприкасаются. Проявляется всеми симптомами заболевания и требует оперативного лечения.
Также для врача может быть важна локализация анатомического дефекта. Он может затрагивать головку бедренной кости или ацетабулярную вырезку – дисплазия вертлужной впадины.
Встречается как односторонняя, так и двусторонняя задержка развития суставов. Дисплазия слева и справа встречается одинаково часто. Левый и правый суставы лечатся одинаково.
Симптомы
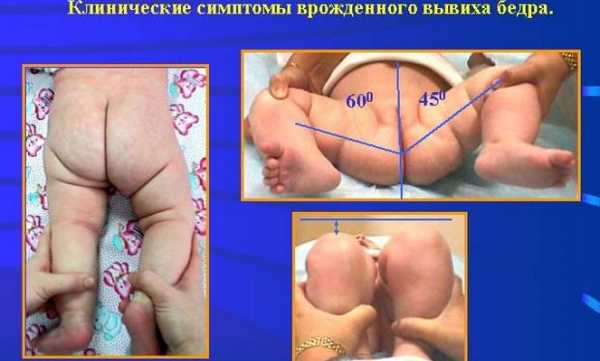
Как распознать дисплазию? Признаки дисплазии должен проверять врач акушер-гинеколог или педиатр после рождения. Однако новорожденный ребенок не совершает самостоятельные движения ногами, поэтому скрытые формы заболевания могут сразу себя не проявить, поэтому особую настороженность должны иметь родители.
Дисплазия тазобедренного сустава, врожденный вывих бедра могут проявляться следующим образом:
- Асимметрия ягодичных складок – один из первых признаков болезни, который может быть обнаружен сразу после рождения.
- Нередко одна конечность оказывается длиннее второй – из-за подвывиха сустава.
- Если развести ножки малыша в разные стороны, то больная конечность не достигает стола.
- Пассивные движения сопровождаются болезненностью. Грудной ребенок при этом плачет и сопротивляется исследованию.
- При попытке движений в суставе определяется звук крепитации, а под рукой ощущаются щелчки. Выявленный звук довольно достоверно указывает на несовершенство сустава.
Эти признаки помогают заподозрить такое заболевание, как дисплазия тазобедренных суставов у детей, симптомы патологии должны обязательно насторожить родителей.
В более старшем возрасте дефект суставов у детей становится виден визуально, а ребенок поздно начинает ходить. Походка формируется неправильно и приводит к появлению боли. Именно поэтому лечение дисплазии тазобедренных суставов у новорожденных должно начинаться как можно скорее.
Диагностика
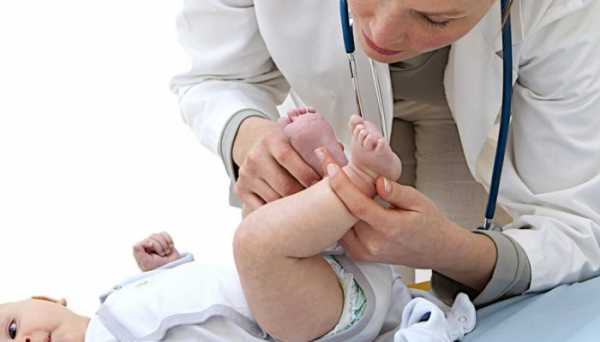
Как определить, точно ли имеется вывих тазобедренного сустава у новорожденных? Современная медицина предлагает два основных способа диагностики – клинический и инструментальный.
Первый подразумевает использование тестов на пассивные движения, которые помогают врачу подтвердить болезнь. Второй основан на применении рентгенографии тазобедренных суставов. На снимке специалист определяет особые линии и углы, выход которых за границы нормы указывает на дисплазию тазобедренных суставов у грудничков.
Оба способа на современном этапе развития медицины имеют право на существование и взаимно дополняют друг друга. Дисплазия у грудничка – серьезный диагноз, поэтому лучше, чтобы он был поставлен на основании объективных данных.
Клиническая
Как выявить врожденный вывих бедра у новорожденных? Тесты на пассивные движения должны выполняться исключительно врачом специалистом. У новорожденного очень низкий порог боли, поэтому перед исследованием врачи всегда обезболивают сустав. Это также помогает избежать спазма мышц конечности и исключает ложные результаты тестов.
Дисплазия тазобедренных суставов у младенца может быть определена следующими методиками:
- Проба Маркса-Ортолани. Этот тест может быть результативным в первые 7 дней после родов. При наличии патологии головка бедра попадает в суставную щель через задний край ацетабулярной впадины, при этом возникает чувство крепитации, которое врач ощущает рукой.
- Тест Шемакера. Передневерхняя ость таза соединяется с наиболее выступающей частью большого вертела условной прямой, которая у здорового ребенка пересекает срединную линию на животе над пупком. При дисплазии эта линия, как правило, проходит ниже пупка.
- Тест Эттори. Больную ногу малыша сгибают под углом 90 градусов, после чего приводят к здоровой. При наличии дисплазии коленный сустав приводится до наружного края бедренной кости, а в норме только до середины длины.
- Проба Пельтесона. Врач сгибает ножки малыша в коленных и тазобедренных сочленениях. При наличии заболевания на пораженной нижней конечности конфигурация большой ягодичной и трапециевидной мышц приобретает треугольную форму. Это связано с процессом гипотрофии мышечной ткани.
Перечисленные признаки определяют только у новорожденных детей. После того как от рождения прошло 12 месяцев, приходится использовать пробу Дюшенна-Тренделенбурга. Для этого выполняют следующее:
- Обезболивание для проведения теста не требуется.
- Ребенка просят встать на одну больную ногу.
- Здоровая нога должна быть согнута в колене и бедре под углом 90 градусов.
- Происходит пассивный наклон тазовых костей в здоровую половину тела. При этом наклоняется и ягодичная складка на этой же стороне.
- Симптом следует считать отрицательным, если таз остается в горизонтальном положении, а ягодичные складки располагаются на одной плоскости.
Перечисленные методики довольно сложны и требуют правильной интерпретации, поэтому должны быть осуществлены медицинским персоналом.
Рентген
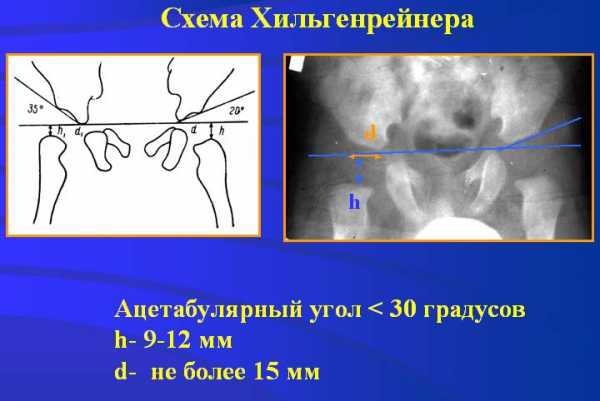
Основным способом инструментальной диагностики, которая позволяет достоверно поставить диагноз, является рентгенография тазобедренных суставов.
Многие родители опасаются выполнять исследование из-за вреда лучевой нагрузки, однако эта опасность по сравнению с пользой от процедуры настолько мала, что учитывать её не следует.
После получения снимка врач исследует на нем несколько специфических маркеров заболевания:
- Величина ацетабулярного угла альфа.
- Линия Шентона.
- Отклонение бедренной кости вверх по сравнению с линей сустава.
- Замедленное окостенение точек на бедре и тазовой кости.
- Скошенность вертлужной впадины.
Наиболее полезным является определение величины ацетабулярного угла. Этот показатель помогает предположить стадию заболевания. В случае предвывиха угол составляет 30–35 градусов, подвывих ставят при угле до 40 градусов, а превышение этой величины указывает на вывих.
Некоторые рентгенологические симптомы можно определить только после первого года жизни малыша. В этом возрасте патология вызывает смещение костных структур, что становится заметно на рентгене. Среди поздних симптомов выделяют:
- Отклонение бедра в позиции смещения.
- Уменьшение размеров головки бедренной кости.
- Смещение головки бедренной кости кпереди.
- Уплощение угла вертлужной впадины.
Другие методы диагностики
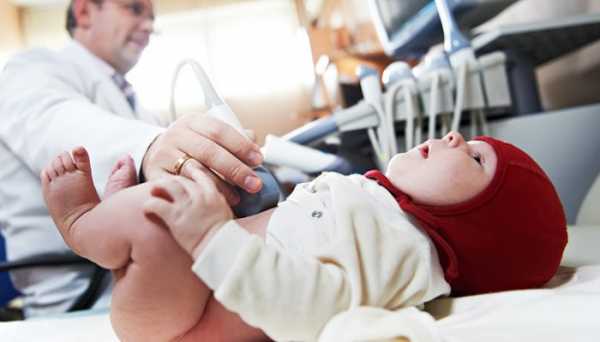
В подавляющем большинстве случаев рентгенографии достаточно для постановки полноценного диагноза. Однако иногда могут потребоваться и другие инструментальные обследования. Вспомогательные процедуры обладают рядом полезных характеристик и помогают оценить состояние окружающих сустав мягких тканей.
Дополнить или уточнить диагноз помогают:
- Ультразвуковое исследование – этот способ в основном используют для скрининга. Выполнять процедуру рекомендуется всем детям старше одного месяца. Можно оценить состояние хрящевого компонента головки кости и вертлужной впадины. Исследование выполняют в статическом и динамическом режимах. Безусловный плюс УЗИ – отсутствие риска для ребенка и какого-либо вреда.
- Магнитно-резонансная томография – наиболее современный и высокотехнологичный способ диагностики. Помимо перечисленных признаков заболевания, определяемых на рентгенографии, он способен указать на вовлеченность в патологию мягких тканей, таких как хрящи и связки. Недостаток процедуры — это её высокая стоимость.
- Рентгенография кистей рук. Этот метод используется далеко не всегда. Цель исследования – изучение степени окостенения ядер в других участках тела, помимо тазобедренного сустава. Для этой цели кости кисти руки подходят лучше всего. Метод позволяет обнаружить системные заболевания и нарушения в минеральном обмене.
После проведения необходимых методов исследования врач может поставить окончательный диагноз, определить степень нарушения функции, установить наличие осложнений. Все эти нюансы влияют на тактику лечения ребенка.
Лечение
Как лечить дисплазию тазобедренных суставов? На выбор того или иного способа терапии влияет стадия заболевания, возраст ребенка, наличие осложнений и сопутствующих заболеваний.
Для лечения применяют консервативный и оперативный подходы. Последний обычно противопоказан у новорожденных, поскольку риск от вмешательства превышает потенциальную пользу, тем более что в этом периоде порок можно компенсировать консервативным путем.
Напротив, в старшем возрасте состояние тканей, окружающих сустав уже приводит к необратимым изменениям. Консервативные мероприятия могут лишь снизить интенсивность симптомов. В этом случае нужно прибегать к операции и навсегда избавлять малыша от болезни.
Стоит помнить и о способах реабилитации. Даже если анатомический дефект был устранен в ходе консервативного или оперативного лечения, мышцы и соединительнотканные элементы нуждаются в тренировке. Врачи могут назначить физиопроцедуры, лечебную гимнастику или массаж.
Таким детям показано и санаторно-курортное лечение на курортах, осуществляющих лечение патологии опорно-двигательного аппарата.
Консервативное
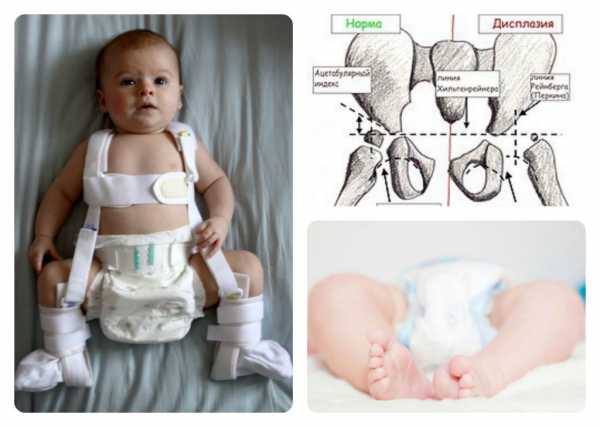
В период новорожденности консервативное лечение наиболее эффективно. К нему зачастую прибегают даже не дожидаясь результатов инструментальной диагностики, поскольку оно не способно навредить малышу.
Для терапии применяют наложение шины или тугой повязки. Последняя выполняется следующим образом:
- Поврежденную ногу отводят от срединной линии и удерживается.
- Для закрепления позиции накладывают пеленку в форме буквы Т.
- Мышцы области тазового пояса и бедра постепенно расслабляются.
- Далее врач травматолог выполняет вправление головки бедренной кости.
Другой вариант лечения – наложение шины или гипсовой повязки. Шина при дисплазии тазобедренных суставов может иметь различные варианты. Современные ортопедические салоны предлагают применять бандажи и корсеты со специальными креплениями для бедра.
Шина при дисплазии преследует те же цели, что и тугая повязка. Она расслабляет мышцы и помогает вернуть головку бедренной кости в суставную впадину. Если это не происходит самостоятельно, врач выполняет ручное вправление.
У детей до полугода врачи используют также лечебную гимнастику для дополнительной тренировки мышечных волокон. Иммобилизацию используют в дозированном режиме, чтобы не допустить мышечной контрактуры.
После 12 месяцев, как правило, консервативной терапии становится недостаточно. Врачи определяют показания к хирургическому лечению.
Оперативное
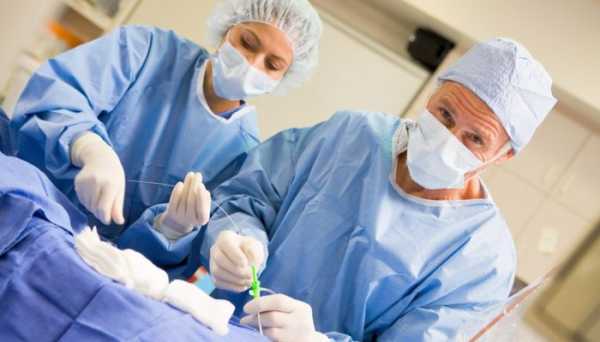
Если у малыша нет дополнительных отягощающих состояний, сопутствующих дисплазии, то хирургическое вмешательство выполняют только спустя 12 месяцев после рождения. Стоит помнить, что операция – это крайняя мера. К ней прибегают при поздней диагностике или неэффективном консервативном лечении.
При этом бояться операции не следует. Если другие способы лечения не принесли необходимого эффекта, родители должны вовремя позаботиться о проведении вмешательства. Это поможет избежать отдаленных последствий и сформировать у ребенка правильную походку.
Существует несколько способов хирургического лечения:
- Операция открытого вправления с формированием углубленной вертлужной впадины. В ходе этой процедуры часто приходится выполнять еще и пластику головки бедренной кости. Техника позволяет полностью восстановить функцию несовершенного сочленения.
- Артродез – тяжелая инвалидизирующая операция. Она в современной хирургической практике у детей практически не выполняется, поскольку подразумевает замыкание сустава без возможности совершать движения любого объема.
- Внесуставные операции. Эта группа вмешательств объединяет в себе различные техники реконструктивного характера. Включает восстановление шейки бедренной кости, различные варианты остеотомии, реконструкции ацетабулярной впадины. Обычно к таким операциям прибегают, когда консервативное лечение исправило вывих, но не вернула полные движения в сочленении.
Перечисленные варианты оперативных вмешательств выполняются в большинстве детских травматологических отделений. Врач определяет показания для того или иного метода лечения, основываясь на состоянии конкретного пациента.
Реабилитация
Методы восстановления тазобедренного сустава применяются как у прооперированных больных, так и у детей, лечившихся консервативно. К основным способам можно отнести:
- Лечебную физкультуру – показана абсолютно всем пациентам. Позволяет восстановить объем движений, исключить неприятные симптомы и появление осложнений.
- Массаж – выполняется специалистами и имеет противопоказания. Поэтому должен быть одобрен врачом-специалистом.
- Физиотерапию – различные способы физического воздействия на сустав ребенка.
Физиотерапия может быть осуществлена с помощью различных методик, каждая из которых имеет определенные ограничения. Электрофорез при дисплазии тазобедренных суставов у детей – один из наиболее эффективных способов реабилитации. В ходе такой процедуры осуществляется одновременное воздействие электрического тока и лекарственных препаратов.
Выбирать способ реабилитации также должен специалист. Соблюдайте указания профессионала для скорейшего выздоровления ребенка.
moyskelet.ru
Врожденная дисплазия тазобедренных суставов | Суставы в норме
Рубрика: Суставы
До сих пор медики не пришли к единому мнению по поводу причины, вызывающей дисплазию тазобедренных суставов. Но большинство врачей склоняются к тому, что главная причина врожденной аномалии — пороки первичной закладки эмбриона и нарушение внутриутробного развития плода. Поговорим на тему врожденная дисплазия тазобедренных суставов.
Особого внимания требуют новорожденные, находившиеся в тазовом предлежании, и дети из семей, в которых уже встречались подобные отклонения. Кроме того, причиной могут стать авитаминоз беременной, гормональные нарушения, инфекционные заболевания, перенесенные во время беременности, употребление во время вынашивания ребенка алкоголя, наркотических средств, курение и наследственная предрасположенность. Согласно исследованиям, проведенным Всероссийским институтом акушерства и гинекологии, наиболее часто дети с дисплазией тазобедренного сустава рождаются у женщин, страдающих ранним и поздним токсикозом, нарушениями водно-солевого обмена, сердечно-сосудистыми заболеваниями и ревматическим пороком сердца.
Признаки дисплазии
Врожденный вывих определяется при рождении ребенка, в остальных случаях диагноз устанавливается через 3-4 месяца после рождения. Однако каждый родитель способен самостоятельно провести тест на наличие/отсутствие дисплазии.
Переверните малыша на живот и сравните расположение складок на ножках, как правило, они должны быть симметричны, но иногда асимметрия не является признаком дисплазии, поэтому обратите внимание на другие симптомы. Положите малыша на спину и визуально сравните длину ножек. Положите руки на коленки ребенка и разведите ножки в стороны, при движении не должно быть слышно никакого щелчка. Отведите по очереди бедра ребенка в стороны, движение не должно причинять ему дискомфорта. Положив ребенка на спинку, согните ножки в коленях под прямым углом и разведите в стороны, при этом вы не должны чувствовать никакого напряжения или ограничения.
В более позднем возрасте дисплазию можно установить по проблемам во время ходьбы — у ребенка наблюдается утиная походка, выраженное искривление позвоночника в поясничном отделе, появляется привычка ходить на пальчиках, при серьезных осложнениях пальцы ноги вывернуты наружу или ввернуты внутрь. Перечисленные симптомы не всегда проявляются комплексно. Но если у вашего малыша существует, хотя бы один из признаков дисплазии, его незамедлительно нужно показать ортопеду.
Ребенок с дисплазией тазобедренного сустава нуждается в специальном уходе. Необходимо соблюдать правила по его усаживанию, укладыванию, ношению специальных стремян, соблюдать особенности транспортировки и кормления. Справиться с дисплазией можно без последствий, главное — запастись терпением и обязательно пройти весь комплекс процедур, назначенных врачом.
Вид и продолжительность лечения находится в зависимости от возраста и состояния здоровья ребенка, а также от степени выраженности самой патологии. При легкой стадии заболевания могут применяться электрофорез, парафиновые аппликации, морские ванны, препараты кальция, массаж, гимнастика.
На ранних сроках новорожденным детям помогает широкое пеленание, о том, как его делать правильно, расскажет лечащий врач. С данным диагнозом детям до года не рекомендуется вставать на ножки. Запрещено использование прыгунков и ходунков. Возможно использование отводящей шины, которая фиксирует ножки в разведенном положении и требует постоянного ношения, снимать шину можно только во время купания. В запущенных случаях шину носят до 10-12 месяцев. Если после трех месяцев ношения шины нет улучшения, необходимо использование другого метода.
При подвывихах используют подушку Фрейка, которая тоже носится постоянно от 1 до 9 месяцев. Для детей постарше ортопеды назначают стремена Павлика и специальные упражнения. Не долеченный или не вовремя диагностированный врожденный вывих сустава способен привести к тяжелым последствиям. После года у ребенка при одностороннем вывихе наблюдается прихрамывание, перекос таза, умеренная атрофия нижних конечностей. При двустороннем вывихе развивается утиная походка, болезненность в тазобедренном суставе и пояснице, ухудшение функций малого таза, атрофия мышц ног.
В более старшем возрасте не вылеченная дисплазия приводит к развитию диспластического коксоартроза. Каждый родитель должен понимать, что при постановке диагноза у ребенка старше 6 месяцев лечение может длиться более пяти лет либо до окончания периода роста костей. В более сложных случаях возможно оперативное вмешательство. Если же заболевание выявлено после того, как ребенок начал ходить, то надежда на полное выздоровление значительно снижается.
Профилактические меры
Для ранней диагностики дисплазии необходимо пройти осмотр ортопеда и невролога в 2-3 месяца, а при необходимости — ультразвуковое исследование суставов для детей старше 6 месяцев, даже если нет подозрения на заболевание. Необходимо ежедневно выполнять специальную гимнастику и массаж для ребенка с использованием вращательных движений в тазобедренных суставах.
С первых дней жизни лучше применять широкое пеленание, которое можно проводить следующим образом: две пеленки складываются в несколько раз и прокладываются между ножек ребенка, согнутых в тазобедренных суставах и отведенных на 60 градусов в стороны. В этом же положении ноги фиксируются подгузниками, штанишками или третьей пеленкой. Этот способ пеленания создает необходимые условия для правильного развития тазобедренного сустава и даже способствует выправлению вывихов на ранней стадии.
www.structum.ru
Дисплазия тазобедренных суставов у новорожденных
Содержание статьи:
Дисплазия — это патология, обозначающая врожденный дефект тазобедренного сустава, выражающаяся в повышенной подвижности головки бедра внутри сустава. Дисплазия тазобедренных суставов у новорожденных бывает двух видов (односторонняя и двусторонняя). В группу дисплазий тазобедренного сустава у детей раннего возраста входят также: врожденный предвывих, врожденный подвывих и врожденный вывих.
Как проявляется дисплазия тазобедренного сустава у новорожденных?
[ad name=»inside»]Сейчас дисплазия тазобедренного сустава у новорожденных очень часто диагностируется ортопедами. Многие подумают, устрашающий диагноз, но если вовремя обратиться к специалисту и выполнять все предписанные процедуры, диагноз может быть снят. Наиболее важна ранняя диагностика и как можно раньше начать лечение.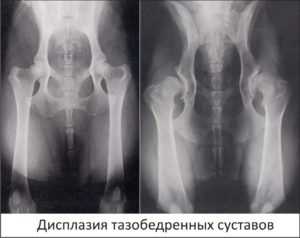 При легких случаях дисплазии тазобедренных суставов ребенку назначается массаж, лфк и гимнастика, а при более тяжелых – используют распорки, поддерживающие в согнутом и разведенном состоянии ножки малыша. Длительность ношения в каждом случае определяется индивидуально. Первое время распорки должны быть на младенце круглосуточно. Запрещено самим снимать шину и давать малышу отдыхать от распорок. Также, при дисплазии тазобедренных суставов не разрешается ставить малыша на ноги без консультации врача.
При легких случаях дисплазии тазобедренных суставов ребенку назначается массаж, лфк и гимнастика, а при более тяжелых – используют распорки, поддерживающие в согнутом и разведенном состоянии ножки малыша. Длительность ношения в каждом случае определяется индивидуально. Первое время распорки должны быть на младенце круглосуточно. Запрещено самим снимать шину и давать малышу отдыхать от распорок. Также, при дисплазии тазобедренных суставов не разрешается ставить малыша на ноги без консультации врача.
Опасностью при дисплазии тазобедренного сустава является позднее начало лечения, что может повлечь за собой развитие осложнений таких, как полный вывих бедра, хромота, сколиоз, либо коксартроз тазобедренного сустава, который, как правило, сопровождается сильной болью, нарушается походка, снижается объем движений, что в конечном итоге приведет к инвалидности.
Диагностика и лечение дисплазии тазобедренных суставов
Признаками и симптомами дисплазии тазобедренных суставов у грудничков является не симметричность складок бедер и ягодиц, поворот стопы, плач ребенка при отведении бедер в сторону, длина одной ножки явно меньше другой, а также избыточная разболтанность в суставах.
Диагностика
В первую очередь необходимо ранняя диагностика, которая должна основываться на внимательном изучении анамнеза и проведении медицинского обследования. Педиатры в роддоме должны внимательно осмотреть младенца на наличие дисплазии тазобедренных суставов. Также педиатр, который ведет вашего ребенка, на каждом приеме должен проводить диагностический тест — разводить ножки малыша в стороны. Со стороны где имеется вывих произойдет щелчок. Если у специалиста возникает подозрение врожденной дисплазии тазобедренных суставов, то ребенка направляют на УЗИ-диагностику тазобедренных суставов и на осмотр к детскому ортопеду.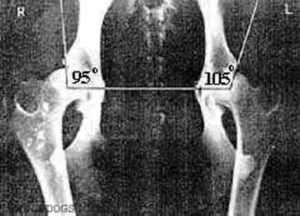 При наличии дисплазии или подозрении на нее ортопед вправе назначить рентген тазобедренных суставов. Это позволит диагностировать отклонение в состоянии сустава.
При наличии дисплазии или подозрении на нее ортопед вправе назначить рентген тазобедренных суставов. Это позволит диагностировать отклонение в состоянии сустава.
Лечение
Лечение начинается немедленно, если врач устанавливает диагноз вывиха бедра. Родителям стоит набраться терпения, лечение дисплазии тазобедренных суставов длительное, непрерывное, и тяжело воспринимающиеся малышом.
- Широкое пеленание (как его делать — рассказывают врачи).
- Лечебная гимнастика. Разводите бедра при каждой смене памперса и переодевания ребенка.
- Полезно плавание на животе.
- Массаж, проводимый строго специалистом. Массаж при дисплазии тазобедренного сустава снимает повышенный тонус нижних конечностей, улучшает кровообращение, что благотворно влияет на улучшение питания хрящевой ткани, связок и нервов. Его лучше проводить один раз в день, когда ваш малыш выспался, не голодный и перебывает в хорошем настроении.
- Распорки. Тщательно соблюдайте все рекомендации врача во избежание появления осложнений и, в большинстве своем к одному-двум годикам диагноз может быть снят.
- Когда ребенок подрос рекомендуются езда на велосипеде с широко поставленными педалями, физические упражнения в теплой воде, плавание, систематическое выполнение упражнений.
Упражнения при дисплазии тазобедренных суставов
[ad name=»inside»]
- Необходимо выполнять поглаживание внешней поверхности ног малыша от голени до бедра в течение двух-трех минут;
- Растирайте около одной минуты ножку ребенка подушечками пальцев. Старайтесь глубже проникать в ткани, при этом чувствовать сустав, но делайте это без напора и прикладывания силы;
- Сгибайте малышу ножки в коленках и тазобедренных суставах, имитируя езду на велосипеде;
- Сгибайте-разгибайте ноги вместе и по очереди. Одну ногу согнули в коленке, другую выпрямили и так по очереди.
При неэффективности консервативного лечения применяется операбельный метод. Суть оперативного лечения – вправление головки бедренной кости и восстановление анатомического соответствия элементов тазобедренного сустава. Объем операции определяется индивидуально для каждого пациента. Есть операции, которые открыто вправляют вывих, операции на тазовом компоненте и операции на проксимальном отделе бедренной кости.
Различают несколько форм дисплазии:
- I тип – нормально сформированный сустав.
- II тип — незначительное нарушение развития тазобедренного сустава.
1) Транзиторная (до трех месяцев)2) Дисплазия Легкой степени (после трех месяцев)3) Предвывих бедра
а) Тяжелый стабильныйб) Тяжелый нестабильный
- III тип — подвывих бедра1) С сохранением структуры гиалинового хряща2) С сохранением структуры гиалинового хряща
- IV тип – вывих.
Также рассмотрим, что такое ацетабулярная дисплазия – это врожденная дисплазия тазобедренного сустава, нарушение развития тазобедренного сустава еще во внутриутробном периоде и после рождения. Характеризует ее порок развития вертлужной впадины, недоразвитие головки бедренной кости и окружающих ее мышц, а также патологией связочного аппарата и капсулы сустава.
Дисплазия тазобедренного сустава впоследствии может приводить к вывиху бедра. Все зависит от степени нарушения развития и от того, какое лечение вы будете проводить. Проблема врожденной дисплазии очень актуальна, это одна из самых частых деформаций опорно — двигательного аппарата. Дисплазия тазобедренного сустава встречается у 16 из 1000 новорожденных, а вывих формируется у 5 из 1000.
Врожденная дисплазия — тяжелое ортопедическое заболевание, нередко приводящее к инвалидности. Чем раньше выявлена дисплазия и начато верное и нужное лечение, тем это благоприятней.
Исходя, из клинических признаков установить верный диагноз иногда невозможно. Основной и обязательный метод диагностики дисплазии, подвывиха и врожденного вывиха является рентген. Этот метод очень важен не только для ранней диагностики дисплазии, но и в ходе всего лечебного процесса. Также важное значение рентген имеет для контроля результатов лечения, он еще и позволяет оценивать прогноз.Эпифизарные дисплазии – это заболевания, которые передаются по наследству. Проявляются невысоким ростом, болями и деформациями конечностей, особенно нижних.
Профилактика дисплазии тазобедренных суставов
Для того чтобы суставы ребенка правильно развивались, специалисты рекомендуют делать широкое пеленание или совсем отказаться от пеленания ребенка. Ни в коем случае не делайте тугое пеленание, когда ножки ребенка выпрямлены и туго стянуты пеленкой. А во время вашей беременности своевременно лечите все возникшие заболевания.
Дисплазия тазобедренного сустава у детей
Причины дисплазии тазобедренного сустава у детей:
- При диагнозе дисплазии тазобедренного сустава в зоне особого внимания находятся малыши, родившиеся в тазовом предлежании;
- Генетическая предрасположенность, особенно у девочек. В вашей семье уже были подобные отклонения у вас, либо у ваших родственников;
- Резкое «выдергивание» младенца при кесаревом сечении;
- Пожилой возраст родителей;
- Неблагоприятная экологическая обстановка;
- Неправильное питание матери ребенка во время беременности;
- Нехватка витаминов и минеральных веществ, которые в свою очередь способствуют правильному формированию соединительных тканей.
Дорогие и любящие родители, будьте отлично эмоционально настроены и верьте в себя и в своего малыша – это самое главное, что вам необходимо сделать. Нужно понимать, что лечение дисплазии тазобедренного сустава проводится комплексно и занимает долгое время. Запаситесь терпением, все усилия и потраченное время очень скоро начнут давать плоды, и ваш любимый ребенок в скором времени обязательно порадует вас своими первыми шажочками!
Поделиться статьей
7sustavov.ru