научный дерматологический центр. Атопический дерматит это что
Атопический дерматит это что. Атопический дерматит — симптомы, причины и лечение атопического дерматита
- Личный кабинет
- Нейротехнологии.рф
- Главная
- Что это за сайт?
- Что такое нейротехнологии?
- Новости сайта
- Глоссарий терминов
- Команда
- Контакты и связь
- Статьи и публикации
- Все статьи
- Лечебная диета
- Причины заболеваний
- Свойства лекарств
- Поджелудочная железа
- Советы врачей
- Нейроновости
- Познавательные видео
- Мероприятия
- Документы
xn--c1adanacpmdicbu3a0c.xn--p1ai
Атопический дерматит - лечение, симптомы (фото и видео) и причины
Атопический дерматит — это одно из самых распространенных кожных заболеваний. Оно может появиться в младенческом возрасте, если малыша неправильно кормить, в более старшем возрасте при контакте с химикатами или аллергенами, а также из-за механических повреждений и инфекционных заболеваний.
Давайте подробно рассмотрим его характерные симптомы, разновидности и способы лечения.
Будьте осторожны
Людьми страдающими дерматитом очень часто допускается одна большая ошибка:
Пациент, пытается устранить внешние признаки заболевания, но устранение внешних проявлений псориаза, не решает проблему изнутри.
Грубо говоря, даже если получается снять признаки дерматита снаружи и привести кожу в порядок - внутри организма болезнь продолжает пожирать аутоиммунную систему, что провоцирует тяжелейшие заболевания, значительная часть которых смертельны. Особенно страшен тот факт, что дерматит способен провоцировать раковые опухоли.
Единственное средство, которое на текущий момент времени доступно для самостоятельного использования больными дерматитом - это специальное средство "ZDOROV".
Читайте подробности в официальном источнике.
Частота распространения
Атопический дерматит является очень распространенным заболеванием, но страдают им в основном дети. Таким образом, распространенность среди всего населения составляет около 15%, у детей до полугода 60%, до 1 года в 75%, а до 7 лет 90% малышей хотя бы раз испытывают симптомы дерматита.
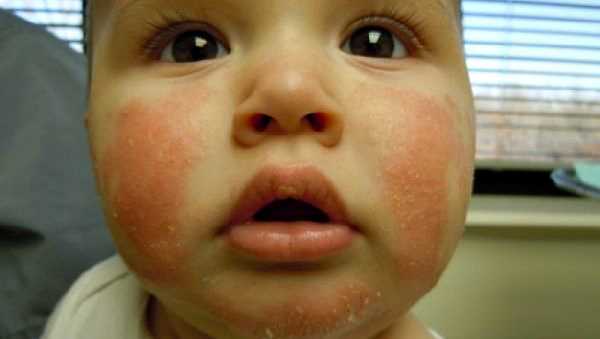
Краснота на щеках ребёнка — это проявление атопического (аллергического) дерматита.
В последние десятилетия случаи заболевания атопией учащаются, усложняется ее лечение, симптомы приобретают более острый характер, при этом чаще начали возникать осложнения атопического дерматита. Дерматит очень часто протекает совместно с другими аллергическим заболеваниями, в том числе ринитом, конъюнктивитом, поллинозом и бронхиальной астмой. Если вовремя не принять меры, ребенок может остаться аллергиком на всю жизнь.
Причины возникновения
Самым главным фактором, который влияет на распространение дерматита, является генетическая предрасположенность. Организм малыша, у которого хотя бы один из родителей периодически испытывает симптомы аллергии, неминуемо будет очень чувствителен к внешним раздражителям. Поэтому для родителей крайне важно поддерживать диету и гипоаллергенный быт в первые годы жизни, чтобы организм ребенка не подвергался лишнему стрессу.
Если создать идеальные условия, ребенок вырастет здоровым, а также не будут развиваться осложнения атопического дерматита, такими как поллиноз и астма.Атопию могут спровоцировать следующие раздражители:
Пищевые аллергены (в том числе во время грудного вскармливания, если мама не соблюдает диету, а также при первом прикорме)
- Пыльца растений
- Шерсть домашних животных (а также продукты их жизнедеятельности, слюна, частички кожи)
- Химические вещества (средства для гигиены, бытовая химия, красители)
- Лекарственные препараты
- Домашняя пыль
- Механические повреждения, в том числе тесная одежда
- Солнечный свет или холод
Если у малыша возникает реакция на любой из этих раздражителей, необходимо обязательно обратиться к дерматологу и исключить аллерген из контакта.
Что говорят врачи о дерматите
Доктор медицинских наук, профессор Беляев А.С.Стаж работы в области лечения псориаза и дерматита - 12 лет.
Дерматит убивает! Спасайте своих близких, им грозит огромная опасность! Избавьтесь от опасных кожных высыпаний, за две недели.
Уже 2 года на европейском рынке присутствует чудо-препарат для лечения дерматита. По эффективности он в несколько раз превосходит аналоги – дает не только быстрый эффект после начала применения, но и восстанавливает естественные функции кожных покровов, при этом не имеет побочных эффектов.
Узнать больше>>
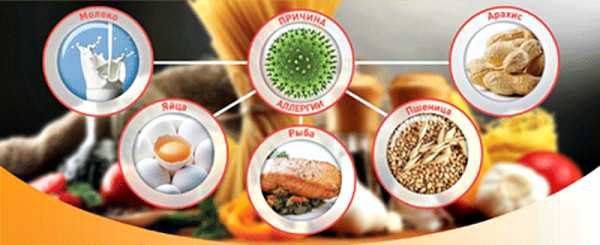
На данной схеме представлены пять основных групп аллергических продуктов вызывающих атопический дерматит.
Механизм развития и патогенез атопического дерматита
Реакция на внешний раздражитель развивается достаточно быстро, однако существуют и замедленные формы. Механизм состоит из трех этапов:
- Аллерген попадает в организм. Иммунная система сразу же распознает раздражитель, и дает сигнал всему организму, что внутри находится враг.
- Происходит активная выработка лимфоцитов, иммуноглобулинов, а также медиаторов тучных клеток. Все они вступают в соединения с попавшим в организм веществом, и провоцируют воспалительные процессы в организме.
- По мере того, как воспаление распространяется по организму, человек ощущает симптомы острой аллергической реакции, которая у каждого проявляется индивидуально. Если вовремя не оказать помощь, то могут развиться состояния, опасные для жизни: отек Квинке и анафилактический шок. Если организм достаточно сильный, то реакция может пройти самостоятельно через некоторое время.
Классификация атопического дерматита
Различают 3 формы атопического дерматита, которые классифицируются в зависимости от возраста пациента, а также характерных симптомов.
- Младенческая форма. 90% грудничков ставят диагноз «диатез». Первым его проявлением является появление покраснений на щечках. Они могут исчезнуть самостоятельно, либо переходить в более серьезные симптомы аллергии. К семилетнему возрасту у 50% заболевших всяческие проявления аллергии проходят, другой половине малышей везет меньше, так как у них остается риск остаться хроническим аллергиками. Все зависит от внимания взрослых, окружающего быта и квалифицированной врачебной помощи.
- Детская форма. Развивается у малышей с 2 до 12 лет. Могут возникать более серьезные симптомы аллергии на коже, которые сопровождаются ринитом, конъюнктивитом, затруднением дыхания, отеками. Болезнь может приобретать хронический характер уже в этом возрасте, поэтому необходимо постоянное наблюдение у дерматолога и аллерголога.
- Подростково-взрослая форма. Возникает при первых гормональных перестройках, при этом ребенок мог вообще никогда ранее не испытывать симптомов аллергии. Организму приходится тяжело, изменения происходят и внутри, и снаружи, поэтому иммунная система может начать неадекватно воспринимать самые привычные предметы.
При адекватном лечении данный период можно пережить достаточно спокойно, но, если не придавать значения высыпаниям и покраснениям, есть риск развития хронической формы заболевания – нейродермита.
Эта форма встречается у взрослых довольно часто, обострения имеют сезонный характер, при правильной терапии можно добиться длительной ремиссии, но необходимо постоянно принимать специальные препараты. Иногда нейродермит сопровождается редкими патологиями, такими как симптом полированных ногтей, меховой шапки, псевдо-Хертога. Эти последствия говорят о серьезных дегенеративных изменениях в организме.
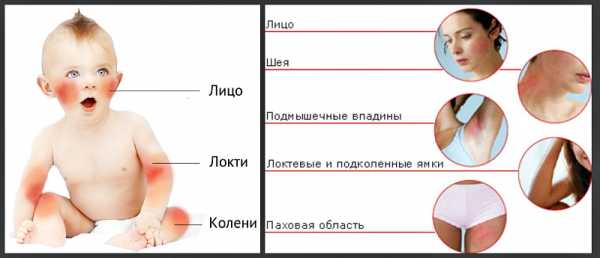
На фото показаны основные зоны поражения атопическим дерматитом в разном возрасте.
Также есть и другие формы атопического дерматита:
- В зависимости от тяжести может быть среднетяжелым и тяжелым.
- По вариантам развития дерматит может иметь аллергическую или инфекционную природу.
- Осложнениями могут быть пиодермия, грибковая или вирусная инфекция организма.
- Стадии атопического дерматита включают в себя начальный этап, стадию выраженных изменений (хроническую и острую), ремиссию (полную и неполную), а завершением является полное клиническое выздоровление.
Признаки атопического дерматита
Симптомы могут отличаться в зависимости от возраста пациента, формы заболевания, наличия вторичной инфекции. Но есть и общие признаки:
- Наличие покраснений и высыпаний, которые могут быть в виде размытых пятен, либо папул, наполненных жидкостью или гнойным содержимым при присоединении инфекции.
- Зуд, который часто появляется даже до первых покраснений.
- Появление отеков (у детей)
- Мокнущие раны на месте папул
- Образование корочек
- Кожа становится сухой, шелушится и трескается
- «Атопическое лицо» — тусклая кожа, пигментация вокруг глаз, появление дополнительной складки на нижнем веке
- Патологические изменения структуры кожи во взрослом возрасте (уплотнения и утолщения, узелки)
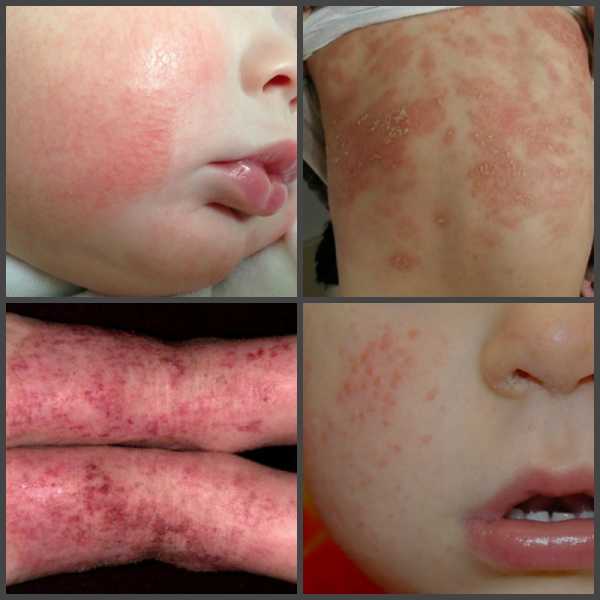
Фото: Атопический дерматит у детей и его проявления: краснота, высыпание, шелушение, ранообразование.
Чаще всего высыпания появляются на лице, груди, шее, пальцах, кистях и стопах. Также поражения могут возникать на животе и спине. При атопическом дерматите всегда характерно появление покраснений на щеках у малыша.Помимо кожных проявлений, атопия может вызывать другие симптомы аллергической реакции:
- Водянистые выделения из носа, заложенность, чиханье
- Конъюнктивит, покраснения глаз, слезотечение
- Затруднение дыхания, кашель, одышка
- Повышение температуры при сопутствующей инфекции
- Общее ухудшение самочувствия, отсутствие аппетита, плохой сон
Диагностика атопического дерматита
При появлении высыпаний на коже необходимо обязательно обратиться к дерматологу, а также аллергологу. Для постановки точного диагноза требуется диагностика, которая может включать в себя:
- Общий анализ крови
- Биохимический анализ крови
- Анализ на иммуноглобулин Е
- Бактериологический посев
- Общий анализ мочи
- Кожные пробы
Подробнее расскажем об анализе на иммуноглобулин, а также кожных пробах.
Истории наших читателей
Победила дерматит дома. Прошел уже месяц, как я забыла об этих ужасных красных пятнах и зуде. Ох, сколько же я намучилась. Высыпания были на видных местах, поэтому постоянно замечала на себе странные взгляды, ну и самооценка соответственно ниже плинтуса. А еще чешется все периодически. Сколько раз я ходила к дерматологам, сколько народных способов перепробовала - все без толку. Но все изменилось, когда я наткнулась на эту статью. Всем у кого дерматит - читать обязательно!
Читать статью полностью >>>Иммуноглобулин Е
В крови человека есть группа специфических белков. Они называются иммуноглобулинами, и в здоровом состоянии содержатся в очень малом количестве. Иммуноглобулин Е является специфическим белком, который может служить идентификатором при выявлении аллергии на определенные вещества. Его содержание составляет всего 0,001% от числа всех иммуноглобулинов, при этому его количество резко возрастает при аллергической реакции.
Кожные пробы
Этот анализ также рекомендуется проводить детям более старшего возраста. Существует несколько видов кожных аллергических проб, но механизм действия одинаков: аллерген контактирует непосредственно с кожей, кровеносными сосудами или слизистыми оболочками. Через 15-20 минут уже можно определить, на какие вещества есть реакция, а какие организм переносит нормально.
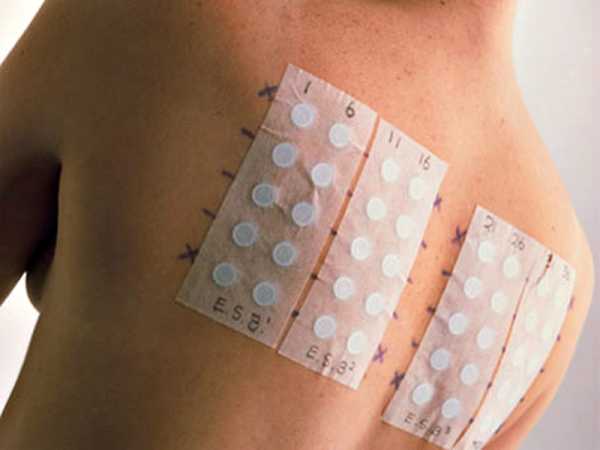
Самая простая и безболезненная разновидность проб, нанесение на кожу пластыря пропитанного аллергенами.
- Первая разновидность проб самая простая и безболезненная. На кожу клеится пластырь, пропитанный аллергенами. Этот вид проб занимает самое длительное время, так как носить пластырь нужно в течение 24 часов. После этого его снимают и анализируют результаты: если кожа покраснела, появились волдыри – значит на вещество есть реакция. Такой тест иногда проводят маленьким детям.
- Скарификационные пробы. На коже предплечья или спины в области лопаток делаются маленькие царапины, после чего на них капают концентрированный аллерген. Затем нужно неподвижно посидеть в течение 15 минут, после чего точно таким же способом оцениваются результаты. Покраснения проходят буквально через полчаса, можно принять антигистаминный препарат, чтобы ускорить снятие покраснений, если они очень выраженные. Важно не принимать противоаллергические препараты в течение 2 недель до проб, а также другие препараты, которые могут исказить результаты. Человек должен быть абсолютно здоров, перед тестами сдаются анализы мочи и крови.
- Прик-тесты. Похожи на скарификационные, но аллерген вводится шприцем под кожу. Результаты оцениваются аналогичным способом. Такой способ более опасен, чем скарификационые пробы, так как аллерген проникает глубже.
- Провокационные тесты. Это вид проб отличается от кожных, а также является самым опасным. Детям его не делают, а взрослым проводят в крайних случаях, когда другими методами не удается определить, какое именно вещество вызывает аллергию. Аллерген наносится непосредственно на слизистую оболочку носа, глаз, либо впрыскивается в бронхи. Тесты проводятся в условиях стационара, наблюдение за пациентом длится в течение 2 суток, так как реакция может быть замедленной, а также непредсказуемой. Врачебная помощь может понадобиться, если начнет развиваться ангионевротический отек, анафилактический шок либо неконтролируемый приступ астмы. Если у человека есть хотя бы малейшие симптомы аллергии, значит результат положительный.
Окончательный диагноз ставится только на основании проведенных обследований, после жалоб и наружного осмотра врач не может поставить конкретного диагноза, все данные должны быть лабораторно подтверждены.
Лечение атопического дерматита у врача
После постановки диагноза врач назначает комплексную терапию, которая включает в себя несколько составляющих:
- Полное исключение контакта с аллергеном. Если контакт будет продолжаться, лечить дерматит нет смысла. Поэтому придется отказаться от некоторых продуктов, домашних животных, поддерживать чистоту в доме и так далее, в зависимости от источника аллергии.
- Медикаментозная терапия. Включает в себя препараты, которые используются в период обострений, чтобы купировать симптомы острой аллергической реакции, а также базисную терапию, которая необходима для поддержания периода ремиссии. Ни в коем случае не назначайте себе препараты самостоятельно, особенно если дело касается детской атопии.
- Элиминационная диета. Должна исключать из рациона все продукты, которые могут спровоцировать аллергическую реакцию. Также кормящей маме и беременной женщине необходимо придерживаться диеты до конца грудного вскармливания, чтобы обезопасить ребенка.Лечение атопического дерматита – это всегда длительный процесс. Он может занимать месяца и даже годы, поэтому необходимо придерживаться всех рекомендаций врача.

Помните! Своевременное обращение за помощью к врачу — поможет Вам справится с заболеванием в кратчайшие сроки.
Если у ребенка или взрослого есть сопутствующие симптомы, назначаются дополнительные препараты. В случае, когда развивается поллиноз или брониальная астма, необходимо специализированное лечение, которое будет направлено на поддержание длительного периода ремиссии. Чем и как лечить атопический дерматит – подскажет квалифицированный аллерголог.
Лечение атопического дерматита народными средствами
При атопическом дерматите можно использовать и народные средства, которые проверены временем. Расскажем о самых популярных из них:
- Картошка. Необходимо натереть очищенные корнеплоды на мелкой терке и выложить на марлевую повязку, после чего приложить ее к поврежденным участкам кожи и оставить на пару часов. После можно повторить процедуру, либо смазать покраснения прополисной мазью. Картофель улучшает кровообращение, улучшает регенерацию тканей, способствует заживлению трещин.
- Чистотел. Эта целебная трава является незаменимым средством для лечения проблем с кожей. Свежие цветы можно использовать для приготовления настоев и мазей, сухой чистотел используется для компрессов. Можно смешать 1 столовую ложку перемолотого чистотела со стаканом кипятка, процедить и применять в виде примочек для уменьшения покраснений.
- Деготь. Не секрет, что березовый деготь является прекрасным средством для ухода за кожей всего тела и лица. Он улучшает обменные процессы, улучшает кровообращение, препятствует появлению угревой сыпи, устраняет воспаления. Нельзя использовать деготь только при наличии влажных ран. Его можно применять в чистом виде, либо пользоваться мылом.
- Болтушка. Ее можно приготовить в домашних условиях, либо приобрести готовую смесь в аптеке. Болтушку наносят на пораженные участки кожи, оставляют на 20 минут, после чего убирают остатки смеси сухим ватным тампоном. На поверхности кожи образуется тонкая пленка, в которой содержатся вещества, ускоряющие заживление тканей и снимающие воспаление.

Некоторые средства: дёготь,чистотел, болтушка, картофель, — которые используются при борьбе с атопическим дерматитом.
Как избавиться от атопического дерматита?
Для профилактики атопического дерматита необходимо придерживаться следующих правил:
- Ежедневно должна производиться влажная уборка дома, пыль неприемлема
- От домашних животных лучше отказаться в первые три года жизни ребенка. Если аллергия на животных развивается в более старшем возрасте, а также у взрослых, придется насовсем отказаться от питомцев.
- В весенне-летний период следует отказаться от длительных прогулок в парках, если наблюдаются симптомы поллиноза. Также не рекомендуется разводить дома комнатные растения, особенно цветущие.
- Проветривать помещение лучше вечером, когда концентрация пыльцы в воздухе ниже. Можно повесить на окно мелкую сетку, которая будет задерживать частицы пыльцы.
- Используйте мягкие средства для ухода за кожей, лучше приобретать их в аптеке. Средства бытовой химии должны быть с пометкой «гипоаллергенно».
- Гипоаллергенная (элиминационная) диета исключает следующие продукты: цитрусовые, шоколад, морепродукты, молоко, жирное мясо, хлебобулочные и кондитерские изделия, красные овощи и фрукты, а также экзотические фрукты.
- Чем лечить высыпания на коже и сопутствующие симптомы – расскажет аллерголог.
Делаем выводы
Если вы читаете эти строки, можно сделать вывод, что Вы или Ваши близкие страдают от дерматита.
Мы провели расследование, изучили кучу материалов и самое главное проверили большинство способов и средств для лечения дерматита. Вердикт таков:
Все препараты если и давали, то лишь временный результат, как только лечение прекращалось - болезнь начинала резко прогрессировать.
Единственный препарат, который закрепил результат - это крем-воск Здоров от дерматита.
Появившись в Российской Федерации меньше года назад, этот препарат произвел настоящую революцию в борьбе с дерматитом и в предотвращении множества серьёзных заболеваний, ведущих к смерти.
Внимание! Участились случаи продажи поддельного препарата крем-воск Здоров от дерматита. Если вы хотите получить гарантированно качественный продукт, то приобретать его необходимо ТОЛЬКО на официальном сайте.
Кроме того, покупая на официальном сайте, вы получаете гарантию возврата средств (включая транспортные расходы), в случае если препарат не окажет лечебного действия.
загрузка...
загрузка...
1kozhnyi.ru
Что такое атопический дерматит?
Слово дерматит означает воспаление кожи. Слово атопический (греч. atopos) означает особенность, отличие от других.
Различают несколько форм дерматитов: атопический, себорейный, простой, аллергический контактный дерматит, герпетиформный дерматит и другие. Наиболее распространенная форма - атопический дерматит.
Атопический дерматит – это хроническое неинфекционное (незаразное) воспалительное заболевание кожи аллергической природы, с наследственной предрасположенностью. Течение атопического дерматита отличает его от множества других болезней кожи, в том числе хронических, наследственных или имеющих аллергическую природу. Для этого заболевания характерно длительное течение с периодическим появлением сыпи на разных участках тела, которой всегда сопутствует кожный зуд.
Обычно понятие атопии ассоциируется с аллергией и подразумевает врожденное предрасположение организма к аллергическим реакциям I типа (JgE-зависимые реакции немедленного типа) на различные раздражители, не возникающие у людей без аллергии. Людей с атопической предрасположенностью называют атопиками.
Врачи называют атопией генетическую предрасположенность к выработке избыточного количества иммуноглобулинов класса Е в ответ на контакт с аллергенами окружающей среды. У некоторой части больных с этими заболеваниями, уровни этих иммуноглобулинов оказываются нормальными и тогда выделяется не опосредованный иммуноглобулином Е вариант течения заболевания.
Согласно данным международных исследований, в развитых странах проявления атопического дерматита в течение жизни испытывает почти каждый десятый человек. Эти данные постоянно уточняются. Известно, что 90% всех людей с атопией испытывают ее проявления в течение первых 5 лет жизни, а более 60% – на первом году жизни.
Но симптомы атопического дерматита могут развиться впервые и у взрослого человека. У взрослых атопический дерматит долгое время назывался нейродермитом (диффузный нейродермит). Это название подчеркивало уверенность врачей во влиянии нервной системы на развитие заболевания. Нейродермит может проявлен атопическим дерматитом (стадия, форма), но может быть и самостоятельным неатопическим заболеванием кожи.
Атопическая экзема – еще один синоним заболевания. Говоря об экземе в более широком смысле, сегодня подразумевают совокупность чередующихся признаков воспаления кожи (покраснение, отек, пузырьки, мокнутие, корки). Нередко экземой называют и другие заболевания - себорейная экзема, микробная экзема. Однако они не являются формой атопического дерматита.
Другие формы аллергии
Атопический дерматит тесно связан с такими проявлениями атопии, как бронхиальная астма и аллергический ринит (риноконъюнктивит, поллиноз, сенная лихорадка). Эти хронические заболевания часто протекают вместе, составляя так называемую аллергическую (атопическую) триаду – дермато-респираторный синдром. Кроме того, у атопиков возможны другие варианты аллергических реакций на отдельные раздражители-аллергены, например, крапивница, ангионевротический отек Квинке и даже анафилактический шок (сочетание различных механизмов аллергий, не только JgE опосредованных).
Диатез (также атопический или экссудативный диатез) – это конституционная особенность со склонностью к воспалительным и экссудативным реакциям кожи на внутренние и внешние раздражители аллергической природы.
Что такое атопический марш?
Другие формы аллергии, как правило, развиваются позже проявлений атопического дерматита. В последние годы говорят о так называемом «атопическом марше».
Что это такое? Атопический марш означает то, что «диатез» у детей может служить начальной стадией для развития других, более тяжелых форм аллергии – прежде всего, бронхиальной астмы. Контролируя течение атопического дерматита, врачи рассчитывают предотвратить «атопический марш».
Атопия в наследство
Атопический дерматит и атопия – это врожденные и наследуемые состояния. Это значит, что существуют генетические факторы, определяющие атопию. Все пути наследования атопического дерматита пока не установлены. Если у одного из родителей или ближайших родственников ребенка есть атопический дерматит, астма или аллергический ринит, то у самого ребенка атопический дерматит разовьется с вероятностью 50%. В то же время у других родственников лиц с атопическим дерматитом может не отмечаться каких-либо проявлений аллергии.
Атопическая наследственность – вовсе не приговор, обрекающий человека всю жизнь или какое-то время испытывать симптомы аллергии. Можно быть атопиком и не иметь сыпи и зуда. Наследуется только предрасположенность! Для ее реализации необходима вторая причина – неблагоприятные факторы внешней и внутренней среды!
Аллергия! Почему это происходит?
Все формы высыпаний на коже (проявления атопического дерматита) являются следствием аллергической реакции и воспаления. Эти реакции происходят под влиянием группы клеток нашего организма, входящих в состав иммунной системы.
Такие клетки (особая группа лимфоцитов) есть у каждого человека. Они обязаны защищать наш организм от чужеродного влияния – вредных факторов внешней среды. Без них просто невозможно жить: например, сопротивляться инфекциям.
При атопии же эти клетки воспринимают многие вещества, на которые не реагируют остальные люди, как чужеродные. Такие вещества называются аллергенами.
Аллергенами могут быть вещества самого разного происхождения: например, из домашней пыли, пищевых продуктов, трав или цветочной пыльцы. Те же аллергены вызывают и другие аллергические заболевания, в частности – бронхиальную астму. Процесс развития воспалительных реакций в коже при атопическом дерматите очень сложный. При этом происходит взаимодействие различных клеток не только в коже, но и в других органах (кровь, костный мозг, лимфатическая, нервная и эндокринная системы организма). Некоторые другие факторы также могут приводить к атопическому дерматиту за счет влияния на лимфоциты: например, инфекции и различные повреждения кожи. Преобладание в коже тех или иных групп лимфоцитов и других клеток, участвующих в реакциях воспаления и аллергии, определяет разные проявления атопического дерматита и характер высыпаний.
В последние годы появились новые методы лечения аллергии, которые позволяют воздействовать на клетки, ответственные за воспаление в коже, и прежде всего – на лимфоциты.
Почему возникает аллергический зуд
Зуд – ощущение, заставляющее расчесывать кожу – является одним из симптомов атопического дерматита. Зуд является следствием аллергического воспаления в коже и возникает под действием особых веществ – медиаторов, которые выделяются клетками воспаления и воздействуют на болевые рецепторы в эпидермисе (поверхностный слой кожи). Зуд вызывает расчесы и дополнительное повреждение кожи, которое может усугублять течение болезни. Зуд очень сложно контролировать. Однако этому можно научиться.
Если Вы заметили у Ваших близких или у себя признаки атопического дерматита, Вам следует НЕМЕДЛЕННО обратиться к врачу-дерматологу! Не игнорируйте кожный зуд!
Что вызывает обострения атопического дерматита
Для атопического дерматита характерны обострения – периодическое появление сыпи на коже. Как правило, они возникают при повторном влиянии аллергенов (например, при употреблении определенных продуктов в пищу, или контакте с животным) или при повреждении кожи. Кожа человека с атопическим дерматитом «всегда готова» к такой реакции. Поэтому для того, чтобы предотвращать обострения, нужно, во-первых, избегать влияния аллергенов и повреждения кожи, а во-вторых, снизить готовность кожи к таким реакциям. В наши дни эти задачи выполнимы.
Атопики и стресс
Психологический и эмоциональный стресс, испытываемый при атопическом дерматите, тесно связан с зудом и кожными проявлениями. Эти факторы могут сменять друг друга, образуя так называемый «порочный круг»: сыпь на коже и сильный зуд вызывают стресс, и сами усиливаются под его влиянием. В тяжелых случаях заболевание протекает непрерывно без периодов улучшения. Все атопики понимают, что чесаться – значит провоцировать сыпь. Не предотвратив развитие зуда, нельзя предупредить и сыпь на коже.
Как оценить влияние атопического дерматита на качество жизни
Неконтролируемые проявления атопического дерматита постоянно осложняют жизнь атопику.
Зуд вызывает дискомфорт, а иногда и приводит к бессонице, раздражительности, депрессии и повышенной утомляемости.
Сыпь на открытых участках тела приходится скрывать от окружающих. Нужно все время помнить, что чего-то делать нельзя, иначе это снова вызовет зуд и сыпь. Контролируя состояние своей кожи и сдерживая реакцию на потенциальные раздражители, можно предотвращать стресс. Сдерживая стресс, можно добиться уменьшения зуда и улучшения состояния кожи.
Целое направление в медицине – психодерматология – изучает и предлагает новые возможности защиты от стресса и повышения устойчивости к психоэмоциональным нагрузкам, чтобы контролировать течение атопического дерматита.
Как атопия влияет на психологию
Психоэмоциональное влияние атопии не ограничивается случайными и кратковременными переживаниями из-за обострения сыпи. Вполне возможно, что атопия оказывает сильное влияние на весь жизненный уклад и мировоззрение человека, иногда делает его действительно «иным», по-другому смотрящим на мир, в котором так много потенциально опасных врагов-аллергенов, нормально переносимых другими людьми. Считается, что атопики более склонны к интеллектуальным занятиям, вдумчивому и осторожному анализу происходящего вокруг, более чувствительны и замкнуты.
Проявления атопического дерматита оказывают влияние не только на психологию пациента, но и на окружающих его людей, а также на их взаимоотношения. Забота о ребенке с тяжелой формой атопического дерматита может нелегко даваться родителям. В школе подросток с сыпью на коже может встречать непонимание и даже насмешки и преследование со стороны сверстников, иногда считающих это заболевание заразным. Кроме того, и ребенку, и взрослому приходится избегать многих занятий, которые могут вызвать обострение атопического дерматита, и этим ограничивать свое общение с друзьями и коллегами. У многих больных даже развиваются особые нарушения высшей нервной деятельности, пограничные психические состояния, требующие вмешательства врача-психотерапевта или психиатра с назначением психотерапевтической и/или лекарственной терапии.
Что делать атопику?
Чтобы победить эмоциональный стресс и социальные проблемы, нужна уверенность в себе и возможности контролировать состояние своей кожи. Необходимо открытое, доверительное обсуждение атопии с друзьями, родственниками, врачами, другими людьми с такой же проблемой.
Лечение атопического дерматита
Вылечить проявления аллергии нелегко. Еще труднее предотвратить их. Этому следует научиться. Тогда Вы сможете победить аллергию. Можно быть атопиком и жить без проявлений атопического дерматита. Можно реагировать на те или иные аллергены, но никогда с ними не встречаться. Можно защитить свою кожу от зуда и воспаления. Атопию можно и нужно преодолеть!
Если Вы захотите, то Вы сможете этого добиться. Мы поможем Вам! В Научно-дерматологическом центре «Ретиноиды» на протяжении многих лет с успехом лечат большую часть проявлений атопического дерматита!
Лечение - комплексное. Оно складывается из гипоаллергической диеты, элиминационных мероприятий в быту (удаление аллергенов), физиотерапевтического, а также медикаментозного лечения. Среди препаратов для перорального применения широко используется глюкокортикоиды (мометазона фуроат, гидрокортизона бутират, метилпреднизолона ацепонат и др.). В составе комплексной терапии врачом-дерматологом назначается мазь Радевит®, которую используют в качестве средства для восстановления кожи после периода обострения. Радевит® содержит три жирорастворимых витамина, обладающих выраженным дерматотропным эффектом – это витамины А, D и Е. В одном ряду с Радевитом® применяются мази Видестим®.и Редецил® . Из препаратов для приема в внутрь применяют антигистаминные средства (лоратидин, эбастин, фексофенадин и др.), стабилизаторы мембран тучных клеток (кетотифен и др.), гипосенсибилизирующие средства и препараты, обладающие седативным действием (препараты валерианы, пиона уклоняющегося и др.).
Если у Вас или у Вашего ребенка есть проявления атопического дерматита (диатез или экзема), запомните: Вы не одни! Обратитесь к опытным врачам нашего Научно-дерматологического центра «Ретиноиды» и они помогут справиться с болезнью! Врачи НДЦ «Ретиноиды» проведут обследование, определят разновидность аллергии, поставят правильный диагноз и подберут индивидуальную комплексную программу не только лечения, но и правил поведения и образа жизни, исключающих возможность дальнейших проявлений заболевания. Ряд процедур можно пройти в Центре уже при первом обращении.
Запишитесь на первичный прием по телефону: 8 (495) 785-31-89 или оставьте свои данные, www.cutis.ru, и наши администраторы свяжутся с Вами для записи на диагностику и консультацию врача-дерматолога в удобное для Вас время.
cutis.ru
Атопический дерматит: симптомы, лечение, профилактика
Атопический дерматит возникает чаще всего в раннем детском возрасте. Основной причиной его возникновения у детей можно назвать отягощенную наследственность (у мамы или папы были проявления аллергии в связи с нерациональным питанием, интоксикациями, обменными нарушениями, расстройствами нервной и эндокринной систем). Но заболевание может сформироваться и в зрелом возрасте.
Симптомы
Ведущим признаком атопического дерматита является сильный зуд. Кожные покровы, особенно в период "дремлющего течения" (ремиссии), отличаются сухостью и шелушением. Кожа туловища и разгибательных поверхностей конечностей покрыта блестящими, телесного цвета бляшками.
В период "дремлющего течения" единственными минимальными проявлениями атопического дерматита могут быть едва шелушащиеся пятна или трещины в области прикрепления мочки ушной раковины. Кроме того, такими признаками могут быть заеды в углах рта (хейлит), срединная трещина нижней губы, а также шелушение и покраснение верхних век.
В течении заболевания (в зависимости от особенностей в различные возрастные периоды) условно можно выделить три фазы - младенческую, детскую и взрослую.
Атопический дерматит у детей
Младенческая фаза
Развитие атопического дерматита обычно начинается с 7-8-й недели жизни ребенка. Высыпания располагаются главным образом на лице, поражая кожу щек и лба. Постепенно появляются изменения на разгибательной поверхности голеней, плеч и предплечий. Нередко поражается кожа ягодиц и туловища.
Детская фаза
Она начинается после 18-месячного возраста и продолжается до подросткового периода.
Кожный атопический дерматит у детей на ранних этапах этой фазы представлен красными, отечными пятнами, склонными к образованию сплошных очагов поражений. В результате расчесoв очаги поражений покрываются корочками. Высыпания располагаются главным образом в локтевых и подколенных сгибах, на боковых поверхностях шеи, верхней части груди и кистях. Со временем у большинства детей кожа очищается от высыпаний, и остаются пораженными лишь подколенные и локтевые cгибы.
Фото: кожа при атопическом дерматите
Атопический дерматит у взрослых
Взрослая фаза атопического дерматита наступает в подростковом возрасте. Особенно часто поражаются верхняя часть туловища, шея, лоб, кожа вокруг рта, сгибательная поверхность предплечий и запястья. При тяжелом течении кожа может поражаться по всему телу.
Наблюдения указывают на роль наследственности в передаче болезненных признаков от родителей детям. Так, от отца–аллергика признаки атопического дерматита у ребенка развиваются в 40–50% случаев, от матери – в 60–70%. Если оба родителя являются носителями атопии, то частота развития заболевания у ребенка достигает 80%. (Мазитов Л.П. 2001).
У определенного числа детей формируется скрытая аллергизация, которая реализуется в виде атопического дерматита в возрасте 19–20 лет. Наследуется не болезнь, а совокупность генетических факторов способствующих формированию в организме аллергии (Феденко Е.С. 2001).
В формировании болезни большое значение имеет функциональное состояние желудочно–кишечного тракта. Риск развития атопического дерматита возрастает в связи с несоблюдением рационального питания беременной женщины, детей первых месяцев жизни, находящихся на искусственном вскармливании.
Так, у детей первого года жизни частой причиной развития заболевания являются куриные яйца, белки коровьего молока, злаков.
Течение усугубляется развитием дисбактериоза кишечника, в связи с бесконтрольным приемом антибиотиков, гормонов, наличием очагов хронической инфекции, аллергических заболеваний (астма, ринит), дисметаболических нефропатий, паразитов.
Лечение атопического дерматита
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Диета
Прежде всего необходимо исключить:
- мясные и рыбные бульоны,
- жареное мясо,
- шоколад, какао,
- цитрусовые (лимоны, мандарины, апельсины, грейпфруты),
- землянику, черную смородину, дыню,
- мед,
- гранаты, орехи,
- грибы,
- рыбную икру,
- пряности, копчености,
- консервированные и другие продукты, содержащие добавки консервантов и красителей.
Целесообразно добавление в пищевой рацион растительного масла (подсолнечное, оливковое и др.) до 30 г в сутки в виде приправ к салатам. Назначается витамин Ф-99, содержащий комбинацию линолевой и линоленовой кислот - в высоких дозах (4 капсулы 2 раза в день), или в средних (1-2 капсулы 2 раза в день). Препарат особенно эффективен у взрослых.
Медикаментозное лечение
Проводится строго индивидуально и может включать транквилизаторы, антиаллергические, противовоспалительные и дезинтоксикационные средства.
Следует отметить, что при атопическом дерматите предложено большое количество методов и средств (гормоны, цитостатики, интал, аллергоглобулин, специфическая гипосенсибилизация, ПУВА-терапия, плазмаферез, акупунктура, разгрузочно-диетическая терапия и др.). Однако наибольшее значение имеют в практике медикаменты, оказывающие противозудный эффект, - антигистаминные препараты и транквилизаторы.
Антигистаминные препараты назначают для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме (астма, ринит).
Применяя ежедневно антигистаминные препараты первого поколения (супрастин, тавегил, диазолин, феркарол), необходимо помнить, что к ним развивается быстрое привыкание. Поэтому эти препараты следует менять каждые 5-7 дней. Проникая через кровь в ткань мозга, препараты первого поколения вызывают успокаивающий эффект, поэтому их не следует назначать учащимся, водителям и всем тем, кто должен вести активный образ жизни, так как снижается концентрация внимания и нарушается координация движений.
Препараты второго поколения - лоратодин (кларитин), астемизол, эбостин, цетиризин, фексофенадин.
Гормоны применяются ограниченно и при распространенных процессах, а также нестерпимом, мучительном зуде, не устраняемом другими средствами. Гормоны (лучше метипред или триамцинолон) даются на несколько дней для снятия остроты приступа с постепенным снижением дозы.
При распространенности процесса и явлений интоксикации применяется интенсивная терапия с использованием внутривенных средств (гемодез, реополиглюкин, полийонный раствор, физиологический раствор и др.). Хорошо зарекомендовали себя гемосорбция и плазмаферез (специальные методы очистки крови).
В лечении упорного атопического дерматита весьма полезным вспомогательным методом может оказаться световая терапия. Ультрафиолетовый свет требует всего 3-4 процедуры в неделю и имеет мало побочных эффектов.
При присоединении инфекции применяются антибиотики широкого спектра. Назначаются эритромицин, рондомицин, вибрамицин в течение 6-7 дней. В детском возрасте препараты тетрациклинового ряда (тетрациклин, доксициклин) назначаются с 9 лет. Осложнение герпетической инфекцией является показанием к назначению ацикловира или фамвира в возрастных дозировках.
В терапию осложненной формы атопического дерматита необходимо включать, особенно у детей, ферментные препараты (абомин, фестал, мезим-форте, панзинорм) и различные эубиотики (бифидумбактерин, бактисубтил, линекс и др.). Эубиотики лучше назначать по результатам микробиологического исследования кала на дисбактериоз.
Хороший эффект оказывает и назначение антиоксидантов, особенно аевита и веторона.
Наружное лечение проводится с учетом остроты воспалительной реакции, распространенности поражения, возраста и сопутствующих осложнений местной инфекцией.
В острой стадии, сопровождающейся мокнутием и корками, применяются примочки, содержащие противовоспалительные, дезинфицирующие препараты (например, жидкость Бурова, настой ромашки, чая). После снятия явлений острого воспаления применяют кремы, мази и пасты, содержащие зудоуспокаивающие и противовоспалительные вещества (нафталанская нефть 2-10%, деготь 1-2%, ихтиол 2-5%, сера и др.).
Широкое применение в наружной терапии получили гормональные препараты. Среди них можно назвать целестодерм (крем, мазь), целестодерм с гарамицином и тридерм (крем, мазь), элоком и адвантан.
Профилактика обострений
Кожа больных с атопическим дерматитом из-за ее сухости и повышенной проницаемости становится чувствительной к увлажнению. В этой связи использование обычных сортов туалетного мыла нежелательно. Целесообразно применять нежные сорта мыла (типа Dove, Dial, Lowila, детское и т. д.). Стиральные порошки, даже в небольших количествах остающиеся на свежевыстиранной одежде и белье, также могут оказывать раздражающий эффект. Поэтому некоторые авторы рекомендуют использовать «аллергенсвободные» стиральные порошки (типа Tide Free) и повторные циклы полоскания белья. Одежда не должна быть слишком тесной. Кроме того, нежелательно носить шерстяные изделия.
Пот способен раздражать кожу больного, и, следовательно, необходима более частая смена белья.
Определенное значение для профилактики атопического дерматита имеет и микроклимат в доме. Так, температура и влажность воздуха в помещении должны быть по возможности комфортными (постоянная температура 20-24°C и влажность 45-55%).
Больным также рекомендуются занятия плаванием. При этом, однако, необходимо учитывать, что хлорсодержащие соединения и другие антисептики, используемые для обеззараживания бассейна, могут вызвать раздражение кожи. Обычно для того, чтобы убрать данный эффект, достаточно после занятий принять легкий душ.
Для устранения сухости кожи при атопическом дерматите необходимо использовать питательные и смягчающие средства, причем наносить их на кожу следует достаточно часто, чтобы кожа оставалась мягкой в течение всего дня. Обязательна также обработка кожи питательными и смягчающими средствами после душа, а перед прогулками в ветреную и холодную погоду — защитными кремами и мазями.
Коррекция сопутствующих заболеваний включает обследование, выявление и лечение очагов хронической инфекции, паразитарных инвазий, дисбактериоза, восстановление корковой нейродинамики и вегетативных нарушений.
Прогноз
Прогноз течения атопического дерматита и качество жизни больного во многом зависят от полученных им достоверных знаний о причинах развития высыпаний на коже, зуда, от тщательного выполнения всех рекомендаций врача и профилактики.
Основные направления профилактики атопического дерматита – это соблюдение режима питания, особенно беременным и кормящим матерям, грудное вскармливание детей. Особое внимание следует обратить на ограничение воздействия вдыхаемых аллергенов, уменьшение контакта с химическими средствами в быту, предупреждение простудных и инфекционных заболеваний и обусловленное назначение антибиотиков. При этапной противорецидивной терапии рекомендуется санаторно-курортное лечение в Крыму, на Черноморском побережье Кавказа и Средиземноморье.
www.diagnos.ru
Что такое атопический дерматит - Медицинский портал EUROLAB
Атопический дерматит – это длительное (хроническое) заболевание. Оно вызывает сухость кожи, сильный зуд, покраснение и сыпь. В тяжелых случаях сыпь переходит в волдыри. Это заболевание не заразное.
Атопический дерматит распространен среди детей. В процессе взросления атопический дерматит проходит или переходит в более легкую форму. Это заболевание также может проявляться и у взрослых.
Атопический дерматит часто называют экземой или атопической экземой, но это заболевание лишь одна из многих форм экземы.
Причины атопического дерматита
Причины атопического дерматита не известны. Возможно, иммунная система людей, страдающих этим заболеванием, слишком чувствительна и поэтому реагирует на многие раздражители и аллергены.
У большинства людей с атопическим дерматитом есть своя семейная история аллергий, таких, как сенная лихорадка (аллергический ринит) и астма. Специалисты считают, что воспаление, которое возникает вследствие дерматита, - это тип аллергической реакции.
Факторы, которые усугубляют атопический дерматит:
-
Стресс.
-
Определенные продукты питания, например, яйца, арахис, молоко, пшеничные или соевые продукты.
-
Аллергены, такие, как бытовые клещи или шерсть животных.
-
Агрессивные мыла и моющие средства.
-
Погодные изменения, особенно сухость и холод.
-
Кожная инфекция.
Симптомы
Основным симптомом атопического дерматита является зуд, после которого появляется сыпь. Она красного цвета, неоднородная, может проявляться длительное время или исчезать и появляться (рецидивировать). Маленькие пузырьки или волдыри могут появляться и выделять жидкость или покрываться коркой. Если расчесывать эту сыпь, появляются раны, в которые может попасть инфекция. Со временем рецидивирующая сыпь может стать причиной огрубения кожи. Сыпь появляется на разных участках кожи, зависимо от возраста, в основном это лицо, шея, руки и ноги. Сыпь в паховой области появляется редко.
Степень остроты симптомов зависит от того, насколько большой участок кожи охватывает сыпь, а также насколько вы расцарапываете сыпь и попадает ли туда инфекция. Легкая форма атопического дерматита охватывает небольшой участок кожи, появляется незначительный зуд, и при достаточном увлажнении симптомы быстро проходят. Во время острой формы атопического дерматита воспаляется большой участок кожи, появляется сильный зуд и при увлажнении симптомы не проходят.
Диагностика
Доктор может поставить диагноз атопический дерматит, сделав осмотр и задав несколько вопросов, например: есть ли аллергии у ваших родственников, когла начинается зуд, когда появляется сыпь? Он также сможет определить атопический дерматит, осмотрев сыпь и место высыпания.
Чтобы выяснить причину высыпания, врач может назначить аллергическую пробу, которую делает аллерголог (иммунолог).
Лечение
Хотя атопический дерматит – это длительная проблема, некоторые средства могут помочь ее контролировать:
-
Частое использование увлажняющих кремов и лосьонов.
-
Избегание вещей, которые вызывают сыпь, например, агрессивных мыл и моющих средств, шерсти животных и других вещей, которые вызывают аллергию.
-
Избегание расцарапывания. Чтобы избежать расцарапывания, вы можете наложить повязку на место высыпания. Чтобы ребенок не расцарапывал сыпь, вы можете надеть ему на руку носок из хлопка.
-
Использование лекарств, назначенных врачом.
-
Теплые, не горячие непродолжительные ванны.
В особо сложных случаях врач может назначить таблетки или инъекции, которые снимут зуд. Вам может потребоваться лечение с помощью ультрафиолета в клинике или кабинете врача.
Как избежать развития атопического дерматита у ребенка
Если у ваших членов семьи есть атопический дерматит или другие аллергии, существует высокая степень риска того, что ребенок также будет их иметь. Если возможно, кормите грудью в течение первых шести месяцев, чтобы укрепить иммунную систему и защитить ребенка.
www.eurolab.ua
Атопический дерматит - это... Что такое Атопический дерматит?
Атопический дерматит (АД), (устар. диффузный нейродермит) — хронический аллергический дерматит, заболевание которое развивается у лиц с генетической предрасположенностью к атопии, имеет рецидивирующее течение, возрастные особенности клинических проявлений. Характеризуется эксудативными и/или лихеноидными высыпаниями, повышением уровня сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям. Имеет чёткую сезонную зависимость: зимой — обострения или рецидивы, летом — частичные или полные ремиссии.
Эпидемиология
Распространенность АД среди развитых стран 10-20 %. Манифестация симптомов АД у детей отмечается в возрасте 6 месяцев в 60 % случаев, до 1 года в 75 %, до 7 лет в 80-90 %. В течение последних десятилетий наблюдается существенный рост заболеваемости АД, усложняется его течение, отягощается исход. АД часто сочетается с другими аллергическими заболеваниями — с бронхиальной астмой в 34 %, аллергическим ринитом в 25 %, поллинозом 8 %.
Факторы риска развития атопического дерматита
Ведущая роль в развитии АД принадлежит эндогенным факторам (наследственность, атопия, гиперреактивность кожи, нарушение функциональных и биохимических процессов в коже), которые в сочетании с различными аллергенными и неалергенными экзогенными факторами (психоэмоциональные нагрузки, табачный дым, пищевые добавки[источник не указан 758 дней]) приводят к развитию клинической картины АД. В основе развития АД лежит генетически определённая (мультифакториальный полигенный тип наследования) особенность иммунного ответа на поступление аллергенов. Характерные черты иммунного ответа атопиков: преобладание Т-хелперов II, гиперпродукция общего IgE и специфических IgE-антител. Склонность к гиперреактивности кожи — основной фактор, определяющий реализацию атопической болезни в виде АД. Риск развития АД у детей выше в семьях, где родители имеют аллергические заболевания или реакции: если оба родителя здоровы, риск развития у ребенка АД составляет 10-20 %, если болен один из родителей — 40-50 %, если больны оба родителя — 60-80 %.
Ребенок с проявлениями атопического дерматитаКлассификация
Стадии развития, периоды и фазы заболевания
- Начальная стадия
- Стадия выраженных изменений
- Острая фаза
- Хроническая фаза
- Стадия ремиссии
- Полная ремиссия
- Неполная ремиссия (подострый период)
- Клиническое выздоровление полное
Клинические формы в зависимости от возраста
- Младенческая (от 2-х месяцев до 2-х лет) — экссудативная
По распространенности процесса
- Ограниченный
- Распространенный
- Диффузный
По тяжести течения
- Легкое
- Среднетяжелое
- Тяжелое
Клинико-этиологические варианты
- С преобладанием аллергии:
- Пищевой
- Клещевой
- Грибковый
- Пыльцевой и пр.
- Со вторичным инфицированием.
Осложнения
- Пиодермия
- Вирусная инфекция
- Грибковое поражение
Критерии, применяемые для диагностики атопического дерматита
(Hanifin, Rajka. Acta Derm. 92^44,1980)
Большие (обязательные) критерии диагностики
- Пруриго (зуд) при наличии даже минимальных проявлений на коже
- Типичная морфология и локализация (лицо, шея, подмышечные впадины, локтевые и подколенные ямки, паховая область, волосистая часть головы, под мочками ушей)
- Индивидуальная или семейная история атопического заболевания
- Хроническое рецидивирующее течение
Малые (дополнительные) критерии диагностики
- Повышенный уровень общего и специфических IgE-антител
- Начало заболевания в раннем детском возрасте (до 2-х лет)
- Гиперлинеарность ладоней («складчатые») и подошв
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса)
- Фолликулярный гиперкератоз («роговые» паппулы на боковых поверхностях плеч, предплечий, локтей)
- Шелушение, ксероз, ихтиоз
- Неспецифические дерматиты рук и ног
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы)
- Белый дермографизм
- Зуд при повышенном потоотделении
- Складки на передней поверхности шеи
- Темные круги вокруг глаз (аллергическое сияние).
Для постановки диагноза АД необходимо сочетание трех больших и не менее трех малых критериев.
Механизмы развития атопического дерматита
В основе АД лежит хроническое аллергическое воспаление. Патогенез АД является полифакторным при ведущей роли иммунных нарушений. Ведущим иммунопатологическим механизмом развития АД являются изменение соотношения Th2\Th3 — лимфоцитов в сторону Th3-хелперов, что приводит к изменению цитокинового профиля и высокой продукции специфических IgE-антител. В качестве иммунного пускового механизма при АД выступает взаимодействие аллергенов со специфическими антителами (реагинами) на поверхности тучных клеток. Неиммунные триггерные факторы усиливают аллергическое воспаление путем неспецифического инициирования высвобождения медиаторов аллергического воспаления (гистамин, нейропептиды, цитокины), которые имеют провоспалительные характеристики. Важную роль в поддержании хронического воспаления кожи при АД играет как собственно грибковая и кокковая инфекция кожи, так и аллергческие реакции на компоненты бактериальных и грибковых клеток.
Подходы к лечению
Под воздействием аллергена в организме атопиков запускается целый каскад воспалительных реакций. В результате этого в очаге воспаления образуется клеточный инфильтрат, основу которого составляют клетки аллергического воспаления. Эти клетки выделяют медиаторы, цитокины, IgE. Даже при устранении аллергена из окружения ребенка воспалительный процесс продолжается. Воспаление является самоподдерживающимся. Данное положение диктует необходимость проведения активной противовоспалительной терапии всем пациентам с АД. Поскольку клеточный инфильтрат даже при активной противовоспалительной терапии не может исчезнуть в течение нескольких дней, необходима длительная базисная противовоспалительная терапия — не менее 2-3 месяцев до достижения полной клинической ремиссии.
Направления терапии АД
- 1. Диетотерапия и меры по контролю внешней среды
- 2. Системная фармакотерапия
- 3. Наружная терапия
- 4. Реабилитация
Основные цели терапии
- Устранение или уменьшение воспалительных изменений и кожного зуда
- Восстановление структуры и функции кожи (улучшение микроциркуляции и метаболизма в очагах поражения, нормализация влажности кожи)
- Предотвращение развития тяжелых форм заболевания, которые приводят к снижению качества жизни больных и инвалидизации
- Лечение сопутствующих заболеваний, которые утяжеляют течение АД.
В основе АД лежит аллергическое воспаление, поэтому основу лечения составляют противоаллергические и противовоспалительные препараты.
Полиорганность поражений при АД требует проведения системной базисной терапии противоаллергическими препаратами. Заболевание имеет хроническое течение — лечение должно быть этапным и продолжительным.
Противовоспалительная терапия при АД
Острая фаза
- Антигистаминные препараты 2-го поколения (с дополнительными противоаллергическими свойствами — антимедиаторными и мембраностабилизирующими (лоратадин)) — 4-6 недель.(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Антигистаминные препараты 1-го поколения на ночь (если необходим седативный эффект) — 4-6 недель(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Примочки (настойки коры дуба, 1 % р-р танина, р-р риванола 1:1000 и др.), красители (фукорцин, жидкость Кастелани, 1-2 % р-р метиленового синего и др.) — при наличии эксудации.
- Наружные глюкокортикостероиды (Мометазон (Mometasone) крем, лосьон) — 3-7 дней
- Системные глюкокортикостероиды (при отсутствии эффекта от проводимой терапии).
Хроническая фаза
- Антигистаминные препараты 2-го поколения — 3-4 месяца(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Наружные глюкокортикостероиды (Мометазон (Mometasone) мазь)
- Комбинированные топические глюкокортикостероиды на основе Бетаметазона(Betamethasone), содержащие антибактеиральные и противогрибковые компоненты, например: тридерм(Gentamycin+Betamethasone+Clotrimazole), дипрогент(Gentamycin+Betamethasone), дипросалик(Betamethasone+Salicylic acid) и т. п.
- Препараты, содержащие полиненасыщенные жирные кислоты
Профилактика обострений
- Антигистаминные препараты 2-го поколения — 6 месяцев и более(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Иммуномодуляторы (индивидуально)
- Препараты, содержащие полиненасыщенные жирные кислоты
- Специфическая иммунотерапия аллергенами (СИТ)
Профилактика атопического дерматита
- Первичная профилактика АД состоит в предупреждении сенсибилизации ребенка, особенно в семьях, где есть наследственная предрасположенность к аллергическим заболеваниям
- Вторичная профилактика основывается на предупреждении манифестации заболевания и\или его обострений у сенсибилизированного ребенка. Чем выше риск атопии у ребенка, тем более жесткими должны быть элиминационные меры.
- Профилактика АД состоит также в адекватном лечении детей с начальными проявлениями заболевания.
Диета
Следует исключить аллергические (химические) триггеры.
Прогноз
Атопический дерматит имеет волнообразное течение:у 60 % детей симптомы со временем полностью исчезают, а у остальных сохраняются или рецидивируют в течение всей жизни. Чем раньше дебют и чем тяжелее протекает заболевание, тем выше шанс его персистирующего течения, особенно в случаях сочетания с другой аллергической патологией.
Рекомендации
- Соблюдение гипоаллергенной диеты - исключение алиментарных триггеров.
- Поддержание в помещении температуры воздуха не выше +23 °C, относительной влажности не менее 60 %.
- Отсутствие источников пыли в комнате больного (ковры, книги),минимум мебели. Ежедневная влажная уборка в помещении.
- Замена перьевых, пуховых подушек и шерстяных одеял на синтетические.
- Удаление очагов возможного образования плесени (швы в ванной, линолеум, обои).
- Удаление любых домашних животных(при невозможности - мытьё животных еженедельно), и растений. Уничтожение насекомых (моль, тараканы). Лечение апи-, фитопрепаратами исключено.
- Ограничение или исключение использования различных раздражающих средств (стиральных порошков, синтетических моющих средств, растворителей, клея, лаков, красок и т. п.).
- Ношение одежды из шерсти и синтетических материалов только поверх хлопчатобумажной.
- Ограничение интенсивных, чрезмерных физических нагрузок.
- Исключение, нивелирование стрессовых ситуаций.
- Расчёсывание и растирание кожи исключено (у маленьких детей полный запрет расчёсывания может привести к психическим травмам).
- Применение для купания слабощелочного или индифферентного мыла (ланолинового, детского) или высококачественных шампуней, не содержащих искусственных красителей, отдушек и консервантов.
- Использование при купании мягких мочалок из ткани.
- Использование смягчающего, увлажняющего нейтрального крема на кожу после ванны или душа. Желательно с керамидами.
- Использование гипоаллергенной косметики (подбор осуществляется только с дерматологом)
Ссылки
Утвержден приказом Министерства здравоохранения и социального развития Российской Федерации № 432 от 30.05.2006
См. также
Литература
| Абсцесс головного мозга • Энцефалит • Миелит • Менингит • Менингоэнцефалит • Арахноидит • Энцефалит Расмуссена • Клещевой энцефалит |
| Неврит |
| Глаз: Дакриоцистит • Эписклерит • Кератит • Ретинит • Блефарит • Конъюнктивит • Иридоциклит • УвеитУхо: Отит (наружный, средний) • Лабиринтит • Мастоидит • Евстахиит |
| Эндокардит • Миокардит • Перикардит |
| Артериит • Флебит • Капиллярит |
| Верхние дыхательные пути: Синусит • Ринит • Фарингит • Ларингит • НазофарингитНижние дыхательные пути: Трахеит • Бронхит • Бронхиолит • Альвеолит • Пневмония • Плеврит (Эмпиема плевры) • Абсцесс лёгкого |
| Медиастинит |
| Полость рта: Стоматит • Гингивит • Глоссит • Тонзиллит (острый, хронический) • Паротит • Пульпит • Периостит • Воспаление челюсти • Заглоточный абсцессДругие отделы ЖКТ: Эзофагит • Гастрит • Энтерит • Дуоденит • Колит • Гастроэнтероколит • Аппендицит • Аппендажит • Проктит |
| Пищеварительные железы: Гепатит (Вирусный гепатит (A, B, C, D, E, F, G, TTV), Токсический гепатит, Лучевой гепатит, Аутоимунный гепатит, Стеатогепатит) • Панкреатит (острый, хронический)Желчевыводящие пути: Холецистит (острый, хронический) • ХолангитБрюшина: Перитонит |
| Нефрит (Гломерулонефрит, Пиелонефрит, Паранефрит) • Цистит • Уретрит |
| Аднексит • Эндометрит • Параметрит • Цервицит • Вагинит • Вульвит • Вульвовагинит • Мастит |
| Орхит • Эпидидимит • Простатит • Баланит |
| Хориоамнионит • Омфалит |
| Артрит • Миозит • Бурсит • Остеохондрит (рассекающий) • Тендинит • Фасциит • Остеомиелит • Эпикондилит • Панникулит |
| Дерматит • Гидраденит • Заеда • Акне |
| Бактериемия • Сепсис |
| Лимфаденит • Лимфангит |
dal.academic.ru
Атопический дерматит - это... Что такое Атопический дерматит?
Атопический дерматит (АД), (устар. диффузный нейродермит) — хронический аллергический дерматит, заболевание которое развивается у лиц с генетической предрасположенностью к атопии, имеет рецидивирующее течение, возрастные особенности клинических проявлений. Характеризуется эксудативными и/или лихеноидными высыпаниями, повышением уровня сывороточного IgE и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям. Имеет чёткую сезонную зависимость: зимой — обострения или рецидивы, летом — частичные или полные ремиссии.
Эпидемиология
Распространенность АД среди развитых стран 10-20 %. Манифестация симптомов АД у детей отмечается в возрасте 6 месяцев в 60 % случаев, до 1 года в 75 %, до 7 лет в 80-90 %. В течение последних десятилетий наблюдается существенный рост заболеваемости АД, усложняется его течение, отягощается исход. АД часто сочетается с другими аллергическими заболеваниями — с бронхиальной астмой в 34 %, аллергическим ринитом в 25 %, поллинозом 8 %.
Факторы риска развития атопического дерматита
Ведущая роль в развитии АД принадлежит эндогенным факторам (наследственность, атопия, гиперреактивность кожи, нарушение функциональных и биохимических процессов в коже), которые в сочетании с различными аллергенными и неалергенными экзогенными факторами (психоэмоциональные нагрузки, табачный дым, пищевые добавки[источник не указан 758 дней]) приводят к развитию клинической картины АД. В основе развития АД лежит генетически определённая (мультифакториальный полигенный тип наследования) особенность иммунного ответа на поступление аллергенов. Характерные черты иммунного ответа атопиков: преобладание Т-хелперов II, гиперпродукция общего IgE и специфических IgE-антител. Склонность к гиперреактивности кожи — основной фактор, определяющий реализацию атопической болезни в виде АД. Риск развития АД у детей выше в семьях, где родители имеют аллергические заболевания или реакции: если оба родителя здоровы, риск развития у ребенка АД составляет 10-20 %, если болен один из родителей — 40-50 %, если больны оба родителя — 60-80 %.
Ребенок с проявлениями атопического дерматитаКлассификация
Стадии развития, периоды и фазы заболевания
- Начальная стадия
- Стадия выраженных изменений
- Острая фаза
- Хроническая фаза
- Стадия ремиссии
- Полная ремиссия
- Неполная ремиссия (подострый период)
- Клиническое выздоровление полное
Клинические формы в зависимости от возраста
- Младенческая (от 2-х месяцев до 2-х лет) — экссудативная
По распространенности процесса
- Ограниченный
- Распространенный
- Диффузный
По тяжести течения
- Легкое
- Среднетяжелое
- Тяжелое
Клинико-этиологические варианты
- С преобладанием аллергии:
- Пищевой
- Клещевой
- Грибковый
- Пыльцевой и пр.
- Со вторичным инфицированием.
Осложнения
- Пиодермия
- Вирусная инфекция
- Грибковое поражение
Критерии, применяемые для диагностики атопического дерматита
(Hanifin, Rajka. Acta Derm. 92^44,1980)
Большие (обязательные) критерии диагностики
- Пруриго (зуд) при наличии даже минимальных проявлений на коже
- Типичная морфология и локализация (лицо, шея, подмышечные впадины, локтевые и подколенные ямки, паховая область, волосистая часть головы, под мочками ушей)
- Индивидуальная или семейная история атопического заболевания
- Хроническое рецидивирующее течение
Малые (дополнительные) критерии диагностики
- Повышенный уровень общего и специфических IgE-антител
- Начало заболевания в раннем детском возрасте (до 2-х лет)
- Гиперлинеарность ладоней («складчатые») и подошв
- Pityriasis alba (белесоватые пятна на коже лица, плечевого пояса)
- Фолликулярный гиперкератоз («роговые» паппулы на боковых поверхностях плеч, предплечий, локтей)
- Шелушение, ксероз, ихтиоз
- Неспецифические дерматиты рук и ног
- Частые инфекционные поражения кожи (стафилококковой, грибковой, герпетической природы)
- Белый дермографизм
- Зуд при повышенном потоотделении
- Складки на передней поверхности шеи
- Темные круги вокруг глаз (аллергическое сияние).
Для постановки диагноза АД необходимо сочетание трех больших и не менее трех малых критериев.
Механизмы развития атопического дерматита
В основе АД лежит хроническое аллергическое воспаление. Патогенез АД является полифакторным при ведущей роли иммунных нарушений. Ведущим иммунопатологическим механизмом развития АД являются изменение соотношения Th2\Th3 — лимфоцитов в сторону Th3-хелперов, что приводит к изменению цитокинового профиля и высокой продукции специфических IgE-антител. В качестве иммунного пускового механизма при АД выступает взаимодействие аллергенов со специфическими антителами (реагинами) на поверхности тучных клеток. Неиммунные триггерные факторы усиливают аллергическое воспаление путем неспецифического инициирования высвобождения медиаторов аллергического воспаления (гистамин, нейропептиды, цитокины), которые имеют провоспалительные характеристики. Важную роль в поддержании хронического воспаления кожи при АД играет как собственно грибковая и кокковая инфекция кожи, так и аллергческие реакции на компоненты бактериальных и грибковых клеток.
Подходы к лечению
Под воздействием аллергена в организме атопиков запускается целый каскад воспалительных реакций. В результате этого в очаге воспаления образуется клеточный инфильтрат, основу которого составляют клетки аллергического воспаления. Эти клетки выделяют медиаторы, цитокины, IgE. Даже при устранении аллергена из окружения ребенка воспалительный процесс продолжается. Воспаление является самоподдерживающимся. Данное положение диктует необходимость проведения активной противовоспалительной терапии всем пациентам с АД. Поскольку клеточный инфильтрат даже при активной противовоспалительной терапии не может исчезнуть в течение нескольких дней, необходима длительная базисная противовоспалительная терапия — не менее 2-3 месяцев до достижения полной клинической ремиссии.
Направления терапии АД
- 1. Диетотерапия и меры по контролю внешней среды
- 2. Системная фармакотерапия
- 3. Наружная терапия
- 4. Реабилитация
Основные цели терапии
- Устранение или уменьшение воспалительных изменений и кожного зуда
- Восстановление структуры и функции кожи (улучшение микроциркуляции и метаболизма в очагах поражения, нормализация влажности кожи)
- Предотвращение развития тяжелых форм заболевания, которые приводят к снижению качества жизни больных и инвалидизации
- Лечение сопутствующих заболеваний, которые утяжеляют течение АД.
В основе АД лежит аллергическое воспаление, поэтому основу лечения составляют противоаллергические и противовоспалительные препараты.
Полиорганность поражений при АД требует проведения системной базисной терапии противоаллергическими препаратами. Заболевание имеет хроническое течение — лечение должно быть этапным и продолжительным.
Противовоспалительная терапия при АД
Острая фаза
- Антигистаминные препараты 2-го поколения (с дополнительными противоаллергическими свойствами — антимедиаторными и мембраностабилизирующими (лоратадин)) — 4-6 недель.(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Антигистаминные препараты 1-го поколения на ночь (если необходим седативный эффект) — 4-6 недель(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Примочки (настойки коры дуба, 1 % р-р танина, р-р риванола 1:1000 и др.), красители (фукорцин, жидкость Кастелани, 1-2 % р-р метиленового синего и др.) — при наличии эксудации.
- Наружные глюкокортикостероиды (Мометазон (Mometasone) крем, лосьон) — 3-7 дней
- Системные глюкокортикостероиды (при отсутствии эффекта от проводимой терапии).
Хроническая фаза
- Антигистаминные препараты 2-го поколения — 3-4 месяца(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Наружные глюкокортикостероиды (Мометазон (Mometasone) мазь)
- Комбинированные топические глюкокортикостероиды на основе Бетаметазона(Betamethasone), содержащие антибактеиральные и противогрибковые компоненты, например: тридерм(Gentamycin+Betamethasone+Clotrimazole), дипрогент(Gentamycin+Betamethasone), дипросалик(Betamethasone+Salicylic acid) и т. п.
- Препараты, содержащие полиненасыщенные жирные кислоты
Профилактика обострений
- Антигистаминные препараты 2-го поколения — 6 месяцев и более(Бывает обострение на такого рода препараты и различные добавки в этих препаратах)
- Иммуномодуляторы (индивидуально)
- Препараты, содержащие полиненасыщенные жирные кислоты
- Специфическая иммунотерапия аллергенами (СИТ)
Профилактика атопического дерматита
- Первичная профилактика АД состоит в предупреждении сенсибилизации ребенка, особенно в семьях, где есть наследственная предрасположенность к аллергическим заболеваниям
- Вторичная профилактика основывается на предупреждении манифестации заболевания и\или его обострений у сенсибилизированного ребенка. Чем выше риск атопии у ребенка, тем более жесткими должны быть элиминационные меры.
- Профилактика АД состоит также в адекватном лечении детей с начальными проявлениями заболевания.
Диета
Следует исключить аллергические (химические) триггеры.
Прогноз
Атопический дерматит имеет волнообразное течение:у 60 % детей симптомы со временем полностью исчезают, а у остальных сохраняются или рецидивируют в течение всей жизни. Чем раньше дебют и чем тяжелее протекает заболевание, тем выше шанс его персистирующего течения, особенно в случаях сочетания с другой аллергической патологией.
Рекомендации
- Соблюдение гипоаллергенной диеты - исключение алиментарных триггеров.
- Поддержание в помещении температуры воздуха не выше +23 °C, относительной влажности не менее 60 %.
- Отсутствие источников пыли в комнате больного (ковры, книги),минимум мебели. Ежедневная влажная уборка в помещении.
- Замена перьевых, пуховых подушек и шерстяных одеял на синтетические.
- Удаление очагов возможного образования плесени (швы в ванной, линолеум, обои).
- Удаление любых домашних животных(при невозможности - мытьё животных еженедельно), и растений. Уничтожение насекомых (моль, тараканы). Лечение апи-, фитопрепаратами исключено.
- Ограничение или исключение использования различных раздражающих средств (стиральных порошков, синтетических моющих средств, растворителей, клея, лаков, красок и т. п.).
- Ношение одежды из шерсти и синтетических материалов только поверх хлопчатобумажной.
- Ограничение интенсивных, чрезмерных физических нагрузок.
- Исключение, нивелирование стрессовых ситуаций.
- Расчёсывание и растирание кожи исключено (у маленьких детей полный запрет расчёсывания может привести к психическим травмам).
- Применение для купания слабощелочного или индифферентного мыла (ланолинового, детского) или высококачественных шампуней, не содержащих искусственных красителей, отдушек и консервантов.
- Использование при купании мягких мочалок из ткани.
- Использование смягчающего, увлажняющего нейтрального крема на кожу после ванны или душа. Желательно с керамидами.
- Использование гипоаллергенной косметики (подбор осуществляется только с дерматологом)
Ссылки
Утвержден приказом Министерства здравоохранения и социального развития Российской Федерации № 432 от 30.05.2006
См. также
Литература
| Абсцесс головного мозга • Энцефалит • Миелит • Менингит • Менингоэнцефалит • Арахноидит • Энцефалит Расмуссена • Клещевой энцефалит |
| Неврит |
| Глаз: Дакриоцистит • Эписклерит • Кератит • Ретинит • Блефарит • Конъюнктивит • Иридоциклит • УвеитУхо: Отит (наружный, средний) • Лабиринтит • Мастоидит • Евстахиит |
| Эндокардит • Миокардит • Перикардит |
| Артериит • Флебит • Капиллярит |
| Верхние дыхательные пути: Синусит • Ринит • Фарингит • Ларингит • НазофарингитНижние дыхательные пути: Трахеит • Бронхит • Бронхиолит • Альвеолит • Пневмония • Плеврит (Эмпиема плевры) • Абсцесс лёгкого |
| Медиастинит |
| Полость рта: Стоматит • Гингивит • Глоссит • Тонзиллит (острый, хронический) • Паротит • Пульпит • Периостит • Воспаление челюсти • Заглоточный абсцессДругие отделы ЖКТ: Эзофагит • Гастрит • Энтерит • Дуоденит • Колит • Гастроэнтероколит • Аппендицит • Аппендажит • Проктит |
| Пищеварительные железы: Гепатит (Вирусный гепатит (A, B, C, D, E, F, G, TTV), Токсический гепатит, Лучевой гепатит, Аутоимунный гепатит, Стеатогепатит) • Панкреатит (острый, хронический)Желчевыводящие пути: Холецистит (острый, хронический) • ХолангитБрюшина: Перитонит |
| Нефрит (Гломерулонефрит, Пиелонефрит, Паранефрит) • Цистит • Уретрит |
| Аднексит • Эндометрит • Параметрит • Цервицит • Вагинит • Вульвит • Вульвовагинит • Мастит |
| Орхит • Эпидидимит • Простатит • Баланит |
| Хориоамнионит • Омфалит |
| Артрит • Миозит • Бурсит • Остеохондрит (рассекающий) • Тендинит • Фасциит • Остеомиелит • Эпикондилит • Панникулит |
| Дерматит • Гидраденит • Заеда • Акне |
| Бактериемия • Сепсис |
| Лимфаденит • Лимфангит |
dikc.academic.ru