92. Системная красная волчанка. Критерии диагностики, классификация, лечение. Скв классификация
Классификация скв:
В настоящее время в нашей стране принята рабочая классификация клинических вариантов течения СКВ, учитывающая характер течения, активность патологического процесса, клинико – морфологическую характеристику поражения органов и систем. (см. приложение – таб. №1)
Выделяют острое, подострое и хроническое течение болезни.
Острое течение: внезапное начало, множественност поражения органов, быстрое вовлечение процесс печени и ЦНС.
Подострое течение: заболевание начинается с поражения кожи и суставов, постепенное вовлечение других орагнов соспровождается обострением заболевания. Развернутая картина болезни формируется через 5 – 6 лет, отличается полисиндромностью.
Хроническое течение: болезнь начинается постепенно, незаметно, преобладает поражение какого- либо одного органа (моносиндромность). С годами могут присоединяться поражения других органов.
Клиническая картина:
Характерны полиморфизм симптомов, прогрессирующее течение; нередко смертельный исход в связи с недостаточностью функции того или иного органа, присоединением вторичной инфекции.
Первыми признаками болезни чаще всего бывают повышение температуры тела, недомогание боли в суставах, кожные высыпания. Похудание. Реже болезнь начинается с того или иного висцерита, например, плеварита, гломерулонефрита. Самые частые проявления СКВ – боли в суставах и кожные высыпания( которыми может ограничиться клиническая картина болезни), самые тяжелые поражения – почек ЦНС.
Поражение суставов.
Артралгии или артриты наблюдаются у 80 – 90% больных. Поражаются преимущественно мелкие симметричные суставы кистей, лучезапястные , голеностопные суставы, но возможно поражение и крупных суставов. Развиваются в исходе сгибательные контрактуры. Ритм болей – воспалительный. Боль часто выраженная, но внешне суставы могут быть мало изменены, хотя нередко бывают отечны, дефигурация развивается редко. Нередко развиваются миалгии, иногда – миозит.
У 5 – 10 % больных отмечаются асептические некрозы костей, преимущественно головок бедренных и плечевых.
В основе асептического некроза лежит васкулит с тромбозами, ишемией и тканевой деструкцией. Постепенно появляются и нарастают боли в пораженном суставе, усиливающиеся при движении, нарастает ограничение движений в суставе, появляется своеобразная «утиная походка». При рентгенологическом обследовании выявляется уплощение головок бедренных или плечевых костей, неравномерность структуры губчатого вещества. Позже головки резко деформируются
Поражение кожи.
В 85 – 90% случаев имеется картина поражения кожи, в 15% - СКВ протекает без кожных проявлений.
В 25 - 30% кожные проявления являются дебютом СКВ, а в 60 – 70% кожные проявления появляются при генерализации процесса.
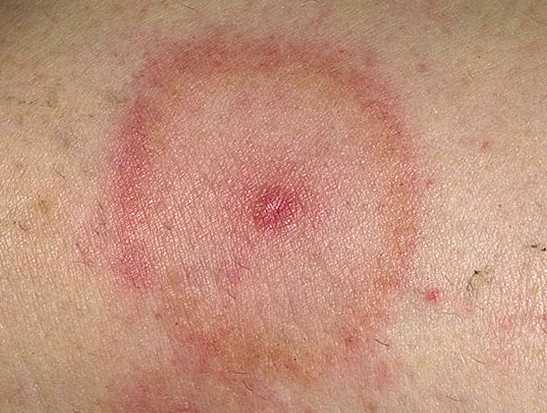
Чаще возникает эритема в виде «бабочки» на лице и в области скуловых дуг и спинке носа. Появление ее часто связано с инсоляцией. Она может быть в виде:
сосудистой «бабочки» - нестойкое пульсирующее покраснение кожи (васкулит)
«бабочка» по типу центробежной эритемы
эритема в области декольте, на тыле ладоней, на открытых участках ног
Возможны энантемы на твердом небе, стоматит, поражение красной каймы губ (хейлит).
Часто встречаются капилляриты – поверхностные васкулиты на кончиках пальцев – на мякоти и вокруг ногтевого ложа, на ладонях и стопах. Нередко на конечностях наблюдается сетчатое ливедо ( у больных с антифосфолипидными антителами), реже – пурпура.
В основе этих поражений лежит васкулит. Поражение волосяного фолликула ведет к выпадению волос, возможно очаговое или полное облысение, истончение и ломкость волос. Следствием васкулита являются такие трофические расстройства. Как изменение ногтей, кожи, афтозно – язвенный стоматит.
Доброкачественным вариантом болезни является дискоидная волчанка, при которой поражение кожи часто является единственным признаком, хотя со временем могут развиться и системные проявления. Сыпь на лице имеет характерный вид – четко ограниченные эритематозные бляшки, которые в последствии подвергаются рубцеванию и пигментации.
Поражение серозных оболочек.
Наблюдается в 80 – 90 % случаях. Особенно часто поражаются плевра и перикард, реже – брюшина. Вовлечение в процесс плевры – ранний признак болезни. Плевриты обычно двухсторонние, рецидивирующие, сухие либо с небольшим количеством выпота, который богат фибрином. Боль при плеврите резкая, особенно при диафрагматите, при развитии выпота появляется одышка, кашель. О ранее перенесенном плеврите свидетельствуют плевральные спайки, утолщение плевры и высокое стояние диафрагмы на рентгенограммах грудной клетки.
Может развиваться ограниченное поражение брюшины – перигепатит, периспленит, которые проявляются лишь небольшими болями в правом или левом подреберье.
Возможно обнаружить шум трения плевры или перикарда.
Поражение сердечно – сосудистой системы.
При люпус-кардите поражаются все оболочки сердца.
Чаще наблюдается перикардит, который проявляется болями за грудиной, одышкой. При аускультации – глухость сердечных тонов. На ЭКГ – снижение вольтажа зубцов, амплитуды или отрицательны зубец Т. Выпот обычно небольшой. Он может быть обнаружен при ЭхоКГ.
Миокардитсопровождается болями в области сердца, тахикардией одышкой. При обследовании выявляют увеличение размеров сердца, глухость тоны систолический шум на верхушке, нарушения ритма. Миокардит обычно сочетается с миопатическим синдромом, при этом определяется высокий уровень креатининфосфокиназы.
При высокой степени активности возможно развитие эндокардита Либмана – Сакса – грубые деструктивные изменения эндокарда.
Наблюдается грубый систолический шум и ослабление первого тона над верхушкой, усиление II тона над легочной артерией, иногда формируется порок сердца, обычно недостаточность митрального клапана. Подтверждение эндокардита – фоно- и эхокардиографически.
Синдром Рейновстречается у 10 – 40 % больных – внезапно развивающееся нарушение кровоснабжения кистей рук и стоп с похолоданием и побледнением (с четкой границей) кончиков пальцев, парестезией кожи. Встречается этот синдром чаще у больных с хроническим доброкачественным течением болезни. Характерны так жесетчатое ливедо, рецидивирующий тромбофлебит, хронические язвы голеней.
Поражение легких.
Волчаночный пневмонит характеризуется развитием фиброзирующего интерстициального поражения плевры с рестирктивной дыхательной недостаточностью. Рентгенологически определяют стойкое усиление легочного рисунка, дискоидные ателектазы(полосатые тени, располагающиеся параллельно диафрагме). Клинически проявляется одышкой, незначительными болями, кашлем. Возможны массивные экссудативные плевриты, требующие проведения плевральной пункции, в них обнаруживают LE– клетки, повышенное количествоIg, снижение комплемента.
Поражение ЖКТ.
Встречается почти у 50% больных.. Вовлекается в процесс пищевод, возможно поражение желудка и ДПК. Поражение кишечника происходит с вовлечением серозных оболочек, сосудов брыжейки и кишечного эндотелия, что протекает с явлениями т.н. абдоминального криза. В его основе лежат:
первичный перитонит
язвы желудка, кишечника
панкреатит
гепатит с желтухой, повышение трансаминаз.
артерииты и инфаркты печени, разрывы, дающие картину «острого» живота.
Волчаночный нефрит.
Наиболее тяжелый висцерит при СКВ, определяющий наряду с поражением ЦНС прогноз. В зависимости от тяжести клинических проявлений, течения, прогноза выделяют следующие варианты волчаночного гломерулонефрита:
быстропрогрессирующий с нефротическим синдромом, артериальной гипертензией, прогрессирующей почечной недостаточностью, часто осложняющийся синдромом ДВС.
активный с нефротическим синдромом, часто протекающий с артериальной гипертензией.
активный с выраженным мочевым синдромом (протеинурия при этом варианте не превышает 3,5 г/сут, эритроцитурия и лейкоцитурия выражены умеренно).
латентный нефрит – субклиническая (до 0,5 г/ сут) протеинурия без изменений осадка мочи и артериальной гипертензии. У этих больных почечная симптоматика отступает на второй план в клинической картине, ведущими проявлениями являются суставной синдром, серозиты и др.
Поражение нервной системы.
В зависимости от локализации и выраженности патологического процесса выделяют менингит, энцефалит, менингоэнцефалит, радикулиты, невротические реакции, могут быть тяжелые поражения вплоть до энцефаломиелоополирадикулоневрита. Так же могут быть эпилептиформные припадки, проявляющиеся как дебют СКВ.. Встречаются хореиформные нарушения, острые психозы, шизофреноподобные реакции, галлюцинации, бред. В основе множественного поражения НС лежит также васкулит.
Характерна мигрень, предшествующая нередко другим симптомам, ассоциируется с неврологическими проявлениями, чаще при высокой активности процесса. Встречаются поражения черепно- мозговых нервов.
Поражение ретикулоэндотелиальной системы.
Выражается в полиаденопатии (увеличение всех групп лимфоузлов, не достигающее значительных степеней) – раннем симптоме генерализации процесса, а так же увеличении селезенки и печени (обычно умеренном).
studfiles.net
92. Системная красная волчанка. Критерии диагностики, классификация, лечение
Характер течения и степень активности СКВ устанавливают в соответствии с классификацией В,А. Насоновой (1972-1986).
Характер течения определяют с учётом остроты начала, времени наступления генерализации процесса, особенностей клинической картины и скорости прогрес-сирования заболевания. Выделяют 3 варианта течения СКВ:
• острый - с внезапным началом, быстрой генерализацией и формированием полисиндромной клинической картины, включающей поражение почек и/или ЦНС, высокой иммунологической активностью и нередко неблагоприятным исходом при отсутствии лечения;
• подострый — с постепенным началом, более поздней генерализацией, вол-нообразностью с возможным развитием ремиссий и более благоприятным прогнозом;
• первично-хронический — с моносиндромным началом, поздней и клинически малосимптомной генерализацией и относительно благоприятным прогнозом.
У детей в большинстве случаев отмечают острое и подострое течение СКВ.
Выделяют следующие клинико-иммунологические варианты болезни.
Подострая кожная волчанка (subacute lupus erythematosus) — субтип СКВ, характеризующийся распространёнными папулосквамозными и/или ануляр-ными полициклическими кожными высыпаниями и фоточувствительностью при относительной редкости развития тяжёлого нефрита или поражения ЦНС. Серологический маркёр этого заболевания — антитела (AT) к Ro/SSA.
Неонатальная волчанка (neonatal lupus) - синдромокомплекс, включающий эритематозные высыпания, полную поперечную блокаду сердца и/или другие системные проявления, которые могут быть отмечены у новорождённых от матерей, страдающих СКВ, болезнью Шёгрена, другими ревматическими заболеваниями, или клинически асимптомных матерей, в сыворотке крови которых содержатся AT (IgG) к ядерным рибонуклеопротеидам (Ro/SSA или La/SSB). Поражение сердца может быть выявлено уже при рождении ребёнка.
Лекарственный волчаночноподобный синдром (drug-induced lupus) характеризуется клиническими и лабораторными признаками, сходными с идиопати-ческой СКВ, и развивается у больных на фоне лечения определёнными лекарственными препаратами: антиаритмическими (прокаинамидом, хинидином), антигипертензивными (гидралазином, метилдопа, каптоприлом, эналаприлом, атенололом, лабеталолом, празозином и др.), психотропными (хлорпромазином, перфеназином, хлорпротиксеном, карбонатом лития), антиконвульсантами (кар-бамазепином, фенитоином и др.), антибиотиками (изониазидом, миноциклином), противовоспалительными (пеницилламином, сульфасалазином и др.), диуретиками (гидрохлоротиазидом, хлорталидоном), гиполипидемическими (ловастати-ном, симвастатином) и др.
Паранеопластический волчаночноподобный синдром имеет клинические и лабораторные признаки, характерные для СКВ, и может развиваться у больных со злокачественными новообразованиями. У детей встречается крайне редко.
Клиническая картина. Системная красная волчанка поражает преимущественно девочек, как и вообще лиц женского пола; мальчики и мужчины составляют лишь 5-10% от общего числа больных. Самым уязвимым считается возраст максимальной физиологической активности, включая и пубертатный период. Тем не менее СКВ встречается иногда среди детей первых месяцев и первых лет жизни. Подъем заболеваемости среди детей начинается с 9-летнего возраста, пик ее приходится на 12-14 лет.
Патологический процесс характеризуется неуклонным прогрессированием с возможными, иногда довольно длительными, многолетними ремиссиями, наступающими под влиянием лечения или спонтанно. В остром периоде всегда имеет место лихорадка неправильного типа, иногда принимающая гектиче-ский характер с ознобами и профузным потом. Характерны дистрофия, доходящая o нередко до кахексии, значительные изменения крови и признаки поражения различных органов и систем. Последние могут проявляться без определенной последовательности, независимо один от другого, в разные сроки от начала заболевания и в любых сочетаниях.
Примерно 2/3 больных имеют типичное поражение кожи, проявляющееся экссудативной эритемой с отеком, инфильтрацией с гиперкератозом, нередко со склонностью к образованию пузырьков и некротических язв, оставляющих после себя атрофические поверхностные рубчики или гнездную пигментацию. Очень характерно сочетание острых экссудативных и хронических дискоидных изменений в виде ограниченных пятен розово-красного цвета с беловато-серыми чешуйками и истончением кожи, которое начинается с центра и постепенно захватывает весь очаг. Локализация волчаночного дерматита может быть самой разнообразной, но излюбленным местом являются открытые участки кожи: лицо, руки, грудь. Эритема на лице своими очертаниями напоминает бабочку, тело которой расположено на носу, а крылья - на щеках. Она может быстро исчезать, появляться не полностью, отдельными частями. Обращает внимание повышенная светочувствительность кожи у больных волчанкой. Инсоляция является одним из наиболее частых факторов, провоцирующих обострение патологического процесса.
На коже больных СКВ могут быть и неспецифические аллергические проявления, такие, как яркая мраморность, крапивница или кореподобная сыпь. Сосудистые нарушения, синдром ДВС и тромбоцитопения могут привести к появлению геморрагической сыпи, развитию капилляритов с микронекрозами на подушечках пальцев рук и на ладонях; общая дистрофия приводит к сухости и нарушению пигментации.
Наряду с кожей поражаются и ее придатки. Волосы усиленно выпадают, что часто заканчивается гнездной плешивостью и даже полным облысением. Ногти становятся дистрофичными, ломкими, появляется поперечная исчерченность. В процесс вовлекаются слизистые оболочки губ, рта, верхних дыхательных путей и половых органов.
Одним из первых и наиболее частых клинических признаков болезни является суставной синдром в виде артралгии летучего характера, острого или подострого артрита и периартрита с легкими, подчас преходящими, экссудативными явлениями. Поражаются как мелкие, так и крупные суставы. Волчаночный артрит не носит прогрессирующего характера.
Системная красная волчанка у детей - течение болезни
Деформация суставов за счет периартйкулярных изменений развивается в исключительно редких случаях даже при многолетнем течении болезни. Рентгенограммы обычно отражают сохранные суставные хрящи, остеопороз той или иной степени.
Нередко наблюдаются миалгии и миозиты. Последние сопровождаются снижением мышечного тонуса, общей мышечной слабостью, вплоть до полной обездвиженности, атрофией, мигрирующими локальными уплотнениями и болевой реакцией мышц. В основе их лежат лимфоидные инфильтраты межмышечной ткани и фибриноидный некроз стенок артерий, сопровождающиеся интерстициальным отеком. Следует помнить, что слабость и атрофия мышц иногда развиваются и за счет общей дистрофии и интоксикации.
Поражение серозных оболочек встречается настолько часто, что наряду с артритом и дерматитом серозит составляет так называемую малую триаду, весьма характерную для СКВ. Особенно часто в клинике распознаются плеврит и перикардит, но по аутопсическим данным каждый из них редко бывает изолированным и почти всегда сочетается с перитонитом, перигепатитом или периспленитом. Волчаночному серозиту свойственна эфемерность; в редких случаях он протекает тяжело с большим скоплением жидкости в полостях.
Из висцеральных проявлений СКВ наиболее частым является кардит. Поражаться могут все три оболочки сердца, но у детей и подростков доминируют явления миокардита. При диффузном миокардите наблюдаются расширение границ и приглушение тонов сердца, появляется умеренно выраженный систолический шум, иногда нарушается ритм сердечных сокращений. Резко выраженный коронарит сопровождается болями в области сердца. На ЭКГ почти постоянно выявляются признаки нарушения восстановительных процессов миокарда (снижение, сглаженность, деформация и инверсия зубца Г, реже -смещение интервала ST). Возможно нарушение внутрижелудочковой, а также внутри-предсердной проводимости. Рентгенологически при диффузном миокардите можно отметить увеличение размеров сердца, сглаженность сердечных дуг, снижение сократительной способности миокарда. Острая сердечная недостаточность развивается редко. Помимо миокардита, нередко имеет место дистрофия миокарда. Волчаночный эндокардит почти всегда сочетается с миокардитом; прижизненная его диагностика трудна. В отличие от септического и ревматического он обозначается как атипичный абактериальный эндокардит Либмана - Сакса (по имени исследователей, впервые описавших его особенности). Ему присуща пристеночная локализация, хотя одновременно встречается и вовлеченность в процесс клапанов. Чаще всего поражается митральный клапан изолированно или в сочетании с трехстворчатым и аортальным. Эндокардит не всегда имеет четкое отражение в клинике и может быть лишь морфологической находкой, особенно при умеренных склеротических изменениях клапанов или пристеночной локализации процесса. В отдельных случаях при аускультации и на ФКГ обнаруживается отчетливый систолический шум органического характера или имеется сочетание "мышечного" систолического шума с четким диастолическим. В современных условиях волчаночный кардит в значительной части наблюдений полностью излечивается и редко приводит к формированию органического порока с гемодина-мическими нарушениями.
Поражение легких в клинике распознается реже, чем поражение плевры, и характеризуется у большинства больных скудными физикальными данными. Однако на аутопсии оно обнаруживается во всех случаях. Нередко волнообразно текущий волчаночный пневмонит с утолщением и фокальным фибриноидным некрозом альвеолярных перегородок, интраальвеолярным и интерстициальным отеками, явлениями пневмосклероза может привести к дыхательной недостаточности. Скудности клинических данных противопоставлена отчетливая выраженность рентгенологических изменений. Чаще всего наблюдается двусторонняя стойкая деформация сосудисто-интерстициаль-ного рисунка на всем протяжении легочных полей, выявляемая иногда даже в период клинической ремиссии. При обострениях появляются множественные очаговоподобные тени средней плотности с неровными контурами, местами сливающиеся между собой, но редко сопровождающиеся реакцией со стороны
корней легких. Рентгенологической находкой могут быть крупные инфильтраты и дисковидные ателектазы в легочной ткани, протекающие немо, без эозинофилии, с быстрой динамикой и не приводящие к распаду ткани. Рентгенологическая картина часто дополняется признаками поражения плевры и высоким стоянием диафрагмы вследствие диафрагматита, плевродиафрагмальных спаек и сращений, снижения тонуса мышц кишечника и диафрагмы и т. д.
Волчаночный пневмонит в момент обострения не всегда легко отличить от вторичной банальной пневмонии, на которую указывают лейкоцитоз с нейтрофильным сдвигом, данные рентгенографии и эффект от применения антибиотиков.
Волчаночный нефрит занимает особое место среди прочих висцеритов при СКВ, проявляя относительную устойчивость к лечению и нередко определяя исход заболевания в целом. Чем острее протекает СКВ, тем чаще поражаются почки. В среднем люпус-нефрит имеет место у 2/з больных. Признаки его могут появиться в любой срок болезни, но преимущественно в первые месяцы и обязательно в активный ее период. В клинике он может проявлять себя по-разному: а) в виде так называемого латентного нефрита с минимальным мочевым синдромом, без отеков, артериальной гипертензии и функциональных нарушений; б) как выраженный (манифестный) нефрит без нефротического синдрома, но со значительными изменениями в моче, сдвигами функциональных показателей и экстраренальными проявлениями; в) как нефрит нефротической формы с выраженным мочевым синдромом, отеками, гипертензией, гиперхолестеринемией.
У большинства больных (исключая лиц с минимальным поражением почек) в активном периоде нефрита имеются артериальная гипертензия и гиперазотемия. Функциональные исследования свидетельствуют о том, что наряду с падением клубочковой фильтрации имеются нарушения функций канальцевого отдела нефрона и снижение эффективного почечного плазмотока.
Мочевой синдром, наблюдающийся при всех вариантах, включает про-теинурию, выраженность которой соответствует клинической форме нефрита, а также эритроцит- и лейкоцитурию. Патология мочевого осадка неспецифична.
При морфологическом исследовании обнаруживаются как специфические признаки волчаночного нефрита (утолщение базальных мембран - "проволочные петли", ядерная патология в виде гематоксилиновых телец и кариорексиса, фибриноидные изменения, гиалиновые тромбы в просветах капилляров клубочков), так и изменения по типу мембранозного или мезангиального гло-мерулонефрита. Исследование нефробиоптатов методами гистохимии и электронной микроскопии помогает распознать моносиндромные варианты СКВ, протекающие как изолированный почечный процесс (нефритическая "маска" СКВ).
Течение волчаночного нефрита у детей и подростков обычно хроническое с периодами обострений и склонностью к прогрессированию, вплоть до развития почечной недостаточности. Примерно у 10% больных отмечается быстро прогрессирующее течение нефрита с летальным исходом от уремии в короткий срок. У 1/3 больных нефрит имеет течение, осложненное эклампсией или острой почечной недостаточностью. Развитие вторично сморщенной почки с явлениями азотемической уремии наблюдается редко, так как летальный исход наступает на более ранних этапах. В последние годы при своевременно начатом и интенсивно проводимом лечении все чаще удается снизить активность нефрита, придать ему характер хронического процесса с длительными периодами минимальной активности (латентное течение) или полной клинико-лабораторной ремиссии.
Вовлечение в патологический процесс нервной системы диагностируется более чем у половины детей с СКВ; органическое поражение ЦНС называется нейролюпусом. При этом в коре и в подкорковой области развиваются рассеянные очажки размягчения вещества мозга, обусловленные тромбоваскулитом мелких сосудов. При этом нередко больные жалуются на головную боль, чувство тяжести в голове, головокружения, нарушения сна. Изолированное поражение периферических нервов дает болевой синдром и парестезии. При объективном обследовании выявляется разнообразная очаговая или рассеянная неврологическая симптоматика в виде полиневрита, радикулита, миелорадикулоневрита, миелита, энцефалита, энцефало-миелорадикулоневрита и т. д. При тяжелом диффузном поражении нервной системы с развитием геморрагии, острого отека мозга или серозного лептоменингита наблюдаются энцефалитический или менингоэнцефалитический синдром, нарушения психики, развиваются парезы и параличи, афазия, амнезия, могут быть потеря сознания, коматозное или сопорозное состояние с серьезной угрозой для жизни. Проявлением волчаночного цереброваскулита может быть эпилепсия или хорея.
В результате органического поражения ЦНС у больных могут развиться тяжелые трофические нарушения кожи, подкожной клетчатки, обычно расположенные симметрично, склонные к быстрому прогрессированию и формированию обширных и глубоких некрозов, трудно поддающихся лечению. Присоединение вторичной инфекции легко приводит к развитию сепсиса.
Необходимо подчеркнуть, что нейролюпус наряду с волчаночным нефритом представляет собой один из самых тяжелых и прогностически неблагоприятных синдромов СКВ, торпидный к кортикостероидным препаратам.
Довольно часто встречаются симптомы поражения желудочно-кишечного тракта. Иногда абдоминальный синдром с клинической картиной острого живота может стать ведущим признаком СКВ. Эти так называемые желудочно-кишечные кризы имитируют любое заболевание брюшной полости, например аппендицит, холецистит, перитонит, кишечную непроходимость, язвенный колит, дизентерию и другую кишечную инфекцию. В основе абдоминального синдрома при СКВ чаще всего лежит распространенный диффузный или очаговый васкулит органов брюшной полости с возможным тромбозом мелких сосудов, приводящий к поражению стенок кишок - геморрагиям, иногда даже к инфарктам и некрозам с последующей перфорацией и развитием кишечного кровотечения или фиброзно-гнойного перитонита. Возможен симптомокомплекс злокачественно текущей болезни Крона (терминального илеита). Боли в животе могут быть также обусловлены перигепатитом, периспленитом, панкреатитом.
Патология печени с развитием собственно волчаночных воспалительно-дистрофических изменений (люпус-гепатит) наблюдается сравнительно редко. В большинстве случаев гепатомегалия отражает вовлеченность печени как органа ретикулоэндотелия в иммунопатологический процесс. Жалобы могут быть обусловлены перерастяжением капсулы при значительном увеличении органа, дискинезией желчных путей или наличием перигепатита. Отсутствие функциональных нарушений и быстрая обратная динамика в ответ на кортикостероидную терапию говорят о преимущественно реактивном характере гепатомегалии.
Поражение органов кроветворения и изменения в периферической крови наблюдаются у всех больных. Наиболее характерным признаком СКВ считается лейкопения с нейтрофильным сдвигом до миелоцитов и промиелоцитов. В активном периоде болезни число лейкоцитов снижается до 4- 109 - 3 o 109/л, возможна и более резкая лейкопения. Иногда она сменяется лейкоцитозом, что отражает влияние кортикостероиднои терапии или присоединение банальной инфекции. Может развиться аутоиммунная гемолитическая анемия с падением числа эритроцитов до 1 o 1012 - 2 o 1012/л, имеющая серьезное прогностическое значение. Наряду с лейкопенией и анемией нередко наблюдается тромбоцитопения. Она мало отличается по клинической картине от идиопатической тромбоцитопенической пурпуры, так как также имеет аутоиммунное происхождение. В то же время падение числа тромбоцитов нередко отражает процесс внутрисосудистого свертывания крови. Даже при значительной лейкопении костный мозг остается нормобластичным. Обращает внимание его плазматизация с соответствующим повышением количества плазматических клеток в периферической крови.
Как правило, активный период СКВ характеризуется повышенной СОЭ, достигающей 50 - 70 - 90 мм/ч. С улучшением состояния, а также под влиянием лечения СОЭ заметно снижается, в период ремиссии - нормализуется, хотя у многих больных сохраняется в пределах 16 - 25 мм/ч. Присущими волчанке признаками считаются гиперпротеинемия и диспротеинемия. В период максимальной активности уровень белка сыворотки крови достигает 90 - ПО г/л за счет увеличения грубо дисперсных фракций: фибриногена, гамма-глобулина, содержание которого в 2 раза превышает возрастную норму, достигая 30-40 отн%. Кроме того, наблюдаются гипоальбуминемия, повышение oti-глобулинов и особенно а2-глобулинов.
Диспротеинемия и значительное увеличение грубодисперсных белков являются причиной выпадения положительных осадочных реакций и ряда серологических проб (реакция Видаля, Пауля -Буннеля, Вассермана и др.). Наряду с этим в активном периоде СКВ обнаруживаются С-реактивный белок, повышение дифениламиновой реакции, уровня серомукоида и др. Ни одна из них не является специфической для СКВ, но, определяемая в динамике, может быть пригодна для определения степени активности болезни и подбора соответствующей терапии.
В период ремиссии больные не предъявляют жалоб, ведут активный образ жизни и при осмотре редко обнаруживаются какие-либо признаки СКВ. Иногда можно отметить изменения крови, свидетельствующие о сохраняющейся напряженности иммуногенеза (повышенный уровень гамма-глобулина и иммуноглобулинов, наличие антинуклеарного фактора и антител к ДНК, а также снижение содержания комплемента в сыворотке крови, диспротеинемия и др.).
Течение. В зависимости от начальных проявлений выделяют острое, подострое и хроническое течение заболевания и по аналогии с ревматизмом - высокую, умеренную или низкую его активность. У подавляющего большинства детей СКВ протекает остро и более злокачественно, чем у взрослых, с бурными аллергическими реакциями, высокой лихорадкой неправильного типа, рано наступающими тяжелыми воспалительно-дистрофическими изменениями внутренних органов и заканчивается иногда летальным исходом в первые месяцы от начала заболевания. Смерть в таких случаях чаще всего наступает при явлениях сердечно-легочной или почечной недостаточности на фоне интоксикации и глубоких нарушений гомеостаза, гемокоагуляции, водно-электролитного баланса, а также присоединения вторичной инфекции. Хроническое течение СКВ с длительным многолетним предсистемным периодом у детей наблюдается редко. Обычно в ближайшие месяцы, реже - в конце первого года или на втором году наступает генерализация патологического процесса.
Однако следует помнить, что часто острая вначале и даже бурно развивающаяся СКВ в дальнейшем приобретает хроническое течение с периодами длительных ремиссий. При этом общее развитие и рост детей происходят относительно удовлетворительно. В то же время острым злокачественным течением с развитием волчаночного криза может закончиться и хронически текущий волчаночный процесс.
Диагноз и дифференциальная диагностика. Наиболее типичным проявлением болезни считается сочетание волчаночного дерматита с прогрессирующей дистрофией, анорексией, лихорадкой неправильного типа, артропатиями на фоне лейкопении, анемией, увеличенной СОЭ и значительной гипергамма-глобулинемией. Клиническая картина может дополняться лимфаденопатией, серозитами, нефритом, эндокардитом, пневмонитом. диагноз значительно упрощается, если имеется волчаночная "бабочка". Однако у детей, так же как и у взрослых, СКВ определенное время может быть представлена моносиндромом, который при угасании может смениться другим признаком болезни. Если принять во внимание возможность спонтанных и длительных ремиссий, то подобные отдельные эпизоды подчас не связываются воедино и СКВ долго не распознается.
Особое диагностическое значение придается наличию в крови больных волчаночных клеток (LE-клеток), АНФ и антител к ДНК в высоких титрах. Поиск LE-клеток нужно проводить многократно не только в крови больного, но при соответствующей ситуации и в синовиальной, спинномозговой, плевральной, перикардиальной жидкостях. При необходимости прибегают к биопсии кожи, мышц, лимфатических узлов, почек. Характерные "бабочка" и дерматит, наличие волчаночных клеток в количестве не менее 0,4% и АНФ в высоком титре делают диагноз СКВ достоверным и при малосимптомной клинике.
Наиболее часто СКВ приходится дифференцировать от ревматизма, ревматоидного артрита, нефрита, капилляротоксикоза, болезни Верльгофа, сепсиса, эпилепсии, острых заболеваний брюшной полости, особенно при наличии моносиндромов.
Диагноз СКВ ставят, если в течение любого периода наблюдения присутствуют 4 из 11 критериев
1. Эритема типа бабочки Стойкая эритема (плоская или возвышенная) на скулах, обычно не захватывает носогубные складки
2. Дискоидная сыпь Возвышающиеся бляшки с плотно сидящими чешуйками, закрывающими волосяные фолликулы, впоследствии замещаются атрофическими рубцами
3. Фотосенсибилизация Сыпь, появляющаяся под действием солнечного света (по данным анамнеза или при осмотре)
4. Язвы слизистой рта и носоглотки Обычно безболезненные (выявляются при осмотре)
5. Артрит Без деформаций, поражение не менее 2 суставов, проявляющееся увеличением их объема, болезненностью и выпотом
6. Серозит Плеврит (боль в боку при дыхании в анамнезе или шум трения плевры при аускультации, плевральный выпот) или перикардит (изменения на ЭКГ или шум трения перикарда, перикардиальный выпот)
7. Поражение почек Стойкая протеинурия (более 0,5 г/сут) или цилиндрурия (эритроцитарные, гемоглобиновые, зернистые, эпителиальные и смешанные цилиндры)
8. Поражение ЦНС Эпилептические припадки или психозы, не связанные с применением лекарственных средств и метаболическими нарушениями: уремией, кетоацидозом, электролитными нарушениями
9. Гематологические нарушения Гемолитическая анемия с ретикулоцитозом, или лейкопения (число лейкоцитов не более 4000 мкл–1 не менее чем при двух исследованиях крови), или лимфопения (число лимфоцитов не более 1500 мкл–1 не менее чем при двух исследованиях крови), или тромбоцитопения (число тромбоцитов не более 100 000 мкл–1), не связанная с приемом лекарственных средств
10. Иммунные нарушения Наличие LE-клеток, или антител к нДНК в сыворотке, или антител к Sm-антигену, или положительные нетрепонемные реакции, сохраняющиеся в течение 6 мес при отрицательных результатах реакций иммунофлюоресценции—абсорбции и иммобилизации трепонем
11. Антинуклеарные антитела Постоянно повышенный титр антинуклеарных антител, выявляемых методом иммунофлюоресценции, не связанный с приемом лекарственных средств, вызывающих лекарственный волчаночный синдром
Каждого больного с выраженными клинико-лабораторными признаками активности СКВ необходимо лечить в условиях стационара. Наиболее эффективным терапевтическим средством являются кортикосте-роиды: преднизолон (1 таблетка - 5 мг), триамцинолон (1 таблетка - 4 мг), дексаметазон (1 таблетка - 0,5 мг), урбазон (1 таблетка - 4 мг) и другие аналоги преднизолона. Благодаря применению кортикостероидов может прекратиться бурное прогрессирование заболевания, снизиться его активность, наступить ремиссия и продлиться жизнь больных. Суточная доза любого из этих препаратов определяется не возрастом ребенка, а активностью патологического процесса. При активности СКВ II -III степени, протекающей с поражением внутренних органов, средняя доза чаще всего составляет 1,0-1,5 мг на 1 кг массы тела в сутки (в пересчете на преднизолон). При волчаночном кризе с признаками нейролюпуса, панкардита, гемолитической анемии, панци-топении, нефрита, нефротической формы доза может быть увеличена. В отдельных случаях используется так называемая пульсотерапия. При этом в течение 3 дней одномоментно внутривенно вводят 1000 мг преднизолона с последующим переходом на прием препарата внутрь в средних дозах.
При адекватности терапии уже в конце первых суток улучшается самочувствие, уменьшается интоксикация, снижается лихорадка. Обычно в первые три дня температура нормализуется, исчезают явления артрита. Быструю обратную (положительную) динамику имеют полисерозит, лимфаденопатия и спленомегалия. Позднее нормализуется СОЭ, стихают висцеральные проявления болезни, становится менее выраженной диспротеинемия, уменьшается количество LE-клеток.
Примерно через 3 - 8 нед, а при нефротическом нефрите и позднее при явном купировании клинических проявлений СКВ максимальную подавляющую дозу уменьшают и ребенка постепенно переводят на поддерживающую терапию преднизолоном. Длительность применения последней составляет нередко несколько лет. Необходимо учитывать, что для продолжительного использования триамцинолон непригоден, ибо сам по себе вызывает миастению, а дексаметазон быстрее, чем преднизолон, дает проявления экзогенного гиперкортицизма, стероидный диабет, эзофагит.
Чрезмерно быстрое снижение, а также преждевременная отмена или самопроизвольный обрыв лечения приводят к активизации патологического процесса.
При хроническом течении СКВ и отсутствии отчетливого вовлечения в патологический процесс висцеральных органов, нервной системы кортико-стероиды не назначаются или используются лишь в малых дозах (0,5 мг/кг в сутки). Интенсивное и длительное лечение кортикостероидами приводит у всех больных к появлению признаков гиперкортицизма в виде избыточного избирательного отложения жира, багровых полос растяжения на коже, позднее бледнеющих, гипертрихоза, повышения артериального давления. Иногда за период активной терапии максимальная прибавка массы тела составляет 17 - 20 кг и более. Появление первых признаков кушингоида (лунообразное лицо) не всегда является поводом для снижения суточной дозы кортикостероидов, а тем более для их отмены. Наряду с гиперкортикоцизмом следствием лечения является и остеопороз, иногда с компрессией тел позвонков. В последнем случае суточную дозу кортикостероидов необходимо уменьшить или полностью прекратить прием. Их следует также отменить при развитии пептических язв в желудке и кишечнике, при диабете, высокой и стойкой артериальной гипертензии, тяжелой почечной недостаточности.
Наряду с преднизолоном больные должны получать достаточное количество витаминов, особенно группы В, и аскорбиновой кислоты. Диету следует приближать к противоязвенной с ограничением углеводов и клетчатки, полным исключением сокогонных и экстрактивных блюд; ее следует обогащать белком и солями калия.
При отсутствии должного терапевтического эффекта от кортикостероидов, а также при выраженных побочных явлениях от их применения в условиях стационара назначаются цитостатики как иммуносупрес-сивные средства (антиметаболиты или алкилирующие субстанции). Однако при остром течении СКВ, волчаночной гемолитической анемии, нейролюпусе и волчаночном нефротическом нефрите они используются во всех случаях в сочетании с кортикостероидами с самого начала лечения. Эффективная суточная доза азатиоприна (имурана) составляет 2 мг/кг, иногда ее приходится увеличивать до 3-4 мг/кг, что позволяет значительно уменьшить суточную дозу кортикостероидов, а при необходимости полностью их отменить. Антиметаболиты, так же как и кортикостероиды, необходимо применять длительно на протяжении 6-12 мес и более, особенно при волчаночном нефрите, с постепенным снижением суточного количества препарата по мере стихания активности СКВ. Помимо азатиоприна, используют циклофосфамид в дозе 2 мг/кг в сутки, реже - хлорбутин в дозе 0,2 мг/кг в сутки.
Следует помнить о цитотоксическом действии антиметаболитов и алкилирующих субстанций. На фоне лечения этими препаратами у всех больных падает число лейкоцитов, реже и в значительно меньшей степени - эритроцитов, тромбоцитов, иногда развивается агранулоцитоз. Критическим числом лейкоцитов периферической крови, требующим отмены иммунодепрессантов, считается 2 o 109/л. В ряде случаев лечение прерывается из-за присоединения вторичной инфекции.
В комплекс лечения СКВ наряду с иммунодепрессантами вошли и препараты хинолинового ряда: делагил, хлорохин, назначаемые в дозе 0,5 мг/кг в сутки, или плаквенил - 8 мг/кг в сутки. Они особенно уместны при хронических формах заболевания с выраженными суставными и кожными изменениями, но также при острой волчанке в период клинической ремиссии. Сочетанная стероидно-хинолиновая терапия дает возможность быстрее и более существенно снизить поддерживающую дозу преднизолона, а в отдельных случаях и полностью его отменить.
Антикоагулянты, в частности гепарин, а также антиагреганты (курантил, метиндол) являются важной составной частью патогенетической терапии СКВ. Прежде всего гепарин и одновременно антиагреганты показаны при активном люпус-нефротическом синдроме, а кроме того, и во всех других случаях активной волчанки с клинико-лабораторными признаками локализованного или диссеминированного синдрома внутрисосудистого свертывания (синдром ДВС). При латентно текущем синдроме ДВС, выявляемом только лабораторными методами, можно ограничиться введением в лечебный комплекс антикоагулянтов непрямого действия (фенилина) в сочетании с антиагре-гантами. Гепарин назначают в дозе 200 - 400 ЕД/кг в сутки и более (удлиняя время свертываемости крови в 2 раза), вводят подкожно через каждые 6 -8 ч. Продолжительность гепаринотерапии составляет 4 - 8 нед. Курс лечения может быть продолжен или возобновлен, если после его окончания нет стойкой нормализации механизма гемостаза. Учитывая, что при СКВ имеется хронический синдром ДВС, состояние изокоагуляции приходится поддерживать длительным, подчас многомесячным, лечением антикоагулянтами и антиагрегантами.
Применение салицилатов и препаратов пиразолонового ряда при СКВ также следует считать обоснованным, особенно при стихании остроты процесса и снижении суточной дозы кортикостероидов, а также для поддержания состояния ремиссии.
Большую осторожность необходимо соблюдать при назначениях физиотерапевтических процедур (кварцевание абсолютно противопоказано!), трансфузии крови, плазмы и кровезаменителей, инъекций гамма-глобулина, к которым следует прибегать лишь при наличии абсолютных показаний. При стихании активности заболевания допускается применение лечебной физкультуры, массажа.
studfiles.net
Классификация скв (в.А. Насонова, 1972 г.)
Характер течения по началу болезни и дальнейшему прогрессированию:
Острое
Подострое
Хроническое:
а). рецидивирующий полиартрит или серозит
б). синдром дискоидной волчанки
в). синдром Рейно
г). синдром Верльгофа
д). эпилептиформный синдром
Активность.
Активная фаза:
Высокая (III степень),
Умеренная (II степень),
Минимальная (I степень).
Неактивная фаза (ремиссия).
Клинико-морфологическая характеристика поражений:
Кожи:
«Бабочка»
Экссудативная эритема
Дискоидная волчанка
Капилляриты
Пурпура и др.
Суставов:
Артралгии
Полиартрит: острый, подострый, хронический
Серозных оболочек:
Полисерозит (плеврит, перикардит, перивисцерит)
Сердца:
Миокардит
Эндокардит
Недостаточность митрального клапана
Кардиосклероз
Дистрофия миокарда
Легких:
Пневмонит
Пневмосклероз
Почек:
Диффузный гломерулонефрит
Очаговый нефрит
Хронический нефрит
Нервной системы:
Менингоэнцефалополирадикулоневрит
Энцефалит
Полиневрит
Клиническая картина
Болеют преимущественно женщины в молодом возрасте. Заболевание может развиваться остро (у трети больных), но чаще начинается постепенно. Клиническая картина характеризуется полиморфизмом симптомов и прогрессированием.
На первом месте по частоте стоит поражение суставов (так называемый люпус-артрит). Страдают преимущественно мелкие суставы кистей, голеностопные суставы по типу артралгий или полиартрита без деформаций.
Кожные поражения. Описано 28 вариантов поражения кожи при СКВ, они отсутствуют лишь у 10-15% больных. Наиболее типичным синдромом являются высыпания в форме бабочки, которые занимают переносицу, крылья носа и область носогубной складки. Эритематозные высыпания могут появляться по всему телу, причем характерной особенностью является необычная реакция кожи на солнечное облучение - фотосенсибилизация.
Следующим по частоте признаком является разнообразная лихорадка, сопровождающаяся общей слабостью, похуданием.
Важнейшим клиническим проявлением СКВ служит полисерозит, наиболее часто - плеврит, однако может быть и перикардит.
Эти синдромы объединяют в классическую диагностическую триаду при СКВ: дерматит, артрит и полисерозит (чаще - плеврит).
Также часто наблюдается увеличение лимфатических узлов. Они мягкие, без воспалительных изменений.
Поражается сердечно-сосудистая система. Это очаговый или диффузный миокардит, особый вид бородавчатого эндокардита без выраженной клеточной реакции (Либмана-Сакса), приводящего к развитию недостаточности митрального или аортального клапана.
В легких может развиваться своеобразный люпус-пневмонит, очень редко - фиброзирующий альвеолит ( синдром Хаммена- Рича).
Одним из наиболее тяжелых поражений при СКВ является волчаночная нефропатия (люпус-нефрит), которая может протекать в различных формах - от минимальных изменений, выявляющихся при электронной микроскопии, до картины мембранозного гломерулонефрита.
Реже встречаются волчаночные гепатиты, примерно в четверти случаев - спленомегалия, а также разнообразные неврологические нарушения.
Течение заболевания
СКВ классифицируется по клиническому течению:
Острое течение: острое начало в ближайшие 3 - 6 месяцев, выраженная полисиндромность, тяжелые полисерозиты, поражения почек, нервной системы. Продолжительность заболевания без лечения – 1 - 2 года.
Подострое течение: болезнь начинается постепенно, с общих симптомов, артралгий, разнообразных поражений кожи. В течение 2-3 лет развивается характерная полисиндромность.
Хроническое течение проявляется моно- или малосиндромностью на протяжении многих лет. На ранних этапах наблюдаются изменения кожи, суставов. Прогрессирование медленное, лишь через 5-10 лет присоединяются другие органные поражения (нефрит, серозит).
Диагностика
Большое значение в диагностике имеют лабораторные методы исследования. Примерно у половины больных наблюдается гипо- или нормохромная анемия, часто - гемолитическая, лейкопения, лимфопения, тромбоцитопения. Резко повышается СОЭ, выявляется диспротеинемия со значительным повышением гамма-глобулинов. Специфическим маркером СКВ считается обнаружение в крови волчаночных (LE) клеток и антител к ДНК в повышенных титрах.
В программу обследования входят также ЭКГ, ФКГ, ЭХО-КГ, R-графия легких и сердца, УЗИ.
По клинико-лабораторным данным различают три степени активности (высокая, умеренная, минимальная). При этом помимо выраженности клинической симптоматики учитывается изменение таких параметров, как СОЭ, гемоглобин, гамма-глобулины, С-реактивный белок, серомукоиды, фибриноген, LE- клетки, антитела к нативной ДНК, титр антинуклеарного фактора.
Для постановки диагноза используют диагностические критерии заболевания. В.А. Насонова в 1972 г. предложила 10 больших диагностических признаков и 22 малых. В 1982 г. Американская ревматологическая ассоциация (АРА) предложила свой перечень диагностических критериев:
studfiles.net
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА
Кандидат медицинских наук, доцент Л.А. Фомина
СИСТЕМНАЯ КРАСНАЯ ВОЛЧАНКА
Системная красная волчанка (СКВ) – хроническое системное аутоиммунное полисиндромное заболевание с поражением соединительной ткани и сосудов, развивающееся на фоне генетически обусловленного несовершенства иммунорегуляторных процессов. Данная патология чаще встречается у женщин репродуктивного возраста.
Эпидемиология СКВ изучена недостаточно, однако становится все более очевидным, что болезнь уже не относится к редким заболеваниям. Распространенность СКВ в последнее время увеличивается, что связано с улучшением диагностики вообще и ранним распознаванием доброкачественных вариантов течения, а также с удлинением продолжительности жизни больных в связи с эффективным лечением данной патологии.
Этиология. Конкретный этиологический фактор при СКВ не установлен, в настоящее время СКВ рассматривается как мультифакторное заболевание.
Накоплены косвенные данные о возможной роли хронической вирусной инфекции (отмечается повышение титра антител к вирусам краснухи, кори, Эпштейн-Барр, простого герпеса, цитомегаловирусам, ретровирусам). Так, у больных СКВ и окружающих их близких людей обнаруживаются такие маркеры хронической вирусной инфекции, как лимфоцитотоксические антитела, а у родственников больных и медицинского персонала, работающего с больными, антитела к вирусной спиральной РНК. Хронизация вирусной инфекции связана с определенными генетическими особенностями организма.
СКВ, как и другие коллагенозы, относят к заболеваниям с полигенным предрасположением, связанным с полом, возрастом, генетически детерминированным нарушением иммунитета. Применительно к СКВ установлено, что семейная распространенность во много раз выше популяционной. Многочисленными исследованиями показана ассоциация между носительством определенных HLA и СКВ.
Определение СКВ как болезни женщин детородного возраста является классическим, поэтому привлекает внимание к себе вопрос о влиянии половых гормонов на развитие болезни. Значение эстрогенной стимуляции в развитии СКВ в последние годы подтверждено рядом клинических наблюдений и исследованием гормонального профиля. Описано снижение содержания тестостерона и относительное повышение эстрадиола у мужчин с СКВ. Экспериментальными данными установлено, что введение мужских гормонов подавляет аутоиммунитет, а женских, наоборот, усиливает. Введение эстрогенов сопровождается повышением продукции антител к ДНК, особенно IgG, обладающих нефротоксичностью, снижением клиренса циркулирующих иммунных комплексов (ЦИК).
Патогенез. Для СКВ характерно развитие иммунного ответа по отношению к компонентам ядер и цитоплазме клеток – антинуклеарных антител (АНА), а также избыточная продукция антител к нативной ДНК. Вероятно, что пусковым фактором аутоиммунного процесса к компонентам собственных ядер может быть вирусная инфекция, дефицит соответствующих внутриклеточных ферментов, собственно иммунологические нарушения, а также инсоляция, влияние химических факторов, включая лекарства и др. Гиперпродукция АНА обусловлена избыточной активностью В-лимфоцитов, связанной с нарушением иммунорегуляторных механизмов. В частности, при СКВ установлены нарушения как супрессорной, так и хелперной Т-клеточной регуляции, недостаточная продукция итерлейкина-2. В развитии иммунорегуляторного дисбаланса при СКВ играют определенную роль различные сывороточные факторы, способные взаимодействовать с клетками иммунного ответа, такие как интерферон, антитела к Т-лимфоцитам или их предшественникам, антиидиотипические антитела, ЦИК и др.
Значительную роль в патогенезе СКВ играют иммунокомплексные процессы, в частности ЦИК, аутоантигены и аутоантитела. Патогенетическое значение АНА состоит в их способности формировать ЦИК. Именно с циркуляцией и отложением иммунных комплексов связано развитие характерного для СКВ воспаления. Причины и механизмы формирования иммунокомплексного процесса при СКВ многообразны и в значительной мере, как и вообще нарушения иммунного ответа, генетически детерминированы. Эти нарушения обусловлены избыточным образованием иммунных комплексов и снижением их клиренса, изменениями в системе комплемента, включая развитие генетического дефицита С2- и С4- компонентов комплемента.
Имеет значение также способность аутоантигенов связываться с определенными рецепторными структурами, определять их органную локализацию.
Таким образом, в патогенезе СКВ большое значение имеют как аутоиммунный, так и тесно и динамично связанный с ним иммунокомплексный процесс, обусловленные общей генетической предрасположенностью.
Классификация СКВ основана на определении активности болезни, особенностей ее развития и последующего течения.
Выделяют острое, подострое и хроническое течение СКВ.
При остром течении больные могут указать день, когда начались лихорадка, полиартрит, появилась «бабочка». В ближайшие 3-6 месяцев отмечается выраженная полисиндромность, развитие люпус-нефрита или признаки поражения ЦНС. Продолжительность заболевания без лечения не более 1-2 лет, однако, при раннем распознавании и адекватном лечении прогноз значительно лучше, а в ряде случаев удается добиться полной клинико-биохимической ремиссии. В настоящее время такой вариант болезни выявляется преимущественно у детей и подростков.
Наиболее часто наблюдается подострое течение. Болезнь начинается с общих симптомов – артралгий, артритов, неспецифических поражений кожи. Для данного варианта течения характерна волнообразность. Причем при каждом обострении в процесс вовлекаются все новые органы и системы, развернутая клиническая картина развивается в течение 2-3 лет. При этом варианте важно своевременное распознавание болезни, раннее активное лечение большими дозами кортикостероидов, цитостатиков, постоянное поддерживающее лечение. Тем не менее, при подостром варианте СКВ часто развивается ХПН.
При хроническом течении заболевание длительное время проявляется рецидивами тех или иных синдромов – полиартрита, синдрома дискоидной волчанки, синдрома Рейно, реже полисерозита. Полисиндромность, характерная для СКВ, развивается на 5-10-м году болезни. Данный вариант течения наиболее доброкачественный, с редким развитием люпус-нефрита и поражением ЦНС.
Если определение варианта течения СКВ важно для общей оценки болезни, ее прогноза, то определяющее значение в конкретный момент тактики ведения больного имеет оценка активности процесса.
Выделяют три степени активности процесса при СКВ, которые отличаются особенностями клинико-морфологических проявлений болезни и могут быть установлены при комплексном обследовании (табл. 1).
Таблица 1
Клинико-лабораторные критерии степени активности СКВ
| Показатель | Степень активности | ||
| III | II | I | |
| Температура тела | 38°С и выше | менее 38°С | нормальная |
| Похудание | Выраженное | умеренное | незначительное |
| Нарушение трофики | Выраженное | умеренное | незначительное |
| Поражение кожи | бабочка и эритема волчаночного типа, капилляриты | неспецифическая эритема | дискоидные очаги |
| Полиартрит | Острый | подострый | деформирующий |
| Перикардит | Выпотной | сухой | адгезивный |
| Миокардит | Выраженный | умеренный | кардиосклероз |
| Эндокардит Либмана-Сакса | Выраженный | умеренный | недостаточность митрального клапана |
| Плеврит | Выпотной | сухой | адгезивный |
| Гломерулонефрит | нефротический синдром | смешанного типа | мочевой синдром |
| Поражение нервной системы | энцефалорадикулоневрит | энцефалоневрит | полиневрит |
| Гемоглобин, г/л | менее 100 | 100-110 | 120 и более |
| СОЭ, мм/ч | 45 и более | 30-40 | 16-20 |
| Фибриноген, г/л | 6 и более | 5 | 4 |
| -глобулины, % | 30-35 | 24-25 | 20-23 |
| LE-клетки, на 1000 лейкоцитов | 5 | 1-2 | нет |
| АНФ, титры | 128 и выше | 64 | 32 |
Клиническая картина. Болеют преимущественно женщины в возрасте 20-30 лет, подростки.
Болезнь чаще дебютирует рецидивирующим артритом, недомоганием, слабостью (астеноневротический синдром), повышением температуры, различными кожными проявлениями, похуданием. Реже болезнь начинается внезапно с высокой температуры, резкой боли в суставах, выраженного артрита, кожного синдрома. При последующем рецидивирующем течении в процесс вовлекаются различные органы и ткани.
Клиническая картина характеризуется полисиндромностью и тенденцией к прогрессированию.
Артрит, наиболее частый признак, наблюдается у 80-90-% больных, обычно в виде мигрирующих артралгий и артритов, реже в виде стойкого болевого синдрома с развитием болевых контрактур. При этом болевые проявления по ощущениям часто не соответствуют внешним проявлениям. Поражаются преимущественно мелкие суставы кистей, лучезапястные, голеностопные, но иногда и крупные суставы. В редких случаях развивается деформация мелких суставов. Суставной синдром обычно сопровождается упорной миалгией, миозитом. При рентгенологическом исследовании обнаруживается эпифизарный остеопороз преимущественно суставов кистей и лучезапястных, лишь при хроническом полиартрите и деформациях отмечаются сужение суставных щелей, главным образом в межфаланговых суставах кистей, истончение субхондральных пластинок, очень редко мелкие узуры суставных концов костей с подвывихами.
Кожные покровы поражаются так же часто, как и суставы. Наиболее типичны эритоматозные высыпания на лице в области скуловых дуг и спинки носа («бабочка»). Среди других кожных проявлений необходимо отметить неспецифическую экссудативную эритему на коже конечностей, грудной клетки (по типу декольте), признаки фотодерматоза на открытых частях тела, очаги дискоидной эритемы на лице, груди, конечностях, капилляриты на ладонях. Кожные высыпания часто сочетаются с энантемой на твердом небе.
У большинства больных определяется совокупность общетрофических расстройств: повышенное выпадение волос вплоть до очагового или полного облысения (алопеция), их истончение и пухообразность, трофические изменения ногтей и кожи, афтозно-язвенный стоматит.
Поражение серозных оболочек - признак классической диагностической триады (дерматит, артрит, полисерозит) наблюдается практически у 90% больных. Особенно часто отмечается поражение плевры, перикарда, реже – брюшины, обычно в виде сухого или выпотного серозита. При этом выпоты, как правило, невелики. В плевральной жидкости выявляются LE-клетки.
Клинические проявления серозитов: боли, шум трения перикарда, плевры, брюшины над областью селезенки и печени, а также перитонизм с болевым синдромом сохраняются недолго и часто диагностируются ретроспективно по плевроперикардиальным спайкам, утолщению костальной, междолевой, медиастинальной плевры при рентгенологическом исследовании.
Поражение сердечно-сосудистой системы весьма характерно для СКВ. При люпус-кардите могут вовлекаться все оболочки сердца, но редко одновременно.
Наиболее часто встречается перикардит. При этом массивный выпот в полость перикарда наблюдается редко. Часто выслушивается быстропреходящий шум трения перикарда, приглушение тонов сердца. С помощью ЭхоКС можно обнаружить выпот.
Атипичный бородавчатый эндокардит Либмана-Сакса – характерный патоморфологический признак СКВ (является маркером высокой активности болезни), чаще поражается митральный клапан с формированием его недостаточности и проявляется грубым систолическим шумом, ослаблением I тона на верхушке и в проекции митрального клапана, а также усилением 2 тона над легочной артерией; реже - аортальный клапан.
Миокардит обычно развивается при значительной активности болезни, проявляется нарушением ритма и проводимости, редко - сердечной недостаточностью.
При остром течении СКВ возможно развитие васкулита коронарных артерий и даже инфаркта миокарда.
Синдром Рейно может быть самым ранним признаком болезни, встречается у 10-40% больных и, в целом, является показателем доброкачественного течения процесса, однако дебют СКВ со стойкого синдрома Рейно – прогностически неблагоприятный признак. У таких больных могут быть выявлены признаки системного сосудистого процесса с тенденцией к необратимым нарушениям кровообращения – развитие ишемических некрозов кончиков пальцев кистей, гломерулонефрита гипертонического типа с ангиопатией сетчатки, тяжелой гипертензией, цереброваскулита.
Пневмонит при СКВ развивается на 2-4 году болезни. Больные предъявляют жалобы на одышку, боли в грудной клетке, сухой почти постоянный кашель и невозможность глубокого вдоха. Клинически у больных определяется высокое стояние диафрагмы, значительное ограничение ее подвижности, а при аускультации - ослабление дыхания, незвонкие влажные хрипы в нижних отделах легких. Рентгенологически определяется высокое стояние диафрагмы, стойкое усиление легочного рисунка в основном в нижних и средних отделах легких, эти изменения симметричные, возможно появление дисковидных ателектазов, располагающихся параллельно диафрагме. При обострении на этом фоне выявляются очаговоподобные тени, снижение прозрачности легочной ткани. Крайне редко развивается легочная гипертензия, обычно в результате рецидивирующей эмболии легочных сосудов при антифосфолипидном синдроме.
Поражение почек (люпус-нефрит) - классический иммунокомплексный нефрит, наблюдается в 50% случаях, обычно в период генерализации процесса на фоне выраженной иммунизации, лишь изредка болезнь начинается с почечной патологии. Можно выделить следующие морфологические типы волчаночного нефрита: мезангиальный, очаговый пролиферативный, диффузный пролиферативный, мембранозный, хронический гломерулосклероз. Им соответствуют различные варианты поражения почек – изолированный мочевой синдром, нефритический и нефротический. Мочевой синдром проявляется небольшой протеинурией со скудным мочевым осадком. Наибольшее значение в распознавании волчаночной природы гломерулонефрита имеет биопсия почки.
У больных, получавших иммунодепрессивную терапию, выявляется пиелонефритический синдром.
Поражение нервно-психической сферы: в самом начале болезни можно отметить астеновегетативный синдром: слабость, нарушение сна, снижение работоспособности, раздражительность, головную боль. В разгар заболевания наблюдается полиневрит с болезненностью нервных стволов, снижение сухожильных рефлексов и чувствительности, парестезии, изредка выявляется поперечный миелит с нарушением функции тазовых органов, в тяжелых случаях – менингоэнцефалополирадикулоневрит. Отмечаются быстропреходящие изменения эмоциональной сферы, бессонница, снижение памяти и интеллекта, возможны галлюцинации, эпилептиформные припадки.
Поражение желудочно-кишечного тракта возможно на всем его протяжении, но редко выходит на первый план болезни. Отмечаются гипомоторная дискинезия пищевода, дилатация пищевода. Возможны гастропатии (связанные с приемом нестероидных противовоспалительных препаратов), гепатомегалия, панкреатит.
Поражение ретикулоэндотелиальной системы чаще всего проявляется лимфаденопатией.
Антифосфолипидный синдром (АФС) описан впервые Hughes и соавт. в 1986 году как сочетание артериальных и венозных тромбозов, привычного невынашивания беременности и тромбоцитопении с циркулирующими антителами к фосфолипидам (антикардиолипиновые антитела или волчаночный антикоагулянт). В настоящее время с гиперпродукцией этих антител связывают разнообразные неврологические, сердечно-сосудистые, гематологические, кожные нарушения и сосудистую патологию почек. АФС развивается приблизительно у 20-30% больных СКВ, обычно при хроническом ее течении.
Ведущую роль в патогенезе АФС играет повреждение сосудистого эндотелия иммунными комплексами и антифосфолипидными антителами. Активация эндотелия приводит к утрате им тромбоциторезистентности, подавлению активности системы естественных антикоагулянтов и фибринолиза. Одновременная активация тромбоцитов в зоне эндотелиального повреждения, усиленная за счет прямого воздействия антител к фосфолипидам на тромбоцитарные мембраны, еще больше нарушает равновесие между анти- и прокоагулянтными механизмами в сторону преобладания последних.
Развитие АФС связано с тромботическими микроангиопатиями, в основе которых лежит окклюзия тромбами, содержащими фибрин и агрегированные тромбоциты, сосудов микроциркуляторного русла с последующей фиброзной гиперплазией интимы мелких артерий и артериол, а также артерио- и артериолосклероз. Эти изменения приводят к фиброзной окклюзии пораженных сосудов, склерозу стромы, нарушениям микроциркуляции.
Наиболее частое проявление АФС - венозный тромбоз. Тромбы чаще образуются в глубоких венах ног, а также в печеночных и воротной венах. Характерны повторные эмболии сосудов легких из венозной сети ног. Тромбоз вен надпочечников может привести к надпочечниковой недостаточности.
Артериальный тромбоз чаще всего развивается в артериях головного мозга, что приводит к инсульту и транзиторным ишемическим атакам. Вариант антифосфолипидного синдрома – синдром Снеддона (сочетание рецидивирующих тромбозов сосудов головного мозга с синевато-фиолетовыми пятнами на конечностях, реже - туловище). Иногда неврологические проявления при АФС сходны с таковыми при рассеянном склерозе. Поражение клапанов сердца часто имеет место при АФС, проявляется от незначительных изменений до тяжелых пороков сердца. В этих случаях часто выявляются тромботические наложения на клапанах по типу вегетаций при инфекционном эндокардите. Возможно развитие тромбоза венечных артерий с формированием инфаркта миокарда. Как правило, при АФС выявляется артериальная гипертензия, обусловленная поражением сосудов почек.
Диагностика предполагает обязательное проведение ЭхоКС, рентгенографии, КТ головного мозга, позволяющих уточнить особенности состояния органов у больных СКВ. Помимо оценки клинических данных необходимо исследование ряда диагностических тестов:
LE-клетки представляют собой зрелые нейтрофилы: их находят у 60-70% больных. В основе их образования лежат циркулирующие антитела к дезоксирибонуклеопротеиду. Диагностическое значение имеет обнаружение их в достаточном количестве (5 и более на 1000 лейкоцитов), большое их количество говорит о высокой степени активности, но при длительном течении заболевания у больных, получавших терапию, даже при достаточной активности процесса LE-клетки могут не обнаруживаться.
иммунологические исследования (антинуклеарные антитела):
антинуклеарный фактор или антиядерный фактор– выявляется у 95% больных обычно в высоком титре, его отсутствие в подавляющем большинстве случаев свидетельствует против диагноза СКВ;
антитела к двухспиральной ДНК (60-90%) - повышение их концентрации свидетельствует о поражении почек;
антитела к малым ядерным рибонуклеопротеинам обнаруживаются при хроническом течении заболевания;
антитела к Sm (специфичны для СКВ, но выявляются у небольшого числа больных).
ревматоидный фактор (РФ): циркулирующие иммунные комплексы, исследование которых помогает оценить прогноз и эффективность проводимой терапии.
содержание комплемента - снижение его коррелирует с активностью СКВ, особенно люпус-нефрита.
серологическое подтверждение АФС - обнаружение антикардиолипиновых антител классов IgG или IgM в средних или высоких титрах и волчаночного антикоагулянта, определяемого по увеличению времени свертывания крови в фосфолипидзависимых коагуляционных тестах.
Для уточнения активности процесса определяют СОЭ, содержание фибриногена, серомукоидных белков, 2- -глобулинов.
В клиническом анализе крови наблюдается лейкопения, достигающая иногда 1,2·109/л, со сдвигом лейкоцитарной формулы влево, лимфопения. Очень часто обнаруживается гипохромная анемия, изредка развивается гемолитическая анемия с положительной реакцией Кумбса. Нередко имеет место тромбоцитопения, иногда - геморрагический синдром.
В анализе мочи выявляется протеинурия, гематурия, реже – лейкоцитурия.
Наибольшее значение в распознавании люпус-нефрита имеет биопсия почек.
Диагностические критерии СКВ Американской ревматологической ассоциации.
Волчаночная бабочка.
Дискоидная волчанка.
Фотосенсибилизация.
Алопеция.
Изъязвления полости рта и носоглотки.
Синдром Рейно.
Артрит без деформации.
LE-клетки.
Иммунологические изменения (АНА, ложноположительная RW).
Поражение почек (стойкая протеинурия более 0,5 г/сут или цилиндрурия).
Серозиты (плеврит, перикардит, перивисцерит).
Поражение ЦНС (психозы или судорожный синдром).
Гематологические изменения (анемия, лейкопения, тромбоцитопения).
Достоверным диагноз СКВ считают при наличии 4-х и более критериев.
Дифференциальный диагноз. Существует около 40 заболеваний, сходных по клинической картине с проявлениями СКВ, особенно в начале болезни.
Для ревматизма характерен мигрирующий асимметричный полиартрит крупных суставов, при СКВ поражаются преимущественно мелкие суставы кистей, лучезапястные, реже - крупные суставы. Для СКВ также характерны преходящие сгибательные контрактуры в связи с одновременным поражением мышц и сухожильно-связочного аппарата. Для исключения ревматизма используется тест на антистрептококковые антитела.
Значительно труднее проводить дифференциальный диагноз с ревматоидным артритом, развивающимся у подростков и молодых женщин, поскольку в подростковом возрасте эти заболевания в ранней стадии имеют много общих признаков. Необходимо учитывать большую стойкость суставного синдрома при ревматоидном артрите, а при системном его течении - быстрое развитие эрозивно-деструктивных поражений в мелких суставах, менее выраженную системность (чаще наблюдаются изолированные серозиты, а не полисерозит, как при СКВ). При этом определенную помощь оказывают иммунологические тесты (определение РФ и АНА).
Весьма труден диагноз при так называемом синдроме Стилла, начавшемся у взрослых. Последний отличается от СКВ стойкой интермиттирующей лихорадкой, наличием розеолезной макулоподобной сыпи, спленомегалии, вовлечением в процесс шейного отдела позвоночника, эрозивно-деструктивным процессом в суставах, лейкоцитозом.
Возможно сочетание ревматоидного артрита и СКВ. Это наиболее тяжелый атипичный вариант. При этом наблюдается характерный для ревматоидного артрита суставной синдром, и имеются признаки более свойственные СКВ: множественные висцериты, нарушения трофики, кожные проявления, высокоактивное течение болезни.
Для диагностики СКВ с люпус-нефритом важно использовать весь комплекс клинических изменений, а также лабораторных показателей (LE-клетки, АНА), необходимо исследование биоптата почки для уточнения диагноза.
Лечение. Немедикаментозное лечение предполагает избегание психоэмоциональных стрессов, инсоляции, активное лечение сопутствующей инфекции, употребление пищи с низким содержанием жира и высоким содержанием ненасыщенных жирных кислот, витаминов и кальция.
Основу медикаментозной терапии составляет патогенетическое лечение, направленное на подавление иммунокомплексной патологии.
Глюкокортикостероиды (ГКС) являются препаратами первого ряда при СКВ. Обоснована необходимость применения длительной терапии ГКС, позволяющей сохранить или продлить жизнь многим больным, значительно улучшить прогноз этого заболевания. Установлено, что неадекватное прерывистое лечение ГКС, как правило, сопровождается развитием синдрома отмены с последующими еще более тяжелыми обострениями, при оптимальном лечении наблюдаются длительные ремиссии. Для выбора индивидуальной дозы ГКС следует руководствоваться вариантом течения и степенью активности болезни, возрастом больных, характером предыдущего лечения. При остром течении ГКС показаны с самого начала болезни, а при подостром и хроническом течении - при II-III степени активности СКВ.
При III степени активности острого и подострого течения назначают преднизолон в дозе 40-50 мг/сут, а при наличии нефротического синдрома или менингоэнцефилита – 60 мг и более. При II степени активности острого и подострого варианта и III степени хронического течения его начальная доза составляет 30-40 мг/сут, а при I степени активности – 15-20 мг/сут. Продолжительность приема преднизолона в подавляющей дозе определяется снижением клинико-лабораторных параметров активности процесса до уровня I степени, а при нефротическом синдроме и мозговой симптоматике до уменьшения клинических признаков, но не менее 3-х месяцев, при необходимости - до 6-ти месяцев и более.
Достигнув эффекта, дозу преднизолона снижают постепенно: по 5 мг каждые 2 недели до 50 мг, затем по 2,5 мг каждые 2 недели до 20 мг, далее очень медленно - по 2,5 мг каждые 1-3 месяца до поддерживающей дозы. Одним из важных принципов лечения и залогом эффективной терапии является подбор поддерживающей дозы, т.е. той наименьшей, которая помогает поддерживать клинико-лабораторную ремиссию. Преднизолон в поддерживающей дозе 5-10 мг/сут назначается годами. Эта величина является объективным критерием глубины ремиссии: чем она меньше, тем надежнее ремиссия, поддерживающая доза в 15-20 мг может свидетельствовать об активности процесса, а, следовательно, о пересмотре всей проводимой больному терапии.
studfiles.net
| КЛИНИЧЕСКИЕ КРИТЕРИИ: | ||||
| 1 | Острое, активное поражение кожи: | |||
| q | Сыпь на скулах (не учитываются дискоидные высыпания) | |||
| q | Буллезные высыпания | |||
| q | Токсический эпидермальный некроз как вариант СКВ | |||
| q | Макулопапулезная сыпь | |||
| q | Фотосенсибилизация: кожная сыпь, возникающая в результате реакции на | |||
| солнечный свет | ||||
| q | Или подострая кожная волчанка (неиндурированные псориазоформные и/или | |||
| круговые полициклические повреждения, которые проходят без образования | ||||
| рубцов, но с возможной поствоспалительной депигментацией или телеангиоэктазиями) | ||||
| 2 | Хроническая кожная волчанка: | |||
| q | Классическая дискоидная сыпь | |||
| q | Локализованная (выше шеи) | |||
| q | Генерализованная (выше и ниже шеи) | |||
| q | Гипертрофические (бородавчатые) поражения кожи | |||
| q | Панникулит | |||
| q | Поражение слизистых | |||
| q | Отечные эритематозные бляшки на туловище | |||
| q | Капилляриты (Красная волчанка обморожения, Гатчинсона, проявляющаяся поражением | |||
| кончиков пальцев, ушных раковин, пяточных и икроножных областей) | ||||
| q | Дискоидная красная волчанка по типу красного плоского лишая или overlap | |||
| 3 | Язвы слизистых: (В отсутствии следующих причин, таких как: васкулит, болезнь Бехчета ¸ инфекция вирусом герпеса, воспалительные заболевания кишечника, реактивный артрит, и употребление кислых пищевых продуктов) | |||
| q | Ротовой полости | |||
| q | неба | |||
| q | щек | |||
| q | языка | |||
| q | Носовой полости | |||
| 4 | Нерубцовая алопеция: (диффузное истончение волос или повышенная хрупкость волос с видимыми обломанными участками)(В отсутствии следующих причин, таких как: очаговая алопеция, лекарственная, вследствии дефицита железа, и андрогенная ) | |||
| 5 | Артрит: | |||
| q | Синовит с участием 2 или более суставов, характеризующееся отеком или выпотом | |||
| q | Или Болезненность 2 или более суставов и утренняя скованность по крайней мере 30 минут | |||
| 6 | Серозит: | |||
| q | Типичный плеврит в течении более чем 1 дня | |||
| q | Или Плевральный выпот | |||
| q | Или шум трения плевры | |||
| q | Типичная перикардиальная боль (боль в положении лежа, купирующаяся при положении сидя с наклоном вперед) в течении более чем 1 дня | |||
| q | Или Перикардиальный выпот | |||
| q | Или шум трения перикарда | |||
| q | Или электрокардиографические признаки перикардита (В отсутствии следующих причин, таких как: инфекция, уремия, и перикардит Дресслера) | |||
| 7 | Поражение почек: | |||
| q | Соотношение уровня белок/креатинин (или суточная протенурия) в моче, более 500 мг белка за 24 часа | |||
| q | Или эритроциты в моче 5 или более или цилиндры в моче 5 или более | |||
| 8 | Нейропсихические поражения: | |||
| q | Эпилептический приступ | |||
| q | Психоз | |||
| q | Моно/полиневрит (в отсутствии других причин, таких как первичный васкулит) | |||
| q | Миелит | |||
| q | Патология черпно-мозговых нервов/периферическая нейропатия (в отсутствии других причин, таких как: первичный васкулит, инфекции и сахарного диабета) | |||
| q | Острое нарушение сознания (в отсутствие других причин, в том числе токсических / метаболических, уремии, лекарственных) | |||
| 9 | Гемолитическая анемия: | |||
| 10 | q | Лейкопения (<4,0 х10 9 /л по крайней мере один раз) (в отсутствии других причин, таких как: синдром Фелти, лекарственные и портальной гипертензии) | ||
| q | Или Лимфопения (<1,0 х10 9 /л по крайней мере один раз (в отсутствии других причин, таких как: кортикостероиды, лекарства, и инфекция) | |||
| 11 | Тромбоцитопения (<100 х10 9 /л по крайней мере один раз) (в отсутствии других причин, таких как: лекарства, портальная гипертензия, и тромботическая тромбоцитопеническая пурпура) | |||
| ИММУНОЛОГИЧЕСКИЕ КРИТЕРИИ: | ||||
| 1 | ANA выше уровня диапазона референс-лаборатории | |||
| 2 | Anti-dsDNA выше уровня диапазона референс-лаборатории (или >2-х кратного увеличения методом ELISA) | |||
| 3 | Anti-Sm наличие антител к ядерному антигену Sm | |||
| 4 | Антифосфолипидные антитела положительные определенные любым из следующих способов: | |||
| q | Положительный волчаночный антикоагулянт | |||
| q | Ложно положительная реакция Вассермана | |||
| q | Средний или высокий титр антител к кардиолипину уровня (IgA, IgG, или IgM) | |||
| q | Положительный результат теста на анти-β2-гликопротеин I (IgA, IgG,или IgM) | |||
| 5 | Низкий комлемент | |||
| Низкий С3 | ||||
| Низкий С4 | ||||
| Низкий СH50 | ||||
| 6 | Положительная р-ция Кумбса при отсутствии гемолитической анемии | |||
diseases.medelement.com
Патогенез и классификация системной красной волчанки
Многочисленными исследованиями установлено, что СКВ — это в основном иммунокомплексное заболевание, для которого характерна неконтролируемая продукция антител, образующих иммунные комплексы, обусловливающие различные признаки болезни, особенно поражение почек и ЦНС. Что касается развития патологических процессов, то пересмотр патогенеза СКВ в последние годы показал немногочисленность постоянных дефектов иммунного ответа и отсутствие их универсальности [Balow J. et al, 1987].
Совершенно очевидно, что в основе патологического процесса лежит дисфункция как Т, так и В-лимфоцитов, нарушение процессов их взаимодействия. Многочисленными исследованиями подтверждено значительное снижение абсолютного числа Т-лимфоцитов при СКВ, что очевидно по реакциям на различные митогены, а также кожным пробам. Роль различных аутоантител в этом дефекте требует дальнейшего уточнения, однако полагают, что лимфоцитотоксические антитела могут принимать участие в истощении определенных подгрупп лимфоцитов, например селективно удалять субпопуляцию Т-супрессоров [Dehoratius R. J., 1982; Morimoto С., 1987].
При более глубоком изучении функции лимфоцитов выявлено снижение естественной киллерной активности (ЕКА) лимфоцитов при СКВ в среднем в 2 раза по сравнению со здоровыми лицами [Александрова Е. Н. и др., 1984]. Изменение количества и функции Т и В-клеток взаимосвязано. J. Kallenberg и соавт. (1982) показали, что обострению СКВ всегда сопутствует большое количество активированных поликлональных В-лимфоцитов.
Циркуляция множества антител и аутоантител обусловлена, как полагают в последнее время, именно гиперактивностью В-клеток, продуцирующих эти антитела. Установлено, что у больных СКВ в крови и костном мозге возрастает число клеток, секретирующих различные иммуноглобулины, причем при активной СКВ в 10 раз больше клеток, спонтанно секретирующих IgG и IgA, чем у здоровых лиц и больных в неактивную фазу болезни.
Исследования Института ревматологии АМН СССР [Буланова Т. Д. и др., 1982] подтвердили корреляцию выраженности нарушений в числе и функции Т и В-клеток с клинически высокой активностью болезни и серологическими изменениями. Так, при наличии нефрита и других тяжелых висцеритов выявлены более глубокая Т-лимфопения, уменьшение числа В-лимфоцитов с рецептором СЗЬ и увеличение с рецептором C3d, что совпадало с повышением уровня иммунобластов и повышенной бласттрансформацией в ответ на стимуляцию ДНК. При этом в сыворотке крови отмечены высокие титры антинуклеарного фактора и антител к ДНК, криопротеины, гипокомплементемия,
Таким образом, неконтролируемая продукция антител происходит как из-за спонтанной гиперреактивности В-клеток, так и вследствие гиперфункции Т-хелперов на фоне дисфункции Т-супрессоров.
Среди множества антител при СКВ основная роль принадлежит антителам к ДНК, образующим с антигенами циркулирующие иммунные комплексы, которые повреждают органы и ткани. Именно ДНК-содержащие иммунные комплексы выявляют в элюатах из гломерул при активном люпус-нефрите [Izui S. et al., 1979]. Более того, показано, что только особые, высокоавидные антитела играют роль в образовании нефритогенных иммунных комплексов [Koffler D. et al., 1985; Cebecauer L., 1987]. Реже при СКВ обнаруживают иммунные комплексы, содержащие антитела к РНК, Roантигену, однако патогенность этих иммунных комплексов недоказана.
Иногда иммунные комплексы содержат РФ, сконцентрированный в криопротеинах, антирибосомальные и/или антилимфоцитарные антитела. В эксперименте у мышей со спонтанным люпус-нефритом выделены особые иммунные комплексы, содержащие гликопротеин (ГП)70 и антитела к нему [Balow J. et al., 1987]. Сывороточный ГП70 подобен по структуре протеину оболочки ретровируса, синтезируется клетками печени и является острофазовым реактантом.
Циркулирующие иммунные комплексы откладываются в субэндотелиальном слое базальной мембраны сосудов многих органов. Место фиксации депозитов (кожа, почки, хориоидальное сплетение, серозные оболочки) определяется такими параметрами антигена или антитела, как размер, заряд, молекулярная конфигурация, класс иммуноглобулинов, комплементфиксирующие свойства [Иванова М. М. и др., 1991 ]. Так, исследованиями последних лет показано, что только определенные антитела к ДНК способны вызвать нефрит, связываясь с негативно заряженной базальной мембраной гломерул.
Более того, число нефритогенных антител настолько ограничено, что позволяет выделить антитела — идиотипы. Отложившиеся в тканях иммунные комплексы вызывают воспалительную реакцию, активируя комплемент, миграцию нейтрофилов, высвобождая кинины, простагландины и. другие повреждающие вещества. Причина, объясняющая, почему образующиеся в норме иммунные комплексы становятся при СКВ повреждающими, не совсем ясна.
Вероятно, имеет значение несколько факторов: избыток поступающего антигена и образование клона агрессивных антител на фоне дефекта кооперации Т и В-клеток, появления слишком большого количества циркулирующих иммунных комплексов, от которых ретикулоэндотелиальная система не успевает очистить организм, а также генетическая предрасположенность.
Многие положения о патогенезе СКВ в целом разъясняются и подтверждаются при исследовании спонтанной модели нефрита у инбредных линий мышей. Мышиная модель нефрита позволяет детальнее изучить различные стороны патогенеза СКВ, в том числе те, которые невозможно изучить у человека. В частности, в эксперименте изучаются не только периферические лимфоциты, но и лимфоциты из основного лимфоидного органа. Кроме того, у животных можно провести гистоморфологические исследования на любом этапе болезни, а быстрая генерация мышей позволяет обеспечить большое число инбредных животных, необходимое для генетических и иммунологических исследований.
Близость механизма развития СКВ у аутоиммунных животных и у людей ассоциируется некоторыми общими этиологическими факторами.
Таким образом, схематически (схема 4.1) патогенез СКВ можно представить как воздействие генетических, гормональных и иммунорегуляторных факторов окружающей среды на продукцию антител В-лимфоцитами. Некоторые антитела могут оказывать прямое повреждающее действие на ткани, тогда как другие действуют через иммунорегуляцию Т-клеток, образование иммунных комплексов и активацию комплемента с образованием продуктов его распада, повреждающих ткани.
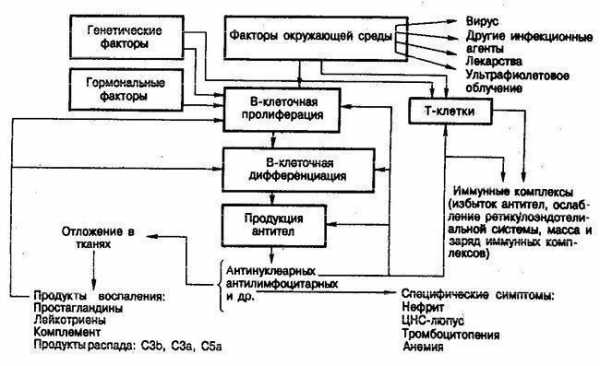
Схема 4.1. Схема патогенеза системной красной волчанки.
Классификация СКВ, используемая в нашей стране, разработана В. А. Насоновой (1967, 1989). Она основана на определении варианта течения болезни в зависимости от характера ее начала (острое, подострое или хроническое) и степени активности болезни в соответствии с выраженностью клинических симптомов и уровня лабораторных показателей (I — минимальная, II — умеренная, III—высокая). При остром течении болезни, помимо высокой температуры тела, уже в ближайшие месяцы развивается полисиндромная картина с вовлечением в процесс жизненно важных органов и систем.
Подострое течение характеризуется волнообразностью симптомов (лихорадки, артрита, полисерозита, поражения кожи), которые на протяжении 1—1,5 лет проходят самостоятельно без лечения, однако в последующем поражаются, как правило, почки и/или ЦНС. При хроническом течении на протяжении многих лет заболевание протекает моноолигосимптомно, среди симптомов могут быть артрит, нарушение свертывающей системы крови, нерезко выраженная протеинурия, судорожные подергивания, эпилептиформные припадки.
Сигидин Я.А.
medbe.ru
Системная красная волчанка - причины, патогенез, симптомы, диагностика, лечение, прогноз
Системная красная волчанка (СКВ) – заболевание соединительной ткани, протекающее с поражением различных систем организма, обусловленным циркулирующими иммунными комплексами и аутоантителами. Для системной красной волчанки типичны поражения суставов, кожи, серозных оболочек, ЦНС и внутренних органов с нарушением их функции. Распространенность заболевания составляет 20–50 случаев на 100 тыс. человек. Встречается главным образом у женщин репродуктивного возраста (90% случаев).
Этиология
Этиология заболевания в настоящее время неизвестна. Волчанка характеризуется нарушениями иммунного ответа, проявляющимися повышенной активацией Т-лимфоцитов и В-лимфоцитов, которая обусловлена генетической предрасположенностью и влиянием неблагоприятных факторов внешней среды.
Роль генетических факторов подтверждается большим числом семейных случаев заболевания (10–15%) и более высокой конкордантностью у однояйцовых близнецов (до 50%).
К неблагоприятным факторам внешней среды относят вирусы, включая и ретровирусы, токсические вещества и лекарства. Но убедительных доказательств значения этих факторов в патогенезе волчанки нет, за исключением ультрафиолетового облучения, провоцирующего обострение заболевания.
В патогенезе существенную роль играют гормоны, участвующие в развитии иммунологической толерантности. У женщин с системной красной волчанкой выявлен избыток эстрогенов и пролактина, вызывающих поликлональную активацию В-лимфоцитов. Поэтому женщины детородного возраста заболевают в 8–9 раз чаще, чем мужчины.
Патогенез
Патогенетической основой системной красной волчанки является постоянная выработка аутоантител и иммунных комплексов. У больных высокоаффинные аутоантитела вырабатываются отдельными клонами В-лимфоцитов (поликлональная активация иммунитета).
Продукцию аутоантител стимулируют также Т-лифоциты (CD4, CD8 и Т-лифоциты, не экспрессирующие ни CD4, ни CD8). Активация В- и Т-лимфоцитов является следствием апоптоза (программированной гибели) клеток различных тканей, нарушений иммунологической толерантности и выведения иммунных комплексов ретикуло-эндотелиальной системой, пролифераций, контролирующих иммунный ответ клеток. Антигенами, имеющими значение в иммунопатогенезе системной красной волчанки, являются компоненты собственных клеток (нуклеосомы, рибонуклеопротеиды, поверхностные антигены лимфоцитов и эритроцитов).
Образующиеся аутоантитела обладают повреждающим действием на ткани в результате специфического связывания с антигенами или, обладая положительным зарядом, способны связываться с отрицательно заряженными структурами. Так, аутоантитела к эритроцитам вызывают гемолитическую анемию, к тромбоцитам – тромбоцитопению, к лимфоцитам – лейкопению и нарушение функции Т-лимфоцитов. Аутоантитела к ДНК реагируют с базальной мембраной клубочков. Аутоантитела к Р-белку рибосом повреждают ткани мозговых оболочек, антинейронные антитела – нейроны.
Образующиеся комплексы аутоантиген–аутоантитело циркулируют в крови, активируют комплемент и фиксируются в капиллярах и почечных канальцах, приводя к повреждению тканей.
Патологическая анатомия
Для системной красной волчанки типичными изменениями, характеризующими повреждение соединительной ткани, являются скопление в ней аморфных масс ядерного вещества, окрашиваемого гематоксилином в пурпурно-синий цвет. Обнаруживают также очаги фибриноидного некроза, образованные иммунными комплексами, состоящими из ДНК, антител к ДНК и комплемента.
Кожа. Поражение кожи в начале заболевания проявляется неспецифической лимфоцитарной инфильтрацией. В последующем происходит отложение Ig и комплемента, развиваются дистрофия базального слоя эпидермиса и некроз дермоэпидермального соединения. Характерны инфильтраты из лимфоцитов, макрофагов и плазматических клеток вокруг придатков кожи и сосудов верхних слоев дермы. Нередко выявляют открытые повреждения стенок небольших сосудов.
Почки. Отложения иммунных комплексов в мезангии и базальной мембране клубочков вызывает развитие гломерулонефрита. Отложение Ig только в мезангии приводит к развитию наиболее часто выявляемого мезангиального нефрита, характеризующегося легким течением и не приводящего к почечной недостаточности. Отложение иммунных комплексов в базальной мембране ухудшает прогноз. При вовлечении сегментов клубочков - в более чем 50% клубочков развивается очаговый пролиферативный гломерулонефрит, который может прогрессировать с развитием диффузного пролиферативного гломерулонефрита, характеризующегося клеточной пролиферацией большинства сегментов клубочков более чем в 50% клубочков. Мембранозный нефрит, при котором поражаются периферические капиллярные петли без пролиферации клеток клубочков, развивается редко. Прогноз при этой форме относительно благоприятный.
Для оценки активности процесса и его хронизации проводят биопсию почек. Высокая активность воспаления характеризуется некрозом клубочков, эпителиальными полулуниями, некротическими васкулитами и интерстициальными инфильтратами. Гломерулосклероз, фиброзные полулуния и атрофия канальцев – признаки необратимого поражения почек.
Центральная нервная система. Поражаются все отделы головного мозга, мозговые оболочки, спинной мозг, черепные и спинномозговые нервы. Морфологическим субстратом этих поражений являются периваскулярные воспалительные изменения мелких сосудов, микроинфаркты и микрогеморрагии.
Классификация
Классификация системной красной волчанки, используемая в России, разработана В. А. Насоновой (1972–1986). В классификации представлены характер течения болезни (острое, подострое и хроническое), фазы и степень активности болезни в соответствии с выраженностью клинических симптомов и уровнем лабораторных показателей в данный отрезок времени (0 — ремиссия, I — минимальная, II — умеренная, III — высокая) и клинико-морфологическая характеристика поражений.
Острое течение характеризуется фебрильной лихорадкой, быстрой утомляемостью, общей слабостью, выраженным суставным синдромом по типу полиартрита. Причем в большинстве случаев больной помнит день начала заболевания. В ближайшие месяцы развивается полисиндромная картина с вовлечением в патологический процесс жизненно важных органов.
При подостром течении начало заболевания не столь выражено, на протяжении 1-1,5 лет от первых симптомов заболевания формируется полисистемность, имеется тенденция к прогрессированию, когда во время очередного обострения в патологический процесс вовлекаются новые органы или системы.
При хроническом течении на протяжении нескольких лет имеют место один синдром (моносиндромность) или несколько синдромов или симптомов, которые невозможно объединить в системную красную волчанку. Обострение сменяется спонтанными ремиссиями, в ряде случаев не требуется терапия глюкокортикоидами.
Симптомы
Системной красной волчанкой болеют преимущественно женщины в возрасте 20–30 лет. Начало заболевания имеет различные варианты. Возможно поражение одной системы с последующим распространением на другие, но возможно поражение сразу нескольких систем. Основные общие симптомы системной красной волчанки – слабость, быстрая утомляемость, снижение аппетита, похудание.
- При остром течении заболевание развивается в течение двух-трех дней. У больных возникают лихорадка, сопровождающаяся ознобами, острый полиартрит, полисерозит, симптом "бабочки".
- При хроническом течении заболевания длительное время основными синдромами являются полиартрит, реже полисерозит, синдром Рейно. На 5–10-м году болезни присоединяются нефрит, пневмонит, полиневрит. Хроническое течение наиболее благоприятное.
Костно-мышечная система. Наиболее частыми признаками являются артралгия и миалгия, которые обнаруживаются у 85–90% больных в начале заболевания. В последующем у большинства из них развивается артрит. Обычно поражаются мелкие суставы кистей, лучезапястные и голеностопные суставы, реже – коленные суставы. Суставы отечны, может развиться веретенообразное утолщение пальцев. При рентгенологическом исследовании выявляют эпифизарный остеопороз главным образом суставов кистей и лучезапястных, при хроническом полиартрите – истончение субхондриальных пластинок. Деформация суставов и эрозии суставных поверхностей обычно отсутствуют. У большинства больных развиваются упорная миалгия, миозит, мышечные атрофии, особенно выраженные на тыле кистей. Причинами поражения мышц могут быть воспаление и побочное действие лекарственных средств (глюкокортикоидов, производных аминохинолинов).
Кожа. Поражение кожных покровов – характерный симптом системной красной волчанки. Наиболее типична эритема-бабочка (стойкое покраснение кожи с цианотическим оттенком на щеках, переносице, часто распространяющееся на ушные раковины и подбородок). Покраснение усиливается при инсоляции и воздействии ветра и холода. У некоторых больных выявляют неспецифическую экссудативную эритему на коже конечностей и грудной клетки по типу декольте. Примерно у 20% больных развивается дискоидная эритема на лице, груди, конечностях. Сравнительно рано появляется диффузное или очаговое выпадение волос на голове, которые при улучшении состояния могут отрастать. Диагностическое значение имеет сопутствующий васкулит кожи, проявляющийся геморрагической сыпью, инфарктами ногтевых валиков, язвами и гангреной пальцев. Кожные высыпания нередко сочетаются с язвами на слизистой полости рта, ангулярным стоматитом и поражением красной каймы губ.
Почки. Поражение почек (волчаночный гломерулонефрит) развивается у половины больных. На ранних стадиях у некоторых больных выявляют нефротический синдром, характеризующийся протеинурией, гематурией и цилиндрурией. Функция почек обычно нормальная. Диффузный пролиферативный гломерулонефрит быстро приводит к ухудшению функции почек, требующему немедленного начала активного лечения высокими дозами глюкокортикоидов и цитостатиками. Целесообразно перед началом лечения провести биопсию почек. Если терапия неэффективна и в сыворотке повышается уровень креатинина более чем 270 мкмоль/л (3 мг/%), это свидетельствует о склерозе значительной части клубочков, что должно быть подтверждено биопсией почек. Таким больным проводят гемодиализ или трансплантацию почек. Повышенный риск развития тяжелого гломерулонефрита имеется также у больных со стойкими изменениями в моче, высоким титром антител к нативной ДНК и низким уровнем комплемента в сыворотке.
Нервная система. Поражается у 55–60% больных. Самые частые проявления – симптомы астеновегетативного синдрома: слабость, адинамия, головная боль, раздражительность, нарушения сна. При прогрессировании заболевания возможны эпилептические припадки, полиневрит, снижение сухожильных рефлексов. Реже наблюдаются изменения эмоциональной сферы, подавленное настроение, нарушения памяти и интеллекта, психозы. У отдельных больных развиваются экстрапирамидальные и мозжечковые расстройства, поражение гипоталамуса с нарушением секреции АДГ, серозный менингит, внутричерепная гипертензия, неврит зрительного нерва и сенсорно-моторная нейропатия. На ЭЭГ у 70% больных обнаруживают генерализованное замедление ритма или очаговые изменения, которые можно выявить с помощью КТ и ангиографии. МРТ позволяет обнаружить у большинства больных изменения в мозге, но они неспецифичны. Больным с неврологической симптоматикой показана люмбальная пункция. В спинномозговой жидкости у половины больных повышен уровень белка, у трети – число лимфоцитов, у отдельных больных выявляются иммуноглобулины и антитела к нейронам.
Сердечно-сосудистая система. Поражение сердечно-сосудистой системы характерно для системной красной волчанки. Чаще всего возникает экссудативный перикардит, быстрое прогрессирование которого может привести к тампонаде сердца. Возможно развитие миокардита, сопровождающееся нарушением ритма, блокадами и сердечной недостаточностью. Характерный признак волчанки – асептический тромбоэндокардит Либмана–Сакса, приводящий иногда к эмболии сосудов мозга, селезенки и почек, аортальным или митральным порокам сердца. Развиваются различные поражения сосудов (синдром Рейно, тромбозы артерий и вен), сопровождающиеся тяжелыми осложнениями. Поражения сосудов являются следствием васкулитов. Но имеются данные, свидетельствующие о возможности тромбозов без воспаления в результате действия антифосфолипидных антител (волчаночный антикоагулянт, антитела к кардиолипину). У некоторых больных развиваются атеросклеротические поражения сосудов на фоне гиперлипопротеидемии, являющейся следствием длительной терапии глюкокортикоидами.
Дыхательная система. Поражения органов дыхания обычно развиваются на 2–3-м году болезни, чаще всего сухой или экссудативный плеврит. Иногда развивается волчаночный пневмонит, характеризующийся одышкой, кашлем, лихорадкой. При рентгенологическом исследовании обнаруживают легочные интерстициальные инфильтраты и субсегментарные ателектазы. Инфильтраты на ранних стадиях излечимы с помощью глюкокортикоидов. Но возможно развитие фиброза легких, лечение которого неэффективно. Кроме пневмонита, могут развиваться вторичные бактериальные пневмонии, кандидоз, туберкулез. К очень редким осложнениям относится легочная гипертензия и респираторный дистресс-синдром взрослых.
Желудочно-кишечный тракт. Поражения желудочно-кишечного тракта могут проявляться волчаночным перитонитом и васкулитом сосудов брыжейки, сопровождающимися схваткообразными болями в животе, тошнотой, рвотой и поносом. Иногда развивается синдром псевдоабструкции тонкой кишки из-за отека ее стенки. При этих желудочно-кишечных нарушениях эффективны глюкокортикоиды. В случае перфорации кишечника необходима срочная операция. У некоторых больных повышается активность аминотрансфераз без выраженного поражения печени, которая снижается при стихании обострения.
Глаза. Поражение глаз относится к тяжелым поражениям системной красной волчанки. Возможно развитие хориоидита, приводящего в течение нескольких дней к слепоте, конъюктивита, эписклерита, неврита зрительного нерва. На глазном дне при офтальмоскопии обнаруживают сужение артерии и очаги белого цвета возле них.
Антифосфолипидный синдром. Данный синдром развивается приблизительно у 20–30% больных и характеризуется появлением волчаночного антикоагулянта и антител к кардиолипину. Подтверждается наличие волчаночного антикоагулянта удлинением АЧТВ и его нормализацией в присутствии фосфолипидов. Иногда у больных в сыворотке обнаруживают антитела-ингибиторы VIII или IX факторов свертывания. Клинические проявления антифосфолипидного синдрома – рецидивирующие тромбозы чаще всего артерий головного мозга с клиникой ишемических микроинсультов и глубоких вен нижних конечностей, печеночных и воротных вен. У некоторых больных поражаются клапаны сердца (от небольших утолщений створок до тяжелых митральных и аортальных пороков). Иногда развивается тромбоз коронарных артерий с развитием инфаркта миокарда. У женщин антифосфолипидный синдром проявляется повторными спонтанными абортами, внутриутробной гибелью плода в любые сроки беременности и преэклампсией. При тромбоцитопении и гипопротромбинемии, сочетающимися с волчаночным антикоагулянтом, у больных возможны кровотечения. Другой причиной кровотечения могут быть антитела – ингибиторы факторов свертывания.
Диагностика
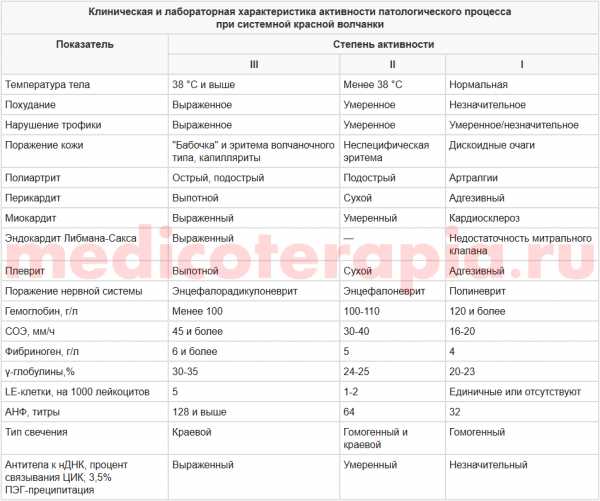 В общем анализе крови выявляют гипохромную, реже гемолитическую, анемию, лейкопению и тромбоцитопению. СОЭ у большинства больных слабо коррелирует с активностью заболевания. В моче при волчаночном гломерулонефрите с высокой активностью обнаруживают протеинурию, гематурию, цилиндры, включая и зернистые. Обязательно у больных с поражением почек исследование уровня протеина сыворотки. Для оценки активности процесса и его хронизации проводят биопсию почек.
В общем анализе крови выявляют гипохромную, реже гемолитическую, анемию, лейкопению и тромбоцитопению. СОЭ у большинства больных слабо коррелирует с активностью заболевания. В моче при волчаночном гломерулонефрите с высокой активностью обнаруживают протеинурию, гематурию, цилиндры, включая и зернистые. Обязательно у больных с поражением почек исследование уровня протеина сыворотки. Для оценки активности процесса и его хронизации проводят биопсию почек.
Иммунологические исследования позволяют выявить аутоантитела, характерные для системной красной волчанки. Антинуклеарные антитела, определяемые с помощью иммунофлюоресцентных методов с использованием эпителиальных клеток человека (клеточных линий WIL-2 и HEp-2), выявляют у 95% больных. Антинуклеарные антитела при взаимодействии с компонентами ядер эпителиальных клеток образуют флюоресцирующие иммунные комплексы, имеющие диффузное, гомогенное или кольцевое окрашивание. Но они не специфичны для красной волчанки, так как обнаруживаются в сыворотке здоровых, особенно пожилых людей, при других аутоиммунных заболеваниях, вирусных инфекциях и хроническом воспалении.
Более специфичны для волчанки антитела к нативной ДНК и Sm-антигену, который состоит из белков, связанных с малыми ядерными рибонуклеопротеинами (РНП) U1, U2, U4/6 и U9. При синдроме Шёгрена, подострой кожной красной волчанке и у пожилых больных СКВ выявляют антитела к Ro/SS-A, способные вызвать гломерулонефрит. Если одновременно с этими антителами выявляют антитела к антигену La/SS-B, это свидетельствует о низком риске гломерулонефрита. Степени активности красной волчанки определяются по клиническим и лабораторным характеристикам.
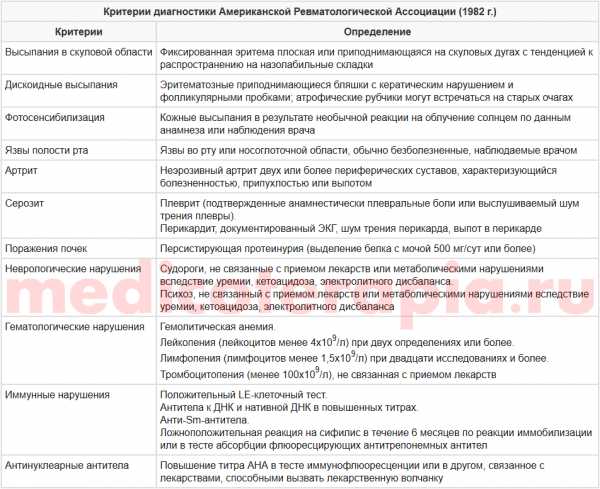 Диагностика системной красной волчанки в типичных случаях, при которых выявляют характерные кожные синдромы, полиартрит и серозит, не вызывает затруднения. Лабораторные исследования иммунного статуса подтверждают диагноз и позволяют исключить другие заболевания. Для диагностики красной волчанки используют критерии Американской Ревматологической Ассоциации. Присутствие 4 из 11 критериев подтверждает диагноз.
Диагностика системной красной волчанки в типичных случаях, при которых выявляют характерные кожные синдромы, полиартрит и серозит, не вызывает затруднения. Лабораторные исследования иммунного статуса подтверждают диагноз и позволяют исключить другие заболевания. Для диагностики красной волчанки используют критерии Американской Ревматологической Ассоциации. Присутствие 4 из 11 критериев подтверждает диагноз.
Дифференциальная диагностика:
- Дифференциальная диагностика проводится с ревматоидным артритом, при котором возможны внесуставные проявления (серозиты, кардит). В отличие от системной красной волчанки, при ревматоидном артрите выявляются стойкий суставной синдром, быстрое развитие эрозивно-деструктивных изменений в мелких суставах, менее выраженная системность.
- Большие трудности возникают при проведении дифференциального диагноза со смешанным заболеванием соединительной ткани, имеющим признаки нескольких заболеваний соединительной ткани (системная красная волчанка, дерматомиозита, склеродермии, воспалительных поражений мышц). У больных с такой патологией обычно не развиваются диффузный гломерулонефрит и поражение ЦНС. При длительном наблюдении заболевание трансформируется в системную склеродермию или системную красную волчанку.
- Системную красную волчанку необходимо дифференцировать также с лекарственным волчаночным синдромом, который может развиться при длительном приеме некоторых препаратов (пеницилламина, фенитоина, гидралазина, прокаинамида и др.). При лекарственном волчаночном синдроме характерны полисерозит, артрит и появление антител к гистонам.
- Антифосфолипидный синдром часто является следствием красной волчанки и характеризуется венозными и артериальными тромбозами, удлинением показателей протромбинового времени, ложноположительными серологическими реакциями на сифилис и положительными антифосфолипидным тестом.
Лечение
Лечение системной красной волчанки малоэффективно. Возможно при интенсивной терапии достижение ремиссии, но она обычно непродолжительна и сменяется обострением. В комплексе лечебных мероприятий обязательно разъяснение больным особенностей течения заболевания, рекомендации по уменьшению психоэмоциональных нагрузок и инсоляции, диете.
Пища не должна содержать большое количество жиров, которые заменяются полиненасыщенными жирными кислотами. Рекомендуется регулярный прием витаминов и кальция. Необходимо лечение сопутствующих инфекций, включая и вакцинирование. Не рекомендуется прием пероральных контрацептивов с высоким содержанием эстрогенов.
Медикаментозное лечение зависит от степени активности и тяжести клинических проявлений системной красной волчанки.
При легкой форме (I степень активности) для лечения артралгии, миалгии, артрита и умеренно выраженного серозита используют салицилаты и нестероидные противовоспалительные средства (НПВС). Но НПВС у больных могут повысить активность аминотрансфераз в сыворотке, вызвать серозный менингит и нарушение функции почек.
При поражении кожи и повышенной утомляемости назначают противомалярийные препараты (хлорохин, гидроксихлорохин). В первые 3 мес гидроксихлорохин назначают в дозе 400 мг/сут. При уменьшении кожных проявлений дозу уменьшают до 200 мг/сут. Побочные эффекты (ретинопатия, сыпь, миопатия, нейропатия) развиваются редко. Но из-за повышенного риска ретинопатии больных должен осматривать офтальмолог не реже 1 раза в год. Назначение глюкокортикоидов при легких формах красной волчанки нецелесообразно.
При умеренной активности (полисерозите, обострении артрита, мочевом синдроме, анемии, тромбоцитопении) больным назначают глюкокортикоиды внутрь в средних дозах (≤35 мг/сут) в течение 2–4 нед с постепенным снижением дозы до минимальной поддерживающей.
При высокой активности и тяжелых осложнениях (миокардите, тампонаде сердца, коронарном васкулите, быстропрогрессирующем гломерулонефрите, выраженных неврологических, легочных, желудочно-кишечных и гематологических расстройствах), угрожающих жизни, больным назначают глюкокортикоиды в высоких дозах (эквивалентных 1–2 мг/кг/сут). Глюкокортикоиды рекомендуют принимать 2 раза в сутки в течение 4–10 недель до стихания симптомов заболевания. Затем дозу постепенно уменьшают, не допуская рецидива заболевания. Некоторым больным рекомендуют прием преднизолона или метилпреднизолона утром через день.
При обострении красной волчанки, в том числе при диффузном пролиферативном гломерулонефрите, эффективна пульс-терапия метилпреднизолоном по 1000 мг в/в капельно в течение 3–5 сут с последующим переходом на меньшие дозы глюкокортикоидов. Поддерживающие дозы препаратов 5–10 мг/сут.
При длительном лечении большими дозами глюкокортикоидов необходим постоянный контроль за развитием побочных эффектов (синдрома Кушинга, артериальной гипертензии, инфекций, остеопороза, асептичексих некрозов костей, сахарного диабета, надпочечниковой недостаточности и др.) и их профилактика. Побочные эффекты реже развиваются при приеме преднизолона в дозе 10–15 мг/сут в утренние часы. При инфекционных осложнениях проводят противовоспалительную терапию. Для профилактики остеопороза больным назначают препараты кальция (1 г/сут в пересчете на кальций). При суточной экскреции кальция ниже 120 мг назначают эргокальциферол (витамин Д2) 1–5 мг внутрь или внутримышечно 1–2 раза в неделю под контролем уровня кальция в крови.
Цитостатические препараты в комбинации с глюкокортикоидами позволяют снизить активность заболевания, частоту обострений и дозу глюкокортикоидов. Цитостатические препараты назначают при волчаночном гломерулонефрите, осложненном почечной недостаточностью, и тяжелом поражении ЦНС. Наиболее эффективным для лечения красной волчанки с поражением почек и ЦНС является циклофосфамид, который применяют внутрь в дозе 1,5–2,5 мг/кг/сут в/в ежедневно. Возможна пульс-терапия циклофосфамидом в дозе 10–15 мг/кг в/в 1 раз в 4 недель в течение не менее 6 месяцев, затем каждые 3 месяца в течение 2 лет. Наиболее частые побочные эффекты циклофосфамида включают геморрагический цистит и угнетение кроветворения.
Менее токсичными цитостатиками, но и менее эффективными являются азатиоприн (его применяют в дозе 2–3 мг/кг/сут ежедневно) и метотрексат, который назначают внутрь и внутримышечно в дозе до 15 мг/нед. Эти препараты применяют больным, резистентным к глюкокортикоидам, или в качестве компонента комплексной поддерживающей терапии ремиссии, достигнутой с помощью циклофосфамида. Лечение цитостатиками продолжают в течение нескольких месяцев и после стихания обострения дозу постепенно снижают.
При антифосфолипидном синдроме для профилактики тромбозов артерий и вен назначают ацетилсалициловую кислоту в дозе 75 мг/сут внутрь или непрямой антикоагулянт варфарин в высоких дозах длительными курсами (под контролем МНО). Показатель МНО (международное нормализованное отношение) - важный показатель свертываемости крови, был введен в клиническую практику, чтобы стандартизировать результаты теста на протромбиновое время. Нормальные значения МНО у здоровых людей от 0,8 до 1,3. При МНО выше 5,0 наблюдается высокий риск кровотечения, при МНО ниже 0,5 — высокий риск тромбообразования. При терапии варфарином целевой уровень МНО должен быть 2,0-3,0. На стабилизацию показателя МНО и подбор необходимой дозы варфарина обычно уходит 10-14 дней. После этого пациенту раз в 2-4 недели необходимо сдавать кровь повторно и при необходимости корректировать дозу.
Целесообразно назначение антималярийных препаратов, обладающих антитромботической и антигиперлипидемической активностью. При психических расстройствах применяют психотропные средства.
Тяжелым больным с осложнениями, сопровождающимися прогрессивным нарушением функции органов и угрожающими жизни, показан плазмаферез в сочетании с терапией глюкокортикоидами и циклофосфамидом. При развитии ХПН следует проводить программный гемодиализ.
Прогноз
Выживаемость больных через 5 лет составляет 85–90%, через 10 лет – 75–80%, а через 20 лет – 60%. Прогноз ухудшается при нефротическом синдроме, гипоальбуминемии, анемии, тромбоцитопении, тяжелом поражении ЦНС, высоких титрах антифосфолипидных антител, снижении уровня комплемента в сыворотке.
В течение первых 10 лет болезни основными причинами смерти являются инфекции и почечная недостаточность, на поздних стадиях – атеросклероз сосудов и тромбоэмболии.
medicoterapia.ru