От чего бывает инфаркт: выясняем факторы, вызвавшие приступ. От чего бывает инфаркт
причины, клинические проявления, специфика лечения
Инфаркт представляет собой приступообразный патологический процесс, при котором нарушается циркуляция крови в сердечной мышце. Это отражается на работе сердечно-сосудистой системы и всего организма. При отсутствии своевременной помощи инфаркт приводит к смерти пациента.
Описание патологии
Об опасности инфаркта для здоровья и жизни знает каждый человек, однако не всем известно, что представляет собой данная болезнь. Инфаркт – это острое нарушение, на фоне которого прекращается нормальный кровоток в сосудах, питающих кровью сердечную мышцу – миокард. Патология развивается преимущественно из-за образования холестеринового тромба внутри коронарной артерии. Она препятствует полноценному питанию тканей кровью, из-за чего развивается атрофия.
Несмотря на то что, инфаркт является приступообразной патологией, его развитие протекает достаточно долго. До момента наступления острой стадии может проходить несколько лет, в зависимости от влияющих на организм факторов.
Опасность инфаркта для жизни заключается в том, что при таком заболевании прекращается полноценная работа сердца, из-за чего прекращается питание кровью мозговых тканей. Образование некротических очагов происходит уже через 5 минут после развития инфаркта. Отсутствие помощи приводит к необратимым изменениям в мозгу, ткани отмирают, вследствие чего прекращают работу жизненно важные для человека органические процессы.
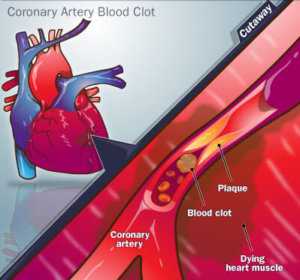
Картина инфаркта
Одновременно с этим происходит отмирание тканей внутри миокарда. Пораженные клетки не восстанавливаются и не способны проводить нервные импульсы, необходимые для контроля за работой сердца. При своевременном медицинском вмешательстве добиваются того, что очаг инфаркта остается незначительным.
В зависимости от степени тяжести выделяют мелкоочаговую и крупноочаговую форму патологии. В первом случае некротический участок носит непроникающий, поверхностный характер, то есть не проникает сквозь сердечную мышцу. Такая патология переносится значительно легче и после лечения сердце практически полностью восстанавливается.
Серьезную опасность для здоровья представляет крупноочаговые инфаркты. Очаг некроза проходит сквозь сердечную стенку, образуется рубцовая ткань, которая не выполняет каких-либо важных для работы органа функций. После крупноочаговых инфарктов существует высокая вероятность осложнений, а потому пациенту необходимо постоянно принимать препараты, облегчающие работу сердца.
Таким образом, под инфарктом понимается тяжелое острое заболевание, при котором нарушается кровообращение внутри сердечной мышцы.
Причины инфаркта
Развитие инфаркта может быть связано с влиянием целого ряда патологических факторов. Современными кардиологами подтверждается факт, что возникновение болезни во многом связано с неправильным образом жизни.
К основным причинам относятся следующие:
- Низкая подвижность. Длительная гиподинамия приводит к тому, что сердечная мышца слабеет. Ткани становятся более чувствительными к негативному воздействию. Развитие стрессовых ситуаций или необходимость усиленной физической нагрузки, к которой сердце не готово, приводит к развитию атрофических процессов в миокарде, что в дальнейшем провоцирует инфаркт.
- Эмоциональные расстройства. Постоянное воздействие стресса на организм может быть следствием индивидуальных особенностей психики пациента, быть связано с его повседневной профессиональной деятельностью. Систематическое эмоциональное перенапряжение приводит к нарушению в работе сердца, увеличивающим риск развития острых патологий.

Избыточная масса тела
- Лишний вес. Данный фактор по-разному воздействует на организм. В первую очередь избыточная масса является лишней нагрузкой, из-за чего сердце перенапрягается. Одновременно с этим нарушается обмен веществ. Кровеносные сосуды забиваются жировыми отложениями, из-за чего у пациента развивается хроническая гипертензия. К тому же, жировые отложения откладываются еще и на поверхности самого сердца, влияя на его работоспособность.
- Вредные привычки. Негативное влияние на сердце оказывает курение. На фоне регулярного приема табачных изделий снижается концентрация кислорода в крови, а тонус сосудов снижается, вследствие чего сердечная мышца постепенно истощается. Алкогольные напитки влияют на обменные процессы, также провоцируя дистрофию миокарда. Таким образом, злоупотребление алкоголем и табачными изделиями – одна из распространенных причин инфаркта и инсульта.
- Атеросклероз. Представляет собой заболевание, при котором нарушается липидный обмен в организме. На внутренней поверхности сосудов постепенно скапливаются жировые отложения в виде бляшек, из-за чего просвет сужается, препятствуя нормальному прохождению кровяного русла. В тяжелых случаях происходит полная закупорка. Из-за этого заболевания сосуды становятся хрупкими и чувствительными, что часто приводит к инфаркту.
- Гипертония. Постоянное повышение давления может протекать по различным причинам. На фоне данного нарушения потребность сердечной мышцы в кислороде существенно повышается. Отсутствие лечения увеличивает риск развития инфаркта. Причем известно, что на фоне гипертонии преимущественно поражается левый желудочек.
- Диабет. Представленное заболевание часто вызывает осложнение в виде инсульта. На фоне диабета повышается уровень сахара в крови. Из-за этого жидкость становится гуще, ухудшается его течение по сосудам. Одновременно снижается транспортная функция гемоглобина, из-за чего развивается дефицит кислорода и питательных веществ в миокарде.
Говоря о том, от чего бывает инфаркт, следует отметить, что существует множество причин и факторов, провоцирующих данное заболевание, однако в большинстве случаев она развивается из-за нездорового образа жизни и отсутствия своевременного лечения менее опасных для здоровья болезней.
Течение инфаркта
Тяжесть и длительность протекания инфаркта напрямую зависит от того, какая область подверглась поражению и насколько она обширна. Существенное значение имеет состояние коронарных сосудов, характер и своевременность оказанных терапевтических мероприятий.
На первой стадии инфаркта отмечается острое течение. Период длится в среднем до 10 суток, при крупноочаговой форме. Данная стадия наиболее тяжелая, так как в это время образуется некротический очаг, обозначаются его границы, начинается постепенный процесс замещения рубцовой тканью.
Острая стадия
Процент летальных случаев на острой стадии наибольший. Существует высокая вероятность осложнений. Большинство физиологических показателей отклоняются от нормы и восстанавливаются ближе к концу десятидневного термина. В данный период пациент находится в реанимационном отделении под постоянным контролем.
Следующая стадия – подострая. Она длится в среднем до 30-ого дня с момента развития острого инфаркта. В этот период активно протекает процесс рубцевания тканей. Постепенно улучшается состояние пациента, нормализуются физиологические показатели. Режим постепенно расширяется, больному разрешается передвигаться, выполнять простейшие гимнастические упражнения.
Риск осложнений в подострой стадии сохраняется, однако существенно снижается. Вероятность летального исхода практически полностью исключена. Чаще всего развитие осложнений происходит из-за несоблюдения пациентом предписанных кардиологом рекомендаций.
Подострая стадия при отсутствии патологических процессов переходит в стадию рубцевания. Длительность составляет от 8 недель до 4 месяцев, в зависимости от индивидуальных особенностей больного. В этот период происходит заживление некротических очагов. Состояние пациента полностью нормализуется, а при диагностическом обследовании отмечается четко ограниченный рубец.
В целом, выделяют три стадии инфаркта, отличающиеся тяжестью течения и потенциальной опасностью для пациента.
Клиническая картина
Характер проявлений, возникающих на фоне инфаркта, зависит от многих факторов. В некоторых случаях, при мелкоочаговом поражении, у больного отсутствуют какие-либо выраженные признаки. Пациент переносит инфаркт даже не подозревая о нем, из-за чего в дальнейшем могут возникнуть серьезные осложнения. Возникающие при легких инфарктах общее недомогание, головная боль и повышенная утомляемость часто не замечаются больным или ошибочно принимаются за другое заболевание.
Чаще симптомы инфаркта носят выраженный и интенсивный характер. Основным признаком, свидетельствующим об инфаркте, является резкая боль в грудной области, с левой стороны. Болевой синдром часто отдает в область лопатки, мышцы шеи, плечо и руку. Боль характеризуется как жгучая, пронизывающая.
Болевой синдром на фоне инфаркта длится в среднем 20 минут. При приеме лекарственных средств или пребывании пациента в состоянии покоя боли не ослабляются. В этом заключается главное отличие инфаркта от стенокардического приступа. При стенокардии болевой приступ длится меньше и устраняется при приеме нитроглицерина.
Распространенные симптомы инфаркта:
Сильная одышка
- одышка
- повышенная ЧСС
- аритмия
- тревога и беспокойство
- двигательное возбуждение
- усиленное потоотделение
- повышенное давление
Перечисленные симптомы характерны для типичной формы инфаркта, однако выделяется несколько видов атипичных инфарктов.
Формы атипичного инфаркта:
- Абдоминальная. Патология сопровождается выраженными симптомами со стороны пищеварительной системы. У больного возникают боли в животе, резкая тошнота, регулярная рвота.
- Астматическая. Сопровождается симптомами, характерными для бронхиальной астмы. К ним относятся нарушения дыхания, удушье, свист при вдохе или выдохе, сильный кашель. Также отмечаются болевые ощущения в грудине.
- Мозговая. Для заболевания характерны симптомы, возникающие при инсульте. Часто пациенты теряют сознание, происходит парализация различных мышечных групп, возникают судороги.
- Аритмическая форма. Отличается выраженной сердечной аритмией. Частота сокращений, как правило, увеличивается. При этом четко отмечаются периоды замирания сердца.
- Безболевая. Инфаркт не сопровождается выраженным болевым синдромом. Однако отмечаются симптомы в виде усиленного потоотделения, слабости в мышцах, одышки, повышенного давления.
В целом, инфаркт сопровождается различными симптомами, а в редких случаях протекает бессимптомно.
Диагностические процедуры
Для успешного лечения крайне важно своевременно выявить инфаркт. При первых симптомах пациенту нужно вызвать скорую помощь. К сожалению, диагностировать инфаркт опираясь исключительно на характерные проявления невозможно. Симптомы, проявляющиеся при инфаркте, часто возникают при других патологиях.
В целях диагностики применяют такие процедуры:
ЭКГ
- Опрос пациента. Больного расспрашивают на предмет характерных для инфаркта симптомов. Одновременно осуществляется проверка жизненно важных физиологических показателей, в числе которых частота сердечных сокращений, уровень давления.
- ЭКГ. Кардиограмма является основным методом диагностики в кардиологии. Повышенный уровень Т-зубцов на кардиограмме указывает на наличие инфаркта с выраженным некротическим процессом. Процедуру выполняют многократно с промежутками 25-30 минут.
- Анализ крови. Процедура позволяет определить форму и характер патологии. При инфаркте повышается уровень лейкоцитов. На 3 день после развития острой стадии происходит резкое падение показателя.
- Эхокардиография. Используется в качестве вспомогательного метода диагностики, в случае если результаты ЭКГ недостоверны. Применяется при инфарктах, вызванных ишемической болезнью. Также назначаются при подозрениях на стенокардический приступ.
- Рентгенография. Используется в целях выявления осложнений на фоне инфаркта. На снимке грудной клетки виден застойный процесс.
Диагностика инфаркта выполняется при помощи различных процедур, необходимых для подтверждения диагноза.
Лечебные мероприятия и профилактика
До приезда скорой помощи пациенту необходимо дать нитроглицерин. Таблетки не принимаются внутрь, а помещаются под язык, где они быстрее рассасываются и попадают в кровь. Больной должен находиться в состоянии покоя, ему запрещено передвигаться, резко двигаться, громко разговаривать. В помещении, где находится пострадавший, следует обеспечить приток свежего воздуха.
Терапевтические процедуры при инфаркте выполняются в стационарных условиях. Домашнее лечение запрещено, так как больной должен постоянно находиться под врачебным контролем. На ранних стадиях болезни пациенту обязательно назначают постельный режим, сокращение пищевого рациона, строгую диету.
Первая помощь
На раннем этапе лечения осуществляется устранение болевого синдрома. Больному вводятся анальгетики наркотического характера, как правило, в виде внутривенных инъекций. Также вводится нитроглицерин.
После помещения больного в стационар осуществляется тромболизис. Данная процедура направлена на расщепление тромба внутри коронарного сосуда. Терапевтический метод осуществляется путем введения растворяющих препаратов. За счет этого существенно уменьшается некротический очаг.
После выполнения экстренных терапевтических процедур, больной 2-3 суток остается в реанимационном отделении. В дальнейшем его переводят в общую палату, где проводится дополнительное лечение до момента полной стабилизации состояния.
Реабилитация после инфаркта предусматривает проведение ряда профилактических мероприятий. К ним относятся:
- соблюдение диеты
- умеренные физические нагрузки
- отказ от употребления алкоголя или курения
- контроль давления и содержания холестерина в крови
- исключение нервного перенапряжения
При развитии инфаркта необходимо своевременно обратиться за медицинской помощью, так как эффективное лечение возможно только в стационарных условиях.
Инфаркт – крайне опасное патологическое состояние, часто приводящее к смерти больного. Чтобы предотвратить осложнения и снизить риск летального исхода, необходимо осуществлять своевременное лечение и дальнейшую профилактику рецидивов.
Ноя 25, 2017Виолетта Лекарь
vselekari.com
что это такое, причины возникновения, первые признаки, диагностика и лечение. Виды инфарктов
Сердечно-сосудистые заболевания стоят практически на первом месте среди причин смертности населения во многих странах. Одна из часто встречающихся патологий – это инфаркт, что это за заболевание, по какой причине развивается, можно ли предупредить болезнь и как помочь больному? На все эти вопросы постараемся подробно ответить.
Инфаркт - что это?
О том, что это опасное состояние, знают практически все, но механизм и причины развития интересуют не всегда, хотя это надо знать, чтобы не допустить такой патологии. Развивается инфаркт в результате нарушения кровоснабжения областей сердечной мышцы.
Эту патологию еще называют одной из форм ишемической болезни сердца. Если кровоснабжение нарушено более 15-20 минут, то происходит омертвение живых тканей, что сопровождается сильной болью и может закончиться летальным исходом.
Кардиологи отмечают, что у мужского населения инфаркт случатся гораздо чаще, потому что в женском организме эстрогены контролируют уровень холестерина в крови. Если раньше средний возраст развития инфаркта составлял 55-60 лет, то сейчас он сравнительно помолодел. Диагностируются случаи патологии даже у молодых людей.
Не всегда инфаркт заканчивается для человека смертельно, но надо знать, что после случившегося всегда на сердце остается рубец, поэтому многие пациенты после перенесения такого заболевания получают инвалидность.
Как происходит развитие инфаркта
Формирование инфаркта начинается задолго до его проявления. Все начинается с образования атеросклеротических бляшек, которые начинают формироваться в сосудах из плохого холестерина. Виновниками его появления в крови являются погрешности в питании и малоподвижный образ жизни. Эти бляшки постепенно сужают просвет сосудов, нарушая нормальное кровообращение.
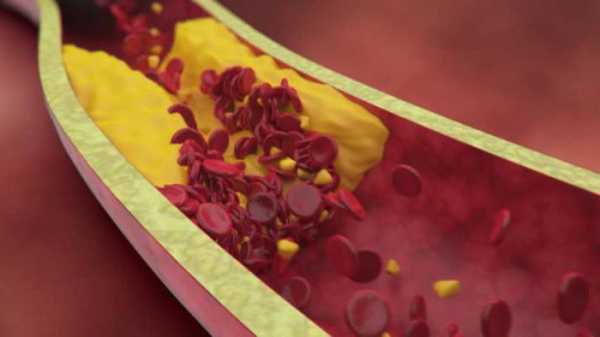
Процесс постепенно усугубляется, бляшки становятся такого размера, что любое патологическое воздействие на них приводит к разрыву. На этом месте кровь сворачивается, образуя тромб, который и закупоривает сосуд, не давая проходить крови дальше. Вот именно этот процесс и происходит в области сердца во время инфаркта.
Причины развития патологии
Если развивается инфаркт, причины возникновения могут быть различными, но основной является прекращение поступления крови к некоторым участкам сердечной мышцы. Это чаще всего происходит из-за:
- Атеросклероза коронарных артерий, в результате которого стенки сосудов теряют свою эластичность, просвет сужается атеросклеротическими бляшками.
- Спазма коронарных сосудов, который может произойти на фоне стресса, например, или воздействия других внешних факторов.
- Тромбоза артерий, если бляшка отрывается и с током крови приносится к сердцу.
К факторам, которые могут провоцировать такие состояния, можно отнести:
- Наследственная предрасположенность к сердечным патологиям.
- Большое содержание в крови «плохого» холестерина.
- Наличие такой вредной привычки, как курение.
- Слишком большой вес тела.
- Артериальная гипертензия.
- Сахарный диабет.
- Большое количество в рационе жирной пищи.
- Хронические стрессы.
- Некоторые врачи отмечают и влияние психосоматики, когда причиной развития инфаркта становится чрезмерная агрессия, нетерпимость.
- Принадлежность к сильному полу.
- Низкая физическая активность.
- Возраст после 40 лет.
Необходимо учесть, если имеет место сочетание нескольких факторов, риск развития инфаркта повышается.
Разновидности заболевания
Если разбирать такую патологию, как инфаркт (что это, мы уже выяснили), то кардиологи выделяют несколько форм патологии в зависимости от нескольких критериев.
Если рассматривать стадии заболевания, то их выделяют четыре, каждая из которых характеризуется своими признаками. Размер пораженного участка также учитывается при классификации. Выделяют:
- Крупноочаговый инфаркт, когда некроз тканей захватывает всю толщу миокарда.
- Мелкоочаговый, поражается небольшая часть.
По расположению выделяют:
- Инфаркт правого желудочка.
- Левого желудочка.
- Межжелудочковой перегородки.
- Боковой стенки.
- Задней стенки.
- Передней стенки желудочка.
Инфаркт может протекать с осложнениями и без, поэтому кардиологи выделяют:
- Осложненный инфаркт.
- Неосложненный.
Локализация боли также может быть различной, поэтому выделяют следующие виды инфарктов:
- Типичная форма с болевым синдромом за грудиной.
- Атипичная форма может проявляться болями в животе, одышкой, нарушением ритма сердца, головокружением и головной болью. Иногда инфаркт развивается при отсутствии боли.
Виды инфарктов выделяют также в зависимости от кратности развития:
Жизнь после инфаркта будет зависеть от тяжести патологии, ее формы и своевременно оказанной помощи.
Этапы развития инфаркта
Некротические изменения в сердечной мышце развиваются в некоторой последовательности, поэтому выделяют следующие стадии инфаркта:
- Предынфарктное состояние. Продолжительность этого периода бывает от нескольких часов, до нескольких недель, в это время в сердечной мышце уже формируются небольшие очаги некроза, на их месте потом и развивается инфаркт.
- Острейший период может длиться от нескольких минут до 2 часов. Нарастает ишемия миокарда.
- Острая стадия инфаркта длится несколько дней. В этот период в сердце образуется очаг некроза и наблюдается частичное рассасывание поврежденной мышечной ткани.
- Постинфарктная стадия может длиться до полугода, рубец из соединительной ткани формируется окончательно.
Диагностика инфаркта миокарда
Постановка диагноза начинается с беседы с пациентом. Врач выясняет, когда появились боли, какой характер они имеют, долго ли длятся, как больной снимает сердечные приступы и есть ли результат от приема лекарств.
Затем обязательно выявляются факторы риска, для этого доктор уточняет особенности образа жизни, кулинарные пристрастия, наличие вредных привычек. Производится анализ семейного анамнеза – врач выясняет, если в семье у кого-то сердечные заболевания, были ли случаи инфаркта.
Далее пациента направляют на следующие обследования и анализы:
- Делается общий анализ крови, он позволяет обнаружить повышенный уровень лейкоцитов, высокую скорость оседания эритроцитов, признаки анемии – все это начинает проявляться при разрушении клеток сердечной мышцы.
- Анализ мочи поможет обнаружить сопутствующие патологии, которые могут провоцировать сердечные приступы.
- Проводится биохимический анализ крови для выяснения:
- содержания холестерина;
- соотношение «плохого» и «хорошего» холестерина;
- наличие триглециридов;
- содержание сахара в крови, чтобы оценить риск в связи с атеросклерозом сосудов.
Если имеется подозрение на инфаркт, то проводится исследование специфических ферментов крови.
Делается коагулограмма, она дает показатели свертываемости крови, которые помогают правильно подобрать дозировку препаратов для лечения.
Диагностика инфаркта миокарда невозможна без электрокардиографии. Специалист по результатам может определить локализацию патологии, давность развития и степень повреждения.
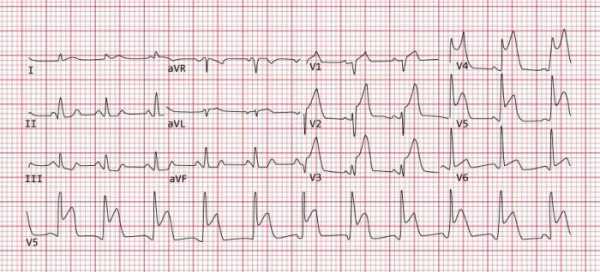
Проводится ультразвуковое исследование сердца для изучения структуры и размеров сердечной мышцы, для оценки степени повреждения сосудов атеросклеротическими бляшками.
Рентген помогает выявить изменения в грудной аорте, легких и обнаружить осложнения.
Применяют для уточнения диагноза коронароангиографию, она позволяет с точностью определить место и степень сужения сосудов.
Компьютерная томография с контрастированием позволяет получить точное изображение сердца, выявить дефекты его стенок, клапанов, отклонения в функционировании и сужение сосудов.
После всех исследований может понадобиться консультация терапевта.
Только после уточнения диагноза пациенту назначается эффективная терапия, которая поможет жизнь после инфаркта привести в нормальное русло.
Симптоматика патологии
Как правило, инфаркт не развивается на пустом месте, обычно у пациента уже диагностирована стенокардия или другие сердечные патологии. Если развивается инфаркт, симптомы, первые признаки у женщин и мужчин могут быть следующими:
- Боли за грудиной становятся более интенсивными и длительными. Боль имеет характер жжения, чувствуется сжатие и сдавливание, может отдавать в плечо, руку или шею.

- Появляется иррадиация и расширение болевой зоны.
- Пациент не может переносить физическую нагрузку.
- Прием «Нитроглицерина» не дает уже такого эффекта.
- Даже в состоянии покоя появляется одышка, слабость и головокружение.
- Могут появиться неприятные ощущения в животе.
- Нарушается сердечный ритм.
- Дыхание становится затрудненным.
- Появляется холодный пот, кожные покровы бледнеют.
Если появились хоть некоторые из перечисленных симптомов, то необходимо срочно вызывать врача.
Первая помощь больному
Если имеется подозрение на инфаркт, симптомы, первые признаки у женщин будут только прогрессировать, если не оказать неотложную помощь. Она заключается в следующем:
- Человека необходимо усадить или положить в удобное положение.

- Расстегнуть сдавливающую одежду.
- Обеспечить доступ воздуха.
- Дать под язык таблетку «Нитроглицерина», если приступ сильный, то можно и две.
- Если «Нитроглицерина» нет, то можно воспользоваться «Корвалолом» или «Аспирином».
Неотложная помощь при инфаркте поможет снять боль во время приступа и снизить риск развития осложнений.
Осложнения после инфаркта
Очень редко бывает, что проходит без осложнений инфаркт, последствия бывают практически всегда. Именно они уменьшают продолжительность жизни после перенесенной патологии. Чаще всего диагностируют следующие осложнения:
- Сердечная недостаточность.
- Разрыв сердечной мышцы.
- Аневризма.
- Кардиогенный шок.
- Нарушение ритма работы сердца.
- Постинфарктная стенокардия.
- Перикардит.
Инфаркт последствия может иметь и поздние, например:
- Через несколько недель может развиться постинфарктный синдром.
- Часто отмечаются тромбоэмболические осложнения.
- Нейротрофические расстройства нервной системы.
Многих пациентов интересует вопрос о том, сколько можно прожить после инфаркта? Ответ будет зависеть от нескольких факторов: степень поражения сердечной мышцы, своевременность оказания первой помощи, эффективность и правильность терапии, развитие осложнений.
По статистическим данным, около 35% пациентов умирает, большая часть, даже не доехав до медицинского учреждения. Те пациенты, которые перенесли инфаркт, чаще всего вынуждены менять сферу своей деятельности или вообще уходить с работы, многие получают инвалидность.
Как не допустить повторного инфаркта или предупредить вообще его появление
Всем теперь понятно про инфаркт, что это очень серьезное заболевание, которое может закончиться смертельным исходом или сделать инвалидом. Но все в руках самого человека - если соблюдать некоторые рекомендации, то можно существенно снизить риск развития этой патологии:
- Постоянно держать под контролем уровень артериального давления, особенно если наблюдается его периодическое повышение.
- Следить за уровнем сахара в крови.
- В летний период избегать нахождения под прямыми солнечными лучами длительное время.
- Необходимо пересмотреть свой рацион, снизить потребление жирной пищи, полуфабрикатов и добавить свежих овощей и фруктов.
- Повысить физическую активность, не обязательно отправляться в тренажерный зал, достаточно каждый день совершать прогулки, много ходить, кататься на велосипеде.
- Если здоровье дороже, то придется отказаться от курения и злоупотребления алкоголем, а также не увлекаться кофе.
- Держать свой вес в норме, если самому не получается его снизить, то можно посетить диетолога, который поможет составить индивидуальную программу питания.
- При наличии хронических заболеваний необходимо их периодически пролечивать, особенно, это касается сердечных патологий, заболеваний сосудов.
- Если у родственников диагностировался инфаркт миокарда, то следует к своему здоровью относиться более серьезно, избегать тяжелого физического труда.
- Ежегодно необходимо устраивать себе полноценный отдых подальше от городской суеты, можно отправиться в горы или на морское побережье.
- Как можно меньше подвергать себя психоэмоциональным нагрузкам, научиться методикам расслабления.
- Регулярно проходить обследование и сдавать все необходимые анализы, чтобы своевременно обнаружить повышенный уровень сахара или холестерина в крови.
Если инфаркта избежать не удалось, то надо приложить все силы, чтобы не допустить повторного приступа. Для этого необходимо соблюдать все рекомендации доктора, принимать прописанные лекарственные средства и изменить свой образ жизни.
Не один десяток лет для профилактики тромбоза и ишемической болезни применяется аспирин (ацетилсалициловая кислота), однако длительный его прием может привести к проблемам со стороны желудочно-кишечного тракта, таким как изжога, гастрит, тошнота, боли в желудке и т.д.
Чтобы снизить риск подобных нежелательных последствий, необходимо принимать средства в специальной кишечнорастворимой оболочке. Например, можно воспользоваться препаратом "Тромбо АСС®"*, каждая таблетка которого покрыта кишечнорастворимой пленочной оболочкой, устойчивой к воздействию соляной кислоты желудка и растворяющейся лишь в кишечнике. Это позволяет избежать прямого контакта со слизистой оболочкой желудка и снизить риск развития изжоги, язвы, гастрита, кровотечения и т.д.
* Имеются противопоказания, перед применением необходимо проконсультироваться со специалистом.
fb.ru
симптомы, первые признаки, последствия инфаркта
 Инфаркт миокарда — неотложное состояние, чаще всего вызванное тромбозом коронарной артерии. Риск смерти особенно очень велик в первые 2 часа от его начала. Чаще всего развивается у мужчин в возрасте от 40 до 60 лет. У женщин симптомы инфаркта встречаются примерно в полтора-два раза реже.
Инфаркт миокарда — неотложное состояние, чаще всего вызванное тромбозом коронарной артерии. Риск смерти особенно очень велик в первые 2 часа от его начала. Чаще всего развивается у мужчин в возрасте от 40 до 60 лет. У женщин симптомы инфаркта встречаются примерно в полтора-два раза реже.
Во время инфаркта миокарда приток крови к определенному участку сердца очень сильно ослабляется или прекращается вовсе. При этом пораженная часть мышцы отмирает, то есть развивается ее некроз. Гибель клеток начинается через 20–40 минут с момента прекращения кровотока.
Инфаркт миокарда, первая помощь при котором должна быть оказана в первые же минуты проявления симптомов, указывающих на данное состояние, может впоследствии определить положительный исход для этого заболевания. На сегодняшний день эта патология остается одной из основных причин смертности от сердечно-сосудистых заболеваний.
Причины инфаркта миокарда
При инфаркте миокарда происходит закупорка одного из коронарных сосудов тромбом. Это запускает процесс необратимых изменений в клетках и через 3-6 часов от начала окклюзии мышца сердца на этом участке погибает.
Заболевание может возникнуть на фоне ишемической болезни сердца, артериальной гипертонии, а также при атеросклерозе. Основными причинами, способствующими возникновению инфаркта миокарда, являются: переедание, неправильное питание, избыток в пище животных жиров, недостаточная двигательная активность, гипертоническая болезнь, вредные привычки.
В зависимости от размера погибшего участка выделяют крупно и мелкоочаговый инфаркт. Если некроз захватывает всю толщу миокарда, его называют трансмуральным.
Инфаркт — симптомы
Основным симптомом инфаркта миокарда у мужчин и женщин является сильная боль в груди. Боль до того сильная, что воля пациента полностью парализуется. У человека возникает мысль о близкой смерти.
Первые признаки инфаркта:
- Колющая боль за грудной клеткой является одним из первых признаков инфаркта. Эта боль очень резкая и похожа на удар ножа. Может длиться более 30 минут, иногда часами. Боль способна отдавать в шею, руку, спину и область лопаток. Также она может быть не только постоянной, но и перемежающейся.
- Страх смерти. Это неприятное ощущение на самом деле не такой плохой признак, так как свидетельствует о нормальном тонусе центральной нервной системы.
- Одышка, бледность, обморочное состояние. Симптомы возникают из-за того, что сердце не способно достаточно активно толкать кровь к легким, где она насыщается кислородом. Мозг пытается скомпенсировать это, посылая сигналы, учащающие дыхание.
- Еще одним важным отличительным признаком инфаркта миокарда является отсутствие уменьшения или прекращения боли в состоянии покоя или при приеме нитроглицерина (даже повторном).
Далеко не всегда болезнь проявляется такой классической картиной. Могут наблюдаться и нетипичные симптомы инфаркта миокарда, например, вместо болей в груди человек может ощущать простой дискомфорт и перебои в работе сердца, боль может отсутствовать вообще, зато может присутствовать боль в животе и затруднённое дыхание (одышка) – данная картина нетипична, она особенно трудна в диагностике.
Главными отличиями болей при инфаркте миокарда от стенокардии являются:
- сильная интенсивность болей;
- продолжительность более 15 минут;
- боли не прекращаются после приема нитроглицерина.

Инфаркт симптомы у женщин
Именно у женщин боль во время приступа локализуется в верхней части живота, спины, шеи, челюсти. Случается, что сердечный приступ очень напоминает изжогу. Очень часто у женщины сначала появляется слабость, тошнота, только после этого возникает боль. Такие виды симптомов инфаркта миокарда зачастую не вызывают у женщин подозрений, так что есть риск проигнорировать серьезное заболевание.
Симптомы инфаркта миокарда у мужчин ближе к классическому набору, что позволяет быстрее поставить диагноз.
Инфаркт миокарда: первая помощь
При наличии этих признаков надо срочно вызвать «скорую помощь», а до ее приезда с 15‑минутным интервалом принять таблетки нитроглицерина в дозировке 0,5 мг, но не более трех раз, во избежание резкого падения давления. Нитроглицерин можно давать только при нормальных показателях давления, при низком артериальном давлении он противопоказан. Также стоит разжевать таблетку аспирина дозировкой 150-250 мг.
Пациента следует уложить таким образом, чтобы верхняя часть туловища была немного выше нижней, что позволит снизить нагрузку на сердце. Следует расстегнуть или снять стесняющую одежду и обеспечить приток свежего воздуха для того чтобы избежать приступов удушья.
При отсутствии пульса, дыхания и сознания больного следует уложить на пол и приступить к немедленным реанимационным мероприятиям, таким как искусственное дыхание и непрямой массаж сердца.
Профилактика
- Следует отказаться от курения. Курильщики умирают от сердечных приступов в два раза чаще.
- Если обнаружится, что холестерин выше нормы, то лучше ограничить животные жиры, которых много в сливочном масле, яичном желтке, сыре, сале, печенке. Отдавайте предпочтение овощам и фруктам. Молоко и творог должны быть обезжиренными. Полезны рыба, куриное мясо.
- Развитию инфаркта способствует и высокое артериальное давление. Борясь с гипертонией, можно предупредить инфаркт.
- Избыточный вес увеличивает нагрузку на сердце — приведите его в норму.
Последствия инфаркта миокарда
Последствия инфаркта миокарда преимущественно возникают при обширном и глубоком (трансмуральном) повреждении сердечной мышцы.
- аритмия является самым частым осложнением инфаркта миокарда;
- сердечная недостаточность;
- артериальная гипертония;
- аневризма сердца, разрыв межжелудочковой перегородки;
- рецидивирующий (постоянно повторяющийся) болевой синдром встречается у примерно у 1/3 пациентов с инфарктом миокарда.
- синдром Дресслера.
simptomy-lechenie.net
симптомы и первые признаки инфаркта миокарда у женщин
Cердце – чрезвычайно важный для жизни орган, отказ которого приводит к немедленной смерти. Именно по этой причине заболевания сердца занимают первое место среди всех причин смертности людей. И самым грозным сердечным заболеванием является инфаркт миокарда. Между тем, симптомы данного недуга в большинстве случаев можно распознать заранее. Но всегда ли мы внимательно прислушиваемся к своему организму?
Описание болезни
Инфаркт представляет собой некроз (отмирание) определенной части сердечной мышцы. В большинстве случаев причиной гибели сердечных волокон является недостаток их кровоснабжения. А кровоснабжение сердца, в свою очередь, нарушается из-за того, что его сосуды (так называемые коронарные сосуды) не могут доставлять к тканям кислород и питательные вещества.
Причиной нарушения функционирования коронарных сосудов в большинстве случаев является атеросклероз, гораздо реже – эмболия или спазм. Вне зависимости от причины просвет сосуда сужается настолько, что кровь в нем прекращает циркулировать. Мышца ощущает нехватку кислорода. А ведь сердцу требуется гораздо больше кислорода, чем любой другой мышце, поскольку оно всегда находится в работе. Если подобное состояние продолжается достаточно долго (15-20 минут), то часть мышечной ткани может погибнуть.
Некроз мышечной ткани в любой другой части тела также достаточно неприятен. Тем не менее, он в большинстве случаев не угрожает жизни, хотя и приводит к сильным болям, воспалению и сокращению двигательных функций организма. Совсем другое дело, если подобная вещь происходит в сердце. Его работа сразу же нарушается. И, как следствие, нарушается кровоснабжение всего организма. Что может привести к кислородному голоданию и удушью, повреждениям головного мозга. При тяжелом инфаркте может произойти даже остановка сердца.
Если же сердце справляется с неприятностью и продолжает работу, то его функциональность уже не будет такой же, как прежде. Таким образом, изменения в сердце, вызванные инфарктом, являются необратимыми. Пораженная поверхность сердечной мышцы покрывается соединительной рубцовой тканью, не несущей функциональной нагрузки, сократительная способность сердца снижается. Электрические импульсы, стимулирующие сокращение сердца, проводятся уже не так хорошо. А это значит, что качество жизни человека ухудшается.
Основные временные стадии развития инфаркта:
- Острейший – менее 2 часов от начала;
- Острый – до 10 дней от начала;
- Подострый – 10–45 дней от начала;
- Стадия рубцевания – 1, 5-6 месяцев от начала.
Также инфаркт может поражать как отдельные участки сердечной мышцы, так и охватывать ее значительные области (трансмуральный или Q-инфаркт). Субэндокардиальный инфаркт поражает внутреннюю оболочку сердца, субэпикардиальный – внешнюю. Если инфаркт не является обширным, то чаще всего он поражает левый желудочек сердца. Также область некроза может локализоваться в различных частях желудочка – боковой, передней и задней стенке, а также в межжелудочковой перегородке.
Если инфаркт случился с человеком один раз, то впоследствии вероятность инфаркта значительно возрастает. Рецидивирующим инфарктом называется инфаркт, развившийся в течение 2 месяцев после первого. Инфаркт, произошедший спустя 2 месяцев после первого, называется повторным.
Возрастные и половые особенности
Инфаркт принято считать болезнью пожилых мужчин. Однако это далеко не так. Хотя инфаркт преимущественно встречается у людей за 50 лет, тем не менее, люди более младшего возраста не застрахованы от него. В последнее время наблюдается значительное снижение нижнего возрастного порога заболевания. В целом, с инфарктом хотя бы раз в своей жизни сталкивается 60% людей старше 65 лет.
Также следует отметить, что мужчины действительно страдают от инфаркта чаще женщин (в 3-5 раз). Это связано с тем, что женские половые гормоны оказывают на сосуды сердца более интенсивное защитное действие, нежели мужские. Поэтому атеросклероз коронарных сосудов у женщин развивается в среднем на 10 лет позднее, чем у мужчин, и инфаркт у женщин до наступления менопаузы – относительная редкость. Однако после 45 лет количество половых гормонов у женщин начинает резко снижаться, что приводит к повышению риска возникновения инфаркта. В целом у женщин в возрасте 55-60 лет вероятность возникновения инфаркта столь же высока, как и у мужчин.
К сожалению, некоторые женщины оказываются не готовыми к встрече с новой напастью. Что греха таить, многие представители сильного пола страдают повышенной мнительностью и, едва что-то кольнет в сердце, сразу же бегут к врачу. Женщинам такое поведение менее свойственно, да и болевой порог у рожавших женщин обычно очень высок. Многие дамы, занятые домашними делами и семьей, долгое время не замечают опасных симптомов или приписывают их вегетососудистой дистонии, усталости, и т.д.
Факторы, способствующие появлению инфаркта
Наша жизнь в большинстве случаев не способствует здоровью сердечно-сосудистой системы. Причиной этого являются и постоянные стрессы, и неправильное питание, и малоподвижный образ жизни. Но наибольшее влияние на развитие ишемической болезни сердца и увеличение риска возникновения инфаркта оказывают вредные привычки: курение и неумеренное употребление алкоголя.
Что еще способствует возникновению инфаркта:
- повышенный уровень холестерина в крови,
- сахарный диабет,
- артериальная гипертензия,
- гормональные нарушения (в частности, недостаток гормонов щитовидной железы),
- лишний вес,
- стафилококковые и стрептококковые инфекции,
- пассивное курение,
- ревматизм сердца,
- чрезмерные физические нагрузки,
- стрессы, депрессии и неврозы.
Какие признаки могут свидетельствовать о сердечной недостаточности, способной привести к инфаркту:
- храп, апноэ;
- отеки ног, ступней и кистей рук;
- кровоточивость десен, пародонтоз;
- аритмии;
- боли в левом плече;
- одышка, особенно после физических нагрузок;
- частые головные боли;
- частые ночные мочеиспускания.
Все эти признаки могут быть свидетельством предынфарктного состояния организма.
Симптомы инфаркта
Итак, как же распознать заболевание вовремя? К счастью, сердечно-сосудистые катастрофы крайне редко происходят просто так, на фоне цветущего здоровья. Практически всегда столь грозное заболевание, как инфаркт, сопровождают довольно очевидные признаки, которые необходимо уметь распознавать.
К основному фактору риска, при котором вероятность возникновения инфаркта очень высока, относится ишемическая болезнь сердца (ИБС). Она возникает преимущественно в пожилом возрасте и выражается в засорении коронарных сосудов атеросклеротическими бляшками, образующимися из липопротеинов низкой плотности. Именно по этой причине важно следить за уровнем «плохого» холестерина в крови.
Сужение просвета коронарных сосудов, в свою очередь, приводит к увеличению нагрузки на сердце, что еще больше истощает его ресурсы. В определенный момент, например, при повышенном сердцебиении, бляшка может разорваться, а это, как правило, влечет за собой тромбоз артерии. И все ткани, которым эта артерия доставляет кровь, начинают отмирать.
До тех пор, пока не произошел инфаркт, ишемическая болезнь проявляется в виде периодических болей в области грудины, прежде всего, после интенсивных физических нагрузок. В большинстве случаев прием сосудорасширяющих препаратов, таких, как нитроглицерин, помогает снять приступы ИБС. Однако, в том случае, если это не удается, то это может говорить о том, что происходит активное отмирание клеток миокарда.
К характерным симптомам инфаркта относятся:
- острая боль в левой половине груди;
- одышка;
- слабость, головокружение, появление липкого пота;
- чувство страха, панические атаки;
- нарушения сердечного ритма (экстрасистолии, фибрилляции предсердий).
Иногда у больного могут также наблюдаться:
- тошнота и рвота;
- падение артериального давления;
- бледность кожных покровов, особенно на лице;
- кашель,
- нарушения речи и координаций движений, зрения.
Несколько слов следует сказать о боли. Боль при инфаркте имеет жгучий, колющий либо сжимающий характер. Она обладает чрезвычайно высокой интенсивностью. Многие перенесшие инфаркт люди утверждают, что эта боль – самая сильная из всех, что им довелось ощутить в своей жизни. Боль при инфаркте не купируется не только при помощи нитроглицерина, но иногда и при помощи анальгетиков. Кроме того, болевой синдром обычно наблюдается длительное время, в течение нескольких десятков минут. Боль может иметь рецидивирующий характер, то отступать, то снова появляться.
В некоторых случаев боль может отдавать в плечо, в живот. Также может наблюдаться симптоматика, напоминающая желудочные колики, приступ язвенной болезни, особенно при поражении задней стенки миокарда.
Инфаркт чаще всего появляется в утренние часы, ближе к рассвету. Это связано с тем, что ночью сердце работает не в таком интенсивном режиме, как днем, а утренний подъем связан с выбросом в кровь гормонов, стимулирующих его активность. Поэтому в утренние часы наиболее вероятны такие явления, как повышение артериального давления, учащенное сердцебиение, аритмии, и как следствие, разрывы атеросклеротических бляшек. Но это не значит, что инфаркт не может настигнуть человека в другое время суток.
Степень проявления симптомов инфаркта обычно прямо пропорциональна обширности поражения мышцы сердца. На интенсивность симптомов также оказывают влияние сопутствующие заболевания. При небольших участках поражения (так называемых микроинфарктах) больной вообще может не ощущать никакого серьезного недомогания или приписывать неприятные симптомы простудным заболеваниям, усталости. В таком случае говорят, что больной перенес инфаркт «на ногах». Зачастую микроинфаркты могут обнаруживаться на ЭКГ, проведенных по другому поводу.
Атипические формы инфаркта
Данные формы трудно распознать, поскольку они могут совпадать с симптомами других заболеваний.
Наблюдаемые при атипическом инфаркте симптомы и первые признаки можно сгруппировать по нескольким типам. В зависимости от того, какая группа признаков преобладает, инфаркт можно разделить на несколько разновидностей:
- абдоминальный,
- аритмический,
- церебральный,
- астматический,
- коллаптоидный,
- отечный,
- безболевой.
При абдоминальном типе инфаркта симптомы во многом напоминают симптомы расстройств желудочно-кишечного тракта – тошнота, вздутие живота, переполненность желудка, рвота. При аритмическом типе на первый план выходят нарушения сердечного ритма. При церебральном наиболее заметны расстройства нервной системы – головокружения, головная боль, нарушения речи и сознания, обмороки. При астматическом больной, в первую очередь, страдает от одышки и нехватки воздуха. При коллаптоидном варианте у больного наблюдаются сильное падение давления, потемнение в глазах, головокружение, возможна потеря сознания. При отечном типе характерны одышка, слабость, появление отеков в конечностях, увеличивается печень.
Безболевой вариант развития инфаркта встречается редко, но он все же не исключен. Чаще всего такому типу болезни подвержены диабетики. Дело в том, что диабет поражает не только сосуды сердца, но и нервы. Поэтому при инфаркте больные диабетом могут чувствовать лишь короткую и несильную боль в груди, которая не представляется им опасной.
Признаки инфаркта у женщины
У женщин и мужчин большинство признаков инфаркта совпадает. Но есть и некоторые отличия. В частности, различные симптомы могут с разной частотой встречаться у разных полов. Симптомы инфаркта у женщин чаще носят атипический характер, то есть у женщин могут и не наблюдаться интенсивные боли в области сердца. Вместо этого могут появляться боли, отдающие в левую руку, под лопатку, боли в левом плечевом суставе, верхней части грудной клетки, даже в области горла и нижней челюсти.
Что нужно делать при появлении симптомов?
Если пациент почувствовал описанные выше симптомы, то он немедленно должен вызвать неотложную помощь! Чем скорее будет оказана помощь при инфаркте, тем больше вероятность того, что исход заболевания не будет летальным, и что инфаркт оставит меньше последствий.
Необходимо немедленно принять лежачее или полулежачее положение. Ходить или заниматься какими-то делами при инфаркте недопустимо. Мало того, что это создает большую нагрузку на сердце, это еще повышает вероятность того, что человек при потере сознания упадет и нанесет себе травмы. Необходимо принять также три таблетки нитроглицерина 0,5 мг (даже если это не помогает снять боль) с интервалом в 15 минут. Однако перед этим следует замерить давление. Если систолическое (верхнее) давление слишком низкое, ниже 100 мм, то принимать нитроглицерин не следует.
Также рекомендуется принять седативные средства – валидол или корвалол. Следует принять также таблетку аспирина (за исключением тех случаев, когда у пациента тяжелая форма язвенной болезни). Аспирин нужно обязательно разжевать, а вот нитроглицерин и валидол глотать нельзя – следует держать их под языком до полного рассасывания.
Если больной находится не в одиночестве, то другой человек должен во всем помогать ему – дать лекарство, успокоить, уложить на кровать при необходимости, открыть форточку, чтобы обеспечить приток в комнату свежего воздуха. И следует помнить, что обязательно необходимо дождаться приезда врача, даже если больному вдруг стало легче. Следует помнить, что от того, насколько верной и быстрой была доврачебная помощь, оказанная больному, зависят его жизнь и дальнейшее выздоровление.
Диагностика инфаркта
Ни один врач не сможет поставить диагноз «инфаркт» лишь на основании рассказа пациента о его симптомах и ощущениях. Поэтому для определения заболевания используются различные диагностические методы, основным из которых является кардиограмма. На ЭКГ в большинстве случае видны патологические явления, происходящие в сердечной мышце, отражающиеся в виде изменения зубцов и интервалов. Нередко для диагностики инфаркта используются ультразвуковое исследование (УЗИ), ангиография коронарных сосудов, сцинтиграфия. Также большое значение имеют изменения состава ферментов в сыворотке крови – увеличение количества миоглобина, креатинфосфокиназы, тролонина.
Лечение инфаркта проводится только в стационаре. После окончания лечения проводится реабилитация больного, призванная предотвратить появление повторных инфарктов и стабилизировать его состояние.
Осложнения инфаркта
Инфаркт опасен, прежде всего, остановкой сердца и клинической смертью. Само собой, если подобное произойдет не в стенах медицинского учреждения, а дома, то у человека практически нет шансов выжить. Есть и другие осложнения, к которым может привести инфаркт. Это:
- отек легких,
- стойкое нарушение сердечного ритма,
- повреждения головного мозга,
- язва желудка и двенадцатиперстной кишки,
- аневризма сердца,
- кардиогенный шок,
- инсульт,
- психические отклонения.
В среднем от инфаркта умирает примерно каждый десятый пациент. Но тут следует иметь в виду, что большинство умерших не получало адекватной медицинской помощи. В целом 80% людей, перенесших инфаркт, возвращается к нормальной жизни. Это говорит о том, насколько важно уметь вовремя распознавать симптомы и признаки данного заболевания.
Профилактика
Более чем в половине случаев инфаркт является кульминацией постепенно прогрессирующей ишемической болезни сердца. А это значит, что лечение ишемической болезни способно значительно сократить вероятность возникновения инфаркта.
При профилактике инфарктов и других тяжелых заболеваний сердечно-сосудистой системы следует большое внимание обратить на питание. Рацион должен содержать большое количество витаминов и растительной клетчатки. В то же время потребление жирного мяса, трансжиров следует свести к минимуму. Также в рационе должны присутствовать блюда из рыбы, содержащие большое количество жиров омега-3.
В число важнейших методов, помогающих избежать инфаркта, входят:
- снижение массы тела;
- физические нагрузки, позволяющие бороться с гиподинамией;
- контроль уровня холестерина и сахара в крови;
- контроль уровня артериального давления.
med.vesti.ru
Инфаркт
Что такое инфаркт? Почему случается инфаркт?
Инфаркт в переводе с латыни - «омертвление». А омертвление участка ткани сердца может наступить, если к нему прекратится приток крови. Нарушается этот приток, если на пути крови встречается препятствие. Таким препятствием становятся атеросклеротические бляшки, образующиеся на стенках сосудов. Поэтому основным заболеванием, приводящим к инфаркту, является атеросклероз, при котором повреждаются и видоизменяются (деформируются) кровеносные сосуды и в коронарных (сердечных) артериях образуются атеросклеротические бляшки.
Причинами атеросклероза, прежде всего, являются: курение (отрицательно влияющее на состояние сосудов), ожирение, употребление жирной пищи, малоподвижный образ жизни, высокое артериальное давление, повышенный уровень сахара в крови, преклонный возраст.
Образующиеся бляшки, состоящие из смеси жиров (в первую очередь, холестерина) и кальция, суживают просвет артерии. Когда сужение артерии из-за появления бляшек происходит медленно, годами, то организм успевает подготовиться к перекрытию основной артерии, и к моменту ее закупорки образуются пути окольного кровотока. Но бляшки могут образовываться и в течение непродолжительного времени.
В «жизни» атеросклеротической бляшки различают незрелый период и период зрелости. В период зрелости бляшка по плотности напоминает камень: мягкое содержимое замещается солями кальция. Впоследствии происходит изъязвление покрышки атеросклеротической бляшки, она начинает разрушаться. Такая атеросклеротическая бляшка называется нестабильной. Мелкие кусочки разрушенного ядра бляшки разносятся кровяным потоком, в результате чего возможна закупорка мелких сосудов. Но чаще всего закупорка происходит в результате образования тромба. Формируется тромб тогда, когда организм в разорвавшуюся бляшку направляет специальные клетки крови - тромбоциты для устранения «аварии». Тромбоциты «пломбируют» разрушенный кратер бляшки и в итоге формируется тромб. Если тромб перекрывает просвет артерии на 60 - 70 процентов, то возникают эпизоды кислородного голодания, то есть развивается стенокардия. Наличие стенокардии относят к предынфарктному состоянию, ведь просвет больной артерии в любой момент может закупориться полностью, и тогда наступит инфаркт миокарда.
Симптомы инфаркта
Спровоцировать инфаркт могут: тяжелый труд, чрезмерное волнение, похмелье, стенокардия. Случается, что пациенты несвоевременно обращаются к врачу, списывая тяжесть в груди, дискомфорт и ощущение нехватки воздуха на другие болезни. А ведь помощь, оказываемая пациентам на стадии еще не развившегося инфаркта миокарда, менее затратна и более эффективна.
Можно нарисовать типичный портрет пациента с подозрением на развитие инфаркта миокарда: мужчина в возрасте от 50 до 60 лет, которого мучают тупые боли (их он зачастую списывает на проявления остеохондроза). В редких случаях инфаркт развивается без боли. Обычно при инфаркте человек испытывает сильную боль за грудиной - жгучую, давящую, раздирающую, которая может отдавать в левую руку, плечо, под лопатку, в нижнюю челюсть, сопровождаться страхом смерти, одышкой, общей слабостью, холодным липким потом.
Первая помощь при инфаркте
Если у человека появились вышеописанные симптомы, вызывайте скорую по 03 (с мобильного - 030). Отвечайте четко на вопросы диспетчера, полученная информация позволит ему скоординировать действия ближайшей машины скорой помощи.
До приезда скорой уложите и успокойте больного. Верхнюю одежду расстегните. Откройте форточку или окно. Дайте больному таблетку нитроглицерина под язык (если боль не отпустит, то можно это повторить до 3 - 4 раз с интервалами в 5 - 10 мин), 1/2 таблетки аспирина, таблетку валидола. Далее можно дать пострадавшему 30 - 40 капель корвалола, валокордина или валерианы.
При нарастающей одышке, появлении влажных хрипов, слышных на расстоянии (признак отека легких), осторожно приподнимите больного до полусидячего положения, можно подложить под его спину свернутую одежду или подушки.
Транспортировка больного в лечебное учреждение осуществляется на носилках.
При запоздалом обращении теряется «золотой час», т. е. то драгоценное время, когда пациенту еще можно провести процедуру растворения тромба в закупоренной артерии (тромболизис).
Причины инфаркта
У людей, страдающих гипертонической болезнью (стойкое повышение артериального давления), инфаркты и инсульты возникают в три раза чаще, чем у тех, у кого этого заболевания нет, так как при гипертонии развивается атеросклероз сосудов. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст.
Возникновению гипертонии, кроме наследственного фактора, способствуют длительные стрессы, нерациональное питание, в частности недостаточное поступление калия в организм, ожирение.
Гипертоник обязан принимать прописанные лекарства ежедневно и пожизненно. Современные препараты помогают стабилизировать уровень артериального давления и, главное, избежать его перепадов, ведь каждый перепад может закончиться трагедией. Нельзя самостоятельно отменять лекарства, даже если давление на протяжении долгого времени сохраняется на нормальном уровне.
Те, кто перенес инфаркт, должны избегать стрессовых ситуаций, не перегружать свой организм работой, едой, хорошо высыпаться, не курить, не злоупотреблять алкоголем.
Факторы риска ИБС (ишемической болезни сердца), при которой нарушается кровоснабжение сердца, что, в свою очередь, также может привести к инфаркту, делятся на моделируемые и немоделируемые. Моделируемые - это то, на что мы можем повлиять: отказаться от вредных привычек, принимать рекомендованные лекарства, соблюдать диету, контролировать уровень АД, сахара и холестерина в крови. Немоделируемые факторы - те, на которые мы повлиять не можем: пол, возраст, наследственная предрасположенность.
Как видите, мы можем повлиять на значительное количество факторов риска развития болезней сердца.
Кстати, по поводу подбора медпрепаратов всегда советуйтесь с доктором. Так, в одних случаях необходимо 3 - 4 препарата, а в других достаточно и одного. Все строго индивидуально.
Реабилитация после инфаркта
Уже в первую неделю после инфаркта больного поворачивают в постели и начинают заниматься с ним лечебной физкультурой. Оптимальную нагрузку определяет врач. Ранняя дозированная физическая активность предотвращает осложнения - застойную пневмонию, пролежни.
Если вы решили восстанавливаться в санатории, то лучше всего это делать в той климатической зоне, где вы живете. Резкая смена климата чревата последствиями.
Около 80 процентов пациентов, перенесших инфаркт, возвращаются к труду.
Спустя 4 - 6 недель после инфаркта человек может вернуться и к интимной жизни, предварительно обсудив столь щекотливую тему с лечащим врачом и воспользовавшись его разумными советами.
После перенесенного инфаркта не редкость такая проблема, как задержка стула. В этом случае можно принимать слабительные средства, применять микроклизмы, но вообще главное - правильно составить рацион и дробно питаться (до 5 - 6 раз в день). Уменьшите потребление соли, сахара, животных жиров и хлеба. Периодически устраивайте разгрузочные дни (картофельные, творожные, яблочные и т. д.). Употребляйте больше овощей и фруктов. Полезны каши, морская рыба, кисломолочные йогурты.
В восстановительном периоде нередко у человека случаются перепады настроения, теряется интерес к жизни, появляются раздражительность, страх, развивается депрессия. Обычно со временем (примерно через 2 - 6 месяцев) все это исчезает. Однако если, кроме неустойчивого настроения, появляются такие симптомы, как бессонница, трудность засыпания или, наоборот, повышенная сонливость, нарушение аппетита, выраженная утомляемость, заторможенность, апатия или отчаяние, необходимо проконсультироваться с врачом.
После выписки пациента домой ему нужно в ближайшее время прийти на прием к врачу-кардиологу поликлиники (в случае его отсутствия - к участковому терапевту). В течение первого года необходимо бывать у врача не реже 1 раза в 3 месяца. Один раз в год нужно пройти (предварительно записавшись) контрольный прием в консультативном отделении сосудистого центра.
Следует опасаться любых инфекций. Перед стоматологической процедурой или операцией допустим профилактический прием антибиотиков.
На первых порах показаны прогулки в спокойном темпе в течение 5 - 10 минут. Постепенно это время увеличивают и к полутора месяцам реабилитационного периода прогулки достигают достаточной продолжительности. Затем прибавляются физические упражнения, направленные на повышение выносливости сердца, обогащения его кислородом: плавание, езда на велосипеде, ходьба по беговой дорожке.
Источник: gg12.ru
| 0 (Всего проголосвавших: 0) |
doorinworld.ru
Инфаркт миокарда: симптомы, причины и лечение
Наше сердце состоит из левой и правой симметричных частей. Каждая включает в себя 2 камеры: нижнюю – желудочек и верхнюю – предсердие. Ведущую роль в работе сердца играют желудочки. Благодаря их сокращениям, кровь перемещается в предсердия, из которых поступает в систему большого и малого кругов кровообращения (левая и правая части сердца, соответственно).
Миокард – это главная мышца сердца, которая обеспечивает сокращение желудочков и предсердий. Если миокард не сможет сокращаться или будет делать это в недостаточной мере, то сердце перестанет нормально функционировать, вплоть до остановки.
Инфаркт дословно с латинского языка — «мертвая ткань». Инфаркт миокарда – это смерть или, говоря медицинским языком, – некроз главной мышцы сердца или ее части.
Что происходит при инфаркте
Досрочная смерть клеток всегда происходит от недостатка питания. Чтобы наше сердце сокращалось, ему требуется кислород, энергия (примерно 80 ккал в сутки) и микроэлементы. Все это транспортируется по нашему телу при помощи крови. Сам миокард, несмотря на то, что перекачивает кровь во всем теле, отделен от основного кровотока внутренней стенкой сердца.
Питание миокарда происходит «в индивидуальном порядке». Эту функцию выполняет разветвленный кровеносный сосуд – коронарная артерия. Она проходит через сердечную мышцу сверху вниз, питая ее различные области. При этом книзу ее толщина уменьшается. В результате миокард желудочков питается при помощи тончайших сосудов.
Для того чтобы миокард функционировал нормально, просвет (пропускная способность) коронарной артерии должен обеспечивать достаточный приток крови с кислородом и полезными веществами. Сужение просвета сосуда приводит к дефицитному состоянию миокарда.
Какое-то время сердечная мышца может компенсировать недостаток питания. Однако начавшийся стеноз (сужение сосуда) без лечения будет прогрессировать и постепенно приведет к почти полному перекрытию тока крови к отдельной области миокарда. Не получая питания, эта область начнет отмирать, что и является инфарктом миокарда.
Если процесс не приведет к летальному исходу, то на месте некроза миокарда образуется соединительная ткань – так называемый рубец, который, занимая объем сердца, не выполняет никаких функций.
Причины и факторы риска
Около 98% инфарктов имеют своей причиной сужение просвета коронарной артерии в результате атеросклеротического изменения сосуда – банальной «холестериновой бляшки».
Остальные 2% всех инфарктов имеют своими причинами:
- Спазм коронарного сосуда
- Тромбоз коронарной артерии
- Осложнение после операции на коронарной артерии
К факторам риска относят:
- Высокий уровень холестерина
С возрастом стенки наших сосудов начинают повреждаться. Организм имеет систему починки этих дефектов: он «замазывает» трещины в сосудах холестерином. Если человек имеет высокий уровень холестерина, то этот «плохой» холестерин будет агрегироваться на стенках сосудов в местах замазанных трещинок. Агрегации холестерина в виде «бляшки» со временем перекрывает коронарную артерию.
- Высокое кровяное давление
Приводит к повышенной травматизации стенок сосудов и провоцирует процесс атеросклероза, описанный выше.
- Повышенный уровень гомоцистеина
Гомоцистеин – аминокислота, которая накапливается в организме с возрастом и травмирует внутреннюю стенку сосуда. Приводит к атерослерозам и тромбозам.
Табачный дым повреждает сосуды, в том числе посредством повышения уровня гомоцистеина.
Дефект сахарообмена оказывает деструктивное воздействие на все клетки тела, включая сосудистые.
- Фактор возраста
Дегенерация сосудистой системы – возрастное изменение.
Мужчины страдают от инфарктов чаще.
- Употребление пищи животного происхождения
Животные жиры вызывает повышение уровня холестерина и провоцирует его отложение на стенках сосудов.
- Лишний вес или ожирение
Создает дополнительную нагрузку на сосудистую систему и негативно влияет на все обменные процессы в организме.
- Малоподвижный образ жизни
Чтобы наше сердце работало хорошо и не испытывало недостатка в питании, оно должно периодически находится в нагруженном состоянии. Физические нагрузки тренируют сердечную мышцу.
Психологическая нагрузка может вызывать спазмы сосудов и в совокупности с общим ослаблением здоровья, вызванным малоподвижным образом жизни, являться дополнительным фактором риска.
Периоды развития инфаркта
1. Ишемическая болезнь сердца (ИБС).
В подавляющем большинстве случаев инфаркт развивается не внезапно и является следствием ИБС. Термином «ишемия» обозначают недостаток кровоснабжения органов.
ИБС характеризуется периодическими болями в груди, которые возникают особенно при движении, физических и эмоциональных нагрузках, заставляющих сердце биться быстрее и, следовательно, требующих большего питания для сердечной мышцы.
Прогрессирование ИБС увеличивает риск внезапного инфаркта.
2. Период ангиозной боли
Обычно инфаркт случается ночью или под утро, но может произойти и в течение дня, например, от эмоционального стресса. Первые пятнадцать минут волнообразных болей в груди принято называть ангиозными. Они могут носить острый невыносимый характер или быть тупыми закладывающими болями. Приступ боли достигает своего максимума, затем интенсивность снижается, после чего приступ набирает новую силу.
Период ангиозной боли может длиться 15 минут, но может доходить до нескольких часов. Все это время миокард испытывает дефицит кровообращения и таким образом сигнализирует человеку о необходимости предпринять действия.
3. Повреждение миокарда
В зависимости от состояния сосудов, физической активности человека, возраста и других индивидуальных факторов повреждение клеток миокарда наступает уже через 30 минут после начала ангиозной боли. Некроз миокарда происходит в течение 3 суток с момента начала инфаркта.
4. Резорбтивная стадия
Начиная с четвертых суток очаг повреждения уменьшается. Границы инфаркта приобретают более ясные очертания. Клетки внешней части очага восстанавливаются, но продолжают страдать от ишемии.
5. Рубцевание
На второй неделе по краю очага некроза образовываются фибропласты и коллагеновые волокна, которые являются основой будущей соединительной ткани. Окончательное формирование рубца занимает до 4 месяцев.
Симптомы
- Боль в груди (острая пронзающая, сильная сжимающая или давящая).
- Волнообразный характер боли: каждая последующая волна по своей болезненности превышает предыдущую.
- Боль почти не проходит от приема нитроглицерина.
- Боль, отдающая в шею и нижнюю челюсть, в левую руку, обхватывающая ребра и спину.
- Понижение кровяного давления.
- Неровное прерывистое дыхание, ощущение нехватки воздуха.
- Головокружение, слабость, возбуждение, беспокойство.
- Тошнота, рвота.
- Повышенное потоотделение.
- Потеря сознания, отсутствие дыхания, пульса и сердцебиения.
Диагностика и дифференциальная диагностика
Диагностика инфаркта проводится:
- по внешним признакам,
- на основе кардиограммы,
- по лабораторному анализу крови на уровень содержания кардиомитоцитов.
Внешние симптомы инфаркта очень схожи с болями, которые сопровождают три сердечно-сосудистых заболевания:
- стенокардия,
- острая коронарная недостаточность
- перикардит.
В отличие от стенокардии боль при инфаркте менее очерчена, более обширна и имеет нарастающий характер. Кроме того, приступы стенокардии снимаются нитроглицерином.
Боли, возникающие при острой коронарной недостаточности, не проходят от нитроглицерина, чем напоминают инфарктные боли. Но продолжительность у них разная: инфарктные могут длиться несколько часов, при коронарной недостаточности – не более часа. Изменения в мышце после инфаркта носят необратимый характер. При коронарной недостаточности сердечная мышца восстанавливается через 3 дня.
Перикардитные боли, хотя и могут быть пульсирующими и волнообразными как при инфаркте, но они не носят нарастающего характера.
В медицинской практике считается необходимым дифференцировать инфаркт от таких напоминающих в некоторых симптомах заболеваний, как:
- Эмболия легочной артерии
Часто боль отдает в правую сторону. Характерна одышка, приступы удушья, хрипы и шумы в легких (инфаркт легких).
- Аневризма аорты
Нетипичные боли, возникающие резко без предварительных манифестаций. Боль мигрирует вниз к поясу и ногам.
Опоясывающие боли появляются после приема пищи. Один из ключевых симптомов – частая рвота.
- Плеврит и пневмония
Шумы в легких, повышенная температура.
- Грыжа межпозвоночного диска и другие заболевания позвоночника
Боли зависят от положения тела и выполняемых движений.
Появляются после приема пищи, затрагивает правую часть груди.
Лечение и прогноз
Хирургическое
Оперативное вмешательство при инфаркте требуется не всегда. Его целесообразность определяется в каждом конкретном случае. Основным показанием к хирургической операции является прогрессирующее сужение просвета коронарной артерии. Она осуществляется в большей степени для улучшения общего прогноза, чем для лечения уже состоявшегося инфаркта.
В некоторых случаях при своевременном поступлении больного в стационар может быть проиведена экстренная операция для уменьшения очага некроза сердечной мышцы.
С целью восстановления кровоснабжения миокарда применяются три метода:
- Коронарная ангиопластика
- Коронарное стентирование
- Коронарное шунтирование
Ангиопластика – название совокупности малоинвазивных техник, в результате применения которых расширение просвета сосуда производится без открытой операции. Одним из распространенных видов ангиопластики является использование баллона, который при помощи специального катетера вводится в кровяное русло, доставляется к месту сужения. Здесь в баллон подается небольшая порция воздуха. В результате механического расширения стенок коронарной артерии имеющаяся холестериновая бляшка «размазывается» по стенке, чем достигается увеличение пропускной способности сосуда.
Применение ангиопластики при инфаркте имеет свои ограничения. Она не проводится на главном стволе коронарной артерии, а также на основной артерии снабжающей кровью оставшуюся часть неповрежденного миокарда.
Стентирование – самостоятельный метод, который также может дополнять ангиопалстику для стабилизации сосуда. Металлическая конструкция – стент – в сложенном состоянии, помещенная на баллон, проводится через кровяное русло к месту стеноза. При подаче воздуха в баллон стент раскрывается, создавая для сосуда каркасную поддерживающую конструкцию. После чего катетер с баллоном вводится из кровяного русла. Сегодня существуют стенты, которые по прошествии времени могут самостоятельно рассасываться.
Несмотря на эффективность стентирования, оно обладает и некоторыми минусами, среди которых следует отметить:
- Возможность травматизации стенки сосуда металлическим каркасом.
- Необходимость принимать антикоагулянты для избегания налипания клеток крови на стент.
Коронарное шунтирование – открытая операция, ставшая классическим способом радикального лечения ишемии сердца. Коронарная артерия в месте повреждения заменяется так называемым графтом – частью здорового сосуда пациента.
Медикаментозное
1. Снятие болей
Имеет первостепенное значение, т.к. боль приводит к повышению уровня адреналина, учащает сердцебиение и, соответственно, увеличивает потребность миокарда в питании, которое не может быть адекватным в силу сужения коронарной артерии.
В силу того, то нитроглицерин при инфаркте оказывается малоэффективен, для купирования острых болей используют анальгетики, в том числе внутривенно:
- Анальгин
- Баралгин
- Пантопон
- Промедол
- Фентанил
Для снижения отрицательных эффектов анальгетиков применяют антигистаминные и нейролептические средства:
- Димедрол
- Дроперидол
- Атропин
- Дипразин
2. Антикоагулянты и тромболитики
Даже при отсутствии тромба разжижение крови с помощью противотромбозных препаратов улучшает ее прохождение по сосудам и способно увеличить кровоснабжение миокарда. Кроме того, антикоагулянты предотвращают развитие тромбоэмболических осложнений. Это, прежде всего:
- Аспирин
- Гепарин
- Бивалирудин
- Плавикс
В комплексе с антикоагулянтами применяют средства, разрушающие имеющиеся тромбы:
- Алтеплаза
- Стрептокиназа
- Ретеплаза
Они могут вводится в комплексе, например, с гепарином.
3. Уменьшение нагрузки на миокард
Назначают бета-адреноблокаторы:
- Метокард
- Метогексал
- Метолол
- Метопролол
- Небилет
- Сердол
Для снятия сильного возбужденного состояния применяют:
- Седуксен
- Реланиум
Также используют средства нитратного ряда:
- Нитроглицерин
- Изосорбид динитрат
- Изосорбид мононитрат
Питание и диета
Диета при инфаркте требует облегченного рациона с пониженным содержанием килокалорий.
Из рациона исключается:
- Любая жирная пища (включая жирные бульоны)
- Все жареное, копченое, печеное
- Бобовые
- Мучные изделия
- Сыры
- Маринады
- Кофе
- Сахар
- Алкоголь
В рационе ограничивается:
- Нежирное мясо
- Соль
- Чай
Основу рациона должны составлять:
- Каши
- Овощи (тушеные и свежие)
- Фрукты (можно в протертом виде)
- Мед
- Соки, компоты
Прогноз
Вероятность внезапной смерти при инфаркте составляет от 30% до 50% всех случаев.
Если человек выжил в течение первых суток, то в первый год внезапная смерть наступает у 5 % больных.
Риск летального исхода существенно возрастает:
- При продолжающемся стенозе коронарной артерии.
- У группы больных с тахикардией и фибрилляцией желудочков (аритмии), имевших место после инфаркта.
- При существенной деградации функции левого желудочка и сокращении кровяного выброса до 40% и менее.
При отсутствии осложнений, своевременной терапии, изменении образа жизни человек, перенесший инфаркт, имеет хороший прогноз и может прожить не одно десятилетие.
Некоторые кардиологи перед выпиской больных с перенесенным инфарктом миокарда проводят специальный тест – субмаксимальную нагрузочную пробу. Целью теста является выяснение реакции сердечной мышцы на физическую нагрузку. Эта методика позволяет дать достаточно реалистичный прогноз и, кроме того, подобрать необходимый уровень физической активности.
Следует иметь в виду, что атеросклеротическое поражение сосудов не имеет четко очерченной локализации в организме. Ишемия миокарда может явиться предвестником дальнейших ишемий (например, конечностей, мозга, других внутренних органов).
Неотложная помощь при инфаркте
Если больной в сознании
Если возникла резкая боль в груди, то необходимо предпринять следующие действия:
- Вызвать скорую помощь.
- Уложить человека в горизонтальное положение с немного приподнятой головой.
- Дать 1 таблетку нитроглицерина (рассасывается под языком).
- Развести в небольшом количестве воды 40-50 капель корвалола и дать выпить больному.
- Дать 1 таблетку аспирина в размельченном виде и 2 таблетки анальгина.
Беспокойство и волнение больного может обострить течение процесса. Поэтому человек рядом должен внушать уверенность и спокойствие. Лучше разговаривать с больным, отвлекая его от болевых ощущений.
Если больной без сознания
Если в результате сердечного приступа человек теряет сознание, необходимо сразу, не выжидая ни одной минуты, начать оказывать первую помощь.
Последовательность действий следующая:
- Вызвать скорую помощь.
- Уложить человека в горизонтальное положение, положив под плечи свернутое одеяло, валик или небольшую подушку. Голова при этом принимает немного запрокинутое положение. Таким способом можно обеспечить лучшую проходимость воздуха по дыхательным путям.
- Проверить наличие дыхания и пульса.
- Если самостоятельное дыхание отсутствует, делаем искусственное, не меняя позы человека. Необходимо сделать так, чтобы язык не перекрывал ток воздуха, используйте обычную ложку для того, чтобы опустить язык от неба. Нос больного зажимают. Человек, оказывающий реанимационные мероприятия, делает вдох и затем с усилием выдыхает порцию воздуха в рот больному, провоцируя искусственный вдох. Выдох больного происходит естественным образом под действием тяжести грудной клетки и давления диафрагмы. Повторять цикл, пока у больного не появится собственное дыхание, или пока не приедет скорая помощь.
- Если, помимо дыхания, также отсутствует и пульс, искусственное дыхание совмещают с непрямым массажем сердца. Для этого больного укладывают на ровную твердую поверхность, например, на пол. Под плечи и голову ничего не подкладывают. Голова должна находиться в немного запрокинутом положении, нижняя челюсть смещается вперед. Человек, оказывающий реанимацию, располагает ладони одна на другую на уровне сердца. Надавливание осуществляется резко при помощи корпуса без сгиба рук. При этом грудная клетка больного должна смещаться на 4 см вбок и вниз. После двух надавливаний следует пауза, по длительности равная компрессии. Затем цикл повторяют. После 15 надавливаний делаются 2 вдоха рот в рот. После чего возвращаются к массажу сердца. И так далее. Реанимационные мероприятия следует проводить интенсивно – около 80 надавливаний в минуту – до приезда врачей.
Реабилитация
Реабилитационные мероприятия после инфаркта включают в себя следующие элементы:
- Физическая активность (зарядка, ежедневные прогулки на свежем воздухе и другие мероприятия в зависимости от возраста и состояния здоровья).
- Отказ от сигарет.
- Питание с низким содержанием животных жиров, без соли и сахара.
- Приведение массы тела в норму.
- Снижение уровня холестерина.
- Лечение диабета.
- Медикаментозная поддерживающая терапия (антикоагулянты, бета-адреноблокаторы).
Пережившие инфаркт должны осознать, что причина их болезни заключается в неправильном образе жизни. Если они продолжат его вести, то с течением времени ишемия всех органов, включая сердце, будет развиваться, что отрицательно скажется на качестве жизни и увеличить риск повторного инфаркта.
Последствия и осложнения
Вовремя распознанный инфаркт и оказание адекватной медицинской помощи в большинстве случаев гарантируют отсутствие осложнений.
Однако на практике не все поступают в стационар вовремя. Следующие осложнения являются наиболее распространенными.
1. Ухудшение сократительной способности сердца.
Вероятность возникновения сердечной недостаточности пропорциональна величине некроза миокарда. В результате уменьшения полезной мышцы сократительная функциональность сердца понижается при сохранении прежней нагрузки, что ведет к более быстрому износу мышцы и появлению дополнительных симптомов и синдромов.
2. Тахикардия и хаотичное сокращение (фибрилляция) желудочков.
Аритмия – наиболее общее осложнение после инфаркта. Требует поддерживающей терапии.
3. Постоянный болевой синдром.
Часто встречаемое осложнение, сопровождающее около 30% больных, переживших инфаркт. Болевые ощущения дают лишнюю нагрузку на сердце и осложняют реабилитацию. Показана медикаментозная терапия.
4. Изменение механики сердца.
Эти осложнения редки и включают в себя такие структурные изменения как разрыв перегородки между желудочками, аневризмы. Механические дефекты сердца требует операционного вмешательства.
5. Синдром Дресслера.
Редко встречающийся комплекс симптомов, в основе которого лежит аутоиммунная реакция организма, приводящая к плевриту и перикардиту. Показана гормональная терапия.
Профилактические меры
Лучшая профилактика инфаркта – это ведение здорового образа жизни.
1. Активность и подвижность.
Для раннего распознания ишемии коронарной артерии и для предотвращения инфаркта необходимы ежедневные легкие физические нагрузки, например, быстрая ходьба. Медики в разных странах сходятся во мнении, что оптимальной для здоровья является ежедневная аэробная (т.е. на свежем воздухе) нагрузка в течение 2 часов.
Не стоит забывать про утреннюю зарядку. Полезно разнообразить жизнь другими физическими активностями: заняться плаванием, йогой или настольным теннисом.
2. Отказ от сигарет.
Курение сужает сосуды, в том числе коронарные, повышая риск инфаркта. Кроме этого, табачный дым деструктивно воздействует на сотни процессов, происходящих в организме.
3. Питание без холестерина.
Нет ничего более важного, чем то, что мы едим. Это абсолютно справедливо для профилактики всех сердечно-сосудистых заболеваний.
Исключите или хотя бы минимизируйте продукты с высоким содержанием животных жиров: жирные мясо и рыбу, сыры, жирный творог, яйца, сливочное масло.
Увеличивайте присутствие в рационе овощей, фруктов, орехов, растительных масел.
Вопросы
Когда можно вернуться к сексуальной жизни?
Как правило, через неделю после выписки, если иные указания не были даны врачом.
Когда можно снова сесть за руль?
Через несколько дней после выписки.
Как узнать, не слишком ли вы напрягаетесь при выполнении упражнений?
Допустимый уровень нагрузок должен быть определен по результатам субмаксимальной нагрузочной пробы, при которой показания ЭКГ сопоставляются с нагрузкой и делаются выводы.
В любом случае упражнения не должны причинять дискомфорт, вызывать боли, тошноту или головокружение.
Не знаете как подобрать клинику или врача по приемлемым ценам? Единый центр записи по телефону +7 (499) 519-32-84.www.knigamedika.ru
симптомы, первые признаки, лечение, последствия инфаркта

Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза. Полное прекращение кровоснабжения мышцы происходит вследствие обтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
bezboleznej.ru