Корь - что за болезнь? Симптомы, лечение, последствия. Как начинается корь
Как начинается корь. Как проявляется корь? Как проявляется корь у взрослых и детей?
- Личный кабинет
- Нейротехнологии.рф
- Главная
- Что это за сайт?
- Что такое нейротехнологии?
- Новости сайта
- Глоссарий терминов
- Команда
- Контакты и связь
- Статьи и публикации
- Все статьи
- Лечебная диета
- Причины заболеваний
- Свойства лекарств
- Поджелудочная железа
- Советы врачей
- Нейроновости
- Познавательные видео
- Мероприятия
- Документы
xn--c1adanacpmdicbu3a0c.xn--p1ai
Корь симптомы
Корь — это острая вирусная инфекция. Проявляется болезнь сыпью на теле ребенка. Заражение происходит при контакте с больным, который выделяет вирус при кашле, чихании. Первые проявления болезни начинаются на 9—10-й день после заражения.
Характерными симптомами кори является лихорадка, типичная сыпь на коже и слизистых оболочках (экзантема и энантема) и воспалительные явления со стороны слизистых оболочек дыхательных путей и глаз. Как лечить народными средствами этот недуг.
Этиология и эпидемиология. Возбудитель кори принадлежит к фильтрующимся вирусам. Эпидемиологические свойства его изучены достаточно хорошо. Источником инфекции при кори является только больной человек. Вне организма больного возбудитель кори быстро погибает. Возможность передачи кори через здоровых, бывших в соприкосновении с больными, и через вещи практически не доказана и, вероятно, не существует. Вирус кори находится в крови больного и в отделяемом слизистых оболочек полости рта, носоглотки, верхних дыхательных путей и конъюнктивы глаз. Моча и испражнения больного не заразительны, как и чешуйки слущивающегося при шелушении эпителия кожи. Таким образом, передача заболевания происходит непосредственно от больного к здоровому путем капельной инфекции и контакта. Заразительным коревой больной становится в продромальном периоде, за 4 дня до появления сыпи, и остается опасным для окружающих 5 дней по высыпании, после чего реконвалесцент утрачивает свою заразительность. Заразительность кори в продромальном периоде, в котором заболевание чаще остается нераспознанным, очень велика. Больной продолжает находиться на ногах, общаться с окружающими, он успевает в большинстве случаев инфицировать всех находившихся вокруг него неболевших детей еще до появления сыпи и всего выраженного синдрома болезни.Второе обстоятельство, способствующее быстрому распространению кори,—это полное отсутствие естественного иммунитета к ней у лиц, ранее не болевших корью.
Большинство взрослых имеет к кори активный приобретенный иммунитет. Невосприимчиво к кори также большинство детей в возрасте до 4 месяцев благодаря пассивному иммунитету, полученному ими от матери. Если сама мать не болела корью и, следовательно, не имеет иммунитета к ней, то ее ребенок может заболеть корью и в грудном возрасте.
Перенесенная корь оставляет после себя стойкий, длящийся всю жизнь иммунитет. Повторные заболевания корью встречаются исключительно редко.
На Фаррерских островах в 1846 г. из 7 782 человек населения переболело корью 6 000. Не заболели корью только те старики, которые переболели ею во время бывшей на этих островах эпидемии кори в 1781 г. Все остальное население, имевшее соприкосновение с коревыми больными, без различия возраста, от маленьких детей до стариков, заболело корью.
Патогенез и патологическая анатомия. Входными воротами инфекции при кори, по видимому, являются верхние дыхательные пути.
Коревой вирус поражает больше всего дыхательный тракт. Со стороны сердечно-сосудистой и центральной нервной системы при кори редко наблюдаются резкие токсические расстройства, характерные для острого периода многих инфекционных заболеваний, как дифтерия, скарлатина, сыпной тиф, грипп и др. Гипертоксические формы при кори встречаются редко и почти никогда не ведут к смерти.
Со стороны верхних дыхательных путей наблюдается катарральное воспаление, а в более тяжелых случаях— воспаление с поверхностным некрозом слизистой. Последствием такого некроза может быть образование язв и переход процесса на хрящи.
Воспалительный процесс уже в начале болезни может перейти на бронх и, бронхиолы и легочную ткань и часто распространяется на эластичномышечную стенку и перибронхиальную ткань. Это может повести, вследствие образования перибронхитов, к бронхоэктазам. Образующиеся бронхопневмонические очаги легко подвергаются некрозу, что ведет к появлению абсцедирующих пневмоний и абсцессов легких.
Тяжелые поражения легких и являются наиболее частой причиной смерти от кори; они наблюдаются в 70% вскрытий.
Кроме дыхательных путей, при кори часто бывает поражена слизистая толстого кишечника (катарральный колит).
Корь понижает сопротивляемость больного к патогенным микроорганизмам (гипергия). Она ухудшает течение скарлатины, дифтерии, дизентерии и других острых инфекционных болезней и понижает сопротивляемость к туберкулезу.
Клиника. Инкубационный период кори длится 8—12 дней, а иногда и до 21 дня, растягиваясь (у привитых по Дегквицу) даже до 28 дней. Заболевание начинается постепенно. После инкубационного периода начинается продромальный период кори: ребенок начинает чихать, у него появляется грубый кашель, насморк, слизистый или слизисто-гнойный конъюнктивит, светобоязнь, гиперемия зева. Ничего типичного в этот начальный период корь не представляет; в это время ее легко смешать с гриппом. Температура в продромальный период повышается до 38—39°.
За 2 дня до сыпи, а нередко и за 4—5 дней появляется характерный признак кори — симптом Филатова-Коплика. Симптом этот был впервые описан русским ученым Филатовым. Состоит он в том, что на слизистой щек, против коренных зубов, появляются розовые пятна с белой точкой в центре. Количество их увеличивается, они делаются крупнее, появляются также на слизистой верхней и нижней губы. Исчезать эти пятна начинают с момента начала высыпания. На мягком небе появляется коревая энантема в виде неправильных ярких пятен, благодаря чему зев при осмотре кажется «пестрым». На 4-й день катаральных явлений вместе с высокой температурой, значительным ухудшением общего состояния и усилением конъюнктивита, насморка и кашля появляется сыпь на лице, за ушами; на следующий день сыпь распространяется на туловище и верхние конечности, а на 3-й день — на нижние конечности. Так же постепенно сыпь и исчезает: сначала на лице, потом на груди, а затем на конечностях.
При отсутствии осложнений одновременно с побледнением сыпи снижается температура, общее состояние резко улучшается, катаральные явления уменьшаются и исчезают, больной выздоравливает.
Сыпь имеет вид розовых, немного возвышающихся на поверхности кожи пятен величиной с чечевицу; местами она бывает сливной; -участки же кожи между элементами сыпи имеют нормальную окраску, что и придает коже коревого больного пестрый вид. Лицо все сплошь покрыто сыпью, чем корь существенно отличается от скарлатины, при которой остаются свободные от сыпи участки — нос и подбородок. Сыпь оставляет после себя пигментацию, а через неделю после высыпания на теле появляется мелкое отрубевидное шелушение; иногда едва заметное шелушение происходит только на туловище.
Поражение кожи на месте коревой экзантемы выражается в воспалении и дегенерации эпидермиса с ороговением и чешуйчатым шелушением его. Продолжительность кори средней тяжести 8—10 дней.
Со стороны белой крови в период продромальных явлений и высыпания имеется лейкопения. При затихании процесса кровь приходит к норме. При возникновении очаговой пневмонии и гнойных осложнений устанавливается нейтрофильный лейкоцитоз.
Корь не всегда протекает типично, часто она протекает легко, в абортивной форме. Катарры слизистых при этой форме кори выражены неярко, сыпь и пятна Филатова-Коплика часто появляются одновременно.
Абортивная корь, которая наблюдается обычно у привитых детей, протекает при сравнительно невысокой температуре, не свыше 38°. Болезнь купируется через несколько дней. Осложнений при этой форме не бывает; иногда корь, по описанию Филатова, протекает и без сыпи.
Иногда, большей частью в теплое время года, эпидемия кори протекает очень легко. Изредка появляются токсические формы кори с геморрагиями в кожу и слизистые, ранним коллапсом, менингеальными явлениями.
Осложнения. Наиболее частое осложнение при кори — это пневмония.
Коревой круп. При резко выраженном воспалении слизистой оболочки гортани и трахеи у маленьких детей могут развиться явления стеноза —коревой круп. Коревой круп появляется в продромальном периоде кори или вместе с высыпанием.
Симптомы крупа — лающий кашель, шумное и затрудненное дыхание, западение при вдохе податливых мест грудной клетки; при усилении стеноза — цианоз, тяжелое состояние.
Истинный дифтерийный круп, который может присоединиться к кори, появляется обычно уже в периоде пигментации и требует немедленного лечения сывороткой.
Смертность при кори зависит обычно от осложнений, главным образом от пневмонии. Особенно характерна для кори ранняя пневмония, которая появляется в период высыпания и протекает особенно тяжело.
Осложнение воспалением легких может появиться и позднее — в период побледнения сыпи и пигментации.
При пневмонии часто не удается установить соответствующих физических симптомов, хотя на сущность осложнения указывает цианоз, одышка, сердечная слабость. Иногда пневмония приобретает вялое течение со склонностью к образованию абсцедирующей пневмонии и бронхоэктазов.
Частым осложнением кори является стоматит. Тяжелую форму стоматита представляет нома — гангренозная, глубокая язва на внутренней поверхности щеки; к счастью, это осложнение встречается очень редко. Очень частым и опасным, особенно для маленького ребенка, осложнением является воспаление слизистой толстого кишечника — колит. Стул становится жидким с примесью слизи, а иногда крови, появляются боли в животе. Колит может тянуться очень долго и вызывает значительное истощение ребенка. Следует помнить, что понос с примесью крови при кори может быть связан и с присоединившейся дизентерией.
Обычным осложнением тяжелой кори является отит (воспаление среднего уха).
Коревой отит часто имеет катаральный характер и в противоположность скарлатинозному редко ведет к мастоидиту (воспаление сосцевидного отростка).
Изредка встречаются случаи врожденной кори у новорожденного, если мать болела ею непосредственно перед родами.
Наблюдается совместное течение кори с другими инфекционными болезнями. Корь, присоединившаяся к скарлатине, дифтерии, дизентерии и другим острым инфекционным болезням, протекает обычно тяжело и ухудшает течение основного заболевания.
Туберкулезные дети после кори должны подвергаться тщательному наблюдению.
Летальность при кори зависит от возраста; в более старшем возрасте она равна 4—5%, повышаясь до 30—40% у детей в возрасте до 2 лет.
Если высокая температура держится два дня после появления сыпи или возвращается, вы должны немедленно вызвать врача вторично или отвезти ребенка в больницу. Осложнения могут быть серьезными и, в отличие от самой кори, поддаются лечению современными средствами.
Дифференциальный диагноз. Корь смешивают со скарлатиной и краснухой.
Сыпь при кори покрывает все лицо, при скарлатине же нос и подбородок не покрываются сыпью; при скарлатине сыпь сплошная, мелкоточечная, при кори пятна возвышаются над кожей, которая приобретает пестрый вид; при скарлатине сыпь появляется через сутки после начала заболевания, при кори — на 3—4-й день; при кори, начиная уже с продромального периода, отмечается сильный катар слизистых, при скарлатине — сухость слизистых; при кори нет резких токсических явлений, как ори скарлатине, редко бывает рвота.
При краснухе сыпь напоминает коревую, но бледнее; нет сильно выраженного катара слизистых. Сыпь при краснухе покрывает все тело за одни сутки, при кори она распространяется в течение 3 дней. При краснухе во время высыпания состояние ребенка хорошее, температура повышается незначительно. Особенно характерно для краснухи увеличение шейных и затылочных лимфатических желез. На слизистой щек могут появляться высыпания в виде небольших красных точек.
При сывороточной болезни возможна кореподобная сыпь и умеренные катаральные явления со стороны слизистых оболочек верхних дыхательных путей. Диагноз ставят на основании анамнеза (введение сыворотки за 1—2 недели до высыпания, появление сыпи вначале на месте введения сыворотки) и дальнейшей картины болезни.
Эритемы различного происхождения и септические сыпи могут послужить поводом к диагностическим ошибкам.
Во всех случаях, подозрительных на корь, необходимо проводить профилактические противокоревые прививки не болевшим корью детям, соприкасавшимся с больным.
Иногда за корь может быть принята ранняя стадия оспы или сыпного тифа.
Лечение. Лечение неосложненной кори сводится к профилактическим и гигиеническим мероприятиям. Больного необходимо поместить в светлую, хорошо проветриваемую комнату и каждые 2—3 дня делать ему теплые ванны. Нужно 2—3 раза в день промывать глаза 2% раствором борной кислоты, старшим детям полоскать рот, младшим же детям спринцевать его тем же раствором. При пневмониях рекомендуются горчичные обертывания, горчичники, старшим детям в начале пневмонии ставят банки. При начинающемся упадке сердечной деятельности показаны сердечные: Sol. Coffeini natrio-benzoici 1—2% по чайной ложке 4—5 раз в день; 01. Camphorae 1 см3 под кожу.
При ранней пневмонии с тяжелыми токсическими явлениями рекомендуют в течение 4—6 дней ежедневно вливать внутривенно по 20—25 ем3 40% раствора глюкозы. При вяло текущих пневмониях применяют диатермию и другие тепловые процедуры, а также гемотерапию — внутримышечное введение 5—10 см3 крови матери несколько раз через каждые 2—3 дня. Наиболее эффективно лечение коревых пневмоний пенициллином или сульфидином. Суточная доза сульфидина 0,1—0,2 на 1 кг веса (первые 2 дня сульфидин дают каждые 4 часа; в последующие дни суточную дозу постепенно уменьшают). Пенициллин вводят внутримышечно через каждые 3 часа по 25 000—50 000 единиц. При колитах также можно применять сульфамидные препараты.
Важно правильное питание ребенка. Старшим детям рекомендуется давать легкую, но питательную пищу: каши, кисели, бульон, желтки и простоквашу, белый хлеб; младшим -— молоко с отварами, кисели, каши; грудным детям — обязательно грудное молоко. Во всех случаях необходимо давать витамин С (в виде ягодных соков или аскорбиновую кислоту ежедневно 2—3 раза по 0,25) и витамин В1 (2—3 раза в день по 0,005).
В период болезни, связанной с высокой температурой, ребенок почти полностью теряет аппетит. Обычно он только пьет, и питье ему нужно давать почаще. Рот нужно осторожно очищать трижды в день. Раньше считалось, что нужно держать ребенка в темноте, чтобы защитить глаза. Но теперь известно, что глазам не угрожает опасность. Если свет причиняет ребенку неудобства, можно затемнить комнату. В ней должно быть тепло, чтобы ребенок не мерз. Через два дня после спада температуры ребенка обычно выпускают из постели. Его можно выпускать на улицу и разрешать играть с другими детьми через неделю после начала сыпи, если полностью исчез кашель и другие симптомы.
Профилактика. Моментами, отягощающими течение кори, являются плохие санитарно-гигиенические условия и предрасположение к заболеванию дыхательных путей. Задача заключается в предупреждении заболевания корью в раннем возрасте и в помещении заболевшего ребенка в хорошие санитарно-гигиенические условия.
Нельзя подпускать к ребенкy, больному корью, человека с простудой или ангиной, что бактерии этих болезней вызывают осложнения. Обычно корью болеют только раз.
Неосложненная корь протекает благоприятно и в домашней обстановке. Не рекомендуется помещать коревых больных, особенно маленьких детей, в общие больничные палаты ввиду возможности осложнений со стороны дыхательных путей и внедрения другой инфекции при тесном контакте больных детей. Если в палате коревых больных у одного или нескольких из них развивается пневмония, то всем остальным детям, находящимся в этой палате, грозит опасность того же осложнения. Изолировать коревого больного необходимо или в индивидуальном боксе, или в маленькой палате на 2—3 койки, причем больных с неосложненной корью нельзя помещать вместе с больными с легочными осложнениями. Больные корью госпитализируются только из закрытых детских учреждений или при наличии тяжелых осложнений, требующих больничного лечения, или при плохих санитарно-гигиенических домашних условиях (сырость, дым, наличие кашляющих больных в комнате и пр.). Во всех остальных случаях коревого- больного оставляют дома, причем соблюдают правила индивидуального ухода (отдельная посуда, игрушки и пр.) и меры по предотвращению контакта с не болевшими корью детьми в течение 5 дней с момента высыпания и от 10 дней при наличии у больного пневмонии. Дезинфицировать помещение и вещи коревого больного не нужно; достаточно обычной уборки и проветривания помещения. Необходима текущая дезинфекция мокроты, носоглоточной слизи. Детей, не болевших корью, но имевших контакт с коревыми больными, не допускают в ясли и детские сады 28 дней, считая со дня разобщения с заболевшим. В отношении взрослых школьников, а также детей младшего возраста, но уже болевших корью, карантин не применяется.
Заболевание корью можно предупредить или ослабить КОД болезни, если вовремя сделать инъекцию гамма-глобулина. Хорошо принимать меры против кори в возрасте от трех до четырех лет, потому что в этот период осложнения наиболее распространены и серьезны. Уставшим или больным старшим детям тоже вводят гамма-глобулин. Свяжитесь с врачом немедленно, чтобы обсудить вопрос об инъекции, пока она еще может подействовать. Защитное действие гамма-глобулина сохраняется в течение нескольких недель. Нет необходимости предотвращать корь у здорового ребенка старшего возраста в других случаях, потому что он скорее всего заразится в другое время, но иногда полезно облегчить протекание болезни с помощью гамма-глобулина.
Диагностируется корь на основании ярких типичных клинических проявлений и серологических исследований.
Вирус кори относится к роду Morbillivirus, семейству Paaamyxoviridae. Все известные штаммы возбудителя кори представлены одним антигенным вариантом. РНК вируса окружена липопротеидной оболочкой с М-белком, в которую встроены гемагглютинин и F-протеин. F-протеин обусловливает характерный для парамиксовирусов цитопатический эффект - слияние (fusion) пораженных вирусом клеток в гигантские многоядерные клетки - симпласты.
Корь - высоко контагиозная, глобальная антропонозная инфекция. Механизм передачи возбудителя - воздушно-капельный. После заболевания возникает пожизненный иммунитет к кори. С введением массовой вакцинации детей увеличилась заболеваемость корью подростков и людей молодого возраста, так как поствакцинальный иммунитет к кори не у всех людей прочен и длителен.
Коревая инфекция характеризуется острым течением, лихорадкой, общей интоксикацией, поражением слизистых верхних дыхательных путей и конъюнктив, своеобразной сыпью. Поражает преимущественно детей и чаще всего протекает легко. Вместе с тем в мире от кори ежегодно погибает около 1,5 млн детей в развивающихся странах вследствие тяжелых осложнений из-за неполноценного белкового питания. Вирус кори имеет цитотропность к эпителию верхних дыхательных путей, эндотелию сосудов кожи, лимфоцитам, к нервным клеткам. Наиболее опасны осложнения двух типов: суперинфекция и поражение клеток ЦНС.
Бактериальные или вирусно-бактериальные инфекции чаще всего присоединяются к кори у детей первого года, протекая в виде отита, пневмонии, энтероколита, стафило- и стрептодермии. Они обусловлены иммунотропностью возбудителя кори и последующим иммунодефицитом.
Вирусное поражение ЦНС встречается реже и проявляется в виде энцефаломиелита (чаще после 8 лет) или подострого склерозирующего панэнцефалита (ПСП).
ПСП - это медленная коревая инфекция, которая обычно развивается при внутриутробном заражении от матери на ранних стадиях развития плода. В результате происходит первичное поражение клеток ЦНС с абортивным циклом репродукции в них дефектного вируса. Сборка полноценного вириона не происходит, так как в мозговых клетках отсутствуют условия для синтеза оболочечного М-белка. Клетки постепенно разрушаются из-за накопления в них огромного количества вирусных рибонуклеопротеидов.
Если инфицирование матери происходит в конце беременности, то ребенок обычно либо рождается с клиническими признаками кори, либо они проявляются позднее. Врожденная корь протекает, как правило, в тяжелой форме.
Клиническая диагностика кори обычно не вызывает значительных затруднений, так как характерные симптомы болезни - коревая сыпь, пятна Филатова-Коплика и другие признаки появляются уже на ранних стадиях болезни.
Лабораторное подтверждение коревой инфекции актуально в следующих случаях:
- атипичное или осложненное течение кори;
- групповая вспышка в организованных коллективах подростков (кадетские, суворовские училища и другие подобные учебные заведения), среди военнослужащих;
- расследование причины смерти плода, новорожденного, взрослого человека.
Лабораторные методы также используют с целью изучения коллективного поствакцинального иммунитета или при оценке эпидемиологической эффективности новых вакцин. При этом применяют методы иммунологического мониторинга, основанные на выявлении разных классов антител к вирусу кори.
Все лабораторные методы диагностики кори можно разделить на 4 группы.Экспрессные методы обнаружения антигена в клетках (ранняя диагностика) или антител в крови (со 2-й недели болезни). Антиген находят при помощи иммунофлуоресцентной микроскопии клеток отделяемого носоглотки или клеток кожи, взятых путем соскоба элементов сыпи. При этом используют меченый флюорохромом коревой IgG. Дополнительным подтверждением инфекции может служить обнаружение многоядерных клеток в отделяемом носоглотки или мазках-отпечатках после окраски по Романовскому-Гимзе или Павловскому. Антитела определяют в ИФА с помощью соответствующих тест-систем.Вирусологический метод имеет целью выделение и идентификацию вируса кори. Материалом для исследования служат носоглоточный смыв и кровь в продромальном периоде или не позднее первых суток после появления сыпи. Клинические образцы исследуют сразу или сохраняют в замороженном состоянии при -70 °С. Заражают чувствительные к вирусу кори культуры клеток - почек эмбриона человека, L-41, Vero, амниона человека (клетки FL). Через 3-4 сут в культуре клеток находят гигантские многоядерные клетки и синцитии с включениями вируса в цитоплазме. Идентификацию вируса проводят обычно при помощи ИФ, РТГА и PH в культуре ткани. При ИФ мазки обрабатывают коревым гамма-глобулином, меченым флюорохромом.
Серологический метод обнаружения антител к возбудителю кори. В настоящее время наибольшее распространение получил тест ИФА и еще более простая РНГА. Для постановки РНГА используют лиофилизированный диагносгикум на основе бараньих эритроцитов, сенсибилизированных антигеном вируса кори. Вместе с тем не потеряли своего значения классические методы PH, РСК, РТГА. Для постановки реакции нейтрализации вируса антителами сыворотки крови пациента используют культуры клеток Нер-1, Нер-2, КВ и адаптированный к этим культурам штамм вируса кори. При постановке РТГА наиболее достоверные результаты дает применение эритроцитов обезьян (0,5% взвесь). Специфические IgM-антитела появляются у 95%) больных через неделю после сыпи и сохраняются до 2 мес. Прирост титра антител в парных сыворотках в 4 и более раз служит четким диагностическим критерием. Для более отдаленной ретроспективной серодиагностики кори, а также для оценки иммуноэпидемиологической эффективности вакцинации определяют специфические IgG-антитела к вирусу кори, которые появляются позже, но сохраняются длительное время (годы).
Молекулярные тесты детекции РНК вируса или специфических фрагментов РНК в клинических образцах. Применяют метод молекулярной гибридизации (ММГ) или полимеразную цепную реакцию (ПЦР) со специфическими праймерами. Их целесообразно использовать, когда иные тесты оказались неэффективными, например, при исследовании секционного материала, в котором не удалось обнаружить вирус из-за неправильного хранения (без глубокого замораживания).
Из всех перечисленных выше методов в практических диагностических лабораториях обычно используют серодиагностические методы (ИФА, РНГА), реже - экспрессные методы обнаружения вирусных антигенов в клинических образцах (ИФ). Остальные приемы доступны только специализированным лабораториям, в которых имеются дорогостоящие культуры клеток, эритроциты обезьян, праймеры для ПЦР, необходимые реактивы, аппаратура и обученный персонал.
Для массовой плановой специфической профилактики детей, начиная с возраста 12 мес., применяют тривакцину, содержащую живые вакцинные штаммы вирусов кори, паротита и краснухи. В России разрешено применять вакцину M-M-R,, (morbilli-mumps-rubella), в которой использован штамм вируса кори Endersy Edmonston. Отечественная живая коревая вакцина на основе штамма Л-6 создана в 60-е годы под руководством академика А. А. Смородинцева сотрудниками НИИЭМ им. Л. Пастера в Ленинграде. Она применяется с 1963 г. Детей, родившихся от «серонегативных» матерей, рекомендуют прививать раньше - с 8 мес.
Для экстренной профилактики кори в очагах эпидемических вспышек используют парентеральное введение донорского коревого гамма-глобулина.
Лечение больных, как правило, осуществляется в стационаре. Исключение составляет только легкая форма кори. Назначается постельный режим, витаминизированная диета, обильное питье. Осуществляется туалет глаз и полости рта специальными дезинфицирующими средствами. Из медикаментозных средств показаны отхаркивающие и жаропонижающие препараты, в случае осложнений — антибиотики.
Прогноз при соответствующем лечении нормальный.
Профилактика заключается в проведении плановой вакцинации. Также проводится выявление очагов инфекций и контактных.
Возбудитель кори (morbilla) — относят к классу РНК-вирусов. Заболевают корью чаще дети дошкольного возраста. Однако лица, не болевшие корью, остаются высоко восприимчивыми к ней в течение всей жизни и могут заболеть в любом возрасте. Для экспресс-диагностики кори используют обнаружение Аг в клетках отделяемого носоглотки или кожи (из элементов сыпи) методом иммунофлюоресцентной микроскопии (в реакции применяют меченый флюорохромом коревой IgG). Дополнительным подтверждением инфекции может служить обнаружение многоядерных клеток в отделяемом носоглотки или мазках-отпечатках после окраски по Романовскому-Гимзе или Павловскому. Выявление АТ к возбудителю кори осуществляют в реакции торможения гемагглютинации (РТГА), РСК, РПГА и ИФА.
Похожие статьи
medn.ru
Корь — описание, признаки, лечение
Корь – острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, поражением верхних дыхательных и пятнистой сыпью на коже.
Причина кори
Корь вызывается вирусом, который быстро погибает при нагревании, ультрафиолетовом облучении, под влиянием дезинфицирующих средств.
Источником инфекции является больной человек, который становится заразным за 2 дня до появления первых признаков заболевания и остается опасным для окружающих в течение 5 дней после появления сыпи.
Передача инфекции происходит воздушно-капельным путем. Заражение корью через третьи лица и различные предметы не происходит ввиду малой устойчивости вируса во внешней среде.
К кори высоко восприимчивы все люди. Не болевшие ею и не привитые, при заражении заболевают в 100% случаев. В последние годы все чаще корью болеют молодые люди, у которых со временем снизилась невосприимчивость к ней после сделанных в детстве противокоревых прививок.
Процесс развития кори
Вирус кори внедряется в клетки слизистой оболочки дыхательных путей, там размножается и кровью разносится по всему организму. При этом возбудитель накапливается в слизистых оболочках глаз, дыхательных путей, полости рта, коже и поражает их.
Корь приводит к снижению общего иммунитета в период болезни и последующих нескольких месяцев, что проявляется обострением имеющихся у больного хронических воспалительных заболеваний (гайморит, тонзиллит, отит и др.).
После перенесенной кори развивается стойкая пожизненная невосприимчивость к заболеванию. После прививок невосприимчивость сохраняется около 15 лет.
Признаки кори
Инкубационный период продолжается 9-11 дней. Заболевание начинается с повышения температуры тела до 38-39 ?С, развития насморка, грубого («лающего») кашля, осиплости голоса, светобоязни, головной боли, общей разбитости и нарушения сна. Появляется одутловатость лица, век, яркая краснота коньюнктив и слизистой оболочки полости рта.
На 2-3-й день болезни на слизистой оболочке щек появляются высыпания в виде мелких, размером около 1 мм, белого цвета пятнышек, слегка выстоящих над красной слизистой оболочкой (пятна Бельского – Филатова – Коплика). Обычно они располагаются группами, никогда не сливаются между собой и по внешнему виду напоминают манную крупу. Сохраняются в течение 1-3 дней, а потом исчезают.
На 4-е сутки болезни за ушами и на переносице, затем в течение суток на коже всего лица, шеи и верхней части груди появляются пятнышки розового или красного цвета, которые через несколько часов увеличиваются в размерах, превращаются в крупные пятна пурпурного цвета, имеют неровные края, сливаются.
Сыпь, как правило, обильная. Вид кожи между элементами сыпи обычный. На 5-е сутки сыпь распространяется на туловище и руки, на 6-е – на ноги. Сыпь, как правило, обильная. Особенно много ее на лице, несколько меньше на туловище, еще меньше на ногах. В результате слияния сыпи на лице, оно становится одутловатым, веки утолщаются, черты лица грубеют, и внешний вид лица резко меняется.
Период высыпания характеризуется повышением температуры тела до 40 ?С, усилением воспаления дыхательных путей и ухудшением общего состояния больного. Температура тела достигает максимума на 2-3-й день высыпания, а затем быстро снижается до нормы, и наступает выздоровление. Сыпь сохраняется в течение 3-4 дней, затем начинает бледнеть и приобретать бурый или желтоватый оттенок в таком же порядке, в каком она появилась. Отцветание сыпи может сопровождаться шелушением кожи.
Осложнения. Воспаление легких, уха, придаточных пазух носа, поражение роговицы, нервной системы.
Распознавание болезни. Диагноз кори подтверждается результатами исследования крови, которая берется из вены.
Лечение кори
Больные легкими и среднетяжелыми неосложненными формами кори лечатся дома под наблюдением участкового врача. Больные тяжелыми и осложненными формами этих заболеваний направляются в больницу.
Лечение больного корью проводится также, как больных острыми респираторными вирусными инфекциями. При выраженном воспалении коньюнктив глаз за нижние веки следует закапывать 20% раствор сульфацила натрия по 2 капли 3-4 раза в день, больному придать удобное положение в постели, чтобы в глаза не падал свет.
Изоляция больного прекращается через 5 дней с момента появления сыпи.
Предупреждение болезни
Надежным методом предупреждения кори является вакцинация.
Общавшиеся с больным непривитые и не болевшие корью дети не допускаются в детский коллектив в течение 17 дней. Им в течение 2 суток после контакта с больным проводится вакцинация для предупреждения заболеванния или вводится иммуноглобулин в дозе 0,25 мл/кг в течение 5 дней после контакта для предупреждения или облегчения течения болезни.
Найти ещё что-нибудь интересное:
www.doctorate.ru
что за болезнь? Симптомы, лечение, последствия
Корь что за болезнь? Как вовремя распознать, какие ее последствия, как она лечится? Обо всем мы поговорим в этой статье.
Корь – вирусное заболевание, которое передается воздушно-капельным путем, непосредственно от зараженного человека.

Немного истории
Когда возникло такое заболевание, как корь? История болезни нам поможет разобраться в том вопросе. Первый случай, который был зафиксирован, произошел в 9 веке, и был описан одним арабским врачом, Разесом. Ошибочно доктор посчитал, что пациент болеет легкой формой оспы. Поэтому первое время корь имела название "малая болезнь" (morbilli), а оспа – morbus, что означает "большая болезнь".
Корь что за болезнь? Какие симптомы она имеет и как протекает? Это удалось установить только в 17 веке, благодаря Сиденхому (Англия) и Мортону (Франция). Но эти врачи не смогли установить причину заболевания, и лишь 1911 году были проведены опыты над обезьянами, и удалось установить, что корь - это острое вирусное заболевание, которое передается воздушно-капельным путем. Возбудитель заболевания был установлен только в 1954 году. Корь - заболевание, об опасности которого должен знать каждый.
Начиная с середины 19 века и до начала 20 века корь была самой опасной детской болезнью, которая зачастую заканчивалась летальным исходом. Снизить эпидемию заболевания удалось только после того, как была разработана вакцина. Обязательная вакцинация смогла снизить активность заболевания, а в некоторых странах и вовсе ликвидировала ее. Однако случаи заболевания фиксируются и сегодня, ежегодно, по статистике ВОЗ, погибает около 30 тысяч людей.
Симптомы у детей
В первую очередь стоит заметить, что больше всего заражению подвержены детки в возрасте от года до 7 лет, реже фиксируются случаи заражения детей старше 7 лет и взрослых.
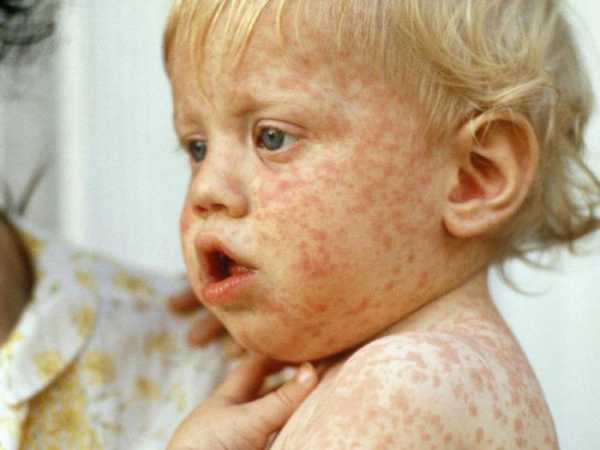
Важно знать: корь начинает себя проявлять через 7-14 дней.
Корь что за болезнь? Как ее диагностировать? Для того чтобы вовремя начать лечение, нужно уметь распознать заболевание.
Болезнь корь симптомы у детей имеет следующие:
- Плохое самочувствие.
- Нарушение сна.
- Вялость.
- Усталость.
- Головная боль.
- Плохой аппетит, или полное его отсутствие.
- Повышение температуры.
Катаральный этап длится от 3 до 5 дней. Симптомы следующие:
- Воспаляется горло.
- Появляется кашель.
Дальше хуже. Болезнь начинает поражать сосуды, мелкие капилляры на глазах и коже начинают лопаться. Начинается насморк с гнойными выделениями. Появляется отечность на лице, затекают глаза. У зараженного ребенка появляется боязнь света, от этого он постоянно щурит глаза. Температура повышается до 40 градусов, постепенно кашель становится сильнее, может появиться рвота.
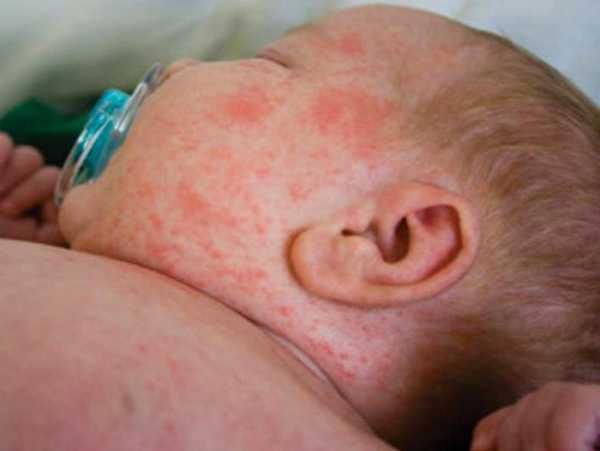
Лишь после того, как у ребеночка появляются основные симптомы кори, ему ставится точный диагноз. Для постановки диагноза врач обязательно назначает:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ на выделение вируса в крови.
- Рентген грудной клетки.
- В некоторых случаях электроэнцефалографию.
Основные симптомы болезни: корь у детей
- Мелкие высыпания, размером с крупинку, на внутренней поверхности губ и щек. При наличии таких симптомов ребенка обязательно нужно изолировать.
- В отличие от других детских заболеваний, сыпь при кори появляется не в хаотичном порядке, а поэтапно. В первую очередь розовые пятна появляются на волосистой части головы и за ушками. Затем переходят на переносицу, и постепенно растекаются по всему лицу. На второй день сыпь начинает распространяться по верхней части тела (руки, грудь). Третий день - ноги.
- С момента появления сыпи,температура тела резко поднимается до 40 градусов.
Сыпной период длится от 4 до 7 дней.
Признаки болезни корь у взрослых
Хоть корь и принято считать детской болезнью, но все же и взрослые не застрахованы от заражения. Как протекает болезнь у взрослых, какие симптомы свидетельствуют о заболевании?
Мы рассмотрим основные признаки болезни. Корь - это то, что нельзя оставлять без внимания!
- В первую очередь резко ухудшается самочувствие, пропадает аппетит, появляются жуткие головные боли и бессонница. Заболевший чувствует себя как при простудном заболевании, у него першит в горле, появляется насморк, резко повышается температура, увеличиваются лимфоузлы.
- После 2 - 5 дней все симптомы пропадают, появляются силы, бодрость.
- Спустя сутки после улучшения болезнь наступает с новыми силами. Все симптомы возвращаются, но уже более остро и болезненно.
- Следующий этап - сыпь. Появляется много пятен, которые впоследствии соединяются и превращаются в одно сплошное пятно. Сыпь появляется в определенной последовательности: за ушами, голова, верхняя часть тела, нижняя часть тела.
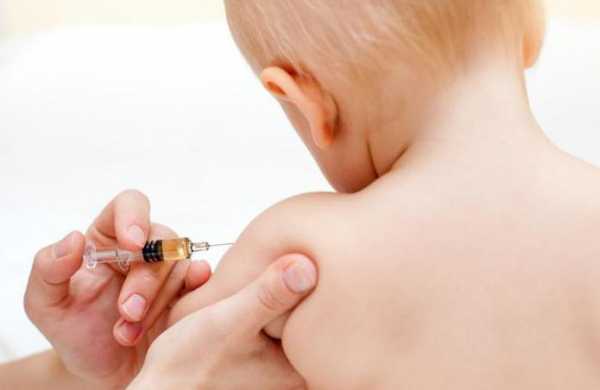
Терапия
Очень коварная болезнь - корь. Лечение должно начинаться незамедлительно. Как оно должно происходить у детей?
После того как доктор назначил анализы, и диагноз подтвердился, назначается лечение. К сожалению, на сегодняшний день единого лекарства от кори не разработано, поэтому все силы направлены на лечение симптомов.
- Прописываются жаропонижающие препараты для детей на основе ибуфена и парацетамола.
- Высокая температура и рвота приводят к обезвоживанию организма, поэтому обязательно нужно соблюдать питьевой режим.
- Поскольку у ребенка появляется боязнь света, то окна в комнате, где он находится, необходимо занавесить темными плотными шторами. Вечером используйте ночник.
- Используются антигистаминные средства, чтобы снять отечность и зуд от высыпаний.
- Доктор назначает отхаркивающие препараты, что помогут облегчить приступы кашля.
- Положены капли в нос (сосудосуживающие) и в глаза (при конъюнктивите).
- Горло и полость рта обрабатывается ромашкой.
- Принимаются антибиотики.
- Потрескавшиеся губы от высокой температуры необходимо смазывать влажным платком.
Зараженный ребенок не должен контактировать с другими детьми, ему прописывается постельный режим и полный покой.
Кроме лекарств, обязательно необходимо проветривать помещение, делать влажную уборку 2 раза в день, увлажнять воздух.
Обязательное условие в лечении - это соблюдение диеты. Вся еда, которую кушает ребенок, должна быть калорийной, так как для борьбы с вирусом организму нужны силы и немалые. Но в то же время пища должна быть легкоусвояемой, натуральной.
Госпитализация при кори происходит редко, только в тех случаях, когда симптоматика заболевания протекает очень остро. В основном же больные остаются дома и обязательно выполняют все указания доктора.
Лечение кори у взрослых
Первое что необходимо сделать, так это облегчить состояние больного. Антибиотики используются, чтобы побороть воспалительные процессы. Если заболевание протекает в легкой форме, то необходимости в госпитализации нет. Для того чтобы восполнить потерю жидкости в организме, необходимо пить много воды, сиропов, чая, компотов.
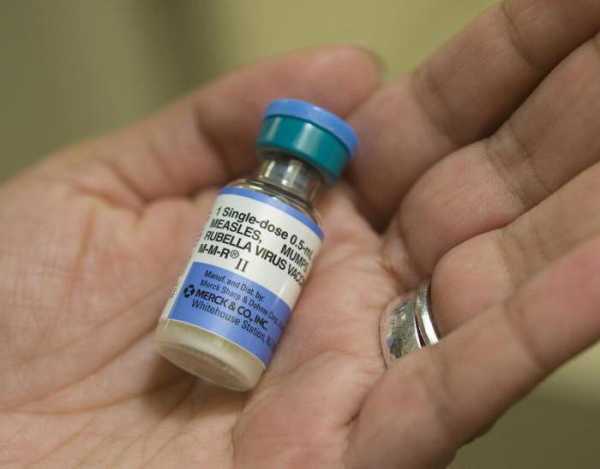
Поскольку при кори воспаляются слизистые рта, то необходимо уделить особое внимание гигиене. Горло необходимо полоскать настоем из ромашки и водно-солевым раствором. Также лечение обязательно включает в себя препараты от кашля с откашливающим эффектом, преднизолон, жаропонижающие.
Корь: осложнения
Наиболее опасные и распространенные осложнения, к которым может привести корь:
- Пневмония – инфекционное воспаление легких.
- Нарушение зрения, редко полная слепота.
- Отит – воспалительный процесс в ухе.
- Ларингит – воспалительный процесс в слизистых гортани.
- Энцефалит – воспаление головного мозга.
- Стоматит – воспаление слизистой оболочки рта.
- Полиневрит – множественное поражение нервных волокон.
- Бронхопневмония – острое воспаление бронхов.
Осложнения у взрослых
В большинстве случаев корь не оставляет после себя никаких последствий, но все же, хоть и редко, болезнь не дает о себе забыть и после лечения.
Итак, чем опасна корь? Последствия болезни у взрослых могут быть следующие:
- Бронхиолит – острое воспаление бронхиол, передается воздушно-капельным путем.
- Круп – воспаление дыхательных путей.
- Бронхит.
- Миокардит в легкой степени – поражение сердечной мышцы.
Иногда болезнь откладывает отпечаток на зрении, может привести к полной слепоте.
Профилактика
 Существует два вида профилактики: экстренная и плановая.
Существует два вида профилактики: экстренная и плановая.
Экстренная профилактика проводится в том случае, если точно установлен факт контакта с зараженным человеком. Но при этом должно быть достоверно известно, что ребенок ранее не болел корью, и не был привит. В таких случаях вводится иммуноглобулин. Препарат должен быть введен в течение 5 дней со дня контакта.
Плановая профилактика - это не что иное, как прививка. Что такое прививка? Это искусственное введение вируса, для того чтобы организм смог выработать иммунитет. Согласно графику вакцинаций, первую плановую прививку против кори ребенок получает в 1 год, вторую - в 6 лет.
После плановой прививки каждая мама предупреждается о возможных последствиях и реакциях детского организма. Поэтому мама обязательно должна тщательно следить за состоянием ребенка после вакцинации. Есть симптомы, при появлении которых родители немедленно должны отреагировать и обратиться за помощью к медикам. Среди них:
- Насморк.
- Конъюнктивит.
- Повышение температуры.
- Кашель.
Особую бдительность необходимо проявить с 5 по 20 день после введения вируса. Любая сыпь на теле - повод пойти к доктору. Ведь лучше лишний раз подстраховаться, чем рисковать здоровьем ребенка.
Любая мама должна знать, что каждая прививка делается только здоровому ребенку. С момента последнего заболевания должно пройти от 1 до 6 недель.
Прививку против кори может получить каждый желающий, для этого необходимо обратится в поликлинику по месту жительства. При себе обязательно необходимо иметь карточку с записями о сделанных ранее прививках.
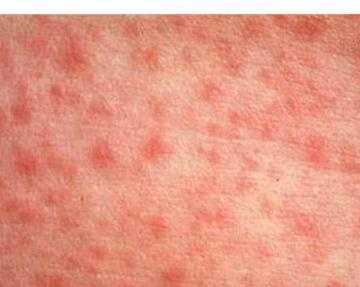
Малоприятная болезнь - корь. Фото наглядно это демонстрируют. Тело больного зудит и чешется.
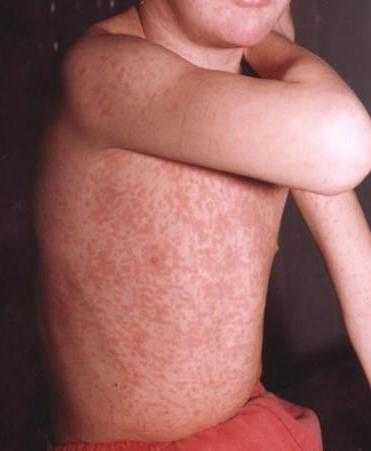
Краснуха, ветрянка, корь – инфекционные болезни, чаще всего встречающиеся у детей. Тем не менее, взрослый человек тоже может ими заболеть. Намного тяжелее переносится в этом случае болезнь корь. Фото взрослых зараженных мало чем отличаются от изображений проявления заболевания у детей, но самочувствие ребенка на порядок лучше в течение всего периода болезни.
Карантин
Очень важно изолировать больного от здоровых, особенно детей. Но как мы знаем, в больницу инфицированных больных помещают только в особых случаях, поэтому необходимо выделить дома отдельную комнату. Если такой возможности нет, то следует на время отвезти здоровых детей к родственникам. В помещении, где находится больной, обязательно делается влажная уборка, проветривание. Все окна необходимо завесить плотными шторами, чтобы в комнате был полумрак. Очень важно выделить заболевшему члену семьи отдельные столовые приборы: тарелки, кружки, ложки. Немаловажно ношение марлевой повязки, как больным, так и теми, кто за ним ухаживает.
Ухаживать за заболевшим ребенком должен привитый или переболевший корью взрослый. Обязательно стоит помнить, что детская болезнь корь очень заразна.
Корь при беременности
А что если корью заболела беременная женщина? Насколько опасна болезнь для ребеночка и будущей мамы?
Любые вирусные заболевания (корь, ветрянка или краснуха) крайне опасны во время беременности. Что относительно кори, то если женщина заразится вирусом на раннем сроке беременности, то это чревато разнообразными пороками в развитии плода. И несмотря на все современные методы диагностики, у врачей нет возможности установить, насколько болезни удалось поразить мозг ребенка. Выявить это можно лишь после рождения. В случае если беременная женщина заболела корью на позднем сроке, вероятность заражения ребенка очень высока. А значит это лишь то, что ребенок родится с вирусом. Чревато это тем, что детский, еще неокрепший организм, скорее всего, не сможет перенести заболевание.
Несмотря на всю опасность, корь не является показанием к аборту, например, как в случае с краснухой. Но все же, если женщина заболела корью на раннем сроке, врач обязательно предупреждает будущую маму о возможных необратимых последствиях. Но выбор всегда остается за женщиной.
Естественно, любая будущая мама не хочет, чтобы ее ребенок имел какие-либо заболевания. Поэтому во время беременности женщина должна не только правильно питаться и принимать все необходимые витамины, но и тщательно следить за своим здоровьем.
Краткие итоги вышесказанного
Корь что за болезнь? Это опасное заболевание, которое распространяется воздушно-капельным путем, имеет острое течение. Заболевание достаточно древнее, тем не менее, способов лечения кори нет. Лечатся только симптомы заболевания. К счастью, болезни детей (корь) признаки имеют ярко выраженные, не заметить их не удастся.
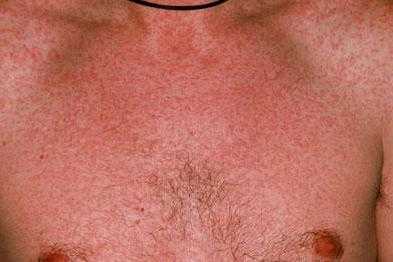
Наиболее часто от кори страдают детки дошкольного и младшего школьного возраста, однако это не означает, что взрослые защищены от заражения. Лучшая профилактика - это вовремя сделанная прививка: первая - в 1 год, вторая - в 6 лет. Дальше по желанию.
Болеющий член семьи обязательно изолируется от здоровых родственников.
fb.ru
причины, симптомы, диагностика и лечение
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
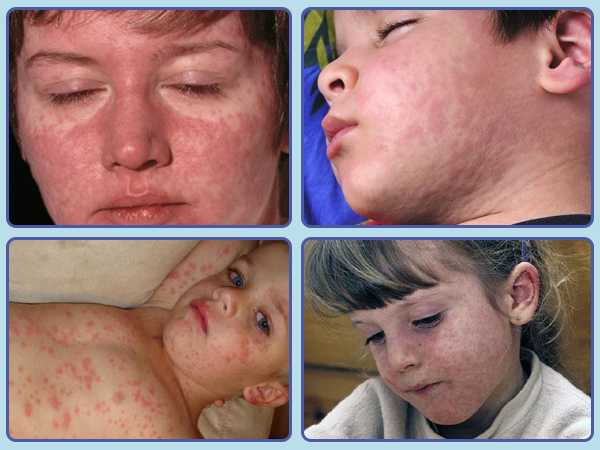
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми - до 21 дня с начала заболевания.
www.krasotaimedicina.ru
Как начинается корь у детей
Бытует мнение, что корью лучше переболеть в детском возрасте, так как в этом случае она проходит гораздо легче. К сожалению, это не всегда так. Действительно, в большинстве случаев малыши переносят эту вирусную инфекцию в легкой форме, но и тяжелые варианты течения не являются редкостью. Кроме того, болезнь грозна своими осложнениями, которые могут быть настолько серьезными, что речь иногда идет о жизни маленького пациента.
Говорю об этом не голословно. Мои двое детей болели корью. Перенесли это заболевание по-разному. Старший сын учился во втором классе и был очень недоволен тем, что приходилось сидеть дома, ведь чувствовал он себя во время болезни хорошо. Не нравилась ему только «боевая раскраска», так он называл сыпь. А у трехлетней дочери инфекция протекала тяжело и осложнилась пневмонией. Поэтому считаю, чтобы избежать серьезных последствий болезни, все родители должны знать, как начинается корь у детей.
Как начинается корь у детей
При типичном варианте инфекция начинается со следующих проявлений:
- лихорадка до 38,5-39 градусов;
- появление обильных прозрачных, а затем и гнойных выделений из полости носа;
- изменение (осиплость) голоса;
- возникновение грубого навязчивого кашля;
- покраснение слизистой оболочки глаз;
- развитие светобоязни;
- появление отечности век и лица;
- снижение аппетита и вялость.
Все перечисленные жалобы не являются специфическими. Такие симптомы присущи не только кори, но и многим другим инфекционным заболеваниям. Опираясь только на них, с правильным диагнозом трудно определиться не только далеким от медицины родителям, но и специалистам.
В этом случае на помощь приходят симптомы, характерные именно для коревой инфекции. Для того, чтобы их заметить, необходимо заглянуть малышу в рот.
На небе можно разглядеть мелкие красные пятнышки. На 2-й день заболевания на слизистой щек, губах и деснах появляются некрупные белесоватые элементы, обрамленные узкой красной каймой и похожие на манную крупу.
Их наличие в совокупности с вышеперечисленными признаками свидетельствует о первом периоде болезни, называемом начальным.
Как начинается корь у детей, период высыпаний
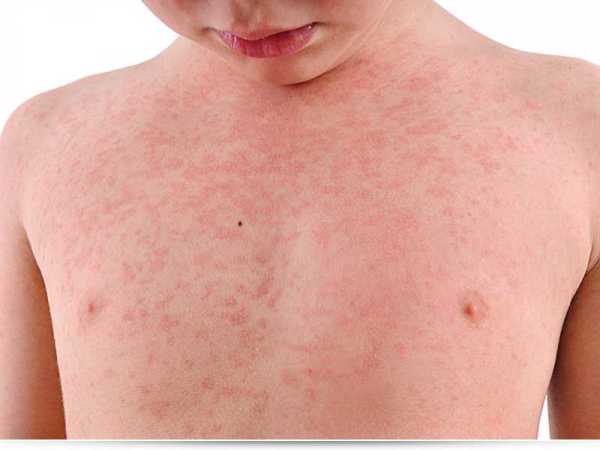 Этот этап наступает на 4-5 день болезни. Он характеризуется тем, что на определенных частях тела постепенно появляются высыпания. Вначале они присутствуют на коже лица, шее, за ушами, на следующий день захватывают туловище, на третий день сыпью покрываются ручки и ножки. Сыпь более густо располагается на лице, шее, задней поверхности рук, на ногах. Размеры высыпаний небольшие – до 2 мм. Элементы могут сливаться, но даже при самых больших пятнах между ними обязательно есть участки неизмененной кожи.
Этот этап наступает на 4-5 день болезни. Он характеризуется тем, что на определенных частях тела постепенно появляются высыпания. Вначале они присутствуют на коже лица, шее, за ушами, на следующий день захватывают туловище, на третий день сыпью покрываются ручки и ножки. Сыпь более густо располагается на лице, шее, задней поверхности рук, на ногах. Размеры высыпаний небольшие – до 2 мм. Элементы могут сливаться, но даже при самых больших пятнах между ними обязательно есть участки неизмененной кожи.
Температура, несколько снижающаяся в конце начального периода болезни, с появлением сыпи вновь может повыситься и достигнуть отметки в 40 градусов. Усиливаются явления интоксикации (вялость, потеря аппетита), раздражение слизистой глаз, воспаляются лимфатические узлы, расположенные по задней поверхности шеи и на затылке, а также в подмышечных впадинах. Возможно также появление болей в животе, поноса.
Как протекает корь у детей на этапе пигментации
Следующий период заболевания характеризуется изменением характера сыпи: с 4-го дня от момента ее появления высыпания становятся более темными. Причем цвет элементов меняется в той же последовательности, в какой и возникали высыпания. Пигментация заметно выражена с шестого по десятый день болезни. Кожа на месте бывшей сыпи начинает шелушиться.
Одновременно с уходом высыпаний нормализуется температура тела, состояние ребенка быстро улучшается. Постепенно прекращаются выделения из носа, сходит на нет воспаление слизистых рта и глаз.
Таковы основные типичные проявления болезни. Чтобы не спутать корь с другими заболеваниями, важно уметь их правильно интерпретировать.
Как отличить корь у детей от других инфекций
В начальном периоде, когда еще нет высыпаний, болезнь можно спутать с гриппом и другими ОРВИ. В пользу кори здесь говорят пятна в полости рта. В период высыпаний инфекция имеет некоторое сходство с краснухой, аллергической сыпью, энтеровирусной инфекцией, скарлатиной.
Но при краснухе сыпь появляется сразу, распространяется за несколько часов по всему туловищу и конечностям; она мелкая, бледная, не сливается, сохраняется до 2-х дней и не оставляет пигментных пятен. Температура высоко не поднимается.
Для аллергического дерматита характерным является расположение сыпи в области суставов, высыпания сопровождаются зудом. Слизистые оболочки при этом не воспаляются, температура тела обычно не повышается.
В течении энтеровирусной инфекции нет этапности появления высыпаний, присутствует боль в горле, часто наблюдается рвота.
Здесь приведены лишь основные отличия кори от наиболее распространенных заболеваний, протекающих со схожими клиническими симптомами. Кроме них, существует масса других нюансов, понятных только специалистам. Поэтому для того, чтобы не допустить развития грозных осложнений, диагностикой инфекционных болезней должны заниматься врачи.
Как начинается корь у детей, и каковы ее осложнения
Появление осложнений возможно на любом этапе болезни. Их возникновение обусловлено снижением иммунитета и присоединением так называемой вторичной инфекции. Осложнения могут быть настолько серьезными, что в отдельных случаях могут приводить к смерти. Наиболее частыми из них являются:
- воспаление легких;
- отит;
- стоматит;
- острый некротический ларингит;
- ларинготрахеобронхит;
- энтероколит;
- энцефалит.
Избежать всего вышеперечисленного поможет лишь грамотное и вовремя начатое лечение.
Что делать, когда начинается корь у детей
Заболевших детей лечат дома. В больнице должны находиться лишь пациенты с тяжелыми вариантами течения и осложнениями. Специфической терапии при этой инфекции не существует. Основная же задача заключается в создании оптимальной атмосферы для успешной борьбы организма с вирусом. Очень важны благоприятные санитарно-гигиенические условия (регулярная влажная уборка и проветривание в комнате), уход за малышом и организация рационального питания.
Обязательным условием для быстрого выздоровления является постельный режим на протяжении всего периода высокой температуры. Малышу предлагают большое количество жидкости в виде морсов, чая с лимоном, фруктовых соков. В разгар заболевания рекомендованы супы, пюре, каши, нежирный творог, кефир, постное мясо, фруктово-ягодные кисели. Пища должна быть легкой и быстро усваиваться.
Медикаментозное лечение при отсутствии осложнений обычно ограничивается назначением симптоматических средств:
- сосудосуживающие капли в нос (нафтизин, виброцил, назол бэби, отривин),
- глазные капли (офтальмоферон, актипол, сульфацил натрия),
- средства, устраняющие боль в горле (тантум-верде, деринат, гексорал),
- жаропонижающие средства (парацетамол, ибупрофен).
При стационарном лечении перечень препаратов гораздо шире и определяется видом осложнений, возрастом и состоянием пациента.
Как не допустить появления кори у детей
Для того, чтобы избежать заражения корью, следует знать, что инфекция вызывается вирусом, попадающим в организм воздушно-капельным путем. Источником заражения являются больные, выделяющие вирус при разговоре или кашле. Они представляют опасность с последних дней инкубационного периода до 5-го дня от момента появления сыпи. Под инкубационным понимают период, когда вирус уже попал в организм, но проявлений болезни еще нет.
После перенесенной инфекции иммунитет сохраняется до конца жизни. Если мать ребенка переболела корью, то ребенок первые три месяца жизни обладает врожденным иммунитетом, полученным от нее. Затем иммунитет постепенно снижается, и к 6–12 месяцам ребенок становится восприимчивым к инфекции.
Мы рассмотрели классические проявления болезни, и теперь вы знаете, как начинается корь у детей. Кроме типичных форм кори иногда встречаются варианты с болеем легким течением, наблюдающиеся у привитых детей, но с нарушением методики прививок. Важно помнить, что единственный и самый верный способ не заболеть корью – пройти вакцинацию. Первая прививка проводится, когда ребенку исполняется год, последующая (ревакцинация) – в возрасте шести лет.
А как вы относитесь к вакцинации? Болели ли ваши дети корью? Поделитесь опытом.
mama-guide.ru
Корь у детей: симптомы, лечение, признаки

Корь у детей была широко распространена с незапамятных времен. Заболевание далеко не безобидное. Передается очень легко при контакте с больным ребенком.
Спасением на время стало изобретение вакцины против вируса кори. На долгое время вирус «ушел в подполье». Случаи кори у детей стали редкостью.
Потом долгое время заболевание почти не встречалось. Даже успело вырасти поколение врачей, которые коревую инфекцию вживую совсем не видели.
Что стало причиной сегодняшнего выхода вируса «из подполья», остается только предполагать. В том числе одно из важных предположений – негативный настрой многих родителей в отношении вакцинации, игнорирование рекомендованного календаря прививок.
В последнее время с этой инфекцией человечеству опять пришлось столкнуться буквально лоб в лоб. Причем, не только детям. Теперь со всех уголков мира то тут, то там слышна информация об очередной вспышке кори.
Общие сведения о заболевании
Корь всегда считалась в основном детским заболеванием.
Это высококонтагиозная инфекция. Передается воздушно-капельным путями с высокой вероятностью заражения. Поражает дыхательную систему (трахею, бронхи) и конъюнктиву глаз. Один из отличительных признаков – сыпь на теле.
Вызывается вирусом. Инфекцию может передать только больной человек. В естественных условиях болеют только люди.
Заболевший выделяет вирус с частичками слюны и/или мокроты, когда разговаривает, чихает, кашляет.
Вирус весьма неустойчив в окружающей среде. В окружающей среде, вне живого организма достаточно быстро погибает.
Легко разрушается от воздействия ультрафиолета, высоких температур, кислот и различных дезинфицирующих средств.
Но известны случаи быстрого распространения возбудителя на значительные расстояния по вентиляционной системе одного здания. Объясняется это исключительной летучестью вируса.
Восприимчивость к нему составляет 95-98%. То есть, если человек не привит и не болел корью, то при контакте с больным он заболеет с вероятностью 95-98%, то есть, почти стопроцентно.
Особо восприимчивы к вирусу кори дети до пяти лет. Тяжелее всего корь протекает у грудничков.
Малыш, рожденный от привитой или переболевшей корью мамы и получающий грудное молоко, получает материнские антитела. Но такая защита к полугоду ослабевает из-за частичного разрушения антител, полученных от матери.
Поэтому у грудничка к полугоду риск заболеть корью возрастает.
Но если мама не прививалась и не болела этой детской инфекцией, то у ее малыша есть риск заболеть совсем крохой, так как у него нет материнских антител.
Особенности поэтапного течения кори
В течении кори можно выделить несколько этапов, на каждом из которых меняется клиническая картина болезни.
Проникает вирус в организм через слизистые дыхательных путей и конъюнктиву глаз.
Инкубационный период от внедрения вируса до внешних проявлений болезни – 8-14 дней. Иногда может длиться до 3 недель.
В это период отсутствуют какие-либо проявления заболевания, но вирус в организме активно размножается и подавляет работу иммунных клеток.
С появления типичных для всех ОРВИ признаков (сухой кашель, насморк, температура, першение в горле) и начинается клиника кори, что зачастую и осложняет раннюю диагностику этой инфекции. Этот 3-5-дневный период принято называть катаральным.
Даже опытному врачу в этот момент трудно верифицировать диагноз кори. Ведь сначала заметными становятся только симптомы общей интоксикации (вялость, сонливость, температура, озноб, жалобы на головную боль, плохой аппетит, беспокойство).
Температура нередко повышается до критических цифр – 39-40°C, трудно поддается снижению.
Из-за выраженного отека трахеи и бронхов у ребенка першит в горле, появляется сухой кашель и насморк, может осипнуть голос.
Увеличиваются шейные и подчелюстные лимфоузлы. Ощупывание (пальпация) их доставляет ребенку дискомфорт и болезненность.
При кори поражается также конъюнктива глаз, что проявляется слезотечением, покраснение и отеком глаз, век. Ребенок при этом часто испытывает светобоязнь, просит приглушить свет или задернуть шторы.
В этот момент часто установить правильный диагноз помогает только определение типичных именно для кори пятен на внутренней поверхности щек у основания малых коренных зубов. Эти пятна называются «пятнами Бельского-Филатова-Коплика». Они имеют вид белесых мелких точек с красной каймой по периферии.
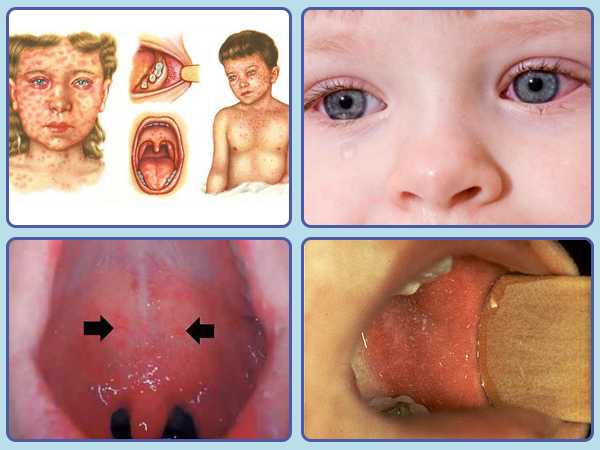
Под воздействием вируса кори происходит отек слизистой ротовой полости, очаговое разрушение и слущивание эпителия слизистой оболочки. Этот момент считается достоверным признаком кори, который позволяет заподозрить корь еще до появления сыпи.
Пятна Бельского-Филатова-Коплика исчезают, когда на коже начинает появляться первая сыпь. Это происходит примерно на 5-ые сутки болезни и называется периодом высыпаний.
Для кори характерна особая последовательность появления высыпаний – сверху вниз. Сначала – на коже лица, около ушей. Потом постепенно она распространяется вниз на туловище, плечи, бедра. В результате может покрыть все тело.
Сначала это могут быть розовые единичные пятна различного размера и формы. Затем сыпь имеет тенденцию к потемнению, становится красно-бурой и нередко сливается. Сыпь в виде бугорков возвышается над кожей.
Лицо ребенка в этот период становится одутловатым, отечным.
Все катаральные симптомы в начале высыпаний часто обостряются. Из-за высокой температуры, выраженной заложенности носа, частого кашля у ребенка часто пересыхают, трескаются губы.
С распространением сыпи катаральные явления постепенно стихают. Постепенно снижается температура, возвращается аппетит, уменьшается и увлажняется кашель
Новые высыпания «подсыпаются» 3-7 дней. Потом наступает период пигментации.
С этого момента условно начинается выздоровление пациента. Элементы сыпи постепенно темнеют, становятся коричневыми. Кожа может шелушиться.
Пигментация также проходит сверху вниз, начиная с более ранних элементов. Продолжается этот период до двух недель. Корь не оставляет после себя шрамов или других следов.
После кори остается стойкий иммунитет. Повторное заражение инфекцией встречается очень редко.
Сколько ребенок заразен при кори?
Человек становится заразным за 2-4 дня до того, как станет появляться сыпь. По сути, тогда еще, когда с точностью определить, корь ли это, не всегда возможно. Таким образом, больной за это время может заразить все свое окружение.
Во время катарального периода больной максимально заразен. В период высыпаний первые 4 дня больной также активно выделяет вирус, но в меньшей степени, чем в период катара. Поэтому на это время карантинные мероприятия должны соблюдаться строго.
Если корь у ребенка протекает с осложнениями (пневмония, энцефалит), то период заразности длиннее. Больной может заражать окружающих 10 дней с того дня, когда начала появляться сыпь.
Когда ребенок после кори допускается в коллектив?
Если корь протекала без осложнений, переболевшему ребенку дадут разрешение посещать детский коллектив, когда пройдет 8-10 дней от первых признаков сыпи.
Лечение
Лечат неосложненные формы болезни в домашних условиях. При среднетяжелом и тяжелом течении инфекции ребенку показана госпитализация.
Дети младшего возраста госпитализируются в обязательном порядке, так как риск развития осложнений у них очень высок. Такие дети нуждаются в тщательном медицинском наблюдении, которое обеспечить на дому не представляется возможным.
Специфического лечения от кори нет. Все лечебные мероприятия сводятся к облегчению состояния больного, уменьшению клинических проявлений и предотвращению осложнений болезни.
Для этого используется симптоматическая терапия. При повышении температуры рекомендуются жаропонижающие (ибупрофен, парацетамол).
Обильное питье, регулярное проветривание и увлажнение воздуха в помещении препятствует пересыханию слизистых оболочек, чего при высокой температуре трудно избежать.
Детям рекомендована щадящая диета. Из-за боли в горле ребенку лучше предлагать теплую и нетвердую пищу.
При выраженном отеке носоглотки назначаются солевые растворы для промывания носа, сосудосуживающие капли.
Также нередко назначаются антигистаминные препараты (противоаллергические – супрастин, лоратадин, фенистил), которые также помогают бороться в сильным отеком слизистой носа и гортани. Отек проявляется осиплостью голоса.
В зависимости от возраста детям при боли в горле назначаются спреи, полоскания, таблетки для рассасывания. Отхаркивающие препараты, мукалитики (амброксол, бромгексин, АЦЦ) также назначаются пациентам с кашлем для разжижения мокроты и облегчения ее выведения.
Так как корь имеет вирусную природу, антибактериальная терапия не назначается. Только при бактериальных осложнениях коревой инфекции, например, при пневмонии, назначение антибиотиков правомочно.
Больным корью полезны продукты, содержащие много витаминов. Особенно важны витамины С и А.
Известный факт, что дети, испытывающие дефицит витамина А, подвержены более тяжелому течению кори. Проводимое в Южной Африке исследование показало, что включение в терапевтическую схему высоких доз витамина А привело к снижению смертности от кори и снизило процент осложнений этой инфекции.

Витамин А повышает защитные силы слизистых оболочек. Он стимулирует активность клеток крови, отвечающих за иммунитет – лейкоцитов. Также он активизирует другие факторы иммунитета, обеспечивающие неспецифическую защиту организма.
Особенности гигиены при кори
Очень часто родители интересуются можно ли купать ребенка с той или иной сыпью.
При кори ребенка купать не только можно, но и нужно. Только в период высокой температуры нужно регулировать температуру воды и время купания так, чтобы не спровоцировать усиления жара.
Важно следить за гигиеной глаз, если наблюдается воспалительный процесс конъюнктивы. Рекомендовано промывать глаза раствором фурацилина, отваром календулы или ромашки. Протирают глаза от наружного уголка глаза к внутреннему. На каждый глаз используют отдельный тампон.
При выраженном гноетечении используют противомикробные или антибактериальные средства для глаз. Например, сульфацил натрия (альбуцид).
Чем опасна корь?
Главная опасность кори заключается в ее частых осложнениях. Выделяют первичные и вторичные осложнения.
Первичные осложнения вызывает непосредственно вирус. Вторичные возникают из-за присоединения бактериальной флоры на фоне общего снижения иммунитета
Чаще всего осложнения возникают со стороны дыхательной системы.
Осложнением кори часто бывает воспаление легких, или пневмония. Частота встречаемости этого осложнения – 5%. То есть, один случай на 20 случаев болезни.
Второе частое осложнение кори – воспаление гортани, или ларингит. Частота встречаемости этого осложнения – 10%. То есть, один случай на 10 случаев болезни.
Другими опасными осложнениями могут быть воспаление плевральных оболочек, покрывающих легкие (плеврит), воспаление пазух носа (синусит).
Как правило, такие осложнения возникают в разгар катарального периода, на пике всех симптомов интоксикации.
Нередко у детей развиваются во время кори поражения мозга и/или его оболочек: менингит (частота 1/500), энцефалит (частота 1/1000), менингоэнцефалиты.
Такие осложнения могут вызвать смерть детей или тяжелые последствия в виде паралича, эпилепсии, нарушения интеллекта или психики.
Чаще поражения нервной системы диагностируются на спаде симптомов интоксикации, в конце периода высыпаний.
У детей иногда на фоне кори развивается отит, или воспаление среднего уха (частота 1/10), воспаление роговицы, или кератит (частота 1/50), что может грозить нарушением слуха, зрения.
У маленьких детей иногда развиваются воспалительные заболевания пищеварительной системы (энтериты, колиты). Эти процессы имеют вторичный характер, то есть, провоцирует их развитие присоединившаяся вторичная бактериальная флора.
Из-за высокого риска развития осложнений (около 30%) участковый педиатр должен наблюдать ребенка как можно чаще. Если течение кори осложняется или утяжеляется состояние ребенка, госпитализацию проводят немедленно.
Профилактические мероприятия
Профилактику кори у детей можно разделить на специфическую и неспецифическую.
Самый эффективный метод специфической профилактики – вакцинация.
Современный календарь прививок предлагает вакцинацию многокомпонентной вакциной КПК (паротит, корь, краснуха). Прививку делают в 12 месяцев, потом повторяют в 6 лет. После прививки иммунитет против кори сохраняется 15 лет.
Также возможно проводить экстренную вакцинацию после контакта с вирусоносителем. Но этот метод профилактики оправдан только 3 дня после контакта.
Все всегда боятся поствакцинальных реакций и осложнений, задают по этому поводу много вопросов. Постараюсь осветить самые часто задаваемые.
После прививки могут проявиться признаки легкой формы заболевания корью. Может подняться температура, появиться незначительная сыпь.
Это нормально. Это механизм действия любой вакцины, учитывая, что вакцина – это ослабленные или убитые возбудители заболевания или их компоненты.
Попадая в организм, естественно, они вызывают легкие признаки инфекции, с которыми организм без труда справляется. Зато при повторном внедрении в организм этого же вируса в организме будут сохраняться особые белки – антитела, которые сразу распознают и убивают вирус.
Состояние малыша после введения вакцины чаще всего удовлетворительное, самочувствие не страдает.
Ребенок с такими проявлениями не заразен для окружающих.
Прививка против кори иногда вызывает снижение числа клеток крови, отвечающих за свертывание крови – тромбоцитов. Развивается так называемая тромбоцитопения (1 случай на 40 000 привитых).
Описаны случаи поражения головного мозга после вакцинации – энцефалопатия. Частота такого осложнения – 1 случай на 100 000 привитых.
Привитый ребенок, к сожалению, может в период вспышки кори заболеть. Но заболевание пройдет значительно легче и без риска осложнений.
Коревая вакцина производится на основе белка куриного, реже перепелиного яйца. Поэтому в противопоказаниях к вакцинации указана выраженная аллергическая реакция на яйца. Аллергия может стать причиной анафилактического шока, отека Квинке, генерализованной крапивницы.
Также есть возможность пассивной иммунизации для тех, кто не привит и контактировал с больным корью. Она проводится для экстренной профилактики ребенку с противопоказаниями к вакцинации или детям от трех месяцев до года.
В основе такой профилактики лежит введение противокоревого иммуноглобулина. Это препарат, содержащий антитела против вируса кори, выделенные из донорской крови.
Введение противокоревого иммуноглобулина оптимально проводить в первые пять дней от предполагаемого контакта с больным. Препарат вводится внутримышечно. Иммуноглобулин обеспечивает защиту от инфекции на один месяц.
По истечению этого срока при повторном контакте с больным корью необходимо вводить новую дозу иммуноглобулина.
Профилактика распространения кори в детском коллективе
После выявления больного корью в детском коллективе проводятся противоэпидемические мероприятия.
Проводится изоляция больного, разобщение контактных лиц на 21 день, дезинфекция помещения и посуды, проветривание, кварцевание групп. Проводят ежедневный профилактический осмотр контактных детей, термометрию.
Про корь у детей вам рассказала практикующий врач-педиатр и дважды мама Елена Борисова-Царенок.
agushkin.ru