Инфильтрат аппендикса - Ординаторская. Инфильтрат после удаления аппендицита
Инфильтрат после удаления аппендицита. Распространенные осложнения аппендицита: до и после операции
- Личный кабинет
- Нейротехнологии.рф
- Главная
- Что это за сайт?
- Что такое нейротехнологии?
- Новости сайта
- Глоссарий терминов
- Команда
- Контакты и связь
- Статьи и публикации
- Все статьи
- Лечебная диета
- Причины заболеваний
- Свойства лекарств
- Поджелудочная железа
- Советы врачей
- Нейроновости
- Познавательные видео
- Мероприятия
- Документы
xn--c1adanacpmdicbu3a0c.xn--p1ai
Аппендикулярный инфильтрат при остром аппендиците
Аппендикулярный инфильтрат является достаточно частым осложнением острого аппендицита, регистрируемым в 1% случаев. Являясь классическим примером местного ограниченного перитонита, морфологически он представляет собой воспалительную опухоль, формирующуюся вокруг воспаленного червеобразного отростка. В образовании аппендикулярного инфильтрата принимают участие органы, прилежащие к отростку. За счет наложений фибрина, слепая кишка, большой сальник, петли подвздошной кишки как бы склеиваются между собой, отграничивая источник инфекции от свободной брюшной полости.В тех случаях, когда червеобразный отросток располагается низко или, вообще в малом тазу, инфильтрат легко определяется при ректальном и вагинальном исследовании в виде болезненного эластического образования. У женщин при такой ситуации в инфильтрат вовлекаются придатки матки, что требует проведения дифференциальной диагностики с острыми воспалительными заболеваниями придатков матки (пиосальпинксом, аднекстумором).
При благоприятном течении заболевания больных перестают беспокоить боли даже при движении и пальпации, исчезает гипертермия. Опухолевидное образование постепенно уменьшается в размерах и, в конечном итоге, как правило, через 7-10 дней от начала лечения, полностью исчезает.
Больная С. 45 лет была доставлена в клинику с диагнозом острый аппендицит. При беседе с больной установлено, что заболела 3 дня назад, когда среди полного благополучия появились ноющие боли в верхних отделах живота, сопровождавшиеся тошнотой. Вскоре боли переместились в правую подвздошную область, по-прежнему носили ноющий характер, усиливались при ходьбе. На протяжении 2 дней боли сохранялись, однако, к врачу не обращалась. Лишь к исходу 3 дня, по настоянию родственников, обратилась в поликлинику и была направлена на госпитализацию. При осмотре состояние больной удовлетворительное. Кожный покров и слизистые обычной окраски. В легких везикулярное дыхание, проводится симметрично с обеих сторон. Пульс 80 ударов в минуту. Температура тела 37,0°С. Язык влажный, обложен у корня серым налетом. Живот симметрично принимает участие в дыхании всеми отделами.
При пальпации брюшная стенка мягкая, имеется болезненность в правой подвздошной области, где нечетко пальпируется опухолевидное образование 10x6см, не смещаемое, эластической консистенции с гладкой поверхностью При пальцевом ректальном и вагинальном исследовании патологии не выявлено. Диагностирован аппендикулярный инфильтрат. Начата консервативная терапия. Через сутки после начала терапии боли в животе не беспокоят, температура тела нормальная. Опухолевидное образование в правой подвздошной области прежних размеров, но контуры его стали четко определяться, болезненность при пальпации менее выражена Еще через 2 дня инфильтрат стал уменьшаться в размерах. Через неделю удавалось пальпировать лишь уплотненную и несколько увеличенную слепую кишку. Произведена ирригоскопия - органической патологии слепой кишки и других отделов ободочной кишки не выявлено. Больная выписана домой. Через 3 месяца госпитализирована в плановом порядке, произведена аппендэктомия.
Осложнением аппендикулярного инфильтрата является абсцедирование. При этом на фоне проводимого консервативного лечения состояние больных ухудшается, как правило, трактуется как средней тяжести Появляется недомогание, слабость. Повышается температура. Иногда она носит гектический характер, сопровождается повышенной потливостью и ознобом. Возрастает болезненность инфильтрата при пальпации, контуры его становятся нечеткими. При УЗИ рядом со слепой кишкой удается определить полость с неоднородным содержимым.
Клиническая диагностика аппендикулярного инфильтрата всегда несет в себе опасность диагностической ошибки. Опухолевидное образование, которое определяется в правой подвздошной области, может явиться следствием самых разнообразных заболеваний Наиболее часто дифференциальную диагностику приходится проводить с опухолью слепой кишки.
Заподозрить опухоль можно исходя из анамнеза заболевания - отсутствия типичного для острого аппендицита «острого» начала заболевания, большой длительности заболевания, немотивированной слабости, ухудшения или извращения аппетита, похудания, наличия анемии У больных раком слепой кишки при пальпации определяется безболезненное, плотное, смещаемое, иногда бугристое опухолевидное образование, относительно небольшого размера. Однако если при раке слепой кишки присоединяется перифокальное воспаление, то пальпаторно отличить раковую опухоль от аппендикулярного инфильтрата становится не возможно.
Для исключения диагностической ошибки у всех больных с аппендикулярным инфильтратом после стихания острых явлений воспаления необходимо обследовать ободочную кишку - произвести ирригоскопию, а при необходимости - колоноскопию.
Больная А. 56 лет находилась в клинике по поводу аппендикулярного инфильтрата. Исходя из клинических данных диагноз не вызывал сомнений. Консервативная терапия на протяжении 10 дней позволила полностью устранить боли в животе, исчезла гипертермия, заметно улучшилось самочувствие больной. Опухолевидное образование в правой подвздошной области уменьшилось в размерах и определялось в виде плотной, смещаемой безболезненной опухоли. Произведена ирригоскопия - обнаружены рентгенологические признаки рака слепой кишки. Диагноз был подтвержден при колоноскопии и верифицирован биопсией высоко дифференцированная аденокарцинома. Оперирована в плановом порядке, произведена лапароскопическая правосторонняя гемиколэктомия. Выписана домой в удовлетворительном состоянии.
Лечение аппендикулярного инфильтрата (консервативное). Тактика печения больных с диагностированным по клиническим данным аппендикулярным инфильтратом строго консервативная.
Лечение должно проводиться только в хирургическом стационаре. Другие варианты - амбулаторное, в терапевтическом отделении, - абсолютно исключены.
Больным назначается постельный режим - большее время дня они должны находиться в постели. Диетотерапия, предоставляющая функциональный покой кишечнику (легко усваиваемая пища без инградиентов, раздражающих кишечник). Отвлекающая местная терапия в виде холода (пузырь со льдом) на область инфильтрата. Антибактериальная терапия не является строго обязательным компонентом, но, как правило, она проводится комбинацией попусинтетических пенициллинов или цефалоспоринов 11 или 111 поколений с аминогликозидами и метронидазолом или монотерапия ципрофлоксацином. Применение антибиотиков резерва недопустимо.
Аппендикулярный инфильтрат иногда не удается диагностировать до операции, и врач устанавливает диагноз во время лапароскопии или операции. В этих случаях тактика лечения должна быть дифференцированной и строится на детальной оценке состояния инфильтрата.
Если во время лапароскопии или операции обнаруживается аппендикулярный инфильтрат, который легко разделяется при инструментальной пальпации, так называемый «рыхлый» инфильтрат, то это, с одной стороны, свидетельствует о ненадежном отграничении очага инфекции, а с другой стороны, позволяет без особых трудностей выполнить аппендэктомию. Поэтому в таких случаях показано удаление червеобразного отростка.
Если выявляется «плотный» инфильтрат, который не поддается осторожному разделению, то в этих случаях к инфильтрату подводят резиново-марлевый тампон. Тампонада производится превентивно, на случай абсцедирования инфильтрата в послеоперационном периоде. В послеоперационном периоде проводится консервативная терапия, как было описано выше.
Больные могут быть выписаны домой лишь после стойкого улучшения самочувствия, полного рассасывания инфильтрата и обследования слепой кишки. В последующем, через 0-4 месяца, больным показана аппендэктомия в плановом порядке.
Целесообразность планового оперативного лечения иллюстрирует следующее наблюдение.
Больная Р 43 лет находилась в клинике по поводу аппендикулярного инфильтрата. При поступлении определялся больших размеров инфильтрат, занимавший всю правую подвздошно-паховую область и достигавший пупка в верхнемедиальном направлении. Больная получала консервативную терапию, включая антибиотики. Заболевание носило упорный характер и, несмотря на удовлетворительное состояние больной, длительное время инфильтрат не уменьшался в размерах, сохранялся вечерний субфебриллетет. Данных за абсцедирование, включая и результаты УЗИ, не было. При ирригоскопии и колоноскопии патологии слепой и терминального отдела подвздошной кишки выявлено не было. Инфильтрат полностью исчез пишь спустя 35 дней лечения. Выписана из стационара с рекомендацией явиться для планового лечения через 4 месяца. Явилась на госпитализацию пишь спустя 8 месяцев. За прошедшее время чувствовала себя здоровой, боли в животе не беспокоили, гипертермии не было, прибавила в весе 9 кг. Оперирована в плановом порядке доступом в правой подвздошной области. С техническими трудностями выделен червеобразный отросток, который располагался ретроцекально. Отросток был резко гиперемирован и инфильтрирован, деформирован и фиксирован плотными фиброзными сращениями к слепой кишке и париетальной брюшине. Произведена аппендэктомия. При осмотре удаленного червеобразного отростка установлено, что в его просвете еливкообразный гной При морфологическом исследований-лейкоцитарная инфильтрация всей толщи стенки, поля деструкции слизистого и поделизистого слоя. Послеоперационный период протекал без осложнений.
Лечение абсцедирующего аппендикулярного инфильтрата. В случаях, когда диагностируется абсцедирующий аппендикулярный инфильтрат, больные подлежат срочному хирургическому лечению дренированию полости гнойника, - поскольку имеется реальная угроза вскрытия абсцесса в свободную брюшную полость. Перед операцией целесообразно произвести УЗИ. как для подтверждения диагноза, так и с целью локализации полости гнойника. Возможна пункция и дренирование полости абсцесса под ультразвуковым наведением, именно этому способу лечения следует отдавать предпочтение.
Операция должна быть выполнена внебрюшинным доступом, чтобы исключить инфицирование брюшной полости. Поскольку в подавляющем большинстве случаев аппендикулярные инфильтраты занимают правую подвздошную ямку, операция производится косым переменным доступом в правой подвздошной области, как и при остром аппендиците. Рассекается кожа и под. кожная клетчатка, вскрывается апоневроз наружной косой мышцы живота, тупо разъединяются волокна внутренней косой и поперечной мышц. Париетальная брюшина ни в коем случае не вскрывается. Указательным пальцем, введенным в предбрюшинную клетчатку, отслаивается париетальная брюшина, при этом всегда четко определяется тугоэластическая поверхность инфильтрата. Пальцем необходимо обнаружить участок размягчения (флюктуации) инфильтрата. Интраоперационное выявление полости гнойника существенно упрощается при наличии информации о локализации абсцесса, полученной до операции при УЗИ.
Обнаружив флюктуацию, в ее проекции, тупо вскрывают брюшину (пальцем или кончиком корнцанга). Выделяющийся гной аспирируют отсосом. Производится пальцевая ревизия полости абсцесса, при наличии секвестров или каловых камней производится их удаление. Гнойная полость промывается раствором перекиси водорода и дренируется трубкой или резиново-марлевым тампонсм. Разделение инфильтрата, попытки выделения червеобразного отростка или, тем более, попытки аппендэктомии недопустимы.
В послеоперационном периоде производятся перевязки Следует помнить о возможности возникновения у больных калового свища. Как правило, такие свищи бывают трубчатыми, исходят из основания отростка и самостоятельно закрываются. Больные должны находиться в стационаре до заживления раны (при наличии сформированного калового свища больные могут быть выписаны на амбулаторное лечение). В последующем, не ранее чем через 6 месяцев, показано плановое оперативное лечение - аппендэктомия.
Больной С. 62 лет находился в стационаре по поводу аппендикулярного инфильтрата. Несмотря на проводимое лечение на 4 сутки у больного повысилась температура тела до 38,6°С, усилились боли в правой подвздошной области, пальпируемый инфильтрат несколько увеличился, заметно возросла болезненность при пальпации. При УЗИ обнаружена не гомогенная полость 3x2 см тотчас ниже купола слепой кишки. Диагностировано абсцедирование аппендикулярного инфильтрата Больной срочно оперирован под общим обезболиванием. Косым переменным разрезом в правой подвздошной области рассечена кожа и подкожная клетчатка. Разъединены волокна внутренней косой и поперечной мышц. Париетальная брюшина гиперемирована. Пальпаторно определяется плотный инфильтрат. При пальцевой ревизии поверхности инфильтрата обнаружен участок флюктуации, непосредственно прилежащий к ране. Пальцем вскрыта брюшина над инфильтратом - выделился зловонный гной в количестве 5-бмл. Взят посев.
При пальцевой ревизии полости затеков не обнаружено, секвестров нет. Полость промыта раствором перекиси водорода и дренирована резиново-марлевым тампоном. Рана ушита до тампона. Ближайший послеоперационный период протекал без осложнений. На 3 сутки после операции произведено подтягивание тампона, а на 4 сутки, он заменен на марлевую гурунду с мазью левомеколь. При следующей перевязке отмечено необильное выделение из раны кишечного содержимого. Производились ежедневные перевязки. Постепенно сформировался точечный каловый свищ. Больной выписан на амбулаторное лечение. Свищ самостоятельно закрылся через 2 недели. Спустя 7 месяцев больной госпитализирован для планового оперативного лечения. Под общим обезболиванием иссечен старый послеоперационный рубец в правой подвздошной области. Вскрыта брюшная полость. Разделены спайки, после чего выделен купол слепой кишки. Червеобразный отросток располагался в типичном месте - снизу несколько медиальнее слепой кишки. Представлял собой плотный тяж, деформированный грубыми сращениями со стенкой слепой кишки и большим сальником. Произведена аппендэктомия. Рана брюшной стенки послойно ушита наглухо. Выздоровление.
Д.Г. Кригер, А.В.Федоров, П.К.Воскресенский, А.Ф.Дронов
medbe.ru
Аппендицит - инфильтраты и абсцессы
Аппендицит — инфильтраты и абсцессы
При описании патологической анатомии острого аппендицита приведены данные о своеобразных изменениях в брюшной полости при образовании аппендикулярных инфильтратов.
Клиническая картина у больных с инфильтратом начинается обычным приступом острого аппендицита. Инфильтрат образуется через 2—3 дня после приступа. Следовательно, эта осложненная форма острого аппендицита появляется у больных, поступающих в стационар в поздние сроки, когда воспалительный процесс локализовался и приобрел другую форму.
Общее состояние у больных удовлетворительное, к моменту поступления в клинику боли в животе становятся слабее. На первый план выступают признаки острого воспалительного процесса: высокая температура (до 38—39°), соответствующий пульс, гиперемия лица. Кроме умеренных, а иногда довольно сильных пульсирующих болей и повышения температуры, больные жалуются на задержку стула, слабость, недомогание. Язык обложен белым налетом, влажный. Живот правильной формы или выпячен в правой подвздошной области, что отражается на участии передней брюшной стенки в дыхании. При перкуссии обнаруживается болезненность и притупление в правой подвздошной области, а при пальпации — плотное неподвижное болезненное образование различной величины. Границы инфильтрата, как правило, четкие. Симптомы раздражения брюшины отсутствуют или выражены слабо. Признаков воспаления брюшины в других отделах живота нет или они незначительны. Стул задержан, мочеиспускание не страдает. При низком расположении инфильтрата могут быть тенезмы, учащенный стул и учащенное болезненное мочеиспускание.
Дальнейшее течение аппендикулярного инфильтрата может пойти по трем путям:
1) прогрессирование процесса с увеличением инфильтрата и нарастанием признаков разлитого перитонита,2) рассасывание,3) абсцедирование.
В первом случае состояние .больного ухудшается, боли нарастают, температура держится на высоких цифрах, присоединяется повторная частая рвота, становится сухим язык, появляется вздутие живота, не отходят газы, нет стула, уменьшается суточное количество мочи, нарастают патологические изменения в крови и моче.
При благоприятном течении заболевания боли постепенно стихают, температура снижается до нормальной, исчезают патологические изменения крови, восстанавливается функция кишечника, улучшается состояние больного, инфильтрат уменьшается и исчезает в течение 10—14 дней.
У некоторых больных наступает абсцедирование инфильтрата: при общем удовлетворительном состоянии остается высокой температура (повышающаяся по вечерам), они бледны, вялы, теряют вес, инфильтрат не имеет тенденции к уменьшению, границы его становятся более четкими. Через 7—8 дней от начала болезни при поверхностном расположении инфильтрата можно определить зыбление (флюктуацию). В общем анализе крови обнаруживаются резкое ускорение РОЭ, высокий лейкоцитоз, сдвиг в формуле белой крови, токсическая зернистость лейкоцитов и другие изменения, свойственные затянувшемуся гнойному процессу.
Для лечения инфильтратов разработана определенная схема: строгий постельный режим, холод на область, инфильтрата, жидкая пища, антибиотики, противовоспалительные средства (метилурацил, пентоксил) и непременна двусторонняя новокаиyовая блокада по А. В. Вишневскому. Блокаду надо делать в первые часы поступления больного. В борьбе с воспалительными процессами она особенно эффективна в ранние стадии. Если воспаление находится в стадии инфильтрации, то новокаиновая блокада не только задерживает дальнейшее развитие процесса, а значительно ускоряет его обратное развитие.
При стихании острых воспалительных явлений холод заменяют тепловыми процедурами (грелки, физиотерапевтические процедуры, компрессы) и отменяют антибиотики. Через 1—2 недели после исчезновения инфильтрата делают аппендэктомию.
В случаях нарастания воспалительных явлений и распространения перитонита показано оперативное вмешательство: лапаротомия, туалет брюшной полости, введение в брюшную, полость антибиотиков с 0,8%-ным раствором метилурацила и отграничение инфильтрата марлевыми тампонами. При разлитом перитоните надо сделать дополнительный разрез в левой подвздошной области и через него дренировать брюшную полость полиэтиленовыми трубками и полосками перчаточной резины, При тяжелых формах перитонита применяют’постоянное промывание брюшной полости.
Появление признаков абсцедирования инфильтрата требует оперативного вмешательства. Операцию делают под местной анестезией или под масочным наркозом. Послойно над инфильтратом рассекают ткани до брюшины. Пальцем определяют участок размягчения и пунктируют толстой иглой. Получив гной, по игле тупо разъединяют ткани послойно и удаляют отсосом гнойно-некротические массы. Удалив содержимое гнойника, надо обработать полость 2%-ным раствором хлорамина или другим антисептиком и дренировать резиновыми полосками и синтетическими трубками. После операции воспалительные явления быстро ликвидируются. Рана, естественно, заживает, вторичным. натяжением.
В лечении инфильтративных форм аппендицита можно встретиться й с такими наблюдениями, когда инфильтрат, значительно уменьшившись в размерах, как бы застывает в этом состоянии и долго, иногда до двух недель,, не имеет тенденции ни к нагноению, ни к рассасыванию. Повторная новокаиновая блокада эффекта не дает. В таких случаях целесообразно пунктировать, инфильтрат, (конечно, если он прилежит к передней или боковой стенке живота). После пункции инфильтрат быстро рассасывается; надежность этого приема неоднократно проверена практикой. Пункция имеет и диагностическое значение. Если обнаруживается гной, то возникает необходимость хирургического, вмешательства. Механизм действия пункции надо объяснить повреждением инфильтрата и стимуляцией в результате этого защитных реакций организма. Этот способ лечения ин-фильтратов перекликается с методом, лечения Гелиодором кар-бункулов в далекие от нас времена. Он брал толстую суровую нитку и с помощью.большой иглы проводил ее под карбункулом в здоровых тканях, оставляя один конец нити, длинным, а другой .коротким. Через 12-—24 часа он потягивал за нить и изменял ее положение. Карбункул быстро абсцедировал и очищался от гнойно-некротических масс. Действующим началом здесь являются продукты клеточного распада, которые современными учеными называются естественными стимуляторами регенерации. Они обладают и мощным противовоспалительным действием.
Больной К., 53 лет, доставлен в,клинику 12 .сентября 1972 года машиной скорой помощи с диагнозом «острый аппендицит».
Жаловался на сильные нарастающие боли в животе, рвоту. Заболел три дня назад. Вскоре после еды появились сильные боли по всему животу, жидкий стул. Ночью боли локализовались в правой подвздошной области, присоединились тошнота и рвота, повысилась температура. К утру состояние больного улучшилось, и он к врачу не обращался. Ухудшение состояния вынудило родственников через два дня вызвать машину скорой помощи.
При поступлении общее состояние больного средней тяжести. Температура 37°. Пульс 100 ударов в минуту. Язык обложен белым налетом, суховат. Правая половина живота уплощена, отстает в дыхании. В правой подвздошной области определяется перкуторная болезненность, притупление перкуторного звука и резкое напряжение мышц. Положительные симптомы Воскресенского, Щеткина — Блюмберга и Ровзинга. Симптомы раздражения брюшины определяются по всему животу.
С диагнозом «острый аппендицит» больного взяли на операцию, во время которой обнаружили большой инфильтрат с наличием прозрачного выпота в брюшной полости. Инфильтрат отгородили тампонами, в брюшную полость ввели раствор метилурацила с пенициллином и дренировали ее полиэтиленовыми трубками. Затем проводили консервативную терапию.
Перед оперирующим хирургом можно поставить ряд вопросов, и в частности: предполагал ли он до операции у больного наличие инфильтрата? Если не предполагал — значит оперировал по поводу острого аппендицита с отчетливыми перитонеальными явлениями. Если предполагал, то, значит, у больного была симптоматика нарастающего перитонита. Если при наличии инфильтрата имеется симптоматика перитонита, имеющего склонность к распространению на другие отделы брюшной полости, то показано оперативное вмешательство.
Судя по записям в истории болезни, хирург не распознал до операции инфильтрат. Этому мешало резкое напряжение мышц живота в правой подвздошной области. Значит, операция была выполнена по поводу острого аппендицита. Однако если бы инфильтрат был распознан до операции, то и тогда следовало оперировать больного, так как у него были признаки разлитого перитонита, что нашло подтверждение на операции (выпот).
Через три недели состояние больного вполне удовлетворительное, жалоб нет, он ходит, рана зажила. Язык влажный, чистый. Живот участвует в дыхании, неболезиенный. В правой подвздошной области — свежий рубец с корочкой в центре. При пальпации тотчас под брюшной стенкой прощупывается инфильтрат овальной формы с четкими границами размером 6X8 см. Консервативное лечение, в том числе повторные поясничные блокады по А. В. Вишневскому, эффекта не дали. Необходимо добиться полного рассасывания инфильтрата для того, чтобы в последующем сделать аппендэктомию. З/Х-72 г. под местной анестезией 0,25%-ным раствором новокаина произведена пункция инфильтрата тонкой иглой. Гноя не получено. Через 4 дня инфильтрат не определялся.
Всем больным после рассасывания инфильтрата непременно надо делать аппендэктомию. Необходимость операции обусловлена тем, что в последующем может повториться приступ острого аппендицита, а при остром аппендиците операцию с большими сращениями и спайками, остающимися после инфильтрата, делать значительно труднее.
dr-kruglov.ru
Аппендикулярный инфильтрат - Хирургия
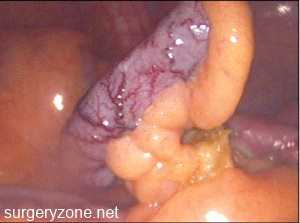 Аппендикулярный инфильтрат это конгломерат органов и тканей, формирующийся вокруг воспаленного червеобразного отростка и обычно состоящий из участка инфильтрированного — большого сальника, купола слепой и петель подвздошной кишки, связанных между собой и окруженных фибринозными спайками. Как местный воспалительный процесс, аппендикулярный инфильтрат самостоятельно или под влиянием лечения может на стадии инфильтрации тканей подвергнуться обратному развитию или перейти в следующие фазы — секвестрации некротизированных тканей и их гнойного расплавления с образованием абсцесса. Возникновению способствует ряд причин: характер воспалительного процесса и анатомические особенности червеобразного отростка, возрастные и иммунологические особенности организма, характер патогенного возбудителя.
Аппендикулярный инфильтрат это конгломерат органов и тканей, формирующийся вокруг воспаленного червеобразного отростка и обычно состоящий из участка инфильтрированного — большого сальника, купола слепой и петель подвздошной кишки, связанных между собой и окруженных фибринозными спайками. Как местный воспалительный процесс, аппендикулярный инфильтрат самостоятельно или под влиянием лечения может на стадии инфильтрации тканей подвергнуться обратному развитию или перейти в следующие фазы — секвестрации некротизированных тканей и их гнойного расплавления с образованием абсцесса. Возникновению способствует ряд причин: характер воспалительного процесса и анатомические особенности червеобразного отростка, возрастные и иммунологические особенности организма, характер патогенного возбудителя.
Частота возникновения аппендикулярного инфильтрата среди больных острым аппендицитом, по данным литературы, колеблется от 1,7 до 19,2 %. Но в большинстве сообщений она не превышает 2—4 %, а по данным клиники она равна 1,9 %. Некоторые авторы отмечают, что аппендикулярный инфильтрат чаще возникает при ретроцекальном расположении аппендикса, другие не подтверждают такой закономерности, так как при этом осложнении наблюдали более частое расположение отростка впереди или медиально от слепой кишки. По мнению В. И. Колесова, аппендикулярные инфильтраты и гнойники в 6 раз чаще возникают у больных в возрасте за 60 лет, по наблюдениям нашей клиники это осложнение чаще возникало у женщин и больных в возрасте до 60 лет. Разноречивы данные и относительно значения других перечисленных выше факторов. Все это дает основание предполагать, что возможность образования аппендикулярного инфильтрата во многом определяется индивидуальной реакцией организма на очаг воспаления при остром аппендиците, т. е. при одинаковом анатомическом расположении червеобразного отростка, идентичности высеваемой микрофлоры и примерно сходном общем состоянии больных у одних из них происходит выраженное отграничение воспалительно-деструктивного процесса (образование аппендикулярного инфильтрата), а у других при тех же местных условиях развивается разлитой (диффузный) гнойный или ихорозный перитонит.
Симптомы аппендикулярного инфильтрата
По клиническому течению можно выделить ранние инфильтраты, возникающие в первые 2 сут. от начала заболевания (появление их обычно связано с острыми деструктивными изменениями в червеобразном отростке), и инфильтраты, возникающие на 3—5 день от начала приступа острого аппендицита. Наиболее частым исходом ранних инфильтратов является образование периаппендикулярного абсцесса. Клиническая симптоматика такого инфильтрата не имеет существенных особенностей по сравнению с клиникой острого деструктивного аппендицита, но при обследовании больного, как правило, имеется напряжение брюшной стенки в правой подвздошной области, которое препятствует обнаружению инфильтрата. Лишь в случае отсутствия защитного напряжения брюшной стенки инфильтрат может быть определен как болезненное плотноватой консистенции образование, иногда подвижное, без четких границ.
При возникновении инфильтрата в более поздние (3—5 дней) сроки от начала заболевания первоначальные боли обычно уменьшаются и принимают характер тупых, тянущих и локализующихся в правой подвздошной области. Сохраняется «кашлевой симптом» и болезненность в правой подвздошной об
surgeryzone.net
просто в этом случае получилось так, что к отростку "переползли" некоторые органы живота, чтобы отграничить остальную полость и в случае разрыва не было бы перитонита. это вариант нормы. если сейчас резать, что придется "с мясом" отделять эти органы-защиту, а нам оно не надо. поэтому сначала успокаиваем организм, чтоб он не так активно реагировал на воспаление. тогда отросток откроется и его можно удалить как обычно.большинство аппендэктомий сейчас проводится так же, как и "раньше", не волнуйтесь :) просто в данной ситуации организм запаниковал раньше, что несколько мешает лечению. Большое спасибо, о такой интересной самозащите организма и не подозревала! В животе есть специальный орган - большой сальник, защищающий органы брюшной полости. Свисает спереди перед кишками, как фартук. Он может "затыкать" собою дырки в органах, брюшной стенке, обволакивать воспаленные органы. К сожалению, у человека он слишком часто не может справиться с повреждением или заражением и тогда развивается перитонит. А у животных он работает гораздо эффективнее. Edited at 2012-11-21 11:22 (UTC) Я всю жизнь наивно считала, что воспаленный аппендикс допускает только два варианта развития: под нож хирурга или под метр гробовщика. Век живи - век учись, оказывается, некоторые тушки справляются своими силами. Спасибо. Ну это продукт массового санпросвета. Пусть лучше люди считают, что при аппениците без операции смерть, чем надеются, что у них все само рассосется. Широко известный в узких кругах Моше Шайн по этому поводу сказал :"ни в коем случае не назначайте больному с аппендицитом антибиотики - вы можете нечаянно его вылечить". Встречал в довольно свежей периодической литературе скандинавские статьи по консервативному(не оперативному) лечению аппендицита. На полном серьезе. Удивлю Вас еще сильнее, но скажу: из больных с остром аппендицитом, если их не оперировать, умирают всего 10%. Аппендикулярный инфильтрат, который так хорошо описан у Мондора(шикарная книжка по неотложной диагностике 19З9 года), формируется сейчас лишь в 1-3 % случаев - таких больных очень мало, гораздо чаще у запущенных мы имеем уже абсцессы. Думается, это связано с тем, что сейчас легче доступна хирургическая помощь и люди все же, так или иначе, оперируются в 1-3 сутки от начала заболевания. А парня вашего прооперировали, не наговаривайте на коллегов:)- ему просто диагностическую лапароскопию сделали(детям её делают под общим наркозом- ЭТН, да и взрослым тоже, почти везде), увидели плотный инфильтрат, и отстали от греха подальше - тактика вполне оправдана. Всё нормально. Здравствуйте. После обнаружения инфильтрата и курса антибиотиков, снятия воспаления, каковы шансы приступа аппендицита по истечении времени? У меня с момента его лечения прошло 1,5 года.Периодически аппендицит напоминает о себе. Как скоро стоит удалять аппендицит? | |
ru-doktora.livejournal.com
Осложнения после удаления аппендицита | Здоровье, быт, увлечения, отношения
Нередко осложнения после удаления аппендицита могут быть довольно тяжелыми. К ним относят внутрибрюшные гнойники, абсцесс, пилефлебит и перитонит. Обычно аппендикулярный инфильтрат развивается на второй – четвертый день болезни и выражается он появлением плотного, болезненного образования в подвздошной области. При проведении пальпации отмечают локальную болезненность. Повышается температура до тридцати восьми градусов.
Раневая инфекция.
Это самое частое осложнение после операции, которое возникает примерно у пятнадцати процентов больных после традиционного разреза. У многих больных воспаление поверхностное и оно поддается лечению с помощью антибиотиков. У некоторые пациентов могут расходиться края раны с гнойным отделяемым. Иногда может понадобиться хирургическое вмешательство, чтобы дренировать скопления. Ранняя выписка пациента может приводить к тому, что раневая инфекция нередко развивается уже тогда, когда больной оказывается дома. Вероятность появления данного осложнения нужно оговаривать с больным. Существенно реже раневая инфекция появляется после проведения лапароскопической аппендэктомии. Точных данных о том, что местные анестетики в рану изменяют частоту раневой инфекции, нет. Кожу могут ушивать непрерывным швом или узловыми швами, что не сказывается на чистоте раневой инфекции или дальнейшей тактике ведения больного. Некоторые из хирургов предпочитают оставлять открытым разрез кожи, если при перфорации аппендикса возникла контаминация раны.
Гнойные осложнения.
Жидкость рядом со слепой кишкой возникает довольно часто и проявляется обычно ощущением дискомфорта в области живота и небольшой лихорадкой. Осложнение такого рода можно диагностировать при помощи УЗИ, а лечить антибиотиками. Абсцесс таза является редким осложнением, проявляется он ощущением дискомфорта в нижней части живота, а также гектической лихорадкой. Симптомы могут появляться спустя десять дней. Иногда при проведении ректального исследования может пальпироваться болезненная, мягкая опухоль. В диагностике помогает компьютерная томография или УЗИ. Если есть гной, то следует установить дренаж. Тазовый абсцесс иногда сложно дренировать через кожу. В таком случае выбор лечения осуществляется между дренированием через прямую кишку, антибиотикотерапией или хирургическим дренированием через брюшную полость. Решение принимается в зависимости от общего состояния больного и местных условий. У пациентов, которые подверглись лапароскопической аппендэктомии, симптомы распространенного перитонита развиваются в первые сорок восемь часов. Это объясняют распространением по брюшной полости инфицированной жидкости. В таком случае дифференциальную диагностику проводят с ятрогенным повреждением кишечника. При аппендиците летальность зависит от задержки с постановкой диагноза и возраста больного.
goldstarinfo.ru
Осложнения аппендицита, Хирургия, Аппендицит
Осложнения аппендицита различны в зависимости от времени, которое прошло с момента возникновения заболевания. Ранний период (первые двое суток) характеризуется отсутствием осложнений, процесс обычно не выходит за пределы отростка, хотя могут наблюдаться измененные формы и даже перфорация, особенно часто у детей и стариков.
В межуточном периоде (3-5 сутки от начала заболевания) обычно возникают осложнения:
- перфорация отростка
- местный перитонит (воспаление брюшины)
- тромбофлебит вен брыжеечки отростка
- аппендикулярный инфильтрат (уплотнение ткани вокруг отростка за воспаления)
В позднем периоде (после 5 суток) наблюдаются разлитой перитонит, аппендикулярные абсцессы (вследствие прорыва инфильтрата или в результате отграничения после перитонита), тромбофлебит воротной вены - пилефлебит, абсцессы печени, сепсис.
Перфорация
Перфорация развивается обычно на 2-3 день от начала приступа при деструктивных формах аппендицита, характеризуется внезапным усилением боли, появлением выраженной картины местного перитонита (локальная болезненность в области отростка, повышение температуры тела), нарастанием количества лейкоцитов в периферической крови.
Аппендикулярный инфильтрат
Аппендикулярный инфильтрат - это конгломерат спаявшихся вокруг червеобразного отростка измененных за счет воспаления внутренних органов - сальника, тонкой и слепой кишки. Это осложнение редко диагностируется на догоспитальном этапе, иногда только во время операции. Развивается на 3-4 день после начала приступа, иногда как следствие перфорации. Характеризуется наличием плотного опухолевидного образования в правой нижней области живота, умеренно болезненного. Болезненные симптомы процесса стихают, так как воспаление отграничивается, живот становится мягким. Температура обычно держится на уровне до 38˚С, отмечается увеличение количества лейкоцитов, нарушается стул. При других расположениях отростка инфильтрат может ощущаться в соответствии с местом расположения отростка, при низком расположении он определяется через прямую кишку или влагалище. В диагностике аппендикулярного инфильтрата помогает ультразвуковое исследование. В сомнительных случаях производится лапароскопия (исследование брюшной полости с помощью визуальных методов).
Наличие инфильтрата является единственным противопоказанием к операции (до тех пор, пока он не перешел в абсцесс), т.к. попытка выделения отростка из конгломерата припаявшихся к нему органов влечет опасность повреждения кишечника, брыжейки, сальника, что чревато тяжелыми осложнениями.
Лечение инфильтрата должн
Это осложнение редко диагностируется на догоспитальном этапе, иногда только во время операции. Развивается на 3-4 день после начала приступа, иногда как следствие перфорации. Характеризуется наличием плотного опухолевидного образования в правой нижней области живота, умеренно болезненного. Болезненные симптомы процесса стихают, так как воспаление отграничивается, живот становится мягким. Температура обычно держится на уровне до 38˚С, отмечается увеличение количества лейкоцитов, нарушается стул. При других расположениях отростка инфильтрат может ощущаться в соответствии с местом расположения отростка, при низком расположении он определяется через прямую кишку или влагалище. В диагностике аппендикулярного инфильтрата помогает ультразвуковое исследование. В сомнительных случаях производится лапароскопия (исследование брюшной полости с помощью визуальных методов).Наличие инфильтрата является единственным противопоказанием к операции (до тех пор, пока он не перешел в абсцесс), т.к. попытка выделения отростка из конгломерата припаявшихся к нему органов влечет опасность повреждения кишечника, брыжейки, сальника, что чревато тяжелыми осложнениями.
Лечение инфильтрата должно быть консервативным (проводится в стационаре), назначается:
- холод местно
- антибиотики широкого спектра действия
- двухсторонняя паранефральная блокада
- лазерное облучение крови
- дезагриганты крови
- протеолитические ферменты
- диета - протертые супы, жидкие каши, кисели, фрукторые соки, белые сухари
Инфильтрат рассасывается в 85% случаев, обычно это происходит в сроки от 7-19 дней до 1,5 месяцев. Медленное рассасывание инфильтратов подозрительно на наличие опухоли. Перед выпиской обязательно производится ирригоскопия - для исключения опухоли слепой кишки.
После исчезновения всех признаков больной выписывается с обязательным указанием о необходимости операции - аппендэктомии (удаление отростка) через 2-2,5 месяца после рассасывания инфильтрата.
Если инфильтрат не был диагностирован до операции и явился находкой на операционном столе, удалять отросток нецелесообразно - операция заканчивается введением дренажа и антибиотиков в брюшную полость.
Аппендикулярные абсцессы
Аппендикулярные абсцессы - развиваются в позднем периоде, чаще являясь следствием нагноения аппендикулярного инфильтрата (до операции) или отграничение процесса при перитоните (чаще после операций). Развивается на 8-12 сутки после начала заболевания. Все абсцессы подлежат операции - вскрытию, санации и дренированию по общим правилам хирургии.
Общие признаки вскрытия абсцесса:
- ухудшение общего состояния
- повышение температуры тела, иногда с ознобами
- нарастание количества лейкоцитов
Признаками вскрытия абсцесса, помимо общих явлений, является увеличение в размерах инфильтрата или отсутствие уменьшения его.
Лечение абсцесса в стадии инфильтрата заключается в ведении антибиотиков, теплых клизм 41-50˚С, спринцевание. При появлении абсцесса показано вскрытие.
Пилефлебит
Пилефлебит - воспаление воротной вены, является следствием распространения процесса с вен брыжеечки отростка по брыжеечным венам. Представляет собой крайне тяжелое осложнение, сопровождается высокой температурой, повторными ознобами, покраснением кожи, желтизной кожных покровов. Наблюдаются острые боли по всему животу. В последующем - множественные абсцессы печени. Обычно заканчивается смертью через несколько дней, иногда сепсисом. Лечение пилефлебита заключается в назначении антикоагулянтов в сочетании с антибиотиками широкого спектра действия, желательно с непосредственным введением в систему воротное вены.
Хронический аппендицит
Как правило, является следствием острого, реже развивается без предшествующего приступа. Основными симптомами хронического аппендицита являются боли в правой нижней части живота, которые носят постоянный, иногда приступообразный характер, сопровождаются тошнотой, запорами, иногда поносом при нормальной температуре и картине крови.
При постановке диагноза очень важна история заболевания (наличие острых приступов). В последнее время большое значение придается данным ирригоскопии для определения деформации червеобразного отростка или отсутствия его заполнения. Это расценивается как прямые и косвенные признаки хронического аппендицита.
Дифференцировать хронический аппендицит необходимо от гинекологических заболеваний, заболеваний правых мочевых путей, язвенной болезни двенадцатиперстной кишки, хронического холецистита, спастического колита, глистной инвазии, туберкулеза и рака слепой кишки.
При установленном диагнозе хронического аппендицита лечение только оперативное, однако отдаленные результаты после операций по поводу хронических аппендицитов хуже, чем после острых аппендицитов.
По материалам статьи «Осложнения острого аппендицита (по стадиям течения)»
www.medkrug.ru