Что такое моноцитоз? Его причины и симптомы. Гранулопения у детей что это такое
ГРАНУЛОПЕНИЯ, ЧТО ЭТО ТАКОЕ... у ребенка повышены лимфоциты и понижены нейтрофилы
 Еще раз отмечу, что в возрасте ребенка до 5 лет лимфоцитоз и нейтропения ( как в анализах Вашего малыша) являются абсолютной физиологической нормой. В этом возрасте нейтропения и лимфоцитоз — вполне физиологичны. И только у детей старше 5-6 лет лейкоцитарная формула крови становится такой, как у взрослого.
Еще раз отмечу, что в возрасте ребенка до 5 лет лимфоцитоз и нейтропения ( как в анализах Вашего малыша) являются абсолютной физиологической нормой. В этом возрасте нейтропения и лимфоцитоз — вполне физиологичны. И только у детей старше 5-6 лет лейкоцитарная формула крови становится такой, как у взрослого.
Лимфоцитоз у взрослых диагностируется, когда количество лимфоцитов превышает 2900 на микролитр крови. У детей нормальный уровень лимфоцитов меняется с возрастом. Это бывает неожиданностью и случайным открытием — существует ряд заболеваний, при которых часто наблюдается лимфоцитоз.

У грудных детей абсолютный лимфоцитоз может быть диагностирован при уровне лимфоцитов более 9000 на микролитр, у дошкольников — более 7000 на микролитр. Лимфоцитоз часто встречается у маленьких детей, так как они наиболее подвержены различным инфекциям, которые и сопровождаются этим нарушением. Если инфекции лечить своевременно и правильно, то лимфоцитоз быстро пройдет вместе с основным заболеванием.

Относительный лимфоцитоз характерен для гриппа и некоторых воспалительных заболеваний. Относительный лимфоцитоз и является абсолютно физиологичным состоянием для ребенка до 5-ти летнего возраста. В стандартных бланках результатов анализов эти моменты, как правило, не учитываются, и указываются нормальные показатели для взрослых.
Лимфоцитоз, т. е. увеличение числа лимфоцитов, характерен для многих детских инфекций, прежде всего инфекций вирусных. Добрый день, Лера! В анализе крови у Вас отмечается повышенное содержание моноцитов( норма 3-11%). Самый первый фактор повышения моноцитов – это инфекции. Относительное повышение количества лимфоцитов с параллельным снижением количества нейтрофилов, может быть следствием перенесенной вирусной инфекции.
Лимфоцитоз — нападение на иммунитет
Но рекомендую обязательно сдать и общий анализ мочи, чтобы исключить инфекцию мочевыводящих путей, которая может протекать бессимптомно. Ринофарингит ( «сопли»), который сейчас есть у ребенка, может и не давать изменений со стороны общего анализа крови, но к ЛОР-врачу надо обязательно обратиться.

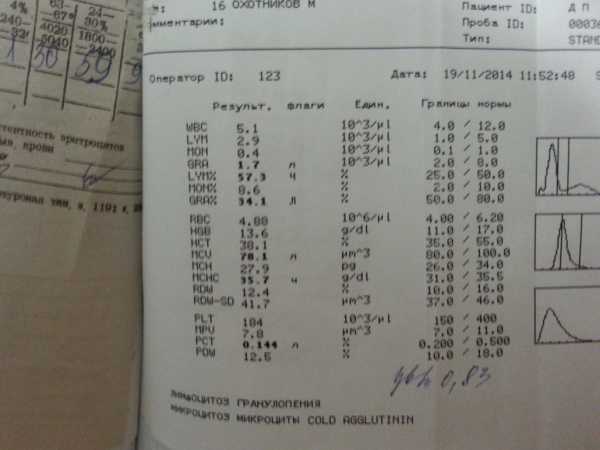
Сдавали анализ крови из пальца в течении 3-х недель 5 раз по наитию педиатра и гематолога. С каждым разом нейтрофилы все ниже. Первые разы кол-во нейтрофилов было чуть выше 500, в последний анализ лейкоциты 4,2. нейтрофилы палочк.
2 лимфоциты 78. То есть нейтрофилов всего 126. Сегодня снова сдали кровь, врач сказала если еще упадут, то ложат в больницу. Дочь в этом году не болела, режутся клыки. Очень ли у нас страшные показатели? Б- нет, Э — 7, М — нет, Ю — нет, П — 3, С -26, Л -60, М — 4. Ребенку — 2,5 года. Перед сдачей анализов за месяц переболела в легкой форме (был сильный насморк, без температуры).
О чем это может говорить? Повторюсь, ребенок не болел вообще ни чем.Может ли это быть связано с предыдущей прививкой,которая была сделана 10.06.14? Ребенок перенес хорошо, температура была в день прививки 37,4 и на следующий день 37,2, больше температуры не было.Анализ мочи и копрограмма хорошие.Сейчас прививку отложили. Нейтропению могут вызвать также проблемы с кровью и поражения костного мозга. Нужно выяснить причину патологии.

А прививка могла спровоцировать изменение показателей в сторону уменьшения нейтрофилов и повышения лимфоцитов? И получается, что ребенок после прививки, все равно как бы переболевает этими вирусами в очень легкой форме, что бы выработался иммунитет к этим вирусам? Т.е. вирусы болезней ( корь, коклюш, и др. входящие в «Пентаксим») попадают в кровь и могут вызвать ее изменения, в силу того, что организм борется вырабатывая иммунитет? Кровь пересдавать для контроля, по ее словам, не нужно.Но меня все равно все это смущает и настораживает.
Может ли это быть из-за приема данных лекарственных препаратов? Здравствуйте, Вера! Повышение уровня лимфоцитов и понижение — нейтрофилов, чаще всего свидетельствует о наличии инфекции, вероятно респираторной, это не страшно. Пили уже много микстур и антибиотик-ни чего не помогает, сдали анализ крови — ЛИМФОЦИТЫ -69.-сказали что повышены. От чего это ? Связано ли с кашлем ? И опасно ли это ? А в нейтрофилы (сегменты -24)-а норма написана 50-72%.объясните пожалуйста.
Может это быть связано с длительным курсом антибиотиков
Лимфоциты могут быть повышены после болезни, это нормально. Может это просто анатомические особенности вашего ребенка. В первом случае она была на верхней границе нормы, а во втором уже превысила норму. Это может быть признаком инфекционных заболеваний, анемии, аллергических реакций…
У вашего ребенка в силу болезней сейчас ослаблен иммунитет и он очень восприимчив к вирусам. Анализ у ребенка хороший, в нем практически не осталось следов от перенесенной инфекции. Если ребенок недавно перенес вирусное заболевание, анализ это в полной мере отражает. Если малыш абсолютно здоров, у него может быть нейтропения, которая для этого возраста абсолютно физиологична.
26 февраля была сделана прививка БЦЖ-М, через 2 дня 28 февраля был сдан анализ крови. Скажите, могут быть нейтрофилы занижены в связи с проведенной вакцинацией
У некоторых людей уровень лимфоцитов превышает норму при отсутствии каких-либо заболеваний. Поэтому врачи признают уровень лимфоцитов слишком высоким только на основании результатов других анализов, а также симптомов, на которые жалуется или не жалуется пациент.
Мы проходили мед. комиссию в 5 класс и там был низкий гемоглобин.Нам сказали через пару месяцев пересдать и вот такой анализ. Возможно ребенок на момент сдачи крови был простужен? По результату анализа гематолог сказала, что нейтропения, лимфоцитозис, лейкоцитозис нормален для такого возраста (7 месяцев).
mariantas.ru
норма, пониженный и повышенный уровень, причины
Гранулоцитами называются лейкоциты, которые состоят из зернистой структуры. Это структура состоит из гранул, наполненных биологическими веществами. Появляются такие гранулы в костном мозге и живут они не долго, примерно около трех дней. Эти клетки настоящие защитники организма, они первыми формируют иммунитет при воспалительных и инфекционных заболеваниях, а также при аллергических реакций. У женщин этих клеток больше, чем у мужчин. Чтобы узнать какое количество их в организме человека делается клинический анализ крови.
Бывает три вида гранулоцитов – нейтрофилы, эозинофилы, базофилы. Большая их часть нейтрофильные гранулоциты, которые схватывают все не нужные организму бактерии и частицы, поглощают их и, погибая, оставляют возникающий при этом гной. Это и есть разрушенные клетки - гранулоцитов и возбудителей инфекции.
Нейтрофильные в свою очередь тоже делятся на незрелые гранулоциты, зрелые и не полностью зрелые. Незрелых в крови практически нет, исключение, новорожденные дети и беременные женщины.
Норма гранулоцитов
Гранулоциты норма у детей:
- до года: зрелых – 15-30%, незрелых – до 4%;
- от 1 до 6 лет: зрелых – 25-60%, незрелых – до 5%;
- от 7 до 12 лет: зрелых – 35-65%, незрелых – до 5%;
- от 13 до 15 лет: зрелых – 40-65%, незрелых – до 6%;
- от 15 лет: зрелых – 45-70%, незрелых 1-5%.
Повышенный уровень
Почему незрелые гранулоциты повышены? причина могут быть физиологическими: у новорожденных, у беременных женщин, стрессовое состояние у организма, а также физические нагрузки и прием пищи может послужить повышением гранулоцитов.
Гранулоциты повышены? причины могут находиться в следующих патологиях:
- воспалительные инфекционные заболевания,
- при аллергии,
- при интоксикационных синдромах, таких как лихорадка,
- рвота,
- отсутствие аппетита,
- а также ишемическая болезнь сердца,
- злокачественные опухоли,
- кровотечения и подагре.
Пониженное содержание гранулоцитов
Гранулоциты понижены? что это значит? Понижение значения гранулоцитов говорит о восприимчивости к инфекциях дыхательной системы, а также изменение гранулоцитов может при вирусной инфекции, при коллагенозах, при гематологической патологии.
Если гранулоциты понижены у ребенка грудного возраста, то это возможно в связи с таким заболеванием как нейтропения. Клетки нейтрофилы не вырабатываются должным образом, вследствие они не могут устоять к инфекциям, поэтому у ребенка могут проявиться бактериальные инфекцияи таких как стоматит, пневмония, кровоточивость десен. Для такого ребенка назначается определенная терапия.
Оцените материал:
спасибо, ваш голос принят
detstrana.ru
норма, повышение и понижение гранулоцитов в анализе крови
Особенности гранулоцитов
Гранулоциты, или зернистые лейкоциты — разновидность белых кровяных клеток, для которых характерно наличие в цитоплазме содержащих активные вещества гранул. В зависимости от способности гранул воспринимать окраску комбинированным реактивом Романовского-Гимзы, гранулоциты подразделяют на:
- Базофилы (поглощают щелочную составляющую сложного красителя)
- Эозинофилы (окрашиваются кислым компонентом эозином)
- Нейтрофилы (в равной мере воспринимают оба компонента)
Определение абсолютного и относительного количества фракции гранулоцитов (GRA) — один из важнейших показателей, которые оценивают при исследовании общего анализа крови. Своевременно обнаруженные и верно истолкованные количественные отклонения GRA играют важную роль в современной диагностике.
Цикл жизни и функции гранулоцитов
Зернистые лейкоциты всех типов происходят от единой стволовой клетки в красном костном мозге. Здесь в течение нескольких стадий происходит процесс их дифференциации на нейтрофилы, базофилы и эозинофилы. В зависимости от степени зрелости различают клетки:
- Юные
- Незрелые (палочкоядерные)
- Зрелые (сегментоядерные)
В красном костном мозге проходит весь цикл созревания гранулоцитов, после чего сформировавшиеся клетки поступают в кровоток. Вариантом нормы считается также незначительное присутствие незрелых форм зернистых лейкоцитов в крови.
Попав в кровоток, гранулоциты делятся на две популяции: свободно циркулирующие и пристеночные. Пристеночное стояние — промежуточная фаза жизни этих клеток перед выходом в ткани, где они беспрепятственно передвигаются и выполняют свои главные функции — защитные. При развитии воспалительных процессов и обнаружении внешнего вторжения под действием биоактивных медиаторов пристеночная популяция увеличивается, и лейкоциты начинают активно мигрировать к очагу поражения.
Способностью к передвижению и фагоцитозу в той или иной мере обладают все типы зернистых лейкоцитов, однако у каждого вида есть свои особые функции:
- Нейтрофилы — микрофаги, способные уничтожать относительно небольшие чужеродные частицы. Содержат ферменты, обладающие противобактериальным действием.
- Эозинофилы могут как запускать, так и подавлять аллергические реакции в очагах поражения, участвуют в выработке цитотоксических веществ (клеточных ядов), в основном противопаразитарного действия.
- Содержимое гранул базофилов обеспечивает развитие местных реакций, которые способствуют миграции в очаг воспаления остальных зернистых лейкоцитов
После выхода клеток в ткани начинается обратный отсчет жизненного цикла гранулоцитов. В зависимости от типа клетки и сопутствующих условий срок их жизни составляет от 2 до 10 суток.
Норма содержания гранулоцитов в крови
Диагностически значимыми являются не только абсолютные и относительные показатели количества всех типов гранулоцитов в крови, но и соотношение их незрелых и зрелых форм. Для взрослых нормой считаются следующие показатели:
- Нейтрофилы:
- палочкоядерные — 0,1-0,35*109/л (2-6% от общего количества лейкоцитов)
- сегментоядерные — 2-6*109/л (47-70%)
- Базофилы — до 0,09*109/л (не более 1%)
- Эозинофилы — 0,02-0,45*109/л (1-5%)
На практике клинически значимым считается содержание в образце незрелых форм нейтрофилов. Относительно малое содержание в крови эозинофилов и базофилов не дают возможности принять соотношение их незрелых и зрелых форм как статистически достоверное.
Особенности нормы зернистых лейкоцитов у детей
При чтении лейкоцитарной формулы у детей приходится учитывать два нюанса. Во-первых, до наступления совершеннолетия относительное количество гранулоцитов в зависимости от возраста колеблется в широких пределах: от 30 до 70%. Но для постановки верного диагноза показательнее другой фактор: соотношение незрелых и зрелых форм зернистых лейкоцитов.
В течение жизни ребенка относительное количество незрелых форм остается примерно одинаковым и не превышает 5-6% от общего числа лейкоцитов. Количество зрелых гранулоцитов в первые сутки жизни ребенка находится на уровне взрослого (до 70%), но уже к концу первого месяца снижается в среднем до 12-20%. В последующие годы жизни показатели зрелых форм плавно смещаются в сторону нормы взрослых, и достигают ее к 15-16 годам.
Повышение уровня гранулоцитов
Повышение уровня гранулоцитов в крови (гранулоцитоз) обусловлено функциями, которые эти клетки выполняют в организме. Увеличение числа зернистых лейкоцитов как правило — следствие компенсационного механизма: в условиях, когда большое количество гранулоцитов гибнет, активизируется их «производство». Такое состояние характерно для:
- острых инфекций
- злокачественных опухолей
- лекарственных и пищевых отравлений
- паразитарных поражений организма
- аллергических реакций разного характера
При этих условиях, когда в очаге поражения испытывается острая нехватка в гранулоцитах, в кровоток попадают юные формы клеток, а их дозревание происходит уже в кровеносном русле. В таком случае говорят о «сдвиге лейкоцитарной формулы влево». Картина типична для:
- активных гнойных процессов: гангрене, флегмоне, абсцессах
- острых кровотечений
- хронических заболеваний кожи (дерматиты, псориаз)
- инфарктов миокарда и легкого
- подагры
Следует отличать повышение уровня гранулоцитов, связанное с патологическим процессами, от физиологических состояний. Общее количество зернистых лейкоцитов, в том числе их незрелых форм могут повышаться при:
- беременности
- после интенсивных физических нагрузок
- накануне месячных
- после приема пищи
Правила сдачи крови для ОАК, включающие диету и исключение физических нагрузок накануне забора, позволяют исключить физиологический гранулоцитоз.
Как правило, патологические процессы, в том числе злокачественные заболевания кроветворной системы, сопровождаются пропорциональным увеличением количества всех типов гранулоцитов. Однако для ряда состояний характерно увеличение отдельных фракций зернистых лейкоцитов:
- Повышение уровня нейтрофилов — признак бактериальных аппендицитов и пиелонефритов, сопутствует некрозу тканей и анемиям
- Количество базофилов растет при гиперфункции щитовидной железы, гранулематозе и на этапе ремиссии инфекционных заболеваний
- Увеличение числа эозинофилов — показатель протекания в организме аллергических процессов, в том числе скрытых, например, при паразитарном вторжении
Понижение уровня зернистых лейкоцитов в крови
Причиной уменьшения числа гранулоцитов в крови (гранулопении) могут служить:
- ряд состояний, связанных с истощением организма
- аутоиммунные заболевания
- ревматизм
- скарлатина
- злокачественные опухоли
- посттравматические состояния
Уменьшение количества нейтрофилов характерно для инфекционных заболеваний, вызванных вирусами, лучевой болезни, сопровождающейся поражением кроветворной системы, а также может быть обусловлено приемом некоторых медицинских препаратов.
Снижения уровня эозинофилов сопутствует послеоперационному периоду, позднему гестозу при беременности, острым инфекциям.
Базофилы реагируют понижением на длительные стрессовые нагрузки, болезни щитовидной железы, разлитые пневмонии.
Диагностика и лечение
Диагностика гранулоцитоза, гранулопении и функциональных сдвигов в лейкоцитарной формуле обычно не вызывает затруднений. Благодаря разной степени оформленности ядра и гранулярных включений все стадии развития гранулоцитов можно четко проследить как при микроскопическом исследовании, так и при машинном подсчете клеток.
Специфического лечения гранулоцитоза и гранулопении не предусмотрено: лечебные мероприятия проводятся в отношении заболеваний и патологических состояний, которые обусловили развитие этих симптомов. При нечеткой клинической картине, когда выявить первопричину изменения количества зернистых гранулоцитов в крови не представляется возможным, эффективной оказывается общ
www.sdamanaliz.ru
ГРАНУЛОПЕНИЯ У ВЗРОСЛОГО, ЧТО ЭТО ТАКОЕ: у ребенка повышены лимфоциты и понижены нейтрофилы
Здравствуйте. У вас есть некоторое повышение уровня лимфоцитов, что может связано с вирусной инфекцией. Здравствуйте! У ребенка (полтора года) поднялась температура до 39,5 и держится второй день. Сдали кровь. Все показатели в норме, кроме лейкоцитов и лимфоцитов.
На самом деле, все не так печально: это специалисты лаборатории расшифровали лимфоциты в крови, указывая на возможные отклонения от нормы медицинскими терминами. В-клетки. Сталкиваясь с антигенами, В-лимфоциты производят антитела против конкретного вида проникших инородных структур. Уровень лимфоцитов у взрослых в крови составляет от 25 до 40% общего количества белых кровяных телец – лейкоцитов.
Иммунофенотипирование лимфоцитов периферической крови. Этот метод генных исследований позволяет выявить точную структуру клеток, разграничивая причины отклонений от нормы на реактивные и опухолевые. Анализ на активированные лимфоциты.
Лимфоциты в крови
Повышенное содержание лимфоцитарных клеток в крови называется лимфоцитозом. Когда лимфоциты и моноциты повышены, особое внимание следует обратить на вероятность такого заболевания, как мононуклеоз. Если длительное время после выздоровления этих клеток все еще много в крови, необходимо обратиться к гематологу или онкологу.

Увеличение или уменьшение количества лимфоцитов в анализах
Лимфоцитоз является патологическим состоянием, для которого характерны такие симптомы — увеличение количества лимфоцитов в составе периферического кровотока. Синхронное повышение эритроцитов и лимфоцитов. Бактериальные и вирусные инфекции. Дисбаланс при пониженных лейкоцитах и низких лимфоцитах. Если Вы считаете, что у вас Лимфоцитоз и характерные для этого заболевания симптомы, то вам могут помочь врачи: гематолог, инфекционист.
Микроорганизмы этого заболевания были выявлены в далёком 1886 году, а первооткрывателем недуга является английский учёный Брюс Бруцеллёз. Кишечная инфекция – это опасное заболевание, которое поражает рано или поздно каждого человека. Заболевания, которые они провоцируют у детей и взрослых, именуют глистными инвазиями или гельминтозами. Лимфоциты — это один из видов клеток иммунной системы организма.
Лимфоциты повышены у взрослого
Определение количества лимфоцитов в крови проводится при помощи общего анализа крови. Увеличение их количества обычно наблюдается на фоне вирусных и бактериальных инфекций (особенно у детей). Лимфоциты — это один из видов лейкоцитов, белых клеток крови, которые обеспечивают иммунитет человека. Общий билирубин -30,1, АСТ — 20,7 ,АЛТ — 16,1, Пожалуйста, помогите, что все это может значить и как нам лечиться. Здравствуйте. Прежде всего,проблемы со стулом у детей первого года жизни встречаются довольно часто и это не повод для паники.
Видео: что такое Т-лимфоциты
В этом случае, вам следует проконсультироваться с педиатром по поводу дополнительных обследований (анализ кала) для уточнения причин запора. Здравствуйте! Подскажите пожалуйста, ребенку почти 8 месяцев, получили результаты общего анализа крови, лимфоциты 78, нейтрофилы 12, что это значит?
Таким образом, единственное изменение, которое у вас имеется — это высокий уровень лимфоцитов. Здравствуйте. Повышение лимфоцитов не значительно и не критично. Это может быть связано с вирусным заболеванием или обострением хронической вирусной инфекции.
К сожалению, только по анализу крови невозможно сказать причину повышения лимфоцитов. Все в норме кроме этих показателей: лейкоциты 4,9 палочкоядерные нейтроф. Лечение такое же.Кровь — лейкоциты 15(были до антиб 14,5)гемоглобин 124, гемоглобин 124,нейтрофилы сегм 6, палочк-65. Я в ступоре- это бак или вирусная инфекция.? Здравствуйте! Подскажите пожалуйста, ребенку 8 лет. В течение двух недель была ангина, а в последствии бронхит и прикорневая пневмония.
И немного о секретах…
После окончания курса антибиотиков — температура вечером до 38. А затем два дня держится 37,2. Сдали анализы, все показатели в норме, отклонения только в лимфоцитах — 51- увеличены. Татьяна, оценивать результаты анализа крови необходимо в комплексе с другими видами исследований и с данными осмотра. При этом хотелось бы поддержать его состояние, но все витамины и минералы антиоксиданты, иммуномодуляторы типа «кошачьего когтя» и др. способствуют выработке лимфоцитов.
Формы и виды лейкопении, причины ее возникновения.
Ирина, в случае заболевания нормальные лимфоциты перестают выполнять свои функции и иммуномодуляторы уже выполняют функцию регуляторов. Это очень сложный процесс и механизм. Так как кроме анализа у нас нет никаких сведений, то предположить, почему у Вас имеются эти изменения мы не можем. Причины изменений описаны выше в статье. В крови никаких «страшных» изменений нет. Просто надо понять, чем вызван небольшой лимфоцитоз и гранулопения.
Получая на руки результаты сданных анализов крови или мочи, большинство обывателей с растерянностью читают непонятные обозначения, проценты и определение граничных показателей.
Что означают эти показатели? О-лимфоцитами (нулевыми клетками), не имеющими характерных для вышеуказанных клеток рецепторов. Где образуются лимфоциты? За воспроизводство этих клеток отвечает красный костный мозг и его лимфатический отдел кроветворения.
У женщин и мужчин этот показатель имеет незначительные отличия. Наличие в крови пролимфоцитов, лимфобластов свидетельствует о патологии в организме. Рекомендуется врачом при затяжной болезни вирусного/инфекционного характера для определения течения заболевания, а также оценки эффективности назначенного лечения.
Наличие лимфоцитов в крови ниже нормы не вызывает тревоги, если этот показатель связан с вирусной инфекцией (ОРВИ) в самом разгаре. Лимфоциты защищают организм человека от инфекций и раковых клеток.
Смотрите также:
Похожие публикации:
- Озеро Ханка В средние века рыба озера Ханка поставлялась к столу чжурчженьских и китайских императоров. В 1971 году в соответствии с Рамсарской конвенцией, озеро Ханка и прилегающие к нему территории […]
- Философские концепции существования и развития культуры И именно поэтому дионисийское начало в культуре имеет доминирующее значение. Таким образом, Ясперс возвращается к линейной схеме истории культуры. Таким образом, полемизируя с К. Марксом, […]
- Первобытнообщинный строй Избыточен он был вовсе не в том смысле, что не мог быть потреблён членами коллектива, а лишь в том, что когда его не было, то и без него было возможно их нормальное существование». От […]
nachaton.ru
Гранулоцитопения: причины и лечение
Видео: что такое гранулоциты — медицинская анимация
Агранулоцитоз
– тяжелая патология крови, характеризующаяся критическим снижением концентрации представителей важнейших фракций лейкоцитарного ряда –гранулоцитов
.Поскольку гранулоциты составляют значительную часть количества лейкоцитов, агранулоцитоз неизменно протекает с лейкопенией. Об агранулоцитозе говорят в тех случаях, когда общее количество лейкоцитов не превышает 1.5×109 клеток на 1 мкл, а гранулоциты либо вообще не определяются, либо их меньше 0.75×109/мкл.
По наличию специфических гранул в цитоплазме все лейкоциты, которые, как известно, выполняют защитную функцию в организме, разделяют на:1. Гранулоциты – нейтрофилы, базофилы и эозинофилы.2. Агранулоциты – моноциты и лимфоциты.Таким образом, критическое снижение концентрации нейтрофилов, эозинофилов и базофилов в плазме крови, носит название агранулоцитоз.
Однако эозинофилы и базофилы (данные фракции в основном принимают участие в реакциях аллергического воспаления) составляют небольшой процент от количественного состава всех лейкоцитов крови (1-5% – эозинофилы и 0-1% — базофилы), поэтому цифры критической нейтропении скрывают снижение концентрации других элементов гранулоцитарного ряда.
Кроме того, некоторые формы агранулоцитоза — такие, к примеру, как детский генетически детерминированный агранулоцитоз (синдром Костманна) — протекают с повышением количества эозинофилов в крови.
Поэтому термин «агранулоцитоз» нередко употребляется в литературе, как синоним критической нейтропении (критического снижения количества нейтрофилов).
Чтобы лучше разобраться в том, что такое агранулоцитоз, и какую угрозу он представляет для жизни человека, сделаем небольшую экскурсию в физиологию.
Вывести все публикации с меткой:
Шаг 1: оплатите консультацию с помощью формы →Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Причины и патогенез (механизм развития) агранулоцитоза
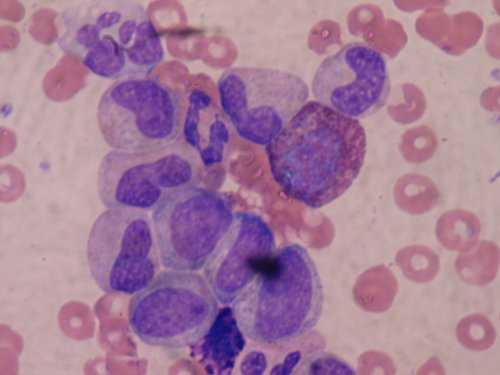
Разновидности гранулоцитопении
В зависимости от типа гранулоцитов, содержание которых в крови патологически уменьшается, гранулоцитопению разделяют на такие разновидности:
- нейтропения – при дефиците нейтрофилов;
- базопения – при недостатке базофилов;
- эозинопения – при дефиците эозинофилов.
Достоверно определить разновидность недуга можно лишь после выполнения детального анализа крови.
Так, диагноз нейтропении (одной из разновидностей гранулоцитопении) может быть поставлен, если содержание нейтрофилов в образце крови значительно отклоняется от нормы, которая составляет 1500/1 мкл.
Исходя из этого, определяют стадии заболевания:
- легкая – если указанный показатель составляет более 1000 нейтрофилов, содержащихся в 1 мкл;
- среднетяжелая – от 500 до 1000 в 1 мкл;
- тяжелая – ниже 500 нейтрофилов в расчете на 1 мкл.
Заболевание может протекать в острой (развивающейся за несколько дней) или хронической форме. Опасной считается острая и одновременно тяжелая форма недуга.
В первую очередь, агранулоцитозы подразделяются на врожденные и приобретенные. Последние могут являться самостоятельным патологическим состоянием или одним из проявлений другого синдрома. По ведущему патогенетическому фактору различают миелотоксический, иммунный гаптеновый и аутоиммунный агранулоцитоз. Также выделяют идиопатическую (генуинную) форму с неустановленной этиологией.
По особенностям клинического течения дифференцируют острые и рецидивирующие (хронические) агранулоцитозы. Тяжесть течения агранулоцитоза зависит от количества гранулоцитов в крови и может быть легкой (при уровне гранулоцитов 1,0–0,5х109/л), средней (при уровне менее 0,5х109/л) или тяжелой (при полном отсутствии гранулоцитов в крови).
Роль гранулоцитов в организме
Гранулоцитами называются лейкоциты, в цитоплазме которых при окрашивании определяется специфическая зернистость (гранулы). Гранулоциты вырабатываются в костном мозге, поэтому относятся к клеткам миелоидного ряда. Они составляют самую многочисленную группу лейкоцитов. В зависимости от особенностей окрашивания гранул эти клетки подразделяются на нейтрофилы, эозинофилы и базофилы – они различаются по своим функциям в организме.
На долю нейтрофильных гранулоцитов приходится до 50-75% всех белых кровяных телец. Среди них различают зрелые сегментоядерные (в норме 45-70%) и незрелые палочкоядерные нейтрофилы (в норме 1-6%). Состояние, характеризующееся повышением содержания нейтрофилов, носит название нейтрофилии; в случае понижения количества нейтрофилов говорят о нейтропении (гранулоцитопении), а в случае отсутствия – об агранулоцитозе. В организме нейтрофильные гранулоциты выполняют роль главного защитного фактора от инфекций (главным образом, микробных и грибковых). При внедрении инфекционного агента нейтрофилы мигрируют через стенку капилляров и устремляются в ткани к очагу инфекции, фагоцитируют и разрушают бактерии своими ферментами, активно формируя местный воспалительный ответ. При агранулоцитозе реакция организма на внедрение инфекционного возбудителя оказывается неэффективной, что может сопровождаться развитием фатальных септических осложнений.
Причины гранулоцитопении
 Спровоцировать развитие гранулоцитопении может воздействие некоторых факторов:
Спровоцировать развитие гранулоцитопении может воздействие некоторых факторов:
- бактериальные инфекции, особенно поражение легких, кожи и гортани;
- генетическая предрасположенность;
- синдром Рихтера, являющийся врожденным заболеванием, проявляющимся болезнями крови, в том числе гранулоцитопенией;
- заболевания костного мозга, в том числе апластическая анемия, лейкоз, миелофиброз и др.;
-
 отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови;
отравление некоторыми растениями, например, подофиллом щитовидным. Это небольшое растение содержит вещества, применяемые в медицине для выведения бородавок и папиллом. Плоды подофилла съедобны лишь в небольшом количестве. При злоупотреблении возможно отравление, сопровождающееся изменениями в составе крови; - патологические нарушения в ретикулоцитах. Вследствие этого нарушения макрофаги начинают уничтожать гранулоциты и другие клетки крови;
- сокращение синтеза гранулоцитов в структурах костного мозга. Подобное воздействие на процесс образования клеток оказывают прием наркотиков и лучевая терапия;
- гиперспленизм – чрезмерное разрушение кровяных клеток в сезеленке;
- применение отдельных лекарств, в частности – некоторых антиаритмических средств, антибиотиков, антиметаболитов. Следовательно, длительный прием подобных препаратов опасен патологическими изменениями в составе кровяных клеток;
- значительный дефицит некоторых витаминов, особенно В12 и фолиевой кислоты;
- воздействие отдельных веществ, применяемых при химиотерапии при онкологических недугах;
- отрицательное влияние радиационной терапии.
Иногда причину гранулоцитопении установить достаточно сложно, особенно при первичном осмотре пациента, поэтому врач назначает для этой цели необходимые обследования.
Каковы основные причины уменьшения лейкоцитов в крови?
В основном, признаки свидетельствуют о нарушении в работе костного мозга. Причины уменьшения лейкоцитов в крови — сбой, дающий нарушение работы костного мозга, а это, в дальнейшем, приводит к уменьшению лейкоцитов. Иногда агранулоцитоз вызывают непосредственно лейкоциты — происходит непроизвольное саморазрушение.
На сегодня принято разделять первичное и вторичное уменьшение уровня лейкоцитов в крови. Причинами первичного уменьшения лейкоцитов при агранулоцитозе могут быть:
- симптомы врожденных заболеваний, которые могут нарушить активность костного мозга и уменьшают уровень лейкоцитов, не проявляя симптомы;
- причиной уменьшения лейкоцитов в крови при агранулоцитозе могут быть также раковые заболевания — миелофиброз или миелосаркома;
- метастазы в костном мозге могут быть причинами уменьшения лейкоцитов;
- недостаток витаминов В может быть причиной уменьшения лейкоцитов;
- ВИЧ инфекция часто бывает причиной снижения уровня лейкоцитов, агранулоцитоза;
- лучевая болезнь после радиационного облучения, зачастую вызывает уменьшение лейкоцитов;
- аутоиммунные заболевания вызывают существенное уменьшение уровня лейкоцитов в крови.
Кроме первичных причин уменьшения уровня лейкоцитов в крови, выделяют также вторичные причины агранулоцитозе, уменьшения лейкоцитов в крови.
- вирусные инфекции в лимфатических узлах снижают размножение лейкоцитов;
- отдельные заболевания печени или селезенки, могут тормозить размножение лейкоцитов;
- гиперфункция щитовидной железы, является причиной разрушения лейкоцитов;
- некоторые аутоиммунные заболевания (красная волчанка, ревматизм, полиартроз) негативно влияет на уровень лейкоцитов.
Симптомы агранулоцитоза

 Так как гранулоцитопения относится к числу довольно редких заболеваний, сам пациент далеко не всегда может поставить себе такой диагноз. Кроме того, по наличию отдельных симптомов практически невозможно заподозрить именно это заболевание крови.
Так как гранулоцитопения относится к числу довольно редких заболеваний, сам пациент далеко не всегда может поставить себе такой диагноз. Кроме того, по наличию отдельных симптомов практически невозможно заподозрить именно это заболевание крови.
витамин К в Поскольку защитные силы организма снижены, при выраженном агранулоцитозе происходит генерализация инфекции с развитием септических осложнений (попадание инфекции в кровь, которая в норме стерильна, и разнос ее по всему организму с образованием гнойных очагов в различных органах и тканях).Наиболее характерно при агранулоцитозе развитие так называемого грамм-негативного сепсиса – заражения крови, вызванного сапрофитной (то есть в обычных условиях не проявляющей каких-либо патогенных свойств) кишечной флорой– протеем, синегнойной и кишечной палочками.
Диагностика агранулоцитоза

С целью диагностирования гранулоцитопении обычно назначают анализы крови, в том числе общий и биохимический. При необходимости выполняют более подробные анализы образца крови, а также исследование костного мозга.
У пациента высока вероятность гранулоцитопении, если:
- в крови число лейкоцитов заметно снижено;
- имеются только единичные гранулоциты в образцах крови;
- выявлена выраженная нейтропения;
- при пункции костного мозга обнаружены крайне незрелые образцы клеток, являющихся предшественницами гранулоцитопоэза (процесса образования гранулоцитов).
Диагностируется гранулоцитопения путем тщательного подсчета клеток крови и обработки результатов других анализов.
Группу потенциального риска по развитию агранулоцитоза составляют пациенты, перенесшие тяжелое инфекционное заболевание, получающие лучевую, цитотоксическую или иную лекарственную терапию, страдающие коллагенозами. Из клинических данных диагностическое значение представляет сочетание гипертермии, язвенно-некротических поражений видимых слизистых и геморрагических проявлений.
Наиболее важным для подтверждения агранулоцитоза является исследование общего анализа крови и пункция костного мозга. Картина периферической крови характеризуется лейкопенией (1-2х109/л), гранулоцитопенией (менее 0,75х109/л) или агранулоцитозом, умеренной анемией, при тяжелых степенях – тромбоцитопенией. При исследовании миелограммы выявляется уменьшение количества миелокариоцитов, снижение числа и нарушение созревания клеток нейтрофильного ростка, наличие большого количества плазматических клеток и мегакариоцитов. Для подтверждения аутоиммунного характера агранулоцитоза производится определение антинейтрофильных антител.
Всем пациентам с агранулоцитозом показано проведение рентгенографии легких, повторные исследования крови на стерильность, исследование биохимического анализа крови, консультация стоматолога и отоларинголога. Дифференцировать агранулоцитоз необходимо от острого лейкоза, гипопластической анемии. Также необходимо исключение ВИЧ-статуса.
Лечение гранулоцитопении
При подтверждении диагноза гранулоцитопении пациенту назначают такие лечебные мероприятия:
-
 назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга;
назначение препаратов, стимулирующих образование гранулоцитов в тканях костного мозга; - отказ от приема лекарств, которые могли послужить причиной развития недуга;
- избегание воздействия радиации, некоторых токсичных веществ;
- отказ от употребления копченых, маринованных продуктов, а также пищи с плесенью;
- борьба с последствиями инфекций, которые могли развиться после снижения числа гранулоцитов в крови или обусловить подобное состояние;
- прием антибиотиков для ликвидации бактериальной инфекции, а также для профилактики;
- при необходимости назначение противогрибковых лекарств;
- в тяжелых случаях – обеспечение больному стерильных условий в специальном помещении, которое регулярно обрабатывают ультрафиолетом с целью дезинфекции;
- применение кортикостероидов или иммуноглобулинов, если именно гормональные или аутоиммунные нарушения привели к появлению гранулоцитопении;
- назначение витаминов при наличии признаков нехватки этих веществ;
- лечение основной болезни, которая могла стать причиной гранулоцитопении, путем приема противовоспалительных или иных средств.
Комплексное лечение
Агранулоцитоз – серьезная патология, лечение которой включает целый ряд мероприятий:1.
Устранение причины, вызвавшей резкое снижение уровня гранулоцитов в крови.2. Создание условий полной стерильности.3. Профилактика и лечение инфекционных осложнений.4. Переливание лейкоцитарной массы.5.
Стероидная терапия.6.
Стимуляция лейкопоэза.В каждом конкретном случае учитывается происхождение агранулоцитоза, степень его выраженности, наличие осложнений, общее состояние пациента (пол, возраст, сопутствующие заболевания и т.д.).
При необходимости, по стандартным схемам, назначается дезинтоксикационная терапия, проводится коррекция анемии, геморрагического синдрома и других сопутствующих нарушений.
Этиотропное лечение
Выраженная лейкопения и агранулоцитоз являются показанием к прекращениюрадиотерапии
и лечебного приема цитостатиков.При подозрении на медикаментозный агранулоцитоз, вызванный лекарственными средствами, не имеющими прямого миелотоксического действия, следует немедленно прекратить их прием.
В случае своевременной отмены препарата, вызвавшего снижение уровня гранулоцитов, возможно достаточно быстрое восстановление нормального состояния периферической крови.
Создание условий полной стерильности при остром агранулоцитозе
Пациенты с верифицированным агранулоцитозом должны быть госпитализированы в отделении гематологии. Больные помещаются в палату-изолятор с асептическими условиями, где проводится регулярное кварцевание, ограничивается посещение, медицинский персонал работает только в шапочках, масках и бахилах. Эти меры направлены на предупреждение инфекционных осложнений. В случае развития некротической энтеропатии осуществляется перевод больного на парентеральное питание. Пациентам с агранулоцитозом необходим тщательный уход за полостью рта (частые полоскания рта антисептическими растворами, смазывание слизистых оболочек).
Терапия агранулоцитоза начинается с устранения этиологического фактора (отмены миелотоксических препаратов и химических веществ и т. д.). Для профилактики гнойной инфекции назначаются неабсорбируемые антибиотики, противогрибковые препараты. Показано внутривенное введение иммуноглобулина и антистафилококковой плазмы, трансфузии лейкоцитарной массы, при геморрагическом синдроме — тромбоцитарной массы. При иммунном и аутоиммунном характере агранулоцитоза назначаются глюкортикоиды в высоких дозах. При наличии в крови ЦИК и антител проводится плазмаферез. В комплексном лечении агранулоцитоза используются стимуляторы лейкопоэза.
Профилактика агранулоцитоза, главным образом, заключается в проведении тщательного гематологического контроля во время курса лечения миелотоксическими препаратами, исключении повторного приема лекарств, ранее вызвавших у больного явления иммунного агранулоцитоза. Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений, повторном развитии гаптеновых агранулоцитозов
Функции нейтрофилов. Какую опасность представляют собойгранулоцитопения и агранулоцитоз?
У взрослого человека нейтрофилы составляют 60-75% от числа всех лейкоцитов крови. Основная функция этой фракции гранулоцитов – фагоцитоз (поглощение) микроорганизмов и погибших клеточных элементов поврежденных тканей.
Именно нейтрофилы в основном обеспечивают полную стерильность крови. При этом в кровяном русле они пребывают около 1-3 суток, а затем мигрируют в ткани, где участвуют в местных защитных реакциях. Общая продолжительность жизни нейтрофилов — около недели, но в очаге воспаления они быстро погибают, составляя основной компонент гноя.Нейтрофилы вырабатывают специальное вещество – лизоцим, который оказывает бактериостатическое (останавливает рост и размножение бактерий) и бактерицидное действие (уничтожает бактерии), а также способствует растворению поврежденных участков тканей организма.Кроме того, нейтрофилы производят интерферон – мощное антивирусное средство, и активируют начальную фазу сложного процесса свертывания крови.
При острых инфекциях количество нейтрофилов возрастает многократно (до 10 раз) в течение 24-48 часов, за счет поступления резервных лейкоцитов из легких и селезенки, где они связаны с эндотелием мелких сосудов (так называемый пограничный пул), а также из костного мозга (резервный пул).
Таким образом, организм обладает большим количеством резервных нейтрофилов, поэтому развитие агранулоцитоза возможно только при постоянной массовой гибели клеток в периферической крови или при глубокой депрессии образования нейтрофилов в красном костном мозге.
praviloserdca.ru
Моноцитоз у взрослых и детей: причины, виды, симптомы
Одним из результатов общего анализа крови является исследование моноцитов, а вернее их абсолютное (MON#, MO#) и относительное количество (MON%, MO%). Состояние, при котором содержание этих клеток превышает норму, называется моноцитоз. Что это такое, чем может быть вызвано и как нормализовать состав крови, читайте ниже.
Моноциты – это самые крупные и долго живущие клетки лейкоцитов, белых кровяных телец, отвечающих за иммунитет и чистоту крови. Что вам нужно знать о моноцитах:
- Они производятся в костном мозгу и выпускаются в кровь не до конца созревшими.
- После «рождения» моноциты всего пару дней циркулируют по крови. В этот момент они наиболее активны.
- Затем они попадают в ткани, где видоизменяются в макрофаги.
- В тканях макрофаги следят за чистотой совместно с нейтрофилами (остальными лейкоцитами, гораздо меньшими по размеру).
- Основная функция моноцитов – уничтожение болезнетворных и посторонних клеток.
Количество моноцитов может увеличиваться по сравнению с нормой, такое состояние называется абсолютный моноцитоз. Если по каким-то причинам уровень моноцитов в крови понижен, речь идет о моноцитопении.
к оглавлению ↑Причины моноцитоза
- Воспалительные и инфекционные заболевания зачастую являются поводом для повышения уровня моноцитов. Организм нуждается в экстренной помощи для иммунитета, поэтому производится больше моноцитов. К заболеваниям инфекционного характера, которые вызывают моноцитоз, относятся:
- Сифилис;
- Туберкулез.
Иногда причиной моноцитоза у детей является прорезывание зубов, но такая бурная реакция организма на этот естественный процесс встречается не так часто.
Изменение количества моноцитов может сопровождаться другими отклонениями в составе крови. Так, например моноцитоз и гранулопения в анализе крови с высокой вероятностью говорят о том, что недавно организмом была перенесена вирусная инфекция. Для уточнения необходимо сдать повторный анализ через пару недель. Гранулоциты – это те же лейкоциты, но другой формы и размеров.
- Аутоиммунные заболевания также относятся к причинам моноцитоза у взрослых. Их механизм заключается в том, что по какой-то причине иммунная система принимает клетки организма за чужеродные и стремится ее уничтожить. Так что разрушающее действие исходит от самого главного защитника здоровья – иммунитета. Среди аутоиммунных заболеваний наиболее распространены:
- Волчанка;
- Ревматоидный артрит.
- Заболевания крови напрямую влияют на содержание моноцитов. К ним относятся:
- Лейкоз;
- Лимфогранулематоз;
- Мононуклеоз
- Раковые опухоли
Лейкемия – онкологическое заболевание, влияющее на функции крови и костного мозга. Во время него под ударом находятся все защитные способности иммунной системы.
- Прочие причины:
- Индивидуальная особенность организма может быть причиной незначительного относительного моноцитоза у ребенка;
- Наследственные патологии;
Абсолютный и относительный моноцитоз
Если увеличено максимально достижимое количество моноцитов, речь идет об абсолютном отклонении. Показатель уровня моноцитов, превышенный более, чем на 7 млрд клеток на литр, свидетельствует об абсолютном моноцитозе у детей. Вообще же этот показатель также зависит от возраста.
Если же превышено процентное содержание моноцитов, относительно остальных форм лейкоцитарных клеток, это относительный моноцитоз. Относительный моноцитоз у взрослого наблюдается при увеличении процентного содержания моноцитов в общем составе лейкоцитов свыше 8%. В детском возрасте до 12 лет считается предельным моноцитоз – моноциты 12%. Для взрослых предельная величина еще ниже – 11%.
Абсолютный моноцитоз у взрослых представляет большую диагностическую значимость для врача и пациента по сравнению с относительным, который может незначительно меняться при стрессах, травмах и т.д.
к оглавлению ↑Симптомы
Чаще всего люди узнают о том, что у них моноцитоз, основываясь не на собственных ощущениях, а на показателях результата анализа крови. Тем не менее, можно выделить следующие симптомы моноцитоза:
- Слабость;
- Быстрая утомляемость;
- Хроническая усталость;
- Субфебрильная температура: когда температура тела держится на уровне 37-37,5°С в течение длительного периода.
Однако, эти симптомы наблюдаются при многих различных заболеваниях, и нельзя ориентироваться только на них при постановке диагноза.
к оглавлению ↑При беременности
В период беременности анализы крови женщины необходимо постоянно контролировать, так как идет глобальная перестройка организма, на что реагирует и кровеносная система.
В определенный период времени считается нормой увеличение общего числа лейкоцитов – так тело реагирует на новый объект.
Повышение моноцитов может свидетельствовать о начальных этапах вирусного или инфекционного заболевания. Необходимо проверить, не увеличены ли лимфатические узлы, не воспалены ли миндалины.
Лечение болезни, вызывающей моноцитоз, необходимо детально проработать совместно с врачом для того, чтобы не навредить будущей маме и ребенку.
Уменьшение количества моноцитов – моноцитопения, говорит о недостатке витаминов, неправильном питании и истощении иммунной защиты женщины. Добавьте в свой рацион фрукты, мясо, молочные продукты, возможно, специальные витаминные комплексы для беременных. Это поможет вам предостеречь появление хронических заболеваний у женщины и проблем со здоровьем будущего ребенка.
Необходимо добавить, что моноцитоз – это не болезнь, а только симптом, который можно устранить, только победив основное заболевание.
Поэтому узнав об отклонении в своей крови, не затягивайте с точной диагностикой и лечением. Помогут устранить моноцитоз у взрослых ответы врачей, без квалифицированной помощи могут начаться осложнения различной степени тяжести.
Задавайте свои вопросы в комментарии, оставляйте пожелания и делитесь полезными советами по поводу моноцитоза у детей и взрослых.
Будьте здоровы!
vseproanalizy.ru
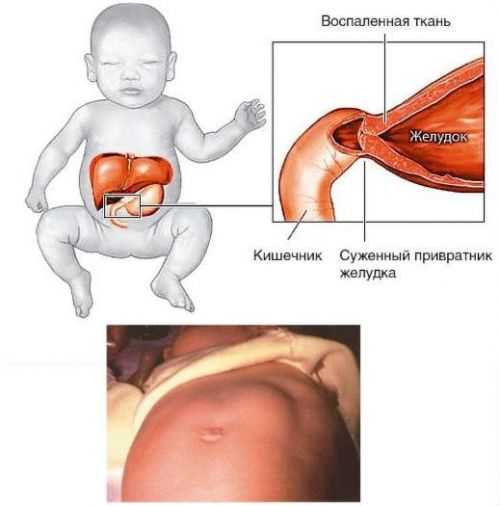
Пилоростеноз у новорожденных: симптомы, лечение и причины
Пилоростеноз у новорожденных — это врожденный порок развития привратникового отдела (в медицине он носит название «пилорический») желудка, возникающий под действием генетических факторов и провоцирующий рвоту у детей.
Встречается заболевание у 1-3 малышей на 1000, причем мальчики, по разным данным, страдают в 5-7 раз чаще, чем девочки. В чем же выражается патология? Для начала давайте вспомним основные функции привратниковой зоны.
Привратник представляет собой последний отдел желудка. Его мышца, известная под названием сфинктер, регулирует движение полупереваренной пищи (химуса), пропуская ее порциями в двенадцатиперстную кишку и далее в кишечник. Кроме того, сфинктер пропустит только достаточно переваренную пищу, ту, которая не причинит вреда слизистой тонкого кишечника.
Если нет никаких патологий, содержимое из желудка двигается лишь в одном направлении: сверху вниз. Однако резкое сужение просвета привратникового канала (стеноз) приводит к постоянной рвоте и нарушению обмена веществ. Насколько будут выражены клинические симптомы, зависит от степени сужения и компенсаторных способностей организма.
Причины развития
На сегодняшний день причины развития заболевания мало изучены. То, что оно врожденное, позволяет предположить, что влияние оказывает:
- Наследственная предрасположенность. Если у одного из родителей в детстве был диагностирован пилоростеноз, вероятность обнаружения его у ребенка возрастает в разы.
- Внутриутробные патологии: токсикоз беременной; перенесение вирусных инфекций матерью во время вынашивания; сбои в работе эндокринной системы мамы; прием медикаментов.
В чем опасность
Прежде всего из-за уменьшения сократительной способности пища не в состоянии нормально эвакуироваться, а сам желудок растягивается. Содержимому куда-то нужно деваться, поэтому происходят частые рвоты, при нарастании симптомов они буквально фонтанируют.
 Сужение пилорического отдела нарушает нормальное функционирование пищеварительного тракта и опасно для жизни. На центральном фото внизу виден симптом «песочных часов», когда желудок выпирает в виде двух бугорков
Сужение пилорического отдела нарушает нормальное функционирование пищеварительного тракта и опасно для жизни. На центральном фото внизу виден симптом «песочных часов», когда желудок выпирает в виде двух бугорков Вместе с рвотными массами происходит потеря жидкости, в результате чего нарушается водно-электролитный баланс, сгущается кровь, организму не хватает витаминов и микроэлементов. У всех детей наблюдается алкалоз (смещение уровня pH крови в сторону ощелачивания). Заболевание, оставленное на самотек, приводит к летальному исходу.
Симптомы
Болезнь проходит три стадии, для каждой из которых характерны свои симптомы, либо они просто усиливаются.
Стадия компенсации
На данном этапе отсутствуют клинические признаки заболевания. Есть чувство тяжести, тошнота, но младенец не может пока об этом рассказать. Начинающаяся рвота приносит временное облегчение. На рентгене видна активная перистальтика, пилорический канал сужен, а желудок увеличен в размерах. Пища из желудка продвигается медленно, с опозданием на 6-10 часов.
Стадия субкомпенсации
Рвота наблюдается каждый день, принося с собой облегчение. Боли в животе имеют приступообразный характер, с чувством колик. Отрыжка по запаху напоминает тухлые яйца. На фоне ежедневной рвоты резко снижается масса тела. Ребенок вялый, слабенький. Перистальтика в процессе осмотра живота хорошо видна.
Декомпенсационная стадия
Рвота обильная, фонтанирующая, содержащая фрагменты непереваренной пищи. Боль и распирание в эпигастральной области. Присутствуют признаки обезвоживания: сухость кожи, снижение тургора, пересыхание слизистой рта. Контуры увеличившегося в размерах желудка четко прослеживаются через брюшную стенку. Перистальтика очень слабая, поэтому химус эвакуируется с задержкой до 2 суток и больше. Артериальное давление снижено, кожные покровы бледные, уменьшено количество выделения мочи.
 Рвота фонтаном после кормления — сигнал повышенной тревоги, означающий, что за медицинской помощью нужно обращаться срочно, если, по какой-то причине вы еще этого не сделали
Рвота фонтаном после кормления — сигнал повышенной тревоги, означающий, что за медицинской помощью нужно обращаться срочно, если, по какой-то причине вы еще этого не сделали Итак, основные симптомы пилоростеноза у новорожденного следующие:
- рвота нарастающего характера по прошествии 20 минут после принятия пищи;
- рвотные массы по количеству превышают съеденный объем; запах неприятный, но желчь отсутствует;
- стула очень мало, темного цвета; это объясняется минимальным содержанием молочной продукции и наличием желчи;
- мочеиспускание редкое и небольшое по объему. Консистенция мутная, концентрированная;
- симптом «песочных часов» – при осмотре живота отчетливо видна перистальтика и два округленных выпячивания с сужением между ними;
- «голодное» выражение лица с заостренными формами.
Диагностика
Окончательный диагноз ставят после сбора анамнеза (когда симптоматика ярко выражена), осмотра и пальпации животика, а также применения инструментальных и лабораторных методов исследования.
Осмотр живота выявляет расширение эпигастральной области, которое отчетливо визуализируется на фоне запавших нижних отделов пищеварительного тракта. Иногда даже можно прощупать привратник. На животике малыша можно увидеть контуры увеличенного желудка и перистальтику. Анализы крови показывают завышенные цифры гемоглобина, сниженное СОЭ.
Обязательно диагностика включает проведение гастродуоденоскопии и УЗИ. Делается рентген с контрастным веществом (барием). На снимке видно суженый отдел привратника, на месте мышц прослеживаются плотные тяжи.
Существует еще ряд заболеваний, сопровождающихся рвотой в младенчестве, поэтому при поступлении в больницу проводится дифференциальная диагностика на пилороспазм, гнойный менингит, внутричерепную травму при родах, халазию и ахалазию пищевода, диафрагмальную грыжу, раковый стеноз и другие болезни.
Что такое пилороспазм?
Пилороспазм — это сокращение пилорического отдела желудка вследствие нарушения его иннервации. Он также нуждается в лечении, но только в консервативном. Как же его отличить от пилоростеноза?
| Пилоростеноз | Пилороспазм |
| Как правило, симптоматика ярко выражена на 3-4 неделе после рождения. | Симптомы видны сразу после рождения. |
| Стойкое снижение веса. | Вес набирается согласно нормам. |
| Кожа дряблая вследствие обезвоживания. | Кожный покров обычный. |
| Склонность к запорам и скудному стулу. | Испражнения регулярные. |
Лечение
Чем раньше поставлен правильный диагноз, тем быстрее можно начинать лечение: в данном случае речь идет об оперативном вмешательстве. Операция не терпит отлагательств, но все же требует подготовки. Поэтому проводят ее, как правило, на 2-3 день после установления диагноза.
Дооперационная подготовка включает восстановление водно-электролитного баланса и восполнение дефицита микроэлементов. Для этого ребенку инфузионно вводят различные растворы. Если есть сопутствующие воспалительные заболевания, назначается лечение антибактериальными препаратами.
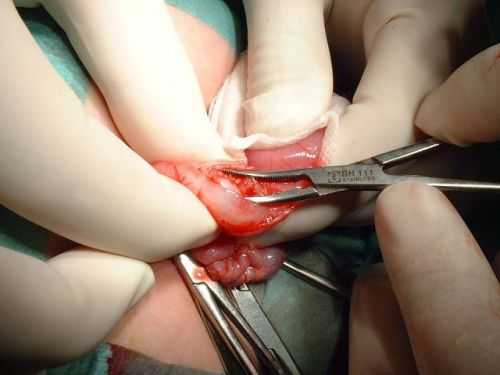 Основная задача хирургов — восстановить просвет привратника, но при этом сохранить желудок целым
Основная задача хирургов — восстановить просвет привратника, но при этом сохранить желудок целым Пилоротомия (так называется операция, когда рассекается привратник) проводится по методу Фреде-Рамштедта. В ходе устранения анатомического препятствия эвакуации химуса, проходимость пилорического канала приходит в норму. Кормление грудным молоком (или смесью) в послеоперационный период дозированное. То есть кроху кормят часто, но маленькими порциями. Если все прошло успешно, маленьких пециентов выписывают домой на 8-9 сутки.
Возможные осложнения
Если ребенка привезли в «запущенном» состоянии, могут развиться такие осложнения:
- аспирационная пневмония — попадание рвотных масс в органы респираторной системы и развитие воспаления;
- изъязвление слизистой желудка;
- дисбаланс электролитного кровеносного состава наряду с обезвоживанием;
- сепсис (заражение крови), приводящий к летальному исходу.
Прогнозы на будущее
После своевременного и правильного лечения прогноз благоприятный. Желудочно-кишечный тракт работает нормально, а малыш чувствует себя хорошо. Периодически ребенка наблюдает гастроэнтеролог, чтобы убедиться, что все в порядке.
Как видим, лечение пилоростеноза у новорожденного не терпит отлагательств. Если у грудничка в первые 3-4 недели после рождения не прекращаются ежедневные рвоты, обязательно обратитесь к врачу. Своевременное оказание помощи — залог здоровья вашего крохи.
mladeni.ru