Почему появляются волдыри с жидкостью на коже на ногах. Жидкость под кожей на ноге
виды, симптоматика и способы лечения
Одним из симптомов множества заболеваний, с которыми люди обращаются за медицинской помощью, является отек под верхним слоем кожи. Точно сказать, откуда берется отек и припухлость под кожей нельзя с первого взгляда. Эта патология требует тщательного обследования.
Для борьбы с эстетическим дефектом и дискомфортом назначают индивидуальный курс лечения, который зависит от причин его возникновения, наличия основного и сопутствующих заболеваний, а также индивидуальных особенностей организма.
Что это такое?

Отеком принято называть накопление жидкости в мягких тканях. Подкожным отеком называется накопление жидкости во внесосудистом пространстве. Экстра целлюлярная жидкость в норме у взрослого человека составляет около 8-10%, а у новорожденного в два раза больше. Отклонения от этой нормы является патологией и требует лечения.
При локальном поражении жидкость накапливается в подкожной клетчатке в определенной области, но встречаются также распространенный отек жировой клетчатки кожи или как его еще называют генерализированный.
Он поражает не только мягкие ткани под кожей, но также распространяются на мышцы и полости тела, в которых находятся важные жизненные органы. По месту локализации, а также по причине возникновения их также разделяют на виды.
Виды
Отеки подкожной жировой клетчатки разделяют на общее и местные. К локальным и местным отекам кожи относят.
Воспалительные отеки. Поражают клетчатку подкожно в области носа, отдельной части лица или головы, на шеи, область расположения лимфатических узлов, а также в ротовой полости. Очень часто инфицирование и воспалительный процесс отдельного участка вызывает реакцию на кожных покровах с развитием отечности конкретно этой области и является основным симптомов заболевания.
Механическое воздействие. Травмы, ушибы, асфиксия становится причиной отека любой части туловища и конечностей. Такие отеки жировой клетчатки сопровождают повреждением мягких тканей, а также становятся прямой причиной набухания подкожной клетчатки.
Повреждение сосудов и кровоизлияние приводят к увеличению объема пораженной области и также выглядят как отек. Часто механический отек локализуется на шеи и руках, а также поражает голени и стопу.
Внутренние заболевания. Почечная недостаточность, заболевания почек становятся причиной появления мешков под глазами на лице. Это первые признаки серьезного нарушения работы почек. Вслед за глазами отек появляется на лице, в области шеи или на волосяной части головы.
Общие отеки жировой клетчатки встречаются достаточно часто, а площадь поражения усложняет постановку диагноза и вызывает сложности при назначении лечения. К основным видам общих отеков следует отнести.
Отек Квинке. Анафилактический отек поражает кожные покровы на лице, в области шеи или других частях тела. Возникает внезапно и смертельно опасен для жизни. Причиной возникновения отека клетчатки обычно становиться аллергия на пищу, лекарственные препараты или бытовую химию.

Сердечная отеки. Возникают обширно, поражают сразу несколько частей тела. Нарушенная работа сердечной мышцы нарушает баланс жидкости во внеклеточном пространстве и сосудах, что приводит к накоплению жидкости в подкожной клетчатке. Сильное набухание без лечения приводит к поражению кожи, появятся трещины и язвы. Такие отеки сопровождает отдышка, общее недомогание, а также боли в области груди.
Отеки при лимфостазе. Нарушение оттока лимфы поражает чаще всего кишечник или сосуды в нем. Это явление может быть как хроническое, так и врожденное или приобретенное, вследствие проникновения в организм инфекции, паразитов или возникновения в кишечнике новообразований.
Отеки при предменструальном синдроме. Системные отеки перед менструацией происходят из-за гормональной перестройки организма, а скопление жидкости в клетчатке коже это признак нормального функционирования женского организма и при отсутствии дополнительных симптомов лечения не требует.
Отеки на фоне приема медицинских препаратов. Побочным действием гормональных препаратов и кортикостероидов является задержка жидкости и как результат отеки в конечностях, на лице, в области шеи.
Симптомы
Кроме видимой припухлости, отек кожи сопровождает ряд важных для диагностики и постановки диагноза симптомов. Из главных, всегда сопровождающих отек признаков можно выделить:
- прибавка веса:
- блеск кожи;
- покраснение;
- натянутость кожи;
- следы от прикосновений.
Также при отеке иногда появляются болевые ощущения, и поднимается температура тела. В редких случаях особенно при избыточном весе вывить отек визуально невозможно, тогда необходимо собрать полный анамнез и не упустить других симптомов.
Диагностика
Отек не считают отдельным заболевание, а только лишь признаком скрытого расстройства или результатом заболевания внутренних систем организма. После визуального осмотра и пальпации отеков можно определить характер отека жировой ткани.
На шеи увидеть признаки асфиксии или при пальпации шеи обнаружить увеличенные лимфатические узлы. Осмотрев голени и стопы на наличие травм и скрытых заболеваний исключить расстройства опорно-двигательного аппарата.
Для выяснения точной причины появления отека необходимо пройти полное обследование, которое включает:
- расширенный биохимический анализ крови;
- анализ крови на гормоны щитовидной железы;
- ультразвуковое исследование органов брюшной полости;
- пальпацию пораженной области;
- электрокардиограмму.
В случае отсутствия отклонений при расшифровке основных показателей назначаются другие исследования пока не обнаружиться причина возникновения подкожной патологии. Даже если спустя какое-то время припухлость пропадет, это не значит, что патология отсутствует. Просто через время она появиться вновь.
Способы лечения

Схема лечения подбирается для каждого отдельного случая индивидуально в зависимости от причины возникновения отечности.
При сердечно-сосудистых заболеваниях
Обычно при отеках клетчатки, спровоцированных сердечной недостаточностью, сопутствующие симптомы в виде отдышки и цианоза заставляют пациента незамедлительно обращаться за помощью.
В этом случае снять первые симптомы и начать лечение необходимо с приема сердечных вазодилататоров для компенсации сердечного ритма и мочегонных средств для снижения отечности. Параллельное соблюдение диеты с ограничением поваренной соли ускоряет процесс восстановления.
При почечной недостаточности
При заболеваниях почек, отек связан с неспособностью почек, своевременно фильтровать жидкость, что провоцирует, ее задержу. В этом случае главным способ борьбы с отеком является прием мочегонных средств. На период лечения ограничивают употребление соли и строго контролируют количество выпитой жидкости.
При венозном расширении вен
После исключения сердечной недостаточности и подтверждения отечного синдрома как симптома венозного поражения.
Из-за опасности образования тромбов в первую очередь подкожно или внутривенно вводят препараты, разжижающие кровь, а больного готовят к оперативному вмешательству.
Выступают вены обычно на задней части голени и с внутренней стороны бедра. Минимальное присутствие мышечной ткани на передней части голени помогает рассмотреть варикоз на первоначальном этапе.
При травмах и ушибах
Переломы, ушибы и прочие травмы приводят к воспалительному процессу в мягких тканях. Такого рода отек пройдет только после восстановления жировой ткани и полного заживления повреждений.
Как такого лечения не существует, есть только препараты для снижения боли, неприятных ощущений и средства для ускорения регенерации кожных покровов. При любых признаках отечности самолечением заниматься не стоит, лучше сразу обратиться к специалисту.
pro-oteki.ru
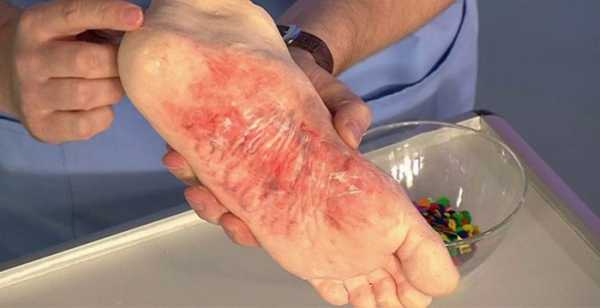
Волдыри на коже с жидкостью на ногах
Волдыри на коже с жидкостью в области ног могут образовываться как из-за внешних раздражителей, так и патологический процесс в организме. Сами эти водянистые формирования не опасны, но при их повреждении может появиться открытая рана, в которую может попасть инфекция. Поэтому данное состояние требует детального изучение провоцирующих факторов, на котором будет базироваться дальнейшее лечение.
Причины водянистых пузырьков на ногах
Симптоматика видоизменений кожи в области ног может быть многообразной, как и места их локализации. Они могут образоваться на подошве, между пальцев, на пятке. Если вам известны причины появления этой неприятности, то необходимо предпринять соответствующие меры для ее устранения.
Когда причина не имеет четкого симптома, она может скрываться в следующих недугах:
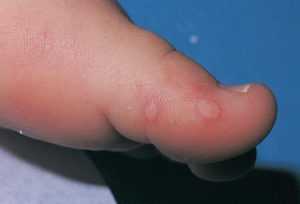 Грибок. Этим бактериальным поражением не мудрено заразиться в зонах общего использования: в бассейне, бане, спортивном зале, потому в этих местах необходимо находиться только обутыми.
Грибок. Этим бактериальным поражением не мудрено заразиться в зонах общего использования: в бассейне, бане, спортивном зале, потому в этих местах необходимо находиться только обутыми.- Аллергические проявления или дерматиты. Некачественная обувь, косметические процедуры для ног, дезодорирующие средства и прочее так же может стать источником водянистых шариков на ногах.
- Укусы комаров, клещей и других насекомых.
- Термический и ультрафиолетовый ожог.
- Некомфортная, узкая или новая обувь может натирать водянистые мозоли.
Грибковое инфекционное заболевание
Микоз возможен у любого человека. Особенно его легко подхватить, если вы частый посетитель общих бассейнов, саун и т.д. и прибываете в этих местах босяком. Созревает грибковая зараза довольно неспешно и может затрагивать ступни, пятки, появляться между пальцев ног и на них.
Начало заболевание не отличается болезненностью и может быть незаметным для человека, потом появляется покраснение и мелкая сыпь.
А уже в запущенном состоянии возникают наросты, заполненные жидкостью, сопровождающиеся сильным зудом, впоследствии они лопаются. В таких случаях целесообразно назначение противогрибковых препаратов, которые воздействуют на образовавшиеся споры, не давая им дальше разрастаться. Подобные лекарства выпускаются в виде таблеток, капсул, мазей или аэрозолей. Лечатся грибковые волдыри в среднем до одного года, в зависимости от стадии развития заболевания.
Аллергические формирования с жидкостью
Пузырьки на ногах бывают следствием аллергии, и встречаться в любом возрасте, у детей и взрослых. Такие волдыри покрывают стопы, пальцы и область между ними. Основные признаки аллергических проявлений: покраснение кожных покровов, генерализация по большой области и усиленный зуд кожи. Чтобы предотвратить или избавиться от таких проявлений рекомендуется назначить антигистаминные лечебные мази, инъекции или таблетки для внутреннего применения.
Водянистые мозоли
Такие новообразования не нуждаются в специфическом лечении и от них можно избавиться самостоятельно. Они могут появиться на пятке, фалангах пальцев и подушечках стоп, а основная их причина в неправильной обуви. Мелкие пузырьки можно покрыть антибактериальным пластырем, чтобы не спровоцировать дальнейшее увеличение и повреждение. В случае, когда волдырь имеет большие размеры и приносит неудобства, его можно сбоку проткнуть иголочкой, заранее продезинфицировав ее и область поражения.
Для обработки волдыря подойдет йод, бриллиантовый зеленый, перекись водорода.
А иголку для прокола нужно сначала немного нагреть на огне, а потом опустить в спирт или раствор фурацилина. Иглу нужно вводить в волдырь параллельно росту. После проведения прокола нужно при помощи стерильного бинта выдавить внутреннюю жидкость, и обработать мозоль антисептиком. Поверх раны наклеить бактерицидный пластырь, чтобы не занести инфекцию и не повредить травмированную область.
Пузыри, образовавшиеся под действием окружающей среды
Причиной таких досадных выростов может стать ожог под действием солнечных лучей. Волдыри имеют маленькие размеры и появляются после долгого пребывания на открытых солнечных лучах. Они могут поражать не только область ног, но и все тело. Особенно тело подвержено их появлению в обеденное время, когда ультрафиолет особенно активно работает. Такие поражения не только приносят ощущение зуда, но и сопровождаются болью. Их прокалывать категорически противопоказано. Для удаления ожоговых прыщей их нужно обработать противоожоговыми препаратами. Эти средства убирают болезненность, не допускают инфицирование и быстро заживляют поврежденные участки.
Что делать если волдыри появились на коже у ребенка
Если волдыри покрывают большую часть кожных покровов, это свидетельствует об определенных реакциях организма и служит отличной средой для развития бактерий. Если нет однозначных видимых причин появления волдырей, необходимо определить причину, в чем поможет визит к дерматологу.
Вот перечень возможных причин появления пузырей:
- Аллергические реакции на моющие средства. Это происходит при перемене привычных средств для стирки или моющих гелей для посуды. Дело в том, что их действующие вещества могут накапливаться в тканях кожи длительное время, и спустя определенный срок проявиться в виде различных дерматитов или волдырей. Особенное внимание нужно уделить, если такие проявления сопровождаются тошнотой, головокружением и лихорадкой.
- Волдыри у ребенка так же могут появиться впоследствии длительного приема некоторых видов медикаментов. В этом случае нужно сдать анализ на аллерго пробу, чтобы исключить его прием и не прибегать к его использованию в дальнейшем.
- Подобный процесс может появиться при развитии любых аутоиммунных болезней. Например, такое заболевание как пузырчатка обычно образуется в ротовой полости, а впоследствии может генерализировать на другие участки тела.
- Некоторые инфекционные заболевания провоцируют появление водянистых волдырей у ребенка. Это может быть вирус герпеса, ветряная оспа, разные виды лишая. В этом случае нужна помощь специалиста, назначение анализов, и прохождение лечебного курса необходимых препаратов.
Почему встречаются волдыри на ногах ребенка
Причиной этого, также как и у взрослых, может стать неправильная обувь. На обуви для ребенка не следует экономить, и лучше покупать ортопедическую обувь, подходящего размера, от проверенных производителей. Для правильного формирования стопы обувь не должна быть узкой или наоборот слишком широкой и большой. Если обувь выбрана не по размеру, это будет приводить к постоянному изменению целостности кожи.
Особенное внимание нужно обратить на волдыри у ребенка на ногах, если они воспалились и появилась краснота. Иногда под такой маскировкой может скрываться грибковое поражение.
Способы удаления волдырей на ногах
Что же делать с надоевшими волдырями, приносящими много неудобств? Первый совет – это не протыкать волдыри (за исключением мозоли, и четко придерживаясь советов как это правильно делать). В противном случае можно занести в рану инфекцию и усугубить ситуацию. Для точной диагностики лучше обратиться за помощью к дерматологу, чтобы точно выяснить причину и способы лечения.
После терапии нужно следовать правилам, для дальнейшего предотвращения появления неприятностей с кожей ног:
- обувь должна быть комфортной, подобранной по размеру и состоять из натуральных материалов;
- посещать места общественного пользования нужно так же в обуви;
- при контакте с химикатами необходимо разными методами защищать кожу ног и других участков тела;
- не употреблять продукты, средства гигиены и бытовую химию на которые имеются аллергические реакции;
- не посещать сомнительные салоны красоты. Тщательно следить, чтобы предметы для педикюра хорошо обрабатывались антисептиками, для исключения заражения и грибка;
- использовать солнцезащитный крем на всех незащищенных участках тела во время пребывания под прямыми солнечными лучами.
Медикаментозное лечение может состоять из таких средств:
- мазь или крем на основе алоэ;
- можно точечно нанести лавандовое место и заклеить область поражения антибактериальным пластырем;
- хорошо помогает смесь касторового масла с жидким витамином Е;
- обрабатывание пораженного места препаратом Пантенол поможет убрать воспаления;
- можно прибегнуть к использованию противомозольного пластыря Геволь, который поможет убрать болевые ощущения и защитить от повреждений и инфекций.
Наряду с медикаментозным лечением можно использовать некоторые рецепты народной медицины, например такие:
- Ванночки с солью. Таким способом можно подсушить волдыри, а так же этот способ обладает противомикробными свойствами. Этот метод можно применять на область стоп, так же можно полностью погружать в солевой раствор ноги, или применять ванны с солью, это наиболее удобный способ. Для приема ванны потребуется 1 кг морской соли, а для ванночки рассчитанной только на стопы достаточно 50 гр. Проводить процедуру на протяжение 15 минут. Для стоп рекомендовано повторять трижды за день.
- Марганцовка. Для приготовления ванночки из марганца нужно развести немного порошка в воде, чтобы раствор приобрел светло-розовый цвет. Погружать в воду ноги рекомендуется каждый день перед сном, продолжительность 10 минут. Такое средство действует аналогично солевым ванночкам.
- Примочки из череды. Для их приготовления нужно 3 ст. л. травы залить литром кипятка, настаивать полчаса. Охладить и прикладывать к поражениям.
Перед применением народных рецептов, обязательна консультация доктора, поскольку каждый метод имеет свои противопоказания.
Рекомендуем прочитать
furunkul.com
Жидкость под кожей на колене — Суставы
При различных заболеваниях и травмах коленного сустава может проявляться скопление внутрисуставной жидкости в колене. Если вовремя не обратить внимания на первые симптомы, в дальнейшем последует нарушение функции конечности и полное ее обездвиживание. Поэтому, при наличии даже незначительного отека, спереди и сзади колена, необходимо сразу обратится к врачу, поскольку самостоятельно он не рассосется.
Для чего нужна синовиальная жидкость
ВАЖНО ЗНАТЬ! Единственное средство от БОЛЕЙ В СУСТАВАХ, артрита, артроза, остеохондроза и других заболеваний опорно-двигательного аппарата, рекомендованное врачами! Читать далее...
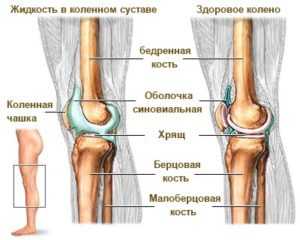
Коленный сустав по своей структуре окружен сухожилиями мышц и соединительной тканью, таким образом, он природой был защищен от повреждений. Эпителиальные клетки, которые находятся внутри сустава, вырабатывают специальную смазку, которая увлажняет поверхность хряща. Эта жидкость препятствует трению при движении и обеспечивает защиту сустава при ударах и падениях. Если выделение этой жидкости не сбалансировано это приводит к разного рода патологиям. И при недостатке, и при переизбытке возникает острая боль в ноге (в самом колене и сзади), что в дальнейшем приводит к нарушению двигательной функции.
Жидкость, что находиться в коленке называется синовия, поскольку образовывается в синовиальной оболочке, переизбыток этой жидкости называется синовит.
Факторы развития болезни
Колено больше всего подвержено травматичности, на него также накладывается огромная нагрузка. Основная причина, когда проявляется в переизбытке жидкость в коленном суставе это травмы и удары.
К дополнительным причинам развития патологии относят:
- Гнойные воспаления. Эта патология развивается по причине наличия патогенных микроорганизмов. Коленный сустав сверху и снизу защищен лимфатическими узлами, основная цель которых не пропускать бактериальное заражение. Но не всегда узлы способны справиться с этой задачей. Если присутствует боль в колене и при этом есть гнойные заражения в области голени или стопы вероятнее всего, что произошло заражение коленного сустава.
- Асептическое воспаление. О таком воспалении идет речь, когда было проведено исследование клеток жидкости и выявлено, что в ней отсутствуют патогенная флора и гной. Скорее всего, такой синовит развивается на фоне реактивного артрита или инфекций при переохлаждении. Также жидкость, что находиться в коленке при подагре, является следствие именно этого заболевания.
- Воспаления иммунной системы. Об этой причине говорят, когда есть тяжелые формы ревматизма, аллергий, артрита. То есть, организм ослаблен на фоне заражения эпителия патологическими клетками, что и приводит к избытку жидкости в колене.
Проявления
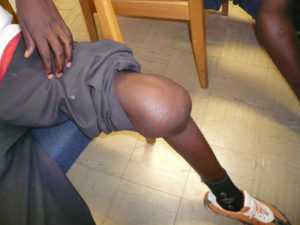
Симптомы развития синовита возникают не сразу, этим болезнь и коварна. Обычно только спустя несколько часов после травмы появляется легкая опухлость колена, что свидетельствует о скоплении жидкости. Но иногда для проявления этого симптома необходимо чтобы прошло несколько суток. При этом на такой симптом как легкий отек (он также может быть сзади ноги) не всегда обращают внимание, поскольку принято считать, что это нормально, когда после травмы развивается легкая отечность.
Основные признаки, когда жидкость скопилась под коленом:
- Сильная боль при движении сустава.
- Ограниченность в двигательной функции, возникают сложности в сгибании ноги в полную силу.
- Проявляется припухлость и отечность (может быть не только на самом колене, но и сзади ноги).
- В пораженной области видно покраснение кожи, присутствие кровоизлияний.
При посттравматическом синовите возможно повышение температуры тела, быстрое нарастание болевых ощущений, увеличение колена в объеме.
Методы лечения синовита
Если повреждение коленного сустава повлекло за собой жидкость, собравшуюся под коленом в избыточном количестве, необходимо первым делом обеспечить покой для ноги и обратится к доктору для того, чтобы определить причину. В периоды обострений нужно снизить физические нагрузки, отказаться от лишних воздействий на колено. Максимально удобное положение для ноги в этот период – полусогнутое. Дабы мышцы были более расслаблены под колено нужно подложить валик или подушку.
Лечение, когда есть жидкость в колене, должно быть комплексным. Оно, первым делом, должно быть направлено на то, чтобы устранить первопричину развития заболевания. Включать в себя оно может уколы, таблетки, физические процедуры. В каждом случае индивидуально, доктор принимает решение, как именно будет проходить лечение – оперативно или консервативно.
Когда синовит развивается у детей, то, безусловно, используют всевозможные консервативные методы лечения, дабы не прибегать к операции. Дети очень сложно переносят медикаментозное лечение (уколы, в частности), но чем раньше родители обратили внимание на проблему, тем больше шансов на то, что можно избежать сложностей в дальнейшем. У молодых людей процесс восстановления проходит быстрее.
Консервативная терапия
Если есть жидкость в коленном суставе, обычно прописывают следующие терапевтические методы и препараты:
- Противовоспалительные нестероидные препараты, которые направлены на снижение болевых ощущений и погашение интенсивности патологии (зачастую, это внутримышечные уколы).
- Обезболивающие средства для внутреннего и наружного использования (таблетки и мази), прекрасно себя в этом плане также зарекомендовали народные методы.
- При воспалениях и иммунных нарушениях применяют лекарства стероидной группы, которые направлены на снижение выработки патологической жидкости в суставе.
- Антибактериальная системная и внутрисуставная терапия (чаще всего используется, если жидкость носит гнойный характер в коленке). В таком случае применяют уколы с веществами, которые убивают патогенные микроорганизмы.
- При асептической форме синовита (когда в жидкости, что под коленом отсутствуют патогенные микроорганизмы) применяют сухое тепло и компрессы. Повязки делают на основе растительных компонентов, димексида и ихтиоловой мази. Эти методы направлены на уменьшение жидкости сзади под коленом.
Лечение также может быть направлено на откачку синовиальной жидкости. Такая процедура проводится посредством пункции (или укола), после чего в сустав вводят противовоспалительное вещество или антибиотик. Процесс восстановления занимает у каждого человека разное время, в зависимости от причины возникновения синовита.
Отказываться от лечения, когда жидкость присутствует под коленом, никак нельзя. В таком случае недуг переходит в хроническую форму, что может повлечь за собой обездвиживание колена. В таком случае, оперативное вмешательство будет единственным выходом. Особенно остро этот вопрос стоит, если речь идет о ребенке, поскольку именно подростки чаще всего страдают от подобной патологии. В Интернете есть масса фото, как именно выглядит жидкость, скопленная под коленом, однако каждый случай индивидуален, поэтому даже при легкой отечности стоит обратиться к доктору.
hodizdorov.ru
Синовиальная жидкость, синовия – секрет, вырабатываемый эпителиальными клетками любого сустава, необходима для увлажнения хрящевых тканей и защиты их от травмирования. Однако при нарушении баланса жидкости развивается патология, приводящая к дискомфорту.
Причины скапливания жидкости в коленном суставе:
- основная причина – травмирование. Именно поэтому синовит считается профессиональным заболеванием спортсменов;
- повышенная нагрузка на сустав, к чему нередко приводит ожирение;
- заболевания, характерные для суставов – ревматоидный артрит, подагра, бурсит, киста, остеоартроз, септический артрит.
Довольно часто синовит наблюдается у людей старше 55 лет. Причина дефекта – возрастные изменения, а также изнашивание хрящевой ткани, что приводит к воспалительным процессам в суставе.
В случае травмирования колена или воспалительного процесса симптомы патологии проявляются спустя некоторое время.
Порой может пройти несколько суток до появления характерной симптоматики.
- Основные симптомы – увеличение коленки в объеме, появление припухлости. Дефект может быть настолько значительным, что человек не в состоянии вытянуть ногу – опухоль тканей и деформация органа препятствуют выпрямлению коленки.
- В скором времени после появления отечности человек начинает ощущать в суставе боль. Обычно это болезненные проявления тупого характера, однако с течением времени симптом усиливается. Иногда больной не может встать на ноги из-за болезненного синдрома.
- Воспалительный процесс сопровождается местным повышением температуры. При этом кожа в области отека заметно краснеет.
Стоит учитывать, что в зависимости от типа патологии, симптомы могут различаться. Так, хронический синовит практически никогда не сопровождается сильными болевыми ощущениями. Так как жидкость в суставе накапливается постепенно, то и симптомы проявляются медленно, приобретая сглаженный характер.
В этом и состоит опасность хронического синовита. Не испытывая существенного дискомфорта, человек не спешит лечить проблему. В результате может развиться такая патология, как деформирующий артроз.
Реактивный синовит – редкое заболевание, провоцируемое воздействием механических факторов либо токсических веществ. В этом случае симптомы весьма напоминают клиническую картину аллергической реакции.
Самостоятельное лечение синовита способно привести к ухудшению ситуации. В любом случае требуется устранить дефект, а для этого необходима помощь ортопеда.
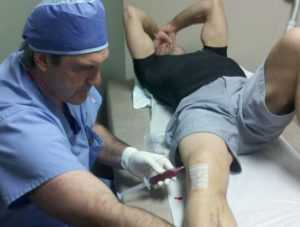
Прежде всего, нужно избавиться от излишка синовиальной жидкости в коленном суставе. Выкачивание синовии выполняется в условиях операционной. Чаще всего, необходимости в обезболивании нет.
Врач вводит тонкую иглу в область колена и откачивает скопившуюся в суставе жидкость при помощи шприца.
С целью предотвращения развития инфекционного процесса или при его наличии в суставе вводят антибиотические препараты. После процедуры пациент должен находиться в состоянии покоя, поэтому колено надежно фиксируется тугой повязкой.
Мало убрать симптомы, важно избавиться от причины, вызвавшей дефект. По возможности во время процедуры врач устраняет последствия травмы, проводит необходимое лечение, иначе в скором времени произойдет рецидив – синовия снова начнет скапливаться в суставе.
Так как патология сопровождается воспалительным процессом, необходимо провести курс лечения, включающий препараты с необходимым эффектом. В качестве противовоспалительных средств обычно рекомендуются Диклофенак и Вольтарен.
Стоит заметить, что лечение народными средствами в случае синовита скорее принесет вред, чем пользу. Конечно, с помощью припарок и притирок можно устранить последствия ушиба – снять отечность тканей в области коленки, снизить болезненные ощущения. Однако никакой народный рецепт не поможет избавиться от скопившейся в суставе жидкости.
Напротив, использование распространенных советов приведет к тому, что понадобится более серьезное лечение проблемы. Осложнения, возникшие в результате промедления, могут вызвать сильную деформацию коленной структуры, привести к быстрому изнашиванию хрящевой ткани. В этом случае обрести былую подвижность позволит только лечение, направленное на замену органа.
Как и в большинстве случаев, намного проще предотвратить проблему, чем впоследствии заниматься ее лечением.
Чтобы избежать синовита, достаточно выполнять несколько несложных правил:
- если вы профессиональный спортсмен или любитель, практикующий серьезные физические нагрузки, периодически посещайте ортопеда и внимательно выполняйте все его рекомендации;
- при наличии заболевания суставов не пренебрегайте назначенным лечением, это поможет избежать такого осложнения, как синовит;
- даже в пожилом возрасте не расслабляйтесь, укрепляйте мышечную ткань ног при помощи подходящего тренировочного комплекса;
- не запускайте свой вес! Помните, ожирение существенно повышает нагрузку на колени, поэтому поддерживайте стройность фигуры.
Если вы чувствуете боль, скованность движений в коленном суставе, не занимайтесь самолечением. Упустив время, вы только усугубите проблему.
Поэтому не жалуйтесь на отсутствие времени и не прибегайте к «надежным» народным способам. Обращайтесь к профессионалам и будьте здоровы!
mjusli.ru
Почему образуется скопление жидкости в коленных суставах
Так как коленные суставы очень часто травмируются, в некоторых случаях в них скапливается жидкость в виде воды.
Причины, почему жидкость в коленном суставе может накапливаться, могут быть разными:
- Может быть поврежден мениск;
- Накопление жидкости произошло из-за кровоизлияния в суставы колена;
- Если повреждены связки;
- Если травма привела к перелому костей.
Чаще всего травма на колене, изображенная на фото, образуется из-за того, что человек неудачно приземлился на ноги, прыгая с высоты или удалился коленной чашечкой о что-то твердое.
Подобные нарушения коленного сустава нередко приводят к образованию жидкости в колене.
Симптомы скопления жидкости в колене
Обычно симптомы заболевания можно обнаружить не сразу после того, как произошло повреждение конечностей, а только через несколько часов или даже дней. Если произошла травма колена, сустав буквально сразу же отекает, припухает. В некоторых случаях может наблюдаться кровоизлияние в мениск. В том числе симптомы сопровождаются сильной болью.
Главным признаком того, что жидкость скопилась в суставе, является сильно увеличенное в объемах колено. Из-за появления жидкости в мениске происходит деформация сустава, из-за чего пациент практически не может двигать ногой. Тупая и сильная боль также считается основным симптомом заболевания.
В результате травмы колена и скопления жидкости в мениске, как на фото, у пострадавшего могут наблюдаться следующие симптомы:
- Постепенное увеличение боли;
- Повышение температуры тела;
- Увеличение в размерах колена.
Между тем различают также синовит хронического типа, при котором пациент не ощущает сильных и выраженных болей. Причины развития хронического заболевания связывают с постепенным накоплением жидкости в суставах.
Если вовремя не обнаружить заболевание и не начать необходимое лечение, у пациента может развиться деформирующий артроз.
Также современная медицина подразделяет реактивный синовит, который развивается в коленных суставах по причине аллергической реакции организма на внешний раздражитель. Вызывается заболевание под механическим или токсическим воздействием, особенно стоит обратить внимание. если после падения болит колено.
Кто подвержен заболеванию
Синовит образуется чаще всего у людей, которые имеют к этому заболеванию природную предрасположенность.
- Скопление жидкости в коленных суставах может наблюдаться у людей с избыточным весом. Связывают это с тем, что такие люди каждый день испытывают большую нагрузку на стопы, которую оказывает большая масса тела. Из-за давления веса хрящи в суставах могут повреждаться, что приводит к скоплению воды.
- В пожилом возрасте после 50 лет у человека меняется строение костей, стопы и суставов. С годами суставы не могут полноценно работать, соединяющие их ткани теряют эластичность, поэтому сухожилия и хрящи могут легко травмироваться. По этой причине в преклонном возрасте люди очень часто обращаются к ортопеду.
- Люди, занимающиеся спортом на профессиональном уровне, очень часто травмируются в результате падения или столкновения. Стопы и колени получают излишние нагрузки во время тренировок. По этой причине. Несмотря на молодой возраст и небольшой вес, спортсмены часто имеют проблемы с коленными суставами. При этом заболевания нередко имеют хронически характер.
Как проходит лечение заболевания
Что делать, если у пациента проявляются симптомы синовита? Обычно лечение заболевания заключается в том, чтобы избавится от накопившейся воды в коленном суставе. Удаление жидкости в мениске проводится в операционном кабинете без анестезии.
Врач аккуратно вводит специальную тончайшую иглу в полость поврежденного коленного сустава, после чего скопившаяся вода высасывается при помощи шприца. После того, как проведено откачивание, лечение продолжается введением в полость сустава антибиотиков, даже если не произошло попадание инфекции в место травмы.
Далее лечение заключается в обеспечении пациенту полного покоя. Пострадавшего помещают для реабилитации в палату и накладывают на коленный сустав давящую повязку или наколенник.
Если в будущем вода снова образуется в мениске, избавиться от жидкости можно при помощи приема лекарственных средств. Наиболее эффективными лекарственными препаратами считаются Диклофенак и Вольтарен.
Чтобы не пришлось снова делать процедуру, навсегда избавиться от накопившейся жидкости можно, если убрать причины ее появления. Выяснить, почему скапливается вода в суставах и что необходимо делать, чтобы убрать жидкость в мениске, поможет ревматолог или ортопед.
В противном случае, если не начать лечение, заболевание может привести к осложнению.
sustav.info
Как понять, что колено начало набирать жидкость? Какие симптомы?
Жидкость в колене – это достаточно распространенное и неприятное явление, которое приносит дискомфорт и ухудшает качество жизни. К основным симптомам скапливания можно отнести острые болезненные ощущения, которые могут увеличиваться в процессе движения или же при прикосновениях.
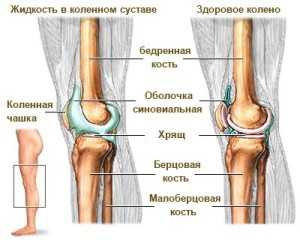
Если процесс сопровождается накоплением гноя, боль начинает приобретать пульсирующий характер, кроме того, пациент может ощущать чувство распирания в пораженной области. Если процесс приобрел хронический характер, болезненные ощущения становятся постоянными, при этом они не слишком выраженные, иногда могут возникать, иногда исчезают. При хроническом воспалительном процессе многие пациенты жалуются на появление боли после интенсивных физических нагрузок, а также при резкой смене климатических условий. При этом боль часто носит ноющий характер.
Еще один симптом – опухание кожных покровов, их отечность. Если поражение носит острый характер, колено полностью меняет свою нормальную форму, при этом вставать на больную ногу будет просто невозможно.
При активном воспалительном процессе кожные покровы краснеют, становятся горячими в пораженной зоне. Из-за скопления жидкости больной утрачивает двигательную активность, не может полностью разогнуть конечность.
Если при таких симптомах не начать своевременное лечение, может возникнуть деформация конечности, гнойный процесс, который приведет к полной инвалидности пациента.
При каких травмах и болезнях скапливается жидкость в колене?
Наиболее распространенная причина появления жидкости в колене – получение травмы. Это может быть разрыв в области мениска, переломы тех костей, которые отвечают за формирование сустава, разрыв связок, повреждение капсулы сустава. Подобные травмы могут возникнуть как при выполнении интенсивных физических упражнений (например, при тренировках спортсменов), так и после тяжелой физической работы, поднятия тяжелых предметов. Хронические заболевания – еще одна причина образования жидкости.
Жидкость в колене образуется при следующих болезнях:
- Ревматизм.
- Артрит ревматоидного типа.
- Заболевание Гонартроз.
- Артрит реактивного типа.
- Подагра.
- Красная волчанка.
- Болезнь Бехтерева.
- Гнойные воспаления с формированием бурсита.
- Аллергическая реакция на что-либо.
Как диагностируют причину жидкости в колене у врача?
Диагностика жидкости в этой области носит комплексный характер и включает в себя следующие методики:
- Визуальный осмотр (часто скопление вещества можно заметить уже при первом осмотре у врача).
- Общий анализ крови, анализ крови на ревматический фактор.
- Ультразвуковое исследование (позволяет выявить количество скопленной жидкости и ее месторасположение).
- Рентген.
На основании полученных данных легко установить точную причину такого явления и направить все силы на устранение основного заболевания. Стоит отметить, что современные методы диагностического исследования отличаются высокой точностью, безопасностью и надежностью.
К какому врачу идти, и что он будет делать? Лечение
При возникновении болезненных ощущений и опухания колена необходимо как можно скорее обратиться к профессиональному ревматологу или хирургу. В первую очередь специалист проводит обезболивание пораженной области, после чего удаляет экссудат из сустава. После этого назначается основное лечение, которое может носить консервативный или хирургический характер.
Медикаментозная терапия заключается в назначении нестероидных средств с противовоспалительным эффектом (например, неплохо помогает препарат Диклофенак). Такие препараты хорошо устраняют симптоматику, снимают воспаление и болезненные ощущения. Их можно принимать в виде таблеток, инъекций или мазей.

Противовоспалительные средства принимаются в течение нескольких дней, помните, что их нельзя использовать постоянно, поскольку они неблагоприятно влияют на органы пищеварительной системы. К тому же такие препараты устраняют только симптомы, а не причину патологии.
Если процесс приобрел гнойный характер, пациенту назначается курс антибиотиков. Нередко назначают и кортикостероиды (например, преднизолон). Подобные средства обладают множеством побочных эффектов, поэтому принимать их следует под контролем специалиста.
Для устранения жидкости используют специальную процедуру откачивания из полости сустава. При этом берется обыкновенный шприц, с помощью которого можно эффективно устранить отечность и болезненные ощущения. После того, как была проведена аспирация, хирург может ввести в полость антибактериальное средство для устранения процесса воспалительного характера.
Стоит ли продолжать заниматься спортом? В каком спорте колени травмируется больше всего?
Многих людей, которые привыкли заниматься спортом, интересует вопрос, можно ли при жидкости в коленном суставе, продолжать свою физическую активность. В период терапии любая физическая активность запрещена, допускается лишь непродолжительная ходьба, а при остром воспалительном процессе показан строгий постельный режим.
Если болезнь не приобрела запущенную стадию, а после травмы спортсмену удалось полностью восстановить сустав, пациент может через некоторое время заниматься спортом, однако в этом случае необходимо предпринять меры предосторожности, чтобы жидкость не скапливалась снова: речь идет о значительном уменьшении физических нагрузок на ноги, выборе правильной спортивной обуви и покрытия для бега.
Наиболее опасны для коленных суставов те виды физической нагрузки, которые напрямую влияют на нижние конечности. Бег на беговой дорожке или на поверхности с неровностями при неграмотной технике и плохо подобранной спортивной обуви – это прямой путь к ревматическим заболеваниям и спортивным травмам. То же самое можно сказать о тех видах спорта, при которых предусмотрены частые удары ноги (например, при футболе).
Народные методики от скопления экссудата в колене
Ниже приведены распространенные народные методы, которые можно использовать одновременно с традиционным лечением:
- Компресс из мази с травой окопника. Стакан измельченной травы окопника смешайте со стаканом натурального свиного сала и поставьте в прохладное место на пять дней. После этого наносите мазь под целлофан в утреннее и вечернее время.
- Лавровое масло – еще один эффективный способ выведения жидкости и снятия отечности. Возьмите две столовых ложки измельченного лаврового листа в сухом виде и стакан оливкового масла. Ингредиенты нужно настаивать в темном месте неделю, после чего осторожно втирать в пораженный сустав утром и вечером.
- Настойка черного ореха – это средство против гельминтов, поскольку небольшое число этих организмов способно привести к отечности и обездвиженности коленного сустава. Настой следует принимать каждый день, по одной чайной ложке перед едой.
- Отвар из ржи. Еще одно действенное средство, для приготовления которого нужно взять половину стакана ржи и проточную воду, отвар нужно довести до кипения, после чего добавить в него 150 мл водки и небольшое количество натурального меда. После этого лекарство нужно оставить настаиваться в течение трех недель. Средство принимается несколько раз в день перед употреблением пищи, достаточно выпивать по три больших ложки.
К чему может привести скопление жидкости в колене, если не принимать меры?
Если своевременно не обратиться к специалисту, жидкость в коленном суставе будет продолжать накапливаться, что приведет к сильным болезненным ощущениям, вздутию и отечности. Впоследствии под воздействием экссудата колено будет деформироваться, что приведет к необходимости оперативного вмешательства.
Без операции конечность может полностью потерять подвижность, поэтому пациент станет инвалидом. Если вовремя не начать лечение гнойного процесса, это может привести к общему инфицированию организма и даже к летальному исходу.
Какие упражнения помогут вывести жидкость из колена?
Если воспалительный процесс прошел, а также при хроническом течении заболевания, пациенту может быть назначен курс лечебной физкультуры. Специальные упражнения с небольшой нагрузкой на нижнюю конечность позволят улучшить самочувствие пациента и восстановить прежнюю гибкость суставов.
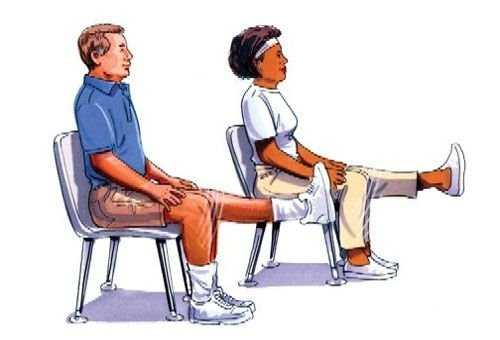
Упражнения могут заключаться в сгибании и разгибании колена, совершении вращательных движений. При этом выполняться они могут из положения лежа или стоя в зависимости от самочувствия пациента. Обратите внимание, что курс лечебной физкультуры должен проходить под контролем специалиста, при возникновении болезненных ощущений важно сразу же прекратить физическую активность.
Таким образом, скопление экссудата в коленном суставе – это распространенное и неприятное явление, которое может возникать при ревматических заболеваниях, а также после травм. Для профилактики такого явления пациенту рекомендуется поддерживать нормальный уровень физической активности без чрезмерной нагрузки на суставы, а также вести здоровый образ жизни в целом.
ВИДЕО Боль в коленном суставе, что делать ? Бубновский «О самом главном».
https://www.youtube.com/watch?v=iOcN1lIMbZ4
nmedicine.net
Этиологические факторы синовита
 Скопление жидкости в коленном суставе наиболее часто связано с хроническим воздействием повышенной нагрузки и развитием травматического процесса.
Скопление жидкости в коленном суставе наиболее часто связано с хроническим воздействием повышенной нагрузки и развитием травматического процесса.
Выделяются следующие основные факторы, которые могут приводить к появлению жидкости:
- Острое повреждение коленного мениска.
- Кровоизлияние в область сустава (его также называют гемартроз).
- Наличие повреждений в сочленении.
- Полный разрыв или частичный надрыв связок.
- Переломы костей, которые формируют коленный сустав (сюда относят мыщелки бедренной кости и надколенник; переломы чаще всего возникают вследствие неудачного падения на ноги или сильного удара коленом).
- Воспалительный процесс инфекционного генеза в коленной области.
- Гемофилия
- Проявлений реакций аллергического характера.
Клинические проявления
 Клиническая симптоматика, указывающая на наличие жидкости в коленном суставе, проявляется не мгновенно, а лишь с течением времени. После получения травмы могут пройти часы или даже дни, прежде чем появятся начальные клинические проявления.
Клиническая симптоматика, указывающая на наличие жидкости в коленном суставе, проявляется не мгновенно, а лишь с течением времени. После получения травмы могут пройти часы или даже дни, прежде чем появятся начальные клинические проявления.
К первичным симптомам синовита можно отнести выраженную отечность в области поврежденного сустава, появление припухлости, увеличение сустава в объеме и сильно выраженный болевой синдром. При проведении ультразвукового обследования коленной зоны, можно обнаружить кровоизлияние в синовиальную сумку.
Скапливающаяся в суставе жидкость резко увеличивает его размер и ограничивает подвижность. Больной человек начинает щадить конечность вследствие появления резкой болезненности при любом, даже самом незначительном движении. Боль имеет, как правило, тупой постоянный характер, с резкими приступами во время попыток движения конечностью в коленном суставе. Кожа в коленной области становится очень горячей на ощупь, а пациент очень резко реагирует на пальпацию данной зоны.
Со временем, без адекватного лечения, количество жидкости в суставе нарастает, а вместе с этим повышается выраженность болевого синдрома. Одновременно с этими двумя процессами, происходит ухудшение общего состояния больного человека, возникает повышение температуры до фебрильных значений (температура в этом случае может быть равна 38-39 градусам).
Если процесс накопления жидкости приобретает хронический характер, то происходит своеобразная адаптация сустава к данному состоянию, и боль становиться менее выраженной. Жидкость начинает скапливаться уже с меньшей скоростью, и у пациента формируется деформирующий артроз.
Помощь при скоплении жидкости в суставной сумке колена
Что делать при скоплении жидкости в коленном суставе должен решать квалифицированный специалист после проведения всех необходимых диагностических процедур. Лечение жидкости в коленном суставе чаще всего заключается в удалении лишнего количество этого вещества из коленного сустава.
Лечащий врач проводит процедуру по удалению жидкости в асептических условиях небольшой операционной без проведения общего обезболивания. Чаще всего, для данной манипуляции бывает достаточно местной разновидности наркоза.
 Откачка жидкости из колена происходит посредством введения в полость синовиальной сумки тонкой иглы, через которую собравшаяся жидкость эвакуируется из сустава. После завершения процедуры, вместо откачанной жидкости, вводят раствор антибактериального препарата, который препятствует развитию послеоперационного инфекционного процесса. Причем антибиотик вводят в независимости от характера жидкости, удаленной из колена.
Откачка жидкости из колена происходит посредством введения в полость синовиальной сумки тонкой иглы, через которую собравшаяся жидкость эвакуируется из сустава. После завершения процедуры, вместо откачанной жидкости, вводят раствор антибактериального препарата, который препятствует развитию послеоперационного инфекционного процесса. Причем антибиотик вводят в независимости от характера жидкости, удаленной из колена.
В конце операции, на сустав накладывается давящая повязка или фиксатор с целью обеспечения полной неподвижности для ускорения процессов восстановления функций колена.
Если после операции в коленном суставе сохраняется очаг воспаления, то жидкость может собираться в полости опять, что требует проведения повторного оперативного вмешательства, на котором врач снова будет удалять ее. Для предотвращения этого, пациенту обычно назначают курс противовоспалительных препаратов, например, Вольтарена.
У пациентов с тяжелыми травмами колена, врачи откачивают жидкость несколько раз, пока не разрешится основное заболевание, приведшее к синовиту.
Как убрать жидкость в домашних условиях
Лечение в домашних условиях возможно лишь в том случае, когда жидкость собирается в коленном суставе медленно и отсутствует тяжелая сопутствующая патология.
Существует несколько эффективных народных рецептов, позволяющих убрать жидкость из полости колена без проведения хирургических операций.
Применение мази, изготовленной из окопника
Для приготовления данного средства необходимо смешать один стакан мелко нарезанной свежей травы окопника с 250 граммами сала (лучше свиного). Эту смесь следует поставить на неделю в холодное и темное место, а затем использовать в качестве мази, втирая состав в область пораженного сустава. Втирать рекомендуется ежедневно, два раз в сутки (с утра и непосредственно перед засыпанием). Поверх мази, колено плотно фиксируется с помощью обыкновенного эластичного бинта, который можно купить в любой аптеке.
Отвар, изготовленный из ржаного зерна
Для приготовления этого эффективного средства, необходимо вскипятить один литр воды и всыпать туда половину стакана молотого ржаного зерна. Варить средство рекомендуется не менее получаса. После процеживания, в жидкость следует добавить барбарис в количестве двух ложек, полкилограмма цветочного меда и двести граммов медицинского спирта или водки. Средство должно хорошо настояться в течение четырех недель, после чего оно становится готовым к употреблению. Принимать его рекомендуется внутрь по две ложки трижды за день на протяжении двух-трех недель.
Лавровое масло
Данное средство очень хорошо помогает уменьшить количество жидкости в области коленного сустава. Для его приготовления необходимо взять две большие ложки сушеных листьев лавра и залить их одним стаканом оливкового или растительного масла. Настой должен постоять в темном месте минимум семь-десять дней. По завершению настаивания, средство следует тщательно втирать в область поврежденного сустава три пять раз в сутки с равными промежутками.
Скипидарная мазь
Для изготовления берется один желток куриного яйца, который смешивается с одной ложкой скипидара. Туда же добавляется яблочный уксус в количестве одной ложки, все ингредиенты необходимо тщательно перемешать. Мазь должна настояться несколько дней, после чего ее рекомендуется втирать в область больного коленного сустава.
Сок лимона
Если скапливается жидкость в коленном суставе, то при регулярном натирании соком лимона пораженной области, уменьшается количество патологической внутрисуставной жидкости и снижается выраженность воспалительного процесса.Однако, несмотря на наличие действенных народных средств, выяснением причины и лечением жидкости в коленном суставе должен заниматься квалифицированный врач с целью предотвращения развития нежелательных осложнений.
kaklechitsustavy.ru
Поделиться с друзьями:
sustav5.ru
Откуда берутся водянистые пузыри на ногах и что с ними делать?
Способы профилактики и лечения напрямую зависят от этиологии образований. «Водянки», натёртые неудобной обувью устраняются не так, как проявления грибковой инфекции или аллергической реакции. Рассмотрим причины появления волдырей, чем их лечить и профилактики подробнее.
Этиология водянистых образований на коже стоп
Так что это за водянистые воспаления на ногах? Спектр причин появления наполненных жидкостью пузырей на ногах очень широк:
- Подавляющее большинство случаев связаны с грибковыми инфекциями. Стоит отметить, что волдыри на коже с жидкостью на ногах появляются в запущенных случаях при заражениях только определёнными видами паразитов.
- Вторая наиболее распространённая причина – механические нагрузки на кожу от неподходящей обуви.
- Поражение стоп, в частности водяные высыпания, одно из последствий сахарного диабета.
- Кроме того, волдыри на ступнях и пальцах ног могут быть локализацией аллергической реакции.
- Некоторые дерматологические заболевания, связанные с воспалительными процессами в наружных слоях кожного покрова.
- Не стоит забывать про термические, химические или солнечные ожоги. Хотя такие причины очевидны и волдыри на ноге такого происхождения не должны вызывать замешательства.
- Вирусные инфекции на фоне пониженного иммунитета также могут обладать подобными проявлениями.
- Укусы некоторых видов насекомых также приводят к воспалительным процессам в коже.
- В редких случаях водянистые волдыри на ногах возникают как побочный эффект некоторых лекарственных препаратов.
Волдыри на ногах у ребёнка появляются по тем же причинам. Только детская кожа нежнее и более чувствительная, а иммунитет не так крепок. Поэтому следует отнестись к подобным проявлениям болезни с особым вниманием.
Вне зависимости от причин появления ни в коем случае не следует самостоятельно вскрывать волдыри на коже с жидкостью на ногах. По крайней мере, до приема у терапевта, дерматолога или комбустиолога.
Сами по себе волдыри на ступнях ног могут быть и не такой большой проблемой, однако при неаккуратном обращении они могут стать очагом вторичных инфекций, нагноений и других проблем. Особенно, когда волдыри лопаются, и жидкость из них вытекает, образуя питательную среду для развития бактерий.
Именно поэтому следует сразу обращаться за профессиональной медицинской помощью, а не запускать проблему. Своевременное обращение к врачу – залог более эффективного и быстрого лечения.
Лечение водянистых пузырей на ногах
Методы лечения водянистых пузырьков напрямую зависят от причины их появления. За исключением ожогов, точно определить происхождение подобных образований сложно. Поэтому лучше обратиться к специалисту соответствующего профиля для диагностики.
В таких обстоятельствах самолечение может только навредить. Для точного установления причины проблем на стопах ног необходимы как минимум лабораторные исследования, провести которые в домашних условиях. Поэтому следует хорошо подумать, прежде чем мазать сыпь какими-либо препаратами.
Лечение, основанное на эмпирических заключениях о природе заболевания, может в лучшем случае исказить клиническую картину и помешает работе профессионалов, в худшем – серьезные осложнения заболевания со всеми вытекающими последствиями. Потому что никакие болезни не проходят сами, без надлежащего лечения.
Однако это не означает, что когда на ногах появились неприятные образования, нельзя ничего делать самостоятельно. Существует ряд самостоятельных действий, которые будут полезны:
- Обработать сыпь дезинфицирующим средством, желательно хлоргексидином. Спиртовые дезинфекционные средства или перекись водорода достаточно агрессивны и могут усугубить воспаление.
- Изолировать пораженную область при помощи специальных пластырей.
- Использовать для нанесения мазей и лосьонов мягкий тампон из ткани. Хлопок мягче марли, и более комфортен.
- Применять ванны из слабого раствора марганцовки.
Если волдыри на ногах чешутся, доставляя существенный дискомфорт, то можно обработать их специальными успокаивающими зуд препаратами. Ни в коем случае не следует чесать их ногтями или подручными предметами – зуд это не утолит, а повредить оболочку пузыря и занести инфекцию можно запросто.
Однако, только обнаружив образования на ногах, лучше не рисковать. В зависимости от их этиологии, они могут быть чувствительных к некоторым из указанных выше процедур. К примеру, после солнечного ожога не следует наносить на кожу маслянистые или жирные вещества. Это только навредит.
Грибок и аллергия
В случае грибкового заражения или аллергической реакции любое вмешательство может только усугубить ситуацию. А лечение таких заболеваний и без того сложное и продолжительное. В частности борьба с грибком, который проще простого подхватить в общественных местах, может длиться долго, вплоть до года.
Первое, что необходимо сделать при появлении аллергии на пальцах рук и ногах или в другом месте – изолировать больного от аллергена. Самостоятельное определение источника реакции лучше подкрепить лабораторными тестами, потому что ошибка может иметь фатальные последствия.
Неподходящая обувь
Повреждения кожи, связанные с некомфортной обувью опасны только как место для попадания в организм вторичной инфекции. Обнаружив водянистые волдыри на ногах, следует исключить вероятность попадания под кожу грязи.
То есть, обработать антисептиком и заклеить специальным пластырем. За неимением последнего можно использовать смоченную в вазелиновом масле марлю. И, естественно, отказаться от ношения травмирующей обуви. Это лучше, чем лечить их, не понимая природы заболевания.
Диабетическая сыпь
Любые осложнение при диабете связанны с нестабильным уровнем сахара в крови. Поэтому, если на стопах ног появились волдыри или хотя бы намёки на сыпь, первым делом следует стабилизировать этот показатель, а потом предпринимать дальнейшие действия под присмотром лечащего врача.
Ожоги разных типов и укусы насекомых
При волдырях от солнечного ожога или температурного воздействия в качестве средств первой помощи помогут препараты Пантенол или Левомеколь. Но только при локализированном поражении кожных покровов. После солнечного ожога, поразившего значительную площадь тела, необходимо немедленно обратиться в больницу.
С химическими ожогами все немного сложней. Необходимые действия зависят от вещества, которое вызвало ожог. При возможности следует сразу же обработать место ожога веществом – нейтрализатором. К примеру, на ожог кислотой в домашних условиях, нанести щелочь. Затем обильно промыть место поражения водой и обратиться за врачебной помощью в ближайшее медицинское учреждение.
Если волдыри у ребёнка или взрослого появились в результате укуса насекомого или другого организма, то следует обратить внимание на само насекомое. Когда подобное произошло на территории, где водятся ядовитые насекомые или животные, то необходимо как можно быстрее обратиться к специалистам. В лучшем случае лечение сведётся к обработке антисептиком, в худшем – врачам придётся бороться за жизнь укушенного. Особенно если речь идёт о неокрепшем детском организме.
Дерматологические болезни
Существует множество заболеваний кожи, вызывающих сыпь из волдырей. При их возникновении следует незамедлительно обратиться к дерматологу. Самолечение в таком случае скорее всего только усугубит положение.
В остальных случаях, при проявлении вирусных инфекций, понижении иммунитета или побочных эффектах лекарств, требуется продолжительное лечение после тщательной диагностики. Без специальных знаний и навыков в таком деле не обойтись.
Методы профилактики
Профилактические меры – эффективные методы предупреждения заболеваний и волдырей у ребёнка и взрослого. Существуют специальные рекомендации и для предупреждения сыпи на ногах:
- От чрезмерной солнечной активности защищают специальные крема и мази, а для предотвращения химических ожогов разработаны требования техники безопасности, соблюдение которых исключает серьёзные последствия.
- Неукоснительное соблюдение личной гигиены – главный залог здоровья, в том числе и ног. Во время занятий спортом, других нагрузок или просто длительного периода ношения обуви помогут тальк или специальные присыпки, особенно в чувствительных местах между пальцами ног.
- Предельно внимательно выбирать новую обувь так, чтобы она максимально подходила по ноге.
- При аллергии исключить взаимодействие с аллергеном, а при диабете внимательно следить за уровнем сахара.
- Не медлить с обращением к врачу при причинах, серьёзнее натершего задника новых туфель.
- Синтетические носки лучше сменить на натуральные и менять их по два раза в день.
Народная медицина против волдырей
Медицина как токовая появилась из правильного использования лекарственных растений, поэтому отметать народные средства не стоит. Но и слепо следовать всем рекомендациям тоже. Оптимальный вариант – сделать выборку подходящих рецептов и проконсультироваться врачом о возможности их применения.
Рассмотрим несколько вариантов таких рецептов:
- Компрессы из отвара череды для ускорения заживления последствий волдырей. Готовиться предельно просто. Четыре столовых ложки в стакане кипятка пропарить на водяной бане в течение получаса. Остудить и приложить к месту поражения кожи.
- Унять зуд и воспаление вокруг него поможет таз, наполовину наполненный холодной водой. В этот объём следует добавить лёд и пять капель масла герани и/или чайного дерева. 20 минут в такой ванночке творят чудеса.
- От ожогов поможет белок яйца и отвар чистотела. Сначала нужно приготовить отвар чистотела. Одна столовая ложка его заиливается стаканом воды и томится в течение получаса, затем настаивается от 3 часов. Пораженный участок кожи нужно смазать белком и оставить на час. После на 40 минут накрыть его компрессом с отваром чистотела.
Важно правильно соблюдать приведённые в рецептах пропорции и рецептуры. И ещё раз, помнить о необходимости консультации со профессиональным врачом перед применением народных рецептов.
Таким образом, когда на ногах появились волдыри и другие симптомы проблем, лучше не медлить. А ещё лучше внимательно следить за ногами, не допускать ношения неподходящей обуви, соблюдать гигиену и периодически проводить профилактику. Посещать сеансы профессионального медицинского педикюра, к примеру. Это значительно проще и эффективнее, чем лечение волдырей у ребёнка по фото с пояснениями.
lechenie-nog.ru
Волдыри на коже с жидкостью на ногах
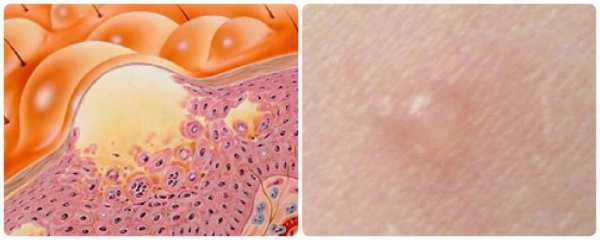
Волдыри на коже с жидкостью на ногах — это отеки сосочкового слоя кожи. Они могут быть различной формы, имеют четкие края, плотные на ощупь. Они могут возникнуть без всякой видимой причины и пропасть самостоятельно, без лечения. Размер имеют разный, иногда несколько волдырей сливаются в один. Чаще всего они розового или белого цвета.
Каковы причины возникновения волдырей
Почему появляются волдыри на ногах? Причины их появления:
- тесная, натирающая ногу обувь;
- усиленное потоотделение;
- грибковые заболевания ног;
- аллергия на какие-либо вещества;
- повреждение верхнего слоя кожи, чаще всего травой;
- взаимодействие с химическими веществами;
- солнечные ожоги.
Волдыри на коже с жидкостью на ногах появляются чаще всего:
- на стопах;
- между пальцами ног и на них;
- на подошве;
- по всей длине ноги.
Иногда на ногах появляются водянистые пузырьки, наполненные жидкостью. Они могут долго не давать о себе знать, но чаще всего доставляют неприятные ощущения — чешутся, болят, к тому же пораженные ноги выглядят неэстетично.
Иногда пузырьки лопаются, образуя липкие язвочки, в которые легко может проникнуть инфекция, результатом чего может быть развитие воспаления.
Вернуться к оглавлениюПричины возникновения пузырьков на ногах
Водянистые пузырьки в основном являются проявлениями различных инфекций, вирусных заболеваний или аллергических реакций. Мелкие водянистые пузырьки иногда могут быть свидетельством болезней внутренних органов, или так проявляет себя тяжелая форма грибковой болезни. Причинами появления пузырьков могут быть нарушения деятельности эндокринной системы, сбои работы нервной системы, поражение кровеносных сосудов.
Иногда волдыри на ногах появляются после применения некоторых лекарств. Появление пузырьков может зависеть от сезона года и быть связанным со слабой иммунной системой.
Даже если пузырьки не беспокоят, нельзя оставлять подобное явление без внимания.Пузырьки между пальцами ног свидетельствуют о микозе стоп. Микоз — это грибковое заболевание, которое лечится долго и непросто. Оно доставляет определенные неудобства, ноги чешутся, к тому же нельзя надеть открытую обувь.
Грибки трудно поддаются воздействию лекарственных препаратов. Заразиться можно от больного человека или его вещей, инфицированных грибком.
Самая легкая форма заболевания — шелушение кожи, легкое покраснение и зуд стоп. При повышенной потливости ног, повреждениях кожи форма болезни становится более тяжелой — появляются пузырьки на пальцах ног с прозрачной жидкостью внутри. Они лопаются, образуя новые участки для проникновения инфекции. Часто грибки располагаются между пальцами ног, при этом там образуются мокнущие трещины.
Без лечения грибок поражает ногти, чаще всего на большом пальце и мизинце. Больной ноготь становится толстым, желтеет, крошится и ломается.
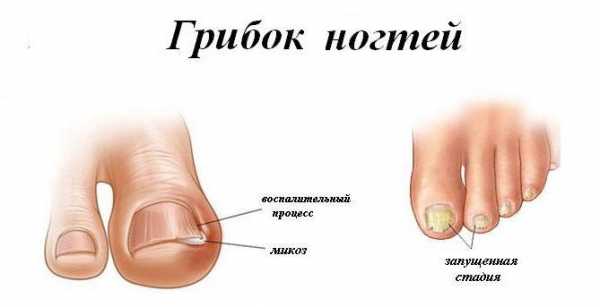 Если грибок распространился на небольшой поверхности и поражена маленькая часть ногтя, с ним можно справиться. Для этого следует использовать в комплексе лекарственные препараты, мази, средства народной медицины.
Если грибок распространился на небольшой поверхности и поражена маленькая часть ногтя, с ним можно справиться. Для этого следует использовать в комплексе лекарственные препараты, мази, средства народной медицины.
Иногда появляются волдыри на ногах у ребенка. Чаще всего они возникают из-за неправильно выбранной обуви. Слишком узкая, маленькая по размеру или, наоборот, слишком большая обувь натирает ноги и приводит к поражению кожи. Надо стараться покупать качественную ортопедическую обувь для правильного формирования стопы.
Если волдыри краснеют и опухают, следует обратить на них особое внимание, чтобы не пропустить начало грибковой инфекции.
Водянистый волдырь, образующийся на пятке, — результат ношения неудобной обуви. Он образуется очень быстро. Долгое же механическое трение может привести к образованию кератомы. Это твердая мозоль, насыщенная кератином, она защищает кожу от дальнейшего раздражения.
Кератомы иногда бывают довольно болезненны. Человек испытывает ноющую или колющую боль, в зависимости от того, где мозоль расположена.
От них следует избавляться. Только не срезать бритвой или ножом, лучше попробовать использовать абразивный крем или пилку. Если не выйдет, надо обратиться в косметический салон.
Вернуться к оглавлениюЛечение волдырей на ногах
Вне зависимости от того, появились волдыри на пальцах, между пальцами, на подошве или в любом месте ноги, все они требуют лечения. Метод лечения зависит от причины, вызвавшей появление волдыря.
Если волдыри — результат ношения неудобной обуви, они могут исчезнуть сами. Не следует прокалывать их. Нужно обработать пузырь дезинфицирующим раствором, например, зеленкой, и заклеить лейкопластырем. Обувь следует заменить на другую, более удобную. С течением времени волдырь заживет.
 Можно помочь заживлению, делая ванночки со слабым раствором марганцовки или с раствором соли. Это помогает подсушить волдырь на пятке. Такие ванночки делают 3 раза в день. Затем, чтобы не было нагноения, можно обработать пузырь стрептоцидом.
Можно помочь заживлению, делая ванночки со слабым раствором марганцовки или с раствором соли. Это помогает подсушить волдырь на пятке. Такие ванночки делают 3 раза в день. Затем, чтобы не было нагноения, можно обработать пузырь стрептоцидом.
Если пузырь лопнул и ранка краснеет и гноится, можно смазать ее левомицетиновой мазью.
Если пузырьки на ногах появились в результате аллергической реакции либо воздействия химических веществ, следует исключить контакт с этими веществами.
Когда волдыри являются следствием таких заболеваний, как диабет, мокрая экзема, грибок, следует обратиться к врачу-дерматологу.
Врач назначит необходимое лечение, направленное на устранение основной причины.
Вернуться к оглавлениюПрофилактика возникновения волдырей
Микозом стоп чаще всего заражаются в бассейнах, спортзалах, при использовании чужих вещей. Во избежание заражения следует носить обувь, позволяющую ногам дышать, соблюдать гигиену ног, в бассейнах и душевых надевать шлепки.
При работе с химическими препаратами ноги следует защищать. Не употреблять продукты-аллергены людям, имеющим пищевую аллергию. Чаще мыть ноги с мылом.
Носить удобную обувь, соответствующую размеру ноги. Не стоит надевать новую обувь для прогулок на большие расстояния. Сейчас продаются специальные гелевые накладки, стикеры, чтобы защитить наиболее уязвимую часть ступни.
Следует помнить — волдыри на коже ног не всегда временное явление. Они могут быть проявлением серьезной болезни. Поэтому необходима консультация врача и правильное лечение.
nashinogi.ru
Жидкость под кожей на ноге - Болезни сосудов
анонимно (Мужчина, 37 лет)
Скопление крови под кожей после операции15 октября 2017 г. получил серьезное ранение голени электроинструментом (углошлифовальной машинкой): изрезало ногу спереди от ступни до колена, диск при ударе разбился об кость, оставив в мышце многочисленные осколки(Кость при...
анонимно (Мужчина, 21 год)
Ударил палец на ногеЗдравствуйте. 2 Дня назад упала доска на палец,удар пришёлся по ногтю большого пальца. Сначала боли не было,поэтому не обратил внимания и дальше занимался своими делами. Через пару часов появилась боль,приехав...
анонимно (Женщина, 32 года)
Лопаются капилляры на ногахЗдравствуйте, уважаемый доктор! Кратко опишу возникшую проблему со здоровьем. Больная - женщина, 32 лет. Рост 1.76, Вес 52-53 кг. По профессии художник, много работает за мольбертом или на компьютере. Образ...
анонимно
Высыпание на коже! Помогите, пожалуйста.Со среды болею, болело горло (сейчас прошло) 38,5-39,1. Позавчера приходила врач (в то время пузырьков еще не было), сказала, что это вирусное заболевание, назначила Флемоксин (антибиотик), Лазолван и Лизобакт. Вчера...
анонимно
Травма ногтя большого пальца ногиЗдравствуйте. Несколько дней назад играл в футбол, обувь плохая, да ещё ногти давно не стриг... Ноготь большого пальца ноги с одной стороны оторвался. Сильных болей не было. По-началу под ним...
анонимно
На ногах подкожные водянистые образования.Появляются под поверхностью кожи, в плотных на стопе или на пальцах, между пальцами,на внешней стороне стопы. выглядят как пузырики 1-4 мм в ширину-высоту с маслянистой, прозрачной, липкой жидкостью, если между...
Инна Додонова
операция на месте халиуса вальгисаДобрый день! Помогите, пожалуйста, дайте консультацию. Мне 42 года 20 декабря почувствовала боль в области халиуса вальгиса и покраснение, даже можно сказать бордовый цвет. Обратилась к хирургу 27 декабря доктор...
health.mail.ru
причины и решение проблемы , Private Medical Club

Скопления жидкости: причины и решение проблемы
Скопления жидкости в организме (отёки) — проблема, с которой сталкиваются многие. Не всегда оправданно в таких случаях делать вывод о наличии болезни, но и к здоровым реакциям тела это явление, конечно, тоже не относится. Следовательно, при появлении отёков требуется принять меры. Мы объясним, почему возникают отёки и как быстрее всего от них избавиться.
Отёки может спровоцировать слабость органа
Скопления жидкости, или отёки, возникают тогда, когда вода выходит из кровяных или лимфатических сосудов и собирается в прилегающих регионах тела. Отёки — это лишь симптом, который всегда вызван каким-либо заболеванием.
Чаще всего отёки появляются на ногах: ноги становятся толстыми и тяжёлыми. Кроме того, часто отекают ступни и щиколотки. Руки и лицо тоже могут заметно опухать из-за скопления жидкости.
В жаркие летние дни из-за высокой температуры воздуха кровь в организме может стать гуще, из-за чего ноги тяжелеют, а ступни слегка опухают. Это явление — не отёк, потому что при понижении температуры оно исчезает так же быстро, как возникло.
Вы сами можете выяснить, вызвано ли опухание отёком: для этого надавите пальцем на кожу в области опухоли. Если это отёк, от надавливания образуется видимое углубление, которое разровняется лишь медленно.
Скопления жидкости в тканях часто вызваны слабостью органов. Если отёки не проходят, следует обратиться за консультацией к врачу.
Отёки из-за сердечной недостаточности
При ослаблении сердца его способность перекачивать кровь нарушается, и в результате понижается артериальное давление. Перед сердцем возникает застой крови. Из-за этого увеличивается давление в венах, и плазма крови (вода) выдавливается через кровеносное русло в прилегающую соединительную ткань.
Если недостаточность затронула правую половину сердца, вода скапливается преимущественно в голенях, на щиколотках, стопах или в брюшной полости. В случае недостаточности левых полостей сердца поражаются лёгкие, и может развиться опасный для жизни отёк лёгких.
Его симптомы — хрипы при дыхании, усиливающаяся одышка, а также посинение губ и кожи. При скапливании воды в лёгких требуется немедленная врачебная помощь.
Отёки из-за почечной недостаточности
Ослабление функции почек приводит, среди прочего, к тому, что почки не в состоянии вырабатывать достаточное количество мочи. В результате из организма выводится меньше воды, чем это необходимо, что может привести к накапливанию жидкости во всём теле.
Из-за ограничения почечной функции меньше ядов выводится с мочой. Для защиты организма ядовитые вещества либо направляются в соединительную ткань, либо связываются водным раствором, что также приводит к скоплению воды.
Если ослабление почек обусловлено их повреждением, система почечной фильтрации перестаёт работать так, как требуется. Это означает, что в мочу попадают и нужные вещества, которые должны задерживаться мелкими почечными тельцами.
К таким веществам относятся в первую очередь белки. В частности, с мочой выводится большое количество альбумина, на который приходится около 60 процентов белков, растворённых в плазме крови.
В здоровом организме альбумин поддерживает необходимый уровень воды в крови. При недостатке этого важного белка меняется осмотическое давление в кровеносных сосудах, и вода из них проникает в прилегающую ткань.
Образуются отёки, масштаб которых зависит от масштабов потери белка. Чем больше белка выделяется из организма, тем заметнее отёки.
Слабость почек обнаруживает себя сильной припухлостью век или всего лица. Обычно эти явления развиваются за ночь, и их легко заметить утром. В течение дня отёки спускаются в ноги.
Для профилактики почечной недостаточности разработаны специальные комплексные меры, которые вполне вам по силам.
Отёки из-за слабости вен
Заболевание вен может способствовать скоплению воды во всём теле. В зависимости от того, где происходит застой венозной крови, могут появиться отёки.
Из-за застоя крови в вене давление на стенки сосудов повышается настолько, что плазма вытесняется в прилегающие ткани и скапливается в них. Особенно часто это происходит у тех пациентов, у которых стенки вен утратили достаточную гибкость и устойчивость.
Застой может быть вызван маленькими сгустками крови (тромбами), сужающими или даже закупоривающими сосуд. Развивается тромбоз, преимущественно в глубоких венах ног или венах таза, и образуются большие скопления воды.
Нарушения функции венозных клапанов тоже провоцируют застой крови. Функция клапанов заключается в том, чтобы кровь вопреки силе притяжения поднималась из ног вверх, к сердцу, а не оставалась в ногах.
Если клапаны не в состоянии закрываться так, как должны, движение крови нарушается, и она застаивается в голени и стопе. Плазма выдавливается в прилегающие ткани и скапливается в них.
Отёки из-за слабости печени
Если в результате заболевания разрушается часть клеток печени (например, при её циррозе), она, среди прочего, не может вырабатывать достаточное количество белка.
Образуется дефицит важного белка крови альбумина, регулирующего содержание воды в кровеносных сосудах.
При изменении концентрации альбумина в крови в ткани поступает слишком много воды, и она скапливается в тканях.
Отёки из-за слабости лимфатической системы
Лимфоотёки возникают тогда, когда в лимфатической системе нарушается отток отфильтрованной тканевой жидкости. Различают два вида лимфоотёков: врождённое нарушение функций лимфатической системы (первичный лимфоотёк) и приобретённое (вторичный лимфоотёк).
В первом случае в организме либо не хватает лимфатических сосудов, либо они слишком узкие, либо слишком широкие. Иногда эта болезнь даёт о себе знать уже при рождении, иногда проявляется только в период полового созревания.
Сначала вода, как правило, скапливается только в одной ноге. Позднее отекает и вторая нога, а затем и другие части тела.
Вторичный лимфоотёк встречается чаще. Он может возникнуть из-за обширного разрушения мягких тканей в результате сильной травмы или воспаления. Тогда лимфатическая жидкость застаивается в прилегающих областях, и образуются отёки.
Однако особенно часто лимфоотёки этого типа появляются после операций по поводу рака груди с удалением подмышечных лимфатических узлов. Сначала вода скапливается только в области плеча (до локтя). В тяжёлых случаях отёк охватывает руку целиком, включая кисть.
Лимфоотёки могут возникнуть также после оперативного удаления большого количества лимфоузлов у пациенток с раком матки или шейки матки. В этом случае опухают ноги.
Лучевая терапия, которая часто применяется при раковых заболеваниях в дополнение к медикаментозному лечению или операции, повышает риск лимфоотёка. При этом нередко повреждаются лимфатические сосуды, облучение может затронуть пути оттока лимфы. В результате лимфатическая жидкость застаивается, проникает в ткани, и в них скапливается вода.
Какое лечение применяется при отёках?
Скопление воды, вызванное выраженной слабостью сердца, почек или печени, лечится, как правило, только медикаментами.
Назначают диуретики (мочегонные средства), которые делятся на 4 группы. Механизм функционирования и сила эффекта у них разные. Но принцип действия в конечном счёте один и тот же. Диуретики стимулируют выделение воды и солей из организма через почки.
Если отёки вызваны слабостью вен, применяются в первую очередь компрессионные чулки или бандажи. Только при тяжёлых отёках дополнительно назначаются обезвоживающие препараты.
Медикаменты нельзя принимать постоянно
В принципе медикаментозное лечение в тяжёлых случаях необходимо. Разумеется, при этом параллельно обезвоживанию должны приниматься меры против исходного заболевания, которое спровоцировало слабость соответствующего органа.
Тем не менее обезвоживание с помощью специальных препаратов следует проводить лишь ограниченное время, так как диуретики серьёзно воздействуют на водно-электролитный баланс и потому могут иметь множество побочных эффектов.
Нарушение сердечного ритма, снижение зрения и спутанность сознания — лишь некоторые негативные явления, к которым могут привести такие медикаменты.
Избегайте дефицита минеральных веществ
В результате сильного обезвоживания, вызванного приёмом диуретиков, из организма автоматически выводятся жизненно важные минералы и витамины. Возникает дефицит необходимых веществ, который, в свою очередь, провоцирует другие заболевания.
Поэтому очень важно бороться с этим дефицитом. Для этого нужно организовать здоровое питание, богатое полезными элементами, и регулярно принимать натуральные (а не синтетические) препараты с витаминами и минералами.
При лимфоотёках диуретики не назначаются
Лимфоотёки — единственный вид отёков, которые не лечатся медикаментами. Дело в том, что лимфатическая жидкость очень насыщена белками.
Белки, во-первых, связывают воду, а во-вторых, обладают устойчивостью к диуретикам. Это означает, что они не выводятся из организма при приёме обезвоживающих медикаментов.
Если, тем не менее, такие препараты назначаются, в ход вступает способность белков связывать воду. Чтобы компенсировать недостаток воды, они забирают её из внеклеточной жидкости, что в конечном счёте делает успех терапии невозможным.
Поэтому основные терапевтические мероприятия при лимфоотёках — это мануальный лимфодренаж, стимулирующий активное выведение белков, в сочетании с механотерапией и компрессионным лечением (компрессионные чулки).
Скопление воды из-за недостатка двигательной активности
 Скопления жидкости могут возникнуть не только из-за слабости отдельных органов. У тех, кто подолгу сидит или стоит и мало двигается, могут развиться заболевания вен, значительно повышающие риск скоплений жидкости.
Скопления жидкости могут возникнуть не только из-за слабости отдельных органов. У тех, кто подолгу сидит или стоит и мало двигается, могут развиться заболевания вен, значительно повышающие риск скоплений жидкости.
Наш совет: снова наполните свою жизнь физической активностью. Для этого не обязательно покупать карту в ближайший фитнес-клуб. Регулярные занятия бегом или спортивной ходьбой, упражнения на батуте, занятия йогой и другие варианты лёгкой физической активности вполне в состоянии снизить нагрузку на измождённые вены и одновременно укрепить их.
Скопление воды из-за доминирования эстрогена
Гормональный дисбаланс, при котором эстрогена значительно больше, чем прогестерона, также может провоцировать отёки. С этой проблемой часто сталкиваются женщины незадолго перед месячными или перед началом климакса.
Скопления жидкости образуются преимущественно в брюшной полости. Могут отекать также пальцы на ногах, ступни и кисти рук. Отёки иногда появляются даже на лице.
Наш совет: при подозрении на гормональный дисбаланс сдайте анализ на гормоны. Даже простой тест слюны может дать информацию о вашем гормональном статусе.
Скопление жидкости из-за повышенного потребления белков и соли
Солёная пища способствует скоплению воды в теле, так как соль активно связывает воду. То же самое верно и в отношении блюд, богатых белком.
 Особенно серьёзной проблемой является в этом контексте распространённое сегодня потребление колбасных изделий и сыров, так как без изрядной порции соли такие продукты, как правило, несъедобны. Все сорта колбас и сыров содержат много соли. Мясо тоже становится вкусным, только если его хорошенько посолить.
Особенно серьёзной проблемой является в этом контексте распространённое сегодня потребление колбасных изделий и сыров, так как без изрядной порции соли такие продукты, как правило, несъедобны. Все сорта колбас и сыров содержат много соли. Мясо тоже становится вкусным, только если его хорошенько посолить.
Комбинация больших количеств белка и соли — одна из наиболее частых причин скоплений воды в организме, НЕ связанных с заболеваниями.
В таких случаях принимать обезвоживающие таблетки совершенно бессмысленно. Белки в любом случае останутся в организме и будут и далее связывать воду — об этом вы уже знаете.
Наш совет: вместо того, чтобы принимать обезвоживающие медикаменты, измените свои пищевые привычки. Воздержитесь на время от соли и откажитесь от употребления белков животного происхождения. Вскоре у вашего организма не будет причин для образования отёков.
Скопление воды из-за повышения уровня кислотности
Повышение уровня кислотности в организме — это очень сильное преобладание кислот над щелочами (щелочными минералами).
Обычно щёлочи нейтрализуют избыток кислот, и кислоты выводятся через почки. Но для этого необходим достаточный запас щелочей.
В противном случае организму не остаётся ничего иного, как связывать опасные кислоты водным раствором, чтобы защитить органы. Для этого используется тканевая жидкость.
Чем выше уровень кислот, тем больше требуется воды. В такой же степени возрастает опасность появления заметных и (или) ощутимых скоплений воды.
Однако если формирование водных резервов — вынужденная мера для защиты органов тела, неправильно принимать медикаменты, чтобы вывести эту воду из организма.
Наш совет: установить повышение уровня кислотности в организме просто: для этого можно воспользоваться тест-полосками для определения pH мочи. Если они покажут высокую кислотность, следует на короткое время установить исключительно щелочную диету, а затем перейти к рациону с избытком щелочей. Однако одного измерения недостаточно, необходимо проследить динамику этого показателя.
Курс выведения кислот, проводимый одновременно с изменением рациона, ускорит восстановление кислотно-щелочного баланса. Такой курс способствует не только очищению организма от вредных кислот, но и насыщению щелочными минералами. Они могут нейтрализовать кислоты, связанные водным раствором, и обеспечить их выведение через почки.
Некоторые лечебные программы включают в себя щелочные ванны, которые стимулируют выведение кислот. С помощью щелочных ванн ваш организм сможет использовать для очищения и кожу — самый большой орган выделительной системы.
Все мероприятия по борьбе со скоплениями жидкости можно провести также в форме очищения лимфы.
Удаление скоплений жидкости путём очищения лимфы
Программа очищения лимфы разработана специально для той системы организма, которая в случае скоплений жидкости страдает от блокады — застоя лимфы. Речь идёт о лимфатической системе.
Целебные растения против скоплений жидкости
В рамках обоих лечебных курсов хорошую службу могут сослужить определённые целебные растения. Растения, положительно влияющие на лимфатическую систему, активизируют лимфоток, поддерживают работу почек, увеличивают количество вырабатываемой мочи и тем самым препятствуют образованию скоплений жидкости. Такие препараты объединяют общим названием «акваретики».
Важные преимущества обезвоживающих растительных препаратов в сравнении с обычными диуретиками не исчерпываются тем, что они выводят из организма избыточную тканевую жидкость. Эти богатые по составу препараты содержат также минералы, что препятствует развитию дефицита минеральных веществ в организме при выведении минералов с водой. Поэтому обезвоживание с помощью растительных средств, в отличие от медикаментозного лечения, не грозит деминерализацией.
Ещё один серьёзный плюс этих препаратов — широкий спектр действия. Они не только выводят воду, но в то же время, например, активизируют лимфатическую систему, уменьшают воспаления, укрепляют иммунитет и стимулируют кровоток либо иным образом поддерживают организм и не имеют при этом отрицательных побочных эффектов, как обычные медикаменты.
13 растений, эффективных в борьбе с отёками
Представляем вашему вниманию несколько растений, которые особенно хорошо зарекомендовали себя в лечении скоплений жидкости в организме.
Поскольку они оказывают очень многообразный эффект и находят широкое применение, мы ограничимся только теми свойствами, которые тем или иным образом способствуют выведению воды и укреплению сосудов.
Берёза
 Известны разные виды берёз, но в борьбе со скоплениями жидкости чаще всего используют берёзу повислую (Betula pendula).
Известны разные виды берёз, но в борьбе со скоплениями жидкости чаще всего используют берёзу повислую (Betula pendula).
Чай из берёзовых листьев увеличивает количество вырабатываемой мочи в 5–6 раз. Берёза в силу её мочегонного и противовоспалительного эффекта давно применяется в фитотерапевтическом лечении отёков.
Благодаря этим двум свойства берёза идеально подходит для промывания мочевыводящих путей, что особенно рекомендуется при воспалениях мочевого пузыря и почек.
Способ приготовления чая
Залейте горсть мелко порезанных свежих листьев берёзы (или 2 г сушёных листьев) кипящей водой, накройте чашку и дайте настояться в течение 10 минут.
Этот чай предпочтительно пить свежезаваренным. В течение дня рекомендуется выпивать 4 чашки чая из листьев берёзы.
Обратите внимание: этот чай не следует пить, если отёки вызваны нарушениями сердечной или почечной деятельности.
Полевой хвощ
 Это растение содержит много калия и потому стимулирует работу почек. В результате значительно увеличивается количество вырабатываемой мочи, что автоматически способствует выведению воды из организма.
Это растение содержит много калия и потому стимулирует работу почек. В результате значительно увеличивается количество вырабатываемой мочи, что автоматически способствует выведению воды из организма.
Кроме того, в полевом хвоще много кремния. Разумеется, это полезно для всего организма, но в связи с отёками важно в первую очередь то, что стенки сосудов становятся крепче и эластичнее.
Способ приготовления чая
Бросьте 2 чайные ложки полевого хвоща в 250 мл кипящей воды и оставьте на огне под крышкой на 10 минут. Затем убавьте огонь и оставьте ещё на 10 минут. После этого процедите.
В качестве альтернативного варианта можно залить хвощ кипящей водой и дать настояться под крышкой в течение получаса.
Для оптимального очищения почек рекомендуется выпивать по 2 литра в день в течение двух–трёх недель.
Этот чай полезен также при воспалении почек, мочевыводящих путей и мочевого пузыря.
Обратите внимание: этот чай не следует пить, если отёки вызваны нарушениями сердечной или почечной деятельности.
Кошачий ус (ортосифон)
 Растение ортосифон происходит из Азии. Название «кошачий ус» связано с формой его цветков.
Растение ортосифон происходит из Азии. Название «кошачий ус» связано с формой его цветков.
Помимо многих других полезных для здоровья свойств, оно является прекрасным мочегонным и благодаря противовоспалительному и антимикробному эффекту оптимально подходит для промывания мочевыводящих путей.
В аптеках можно найти сушёные листья ортосифона. В виде готового чая он известен под названиями «индийский чай для укрепления мочевого пузыря и почек» и «яванский чай».
Способ приготовления чая
Залейте 2 чайные ложки измельчённых сушёных листьев кипящей водой в чашке. Через 15 минут процедите отвар. В течение дня можно выпивать 4–5 чашек этого чая.
Обратите внимание: этот чай не следует пить, если отёки вызваны нарушениями сердечной или почечной деятельности.
Одуванчик
Одуванчик — прекрасное омолаживающее средство для всего тела, но особенно он полезен для соединительной ткани, печени и почек.
 Это растение известно мочегонным эффектом и способностью очищать кровь, что объясняется в первую очередь высоким содержанием калия.
Это растение известно мочегонным эффектом и способностью очищать кровь, что объясняется в первую очередь высоким содержанием калия.
Поскольку одуванчик значительно повышает активность печени и почек и в то же время стимулирует интенсивное выведение жидкости, идеальным является 2–3-месячный курс этого препарата.
Для приготовления чая подходят в первую очередь корни одуванчика, так как в них концентрация действующих веществ выше, чем в листьях.
Обратите внимание: этот чай не следует пить, если отёки вызваны нарушениями сердечной или почечной деятельности.
Способ приготовления чая
Замочите 2 чайные ложки сушёного корня одуванчика в чашке холодной воды на ночь. На следующий день доведите чай до кипения, затем процедите. В течение дня следует пить от одного до полутора литров этого чая.
В качестве альтернативного варианта можно залить 2 чайные ложки порезанных листьев холодной водой, нагреть и кипятить в течение 1 минуты. Затем снимите с плиты и через 10 минут процедите.
Крапива
 Крапива, как и одуванчик, — очень полезное растение. При борьбе с отёками она активизирует выработку мочи и ускоряет её выделение.
Крапива, как и одуванчик, — очень полезное растение. При борьбе с отёками она активизирует выработку мочи и ускоряет её выделение.
Благодаря мочегонному и противовоспалительному действию крапива препятствует возникновению отёков и способствует их устранению.
Способ приготовления чая
Для приготовления чая можно использовать как листья крапивы, так и её корни (в которых больше полезных веществ).
На литр чая требуется 8 чайных ложек свежепорезанных или сушёных листьев. Их следует залить кипящей водой, через 10 минут процедить — и чай готов. Пейте его в течение дня.
Для приготовления чая из корня залейте 6 г корня крапивы 1 л воды, закройте и нагрейте на плите. Оставьте чай кипеть в течение 1 минуты, затем выключите плиту и дайте настояться 10 минут. После этого процедите настой и пейте в течение дня.
Обратите внимание: этот чай не следует пить, если отёки вызваны нарушениями сердечной или почечной деятельности.
Лекарственный донник
 Лекарственный донник воздействует главным образом на вены. Он повышает сопротивляемость всех сосудов болезням и, кроме того, препятствует увеличению проницаемости капилляров, не выпуская тем самым воду из сосудов.
Лекарственный донник воздействует главным образом на вены. Он повышает сопротивляемость всех сосудов болезням и, кроме того, препятствует увеличению проницаемости капилляров, не выпуская тем самым воду из сосудов.
Это растение применяют при тяжести и вздутии вен, варикозе, геморрое, воспалении вен и застое лимфы.
Донник содержит большое количество кумарина, который в сочетании со многими вторичными растительными веществами способствует расширению вен и снижает проницаемость сосудов. Благодаря этому улучшается кровоснабжение всего организма и снижается риск отёков.
Способ приготовления чая
Залейте 8 чайных ложек измельчённого свежего или сушёного растения 1 литром кипящей воды. Примерно через 10 минут чай можно процедить, а затем пить в течение дня.
Обратите внимание: донник разжижает кровь, и потому он противопоказан тем, кто уже принимает медикаменты, разжижающие кровь (маркумар, аспирин и др.).
Конский каштан
 Конский каштан тоже применяется преимущественно при появлении проблем с венами. Это растение улучшает сосудистый кровоток, снижает склонность к варикозному расширению и воспалению вен. Кроме того, оно повышает плотность кровеносных сосудов, и жидкость не может выходить через них в ткани.
Конский каштан тоже применяется преимущественно при появлении проблем с венами. Это растение улучшает сосудистый кровоток, снижает склонность к варикозному расширению и воспалению вен. Кроме того, оно повышает плотность кровеносных сосудов, и жидкость не может выходить через них в ткани.
Конский каштан стабилизирует давление в сосудах, снимает отёки, укрепляет вены и стимулирует венозный кровоток.
Способ приготовления чая
Залейте половину чайной ложки высушенных цветков конского каштана одной чашкой горячей воды и дайте настояться 5 минут. В течение дня можно выпивать (с промежутками) 3 чашки этого чая.
Особенно часто конский каштан применяют наружно в виде настойки, мази или геля.
Колючая иглица
Колючая иглица очень эффективно помогает справляться с любыми нарушениями работы вен. Вещества, содержащиеся в этом растении, стимулируют мышечные клетки в стенках вен и тем самым увеличивают их упругость. Кроме того, иглица снижает проницаемость сосудов, и в результате через них пропускается меньше воды.
Иглица также повышает активность лимфатических сосудов, что обеспечивает быстрый отвод скопившейся воды.
Наш совет: для тех, кто восприимчив к конскому каштану, колючая иглица представляет собой отличную альтернативу.
Во время курса обезвоживания пейте много воды
Помните о том, что при любом способе обезвоживания ваш организм теряет большое количество тканевой жидкости. Чтобы компенсировать эти потери, обязательно выпивайте примерно 2,5 литра негазированной воды (независимо от других напитков).
Готовые препараты
В аптеках и специализированных магазинах предлагаются многочисленные смеси разных растений, выводящих воду из организма и укрепляющих сосуды.
Они продаются в виде готовых препаратов: это настойки, капсулы, пищевые добавки, а также мази и гели.
Для борьбы со скоплением жидкости в тканях вы найдёте в аптеках медикаменты, отпускаемые без рецепта и изготовленные исключительно из растительных компонентов. Проконсультируйтесь о них с фармацевтом.
Что ещё можно сделать против отёков
Приводим несколько советов о том, как дополнительно укрепить сосуды и соединительную ткань:
- кладите ноги высоко (как можно чаще),
- ходите босиком по росе и по снегу (при каждой возможности),
- ежедневно принимайте контрастный душ,
- ежедневно делайте специальные упражнения для укрепления вен (попеременная ходьба на носках и на пятках, вращение ногами («велосипед») лёжа на спине и др.),
- ежедневно поглаживайте ноги снизу вверх,
- принимайте тёплые (38°C) щелочные ванны для выведения кислот,
- надевайте на ночь щелочные чулки,
- если отёки вызваны воспалением, делайте холодные обёртывания или компрессы.
Вывод
Вы можете самостоятельно предпринять ряд шагов, чтобы укрепить вены, активизировать лимфоток и тем самым избавиться от скоплений воды. Но перед самолечением обязательно обратитесь к терапевту, чтобы выяснить причину проблемы.
Если отёки спровоцированы слабостью какого-либо органа, рекомендованные способы можно применять лишь в качестве дополнительных лечебных мер, причём после консультации с врачом.
Может быть, вы заметите, что названные нами растения, обладающие обезвоживающим эффектом, помогают не только против отёков, но и против многих других болезней, вызванных повышением уровня кислотности в организме. К ним относятся и заболевания, сопровождающиеся воспалительными процессами.
Во всех этих случаях важно, чтобы кислоты, создающие нагрузку на организм, как можно быстрее выводились с мочой. Тогда мочегонные и противовоспалительные средства, а также препараты, стимулирующие лимфатическую систему, придутся как нельзя кстати.
privatemedicalclub.com