Гипертоническая болезнь: современные подходы к лечению. Лечение при гипертонической болезни
Лечение гипертонической болезни: современные методы терапии
При выявлении гипертонической болезни сразу приступают к ее лечению. Методы терапии подбираются в зависимости от степени артериальной гипертензии, наличия факторов риска и стадии заболевания.
Основная цель – это не только снижение и поддержание давления на необходимом уровне. Главной задачей является профилактика осложнений, в том числе летальных. Для этого сочетают медикаментозное лечение гипертонической болезни с коррекцией факторов риска.
Изменение образа жизни
В основе немедикаментозного лечения лежит устранение факторов, способствующих повышению давления и увеличивающих риск сердечно-сосудистых осложнений. Изменение образа жизни рекомендуется всем больным, страдающим эссенциальной гипертензией. У людей без факторов риска, с цифрами артериального давления, соответствующими 1 степени гипертонической болезни, используется только такой способ терапии. Оценивают результаты через несколько месяцев. При повышении давления до 2 степени без факторов риска или до 1 степени, но с 1–2 ФР выжидательная тактика сохраняется несколько недель.

Лечебное питание
Независимо от стадии заболевания назначается диета, богатая калием, с ограничением соли и жидкости – стол № 10. При этом питание должно быть полноценным, но не избыточным. Количество соли, употребляемой в сутки, не должно превышать 6–8 г, оптимально – не более 5 г. Жидкость ограничивают до 1–1,2 литра. Сюда включается чистая вода, напитки и жидкость, поступающая в организм с едой (суп).
Желательно исключать из своего рациона стимуляторы сердечно-сосудистой системы: кофе, крепкий чай, какао, шоколад, острые блюда, копчености, а также животные жиры. Полезна молочно-растительная диета, каши, можно употреблять постное мясо и рыбу. Желательно включать в рацион изюм, курагу, чернослив, мед и другие продукты, богатые калием. Различные виды орехов, бобовые, овсянка богаты магнием, что положительно влияет на состояние сердца и сосудов.
Активный образ жизни
Людям, ведущим сидячий образ жизни, необходимо бороться с гиподинамией. Впрочем, физические нагрузки будут полезны всем. Нагрузку увеличивают постепенно. Актуальны аэробные виды спорта: плавание, ходьба, бег, велосипедные прогулки. Продолжительность тренировки – не менее 30 минут в день. Желательно заниматься ежедневно, но можно делать перерыв на 1–2 дня. Все зависит от индивидуальных возможностей человека и степени тренированности. Силовые нагрузки лучше исключать, так как они могут провоцировать повышение давления.
Борьба с лишними килограммами
В борьбе с ожирением помогут правильное питание и физические нагрузки. Но если этого недостаточно или вес очень большой, то могут использоваться специальные препараты: Орлистат, Ксеникал. В некоторых случаях прибегают к оперативному лечению. Один из вариантов операции – еюноколоностомия (желудочное шунтирование), позволяющая выключить желудок из процесса пищеварения. Вторая операция – вертикальная бандажная гастропластика. Для этого применяют специальные кольца, которые фиксируются на теле желудка, тем самым уменьшая его объем. После такого лечения человек уже не может много есть.
Худеть необходимо под наблюдением лечащего врача или диетолога. Оптимальным является снижение массы тела за месяц на 2–4 кг, но не больше 5 кг. Это более физиологично, и организм успевает адаптироваться к таким изменениям. Резкая потеря массы тела может быть опасна.
Вредные привычки и стрессы
Для успешной борьбы с гипертонической болезнью необходимо избавиться от вредных привычек. Для этого следует бросить курить и перестать злоупотреблять алкоголем. При частых стрессах и напряженной работе нужно научиться расслабляться и правильно реагировать на негативные ситуации. Для этого подходят любые методы: аутогенная тренировка, консультация психолога или психотерапевта, занятия йогой. В тяжелых случаях могут использоваться психотропные средства. Но главное – это полноценный отдых и сон.
Лекарственная терапия
Современные лекарственные препараты очень эффективны в борьбе с гипертонической болезнью и ее осложнениями. Вопрос о назначении таблеток встает тогда, когда изменение образа жизни не приводит к положительным результатам при артериальной гипертензии 1 степени и 2 степени без факторов риска. Во всех остальных случаях лечение назначают сразу, как установлен диагноз.
Выбор лекарств очень большой, и подбираются они индивидуально для каждого пациента. Кому-то достаточно одной таблетки, другому показано не меньше двух, а то и трех лекарственных средств. В процессе лечения препараты могут меняться, добавляться, убираться, возможно увеличение или уменьшение дозы.
Неизменным остается одно – лечение должно быть постоянным. Самостоятельная отмена или замена лекарства недопустимы. Все вопросы, связанные с подбором терапии, должен решать только лечащий врач.
На выбор лекарственного средства оказывают влияние различные факторы:
- имеющиеся факторы риска и их количество;
- стадия гипертонической болезни;
- степень поражения сердца, сосудов, головного мозга и почек;
- сопутствующие хронические болезни;
- предшествующий опыт лечения антигипертензивными средствами;
- финансовые возможности пациента.
Ингибиторы АПФ
Это наиболее востребованная группа средств для лечения эссенциальной гипертензии. Следующие ингибиторы АПФ обладают эффектами, которые были доказаны на практике:
- эффективное снижение и контроль артериального давления;
- уменьшение риска осложнений со стороны сердца и сосудов;
- кардио- и нефропротективное действие;
- замедление прогрессирования изменений в органах-мишенях;
- улучшение прогноза при развитии хронической сердечной недостаточности.
Ингибиторы АПФ подавляют активность ренин-ангиотензин-альдостероновой системы (РААС) за счет блокирования ангиотензинпревращающего фермента. При этом из ангиотензина I не образуется ангиотензин II. Это сопровождается снижением системного давления, замедлением и даже уменьшением гипертрофии миокарда левого желудочка.
На фоне лечения, особенно длительного, возможно появление феномена «ускользания» антигипертензивного эффекта. Это связано с тем, что ингибиторы АПФ не блокируют второй путь образования ангиотензина II с помощью других ферментов (химазы) в органах и тканях. Частым и очень неприятным побочным эффектом таких лекарств является першение в горле и сухой кашель.
Выбор ингибиторов АПФ на сегодняшний день очень большой:
- эналаприл – Энап, Берлиприл, Рениприл, Ренитек, Энам;
- лизиноприл – Диротон, Лизорил, Диропресс, Листрил;
- рамиприл – Амприлан, Хартил, Дилапрел, Пирамил, Тритаце;
- фозиноприл – Моноприл, Фозикард;
- периндоприл – Престариум, Перинева, Парнавел;
- зофеноприл – Зокардис;
- хинаприл – Аккупро;
- каптоприл – Капотен – применяется при кризах.
В начале лечения используют небольшие дозы, которые постепенно увеличиваются. Для достижения стабильного эффекта требуется время, в среднем от 2 до 4 недель. Эта группа средств противопоказана беременным женщинам, при избытке калия в крови, двустороннем стенозе почечных артерий, ангионевротическом отеке на фоне использования подобных препаратов ранее.
Блокаторы рецепторов ангиотензина II (БРА, сартаны)
Для препаратов этой группы характерны все эффекты, которые наблюдаются у ингибиторов АПФ. В этом случает также нарушается работа РААС, но уже за счет того, что рецепторы, на которые действует ангиотензин II, становятся к нему нечувствительны. Благодаря этому у БРА отсутствует эффект ускользания, поскольку лекарство работает независимо от пути образования ангиотензина II. Реже отмечается сухой кашель, поэтому сартаны являются прекрасной альтернативой ингибиторов АПФ при непереносимости последних.
Основные представители сартанов:
- лозартан – Лориста, Лозап, Лозарел, Презартан, Блоктран, Вазотенз, Козаар;
- валсартан – Валз, Вальсакор, Диован, Нортиван;
- ирбесартан – Апровель;
- азилсартана медоксомил – Эдарби;
- телмисартан – Микардис;
- эпросартан – Теветен;
- олмесартана медоксомил – Кардосал;
- кандесартан – Атаканд.
Блокаторы кальциевых каналов (антагонисты кальция)
Основные эффекты этой группы антигипертензивных средств связаны с замедлением поступления кальция в гладкомышечные клетки сосудов. Это снижает чувствительность артериальной стенки к действию сосудосуживающих факторов. Происходит расширение сосудов и уменьшается их общее периферическое сопротивление.
Препараты не оказывают негативное влияние на обменные процессы в организме, обладают выраженной органопротекцией, снижают риск образования тромбов (антиагрегантное действие). Антагонисты кальция снижают вероятность развития инсульта, замедляют развитие атеросклероза, способны уменьшать ГЛЖ. Предпочтение таким лекарственным средствам отдается при изолированной систолической артериальной гипертензии.
Антагонисты кальция делятся на 3 группы:
- Дигидропиридины. Избирательно действуют на сосудистую стенку, не оказывая значимого влияния на проводящую систему сердца и сократительную способность миокарда.
- Фенилалкиламины действуют преимущественно на сердце, замедляя сердечную проводимость, уменьшая частоту и силу сердечных сокращений. Не действуют на периферические сосуды. Сюда относится верапамил – Изоптин, Финоптин.
- Бензодиазепины по эффектам ближе к верапамилу, но оказывают и некоторое сосудорасширяющее действие – Дилтиазем.
Дигидропиридиновые антагонисты кальция бывают короткодействующие. Сюда относится нифедипин и его аналоги: Кордафлекс, Коринфар, Фенигидин, Нифекард. Действует лекарство всего 3–4 часа и используется в настоящее время для быстрого снижения давления. Для постоянного лечения применяют нифедипины продленного действия: Нифекард ХЛ, Кордафлекс ретард, Коринфар УНО, Кальцигард ретард и т. д.
Для регулярной терапии гипертонической болезни рекомендуется использование амлодипина, который имеет много аналогов: Тенокс, Стамло, Калчек, Норваск, Нормодипин. Более современными препаратами являются: фелодипин (Фелодип, Плендил) и лерканидипин (Леркамен, Занидип).
Но у всех дигидроперидинов есть одно не очень хорошее свойство – они способны вызывать отеки, преимущественно на ногах. У первого поколения этот побочный эффект наблюдается чаще, у фелодипина и лерканидипина такое наблюдается реже.
Дилтиазем и верапамил для лечения артериальной гипертензии практически не используются. Их применение обосновано при сопутствующей стенокардии, тахикардии, если противопоказаны В-блокаторы.
Мочегонные средства (диуретики)
Диуретики помогают организму избавиться от лишнего натрия и воды, а это приводит к снижению артериального давления. Чаще используется тиазидный диуретик – гидрохлортиазид (Гипотиазид). Активно применяют тиазидоподобные диуретики: индапамид (Равел, Арифон), несколько реже – хлорталидон. Используются небольшие дозы в основном в комбинации с другими гипотензивными препаратами для усиления эффекта.
При неэффективности антигипертензивной терапии к лечению могут добавляться антагонисты альдостероновых рецепторов – верошпирон. Антиальдостероновым действием обладает и новый петлевой диуретик – торасемид (Диувер, Тригрим, Бритомар). Эти препараты метаболически нейтральны. Верошпирон задерживает калий в организме, торасемид его тоже активно не выводит. Особенно эффективны эти диуретики для снижения давления у тучных людей, у которых в организме наблюдается избыточное образование альдостерона. Не обойтись без этих средств и при сердечной недостаточности.
В-адреноблокаторы
Эти препараты блокируют адренорецепторы (β1 и β2), что уменьшает воздействие симпатоадреналовой системы на сердце. При этом снижается частота и сила сокращений сердца, блокируется образование ренина в почках. Изолированно для лечения артериальной гипертензии эта группа используется редко, только при наличии тахикардии. В-блокаторы чаще назначаются больным, страдающим стенокардией, перенесшим инфаркт миокарда или при развитии сердечной недостаточности.
К этой группе относятся:
- бисопролол – Конкор, Бидоп, Коронал, Нипертен, Кординорм;
- метопролол – Эгилок, Метокард, Вазокардин, Беталок;
- небивалол – Небилет, Бивотенз, Небилонг, Бинелол;
- карведилол – Кориол, Карвенал;
- бетаксолол – Локрен, Бетоптик.
Противопоказанием к использованию является бронхиальная астма и выявление блокады 2–3 степени.
Агонисты имидазолиновых рецепторов
Этот немногочисленный класс антигипертензивных средств оказывает влияние на ЦНС, в частности, на особые I2-имидазолиновые рецепторы продолговатого мозга. В результате уменьшается активность симпатической нервной системы, снижается давление, сердце сокращается реже. Оказывается положительное влияние на углеводный и жировой обмен, на состояние головного мозга, сердца и почек.
Основные представители этой группы – моксонидин (Моксарел, Тензотран, Физиотенз, Моксонитекс) и рилменидин (Альбарел). Они рекомендованы к использованию у больных с ожирением и при сахарном диабете в комбинации с другими препаратами. Моксонидин прекрасно зарекомендовал себя как средство экстренной помощи при кризах и значительном повышении давлении.
Противопоказаны эти лекарства при синдроме слабости синусового узла, выраженной брадикардии (ЧСС меньше 50), при сердечной, почечной недостаточности, а также остром коронарном синдроме.
Дополнительные средства
В редких случаях при неэффективности основной терапии прибегают к использованию прямых ингибиторов ренина (алискирен) и альфа-адреноблокаторов (доксазозин и празозин). Эти лекарственные средства благоприятно влияют на углеводный и липидный обмен. Используются только в комбинированной терапии.
Фиксированные комбинации
Большой интерес представляют современные фиксированные комбинации антигипертензивных препаратов. Использовать их очень удобно, так как уменьшается количество принимаемых таблеток. Чаще встречаются комбинации ингибиторов АПФ или БРА с диуретиками, реже с амлодипином. Есть комбинации В-блокаторов с мочегонными или амлодипином. Существуют и тройные комбинации, включающие ингибитор АПФ, диуретик и амлодипин.
Заключение
Гипертоническая болезнь – это не приговор. При своевременно начатом комплексном лечении, включающем немедикаментозные методы и современные лекарственные препараты, прогноз благоприятный. Даже при III стадии заболевания, когда органы-мишени значительно пострадали, можно продлить жизнь человека на долгие годы.
Но при этом не стоит забывать о лечении сопутствующих заболеваний, таких, как сахарный диабет, ишемическая болезнь сердца и т. д. Для борьбы с атеросклерозом дополнительно используются статины, для предотвращения тромбообразования назначаются антиагреганты (аспирин). Достижение поставленной цели возможно лишь при неукоснительном соблюдении предписаний врача.
Загрузка...odavlenii.ru
Гипертоническая болезнь - причины, симптомы, диагностика и лечение
Ведущее проявление гипертонической болезни - стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического - свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию. Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания: болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии), щитовидной железы (тиреотоксикоза), надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма), коарктации или атеросклероза аорты и др.
Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Механизм развития гипертонической болезни
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация гипертонической болезни
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД -
- Нормальное АД - 120-129 /84 мм рт. ст.
- Погранично нормальное АД - 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени - 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени - 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени - более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения - диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
Стадия I (мягкой и умеренной гипертонии) - АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
Стадия II (тяжелой гипертонии) - АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Факторы риска развития гипертонической болезни
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Поэтому развитие гипертонической болезни может вызываться часто повторяющимся нервным перенапряжением, длительными и сильными волнениями, частыми нервными потрясениями. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
Фактором риска в развитии гипертонической болезни является повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» - сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения гипертонической болезни
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика гипертонической болезни
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз при гипертонической болезни
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика гипертонической болезни
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
www.krasotaimedicina.ru
схемы и стандарты, обзор препаратов
Гипертоническая болезнь характеризуется стойким повышенным давлением, сохраняющимся длительное время. Это хроническое заболевание является самостоятельным, то есть высокое давление никак не связано с другими патологиями. Считается, что полностью от него не избавиться, но можно контролировать. Для этого необходимо лечение гипертонической болезни. Следует не допускать обострений и осложнений.
Основные принципы лечения
Современное лечение гипертонической болезни зависит от стадии заболевания. Как известно, выделяют мягкую, умеренную форму, при которой артериальное давление неустойчивое, может колебаться в пределах от 140/90 до 179/114. При этом органы и центральная нервная система не поражены. При тяжелых формах давление может находиться в пределах от 180/115 до 300/129, имеются патологические изменения в сердце, сосудах мозга, сетчатке глаза, в почках.
Цель лечения – это снижение давления, чтобы избежать гипертонических кризов и осложнений. При гипертонической болезни нужно не только принимать препараты, но вести здоровый образ жизни, избавиться от вредных привычек. На всех стадиях гипертонии от больного потребуются следующие действия:
- Соблюдать диету, которая включает продукты с высоким содержанием калия, магния. Необходимо снизить или исключить потребление соли.
- Следить за весом, стараться не набирать лишних килограммов, а если они есть – избавляться.
- Полностью покончить с такой пагубной привычкой, как курение. Желательно оказаться от употребления алкоголя или ограничить его количество.
- Заниматься спортом и физкультурой. Полезно плавать, совершать пешие прогулки.
При гипертонической болезни назначают гипотензивные препараты: мочегонные, бета-блокаторы, ингибиторы АПФ, седативные препараты. Все медикаменты подбираются врачом индивидуально с учетом многих факторов: уровня повышения давления, наличия сопутствующих болезней, поражения органов-мишеней.
Цели лечения гипертонической болезни делятся на краткосрочные, среднесрочные и долгосрочные:
- Краткосрочные: снизить давление до такого уровня, который хорошо переносится больным.
- Среднесрочные: предупредить поражения органов-мишеней.
- Долгосрочные: профилактика осложнений гипертонической болезни и продление жизни больного.
Лечение мягкой и умеренной гипертонии
Такой формой страдает большинство гипертоников – до 70%. Мягкая гипертония может иметь осложнения в виде нарушений мозгового кровообращения. Кроме того, летальные исходы на фоне гипертонической болезни могут произойти даже при давлении 140/90. В случае мягкой и умеренной гипертонии используют схему лечения в три этапа.
 Изменение рациона питания при гипертонии может привести к снижению давления без лекарств
Изменение рациона питания при гипертонии может привести к снижению давления без лекарств Немедикаментозное лечение
При умеренной гипертонии около 50% больных могут контролировать давление без лекарственных препаратов. Немедикаментозное лечение включает следующие действия:
- диета с низким содержанием соли и без жирных продуктов;
- отказ от табака и алкоголя;
- умеренная физическая нагрузка;
- фитотерапия;
- аутотренинг;
- рефлексотерапия;
- акупунктура;
- электросон.
При наличии отягчающих факторов в анамнезе, могут быть назначены лекарственные препараты. К отягчающим факторам относятся гипертонические кризы, резкие скачки давления, атеросклероз, случаи злокачественной гипертонии у родителей, гипертрофия левого желудочка, смерть близких родственников от сердечно-сосудистых патологий.
Немедикаментозное лечение и одно лекарственное средство
Применение медикаментов следует начинать, если через три-четыре месяца после прохождения первого этапа лечения не было получено стойкого снижения давления или болезнь перешла в более тяжелую стадию.
Что касается немедикаментозной терапии, необходимо следовать тому же стандарту лечения, что и на первом этапе. Но, кроме этого врач назначает один препарат для снижения давления в минимальной дозировке. Очень важен правильный выбор медикамента и непрерывный прием. Необходимо учитывать все противопоказания и возможность корректировать факторы риска, сопутствующие заболеванию.
Вначале врачи, как правило, выписывают препараты, которые удовлетворяют ряду требований при длительном употреблении:
- не задерживают жидкость в организме;
- не угнетают работу ЦНС;
- не приводят к резким перепадам давления после их отмены;
- не нарушают обмен жиров и углеводов;
Нельзя резко прекращать прием лекарственных препаратов при гипертонической болезни, поскольку это может привести к осложнениям в виде инсульта, инфаркта.
Положительным результатом лечения считается достижение нормального или пограничного давления, а при выраженной гипертензии оно должно быть снижено на 15% от первоначального. Также должно уменьшиться число суточных колебаний АД, снизиться сердечный выброс, гипертрофия левого желудочка должна получить обратное развитие.
Изменение образа жизни и комбинация лекарственных средств
Предпочтительнее оставаться на предыдущих стадиях лечения, к чему и стремятся все врачи. К третьему этапу переходят, если при увеличении дозы лекарства не происходит снижения давления. Тогда назначают препараты из другой группы или сразу два из разных групп. Применяют следующие комбинации:
- антагонист кальция и бета-адреноблокатор;
- диуретик и бета-адреноблокатор;
- ингибитор АПФ и бета-адреноблокатор;
- антагонист кальция и ингибитор АПФ;
- диуретик и ингибитор АПФ.
Если не получается достичь положительного результата с помощью двух препаратов, добавляют третий. Обязательно нужно придерживаться вышеописанных рекомендаций по питанию, физическим нагрузкам, отношению к вредным привычкам. Только придерживаясь данного принципа лечения на протяжении всей жизни, можно держать под контролем гипертоническую болезнь.
Лечение тяжелой гипертонии
Злокачественная гипертония характеризуется не только значительным повышением АД, но и серьезным поражением органов-мишеней: сосудов мозга и глазного дна, почек, сердца.
 При тяжелых формах гипертонии требуется комплексное лечение препаратами
При тяжелых формах гипертонии требуется комплексное лечение препаратами При тяжелой форме гипертонической болезни не допускается резкое снижение АД по причине возможного ухудшения кровоснабжения органов, а также возможных опасных осложнений. Давление снижается постепенно, сначала на 15 % от первоначального. Затем, в зависимости от самочувствия, может быть доведено до нормы.
В этих случаях требуется медикаментозное лечение гипертонической болезни несколькими средствами из разных групп. Применяют комбинации из трех или четырех препаратов для снижения давления:
- диуретик, бета-адреноблокатор, ингибитор АПФ;
- ингибитор АПФ, антагонист кальция, диуретик, альфа-адреноблокатор;
- бета-адреноблокатор, антагонист кальция, диуретик, альфа-адреноблокатор.
При наличии у больного почечной, сердечной, коронарной недостаточности требуется их симптоматическое лечение. В некоторых случаях проводится хирургическое вмешательство. В результате лечения необходимо добиться следующих результатов:
- снижение АД на 25%;
- улучшение зрения и состояния глазного дна;
- исчезновение признаков энцефалопатии гипертонической;
- улучшение работы почек.
При достижении положительных результатов, следует продолжать принимать назначенные гипотензивные препараты, показываться врачу раз в три месяца, чтобы тот мог в случае необходимости корректировать лечение. Кроме этого, нужно вести дневник, в который ежедневно записывать показатели давления.
Как правильно принимать препараты?
- Принимать лекарство лучше всего за час до еды или через два после нее, так обеспечивается наиболее быстрое действие. Это связано с тем, что всасывание происходит в кишечнике.
- Белковая пища снижает эффективность препарата.
- Если прием лекарства происходит во время приема пищи, то для лучшей эвакуации ее из желудка, она должна быть теплой.
- Препараты следует запивать кипяченой водой (около 100 мл).
Образ жизни больного гипертонической болезнью
Чтобы прожить максимально долго и чтобы качество жизни не ухудшалось, все больные гипертонией должны придерживаться определенного образа жизни постоянно:
- Сделать рацион бессолевым, стараться не употреблять соль совсем, а заменять ее специями из трав.
- Расстаться с курением навсегда.
- Следить за весом и не набирать.
- Есть меньше белковой пищи, делать упор на фрукты, овощи, зелень, продукты богатые калием. Отказаться от жирного и острого.
- Заниматься физкультурой.
- Регулярно мерить давление.
- Стараться не нервничать, спать по ночам и не менее 7 часов.
- Не пропускать прием лекарств, посещать врача, не заниматься самолечением.
serdec.ru
схемы лечения и эффективные препараты
Лечение гипертонической болезни необходимо начинать на ранней стадии заболевания. Задача поликлинических врачей выявить гипертонию у пациента, провести обследование, подобрать эффективное лечение. К сожалению, порой это невыполнимо из-за самих пациентов. В молодом возрасте трудно поверить, что началось заболевание сердечно-сосудистой системы.
Перерывы в диспансерном наблюдении приводят к тому, что начатое лечение гипертонии не дает результата, кризы повторяются, теряется трудоспособность. Если сам пациент не захочет лечиться, в таких случаях медицина бессильна, трудовой прогноз — инвалидность через несколько лет.
Этапы лечения
Учреждения здравоохранения обязаны соблюдать принцип преемственности в терапии выявленной гипертонии.
Современное лечение гипертонии предусматривает, что пациент последовательно должен пройти этапы:
- стационарный;
- амбулаторно-поликлинический;
- санаторно-курортный.
После стационарного лечения выписка передается участковому врачу для дальнейшего продолжения терапии. В поликлинике можно пройти курс физиотерапевтического лечения, который не завершен в стационаре. Идеальный вариант для пациента — попасть после стационара в реабилитационное кардиологическое отделение, там применяются все известные способы лечения. Такие отделения созданы на базе местных санаториев. В любом случае больному гипертонической болезнью придется всю жизнь придерживаться определенных правил и режима.
Режим дня и работа
Лечение артериальной гипертонии невозможно без нормализации режима труда и отдыха. Большое значение имеет правильный распорядок дня. После работы необходим двухчасовой отдых. Сон должен быть более длительным, чем у здорового человека — девять часов ночью и до двух часов днем. Доказано, что нетяжелая утренняя работа способствует снижению давления. Работа в ночное время, связанные с ней отрицательные эмоции повышают кровяное давление.
Неполноценный сон, конфликты на работе, семейные ссоры, постоянный шум — эти причины у лиц с повышенной нервной возбудимостью ведут к прогрессированию гипертонической болезни. Курение и попытки расслабиться с помощью алкоголя только ухудшают ситуацию. Для лечения гипертонии следует стремиться к устранению всего того, что вызывает возбуждение нервной системы. Пациент должен выработать адекватную реакцию на целый ряд раздражающих факторов. Для этого не следует стесняться консультации психолога. Рекомендованы занятия аутотренингом, йогой. Лучше начинать их в группе, под контролем специалиста.
В начальной стадии болезни пациент может и должен выполнять работу, которая его устраивает, с учетом правильного построения режима жизни.
Лечебная гимнастика
Физические упражнения при гипертонии тренируют нейрогормональный механизм, координирующий работу сердца и сосудов тела. Во время физических упражнений расширяется сосудистое русло и в десять раз увеличивается количество активных капилляров (самых мелких сосудов), усиливается тканевой обмен.
 Лечебная гимнастика — это ни в коем случае не силовые упражнения и не растяжка мышц
Лечебная гимнастика — это ни в коем случае не силовые упражнения и не растяжка мышц Курс лечебной гимнастики лучше всего изучить в санатории. Он должен учитывать функциональные особенности организма.
Хорошей физической нагрузкой для гипертоника являются утренние прогулки по пути на работу.
Диета при гипертонической болезни
Любые схемы лечения гипертонии включают диетическое питание. Диета больного гипертонией должна:
- противодействовать развитию атеросклероза,
- содержать достаточно калия для поддержания сердечной мышцы,
- при наличии нарушенного обмена веществ и ожирении быть малокалорийной, не вести к перееданию.
В стационаре и санатории назначается «Стол №10».
Запрещаются: богатые холестерином блюда из жирного мяса, жареные и копченые мясные продукты, колбасы, наваристые супы, сливочное масло, сало, сметана, острые и соленые приправы и соусы, майонез, любые сладости (варенье, конфеты, кулинарные изделия), алкоголь и пиво, газированные сладкие напитки, кофе, сдобная выпечка, белый хлеб.
Рекомендуются: отварные и тушеные блюда из нежирного мяса, рыбы, птицы, овощные супы, каши, бобовые, макаронные изделия из твердых сортов пшеницы, нежирный творог, кефир, овощи и фрукты должны составлять 0.4 кг в день, зелень, зеленый чай, свежие соки.
Не рекомендуется употребление большого количества жидкости, особенно при наличии симптомов сердечной недостаточности.
Большинство медиков считают, что количество соли следует ограничивать до 10 г в сутки, а после гипертонического криза до 5 г на несколько дней. Это значит, что для всей семьи должна готовиться пища без соли. За столом здоровые члены семьи будут присаливать блюда по вкусу в своей тарелке, а гипертоник поставит перед собой маленькую чашку с чайной ложкой соли (без «горки») и будет из нее солить пищу в течении дня.
 Для снижения холестерина нужно употреблять ежедневно 400 г фруктов и овощей
Для снижения холестерина нужно употреблять ежедневно 400 г фруктов и овощей При нормальном весе и содержании холестерина в крови можно раз в неделю позволить себе что-то «неполезное». Но при ожирении или высоком уровне холестерина следует стремиться к ежедневному ограничительному калоражу, частому дробному питанию, устраивать еженедельно разгрузочные дни.
Медикаментозная терапия
Для лечения артериальной гипертонии в обязательном порядке придется принимать и таблетки, и инъекции необходимых лекарственных препаратов.Медикаментозное лечение требует соблюдения основных правил:
- лекарства придется принимать всю жизнь, дозу и препарат назначает врач, самопроизвольно нельзя заменять или отменять прием;
- лечение начинается с назначения одного препарата (монотерапия), это необходимо для контроля за переносимостью лекарства, пациент легче приспосабливается в приему;
- если лечение одним препаратом не дает результатов, то второй препарат для лечения гипертонии назначается только после максимально возможного увеличения дозировки первого. Не все врачи следуют этим правилам, пытаются сразу назначить среднюю дозу двух лекарственных средств.
- Преимущество предоставляется препаратам пролонгированного действия, которые можно принимать один раз в день, такая методика лечения гипертонии удобна для забывчивых пациентов, хорошо воспринимается психологически.
 Не следует заниматься самолечением гипертонии, все препараты назначает только врач
Не следует заниматься самолечением гипертонии, все препараты назначает только врач Основные группы лекарственных препаратов
- Мочегонные средства (диуретики) способствуют разгрузке кровообращения, удаляя лишнюю жидкость. Но вместе с жидкостью выводится такой полезный для сердца элемент как калий, поэтому применение этих средств строго дозированно, требует коррекции калийными препаратами (аспаркам, панангин). Примеры мочегонных препаратов: гипотиазид, индапамид.
- Препараты, способные влиять на силу сердечного выброса, на мышечные сокращения сердца (бета-адреноблокаторы и блокаторы кальциевых каналов). К ним относятся бисопролол, карведилол, метопролол, амлодипин.
- Лекарства, действующие разными способами на тонус сосудов. При расширении сосудистого русла происходит депонирование крови на периферии и давление снижается. Примеры препаратов: лизиноприл, моноприл, лозартан, валсартан. Эти лекарства категорически противопоказаны при гипертонии у беременных женщин.
Врач назначает один препарат или комбинацию с учетом действия на другие органы и системы, учитывает наличие хронических заболеваний и индивидуальной переносимости.
Кроме того, с помощью медикаментов проводится профилактика развития атеросклероза сосудов, снижается уровень «плохого» холестерина крови.
Физиотерапевтические методы лечения
Эти методики оказывают существенное влияние на состояние сосудистого тонуса, улучшают кровоснабжение головного мозга и коронарных сосудов, снимают стресс и негативные раздражающие реакции, способствуют снижению дозы основных лекарственных препаратов. Применяются в первой-второй стадии болезни.
Хорошо зарекомендовали себя в лечении гипертонической болезни диатермия шейных симпатических узлов, гальванический воротник с раствором сернокислой магнезии и новокаином, общая дарсонвализация, электросон.
Электрофорез с бромом оказывает общее успокаивающее действие, нормализует сон.
Массаж головы и воротниковой зоны позволяет снять напряжение, расширить сосуды головного мозга.
Санаторно-курортное лечение
Лечение гипертонии в санатории рекомендовано в первой и второй стадии, при отсутствии выраженных симптомов недостаточности кровообращения.
Гипертоники трудно переносят процесс акклиматизации, поэтому санаторий лучше выбирать в своей климатической зоне и не стремиться летом на море. При наличии осложнений со стороны мозговых сосудов, коронарного кровообращения и поражении почек не показано санаторное лечение на курорте Мацеста (Сочи) и в Кисловодске. Сюда направляются только больные с начальной стадией заболевания.
Любой кардиологический санаторий располагает возможностью контролируемого терренкура (ходьба на определенное расстояние), проведения массажа и курса физиопроцедур.
Для снижения кровяного давления рекомендуются теплые ванны, статические души, ингаляции кислорода.
С занятий лечебной физкультурой, дозированных упражнений в бассейне следует начинать день.
Народные средства
Можно ли вылечить гипертонию одними травами и другими целебными средствами? Нет, нельзя. Необходимо использование медикаментов. Однако, народные средства во всех случаях окажут помощь в успокаивающем действии на нервную систему. Они лечат очень аккуратно, не вызывая привыкания.
Самые популярные рецепты: свекольный и морковный сок, смесь сока красной смородины и лимона, черной смородины и земляники, настойка боярышника.
Использование комплексного лечения, контроль за артериальным давлением и ежеквартальное врачебное диспансерное наблюдение позволят длительно сохранить трудоспособность в любом возрасте.
serdec.ru
Препараты при гипертонии: лечение
Основные принципы лечения гипертонической болезни:
- Лечение начинается с минимальных доз одним из гипотензивных препаратов (монотерапия).
- Контроль лечения проводится через 8 – 12 недель, а после достижения стабильных цифр АД – каждые 3 месяца.
- Монотерапия предпочтительнее комбинированной терапии (несколькими препаратами), так как имеет меньше побочных действий, вызванных сочетанием препаратов.
- При неэффективности терапии производят постепенное увеличение дозировки препарата.
- При неэффективности высоких доз монотерапии производят замену на препарат из другого класса.
- При неэффективности монотерапии переходят к комбинированной терапии.
Группы препаратов, используемых для лечения гипертонической болезни
1. Ингибиторы ангиотензин превращающего фермента (ИАПФ).
К ним относят Эналаприл, Энап, Престариум, Лизиноприл, Зокардис, Берлиприл и другие. Механизм действия заключается в блокировании фермента, превращающего ангиотензин I в ангиотензин II, тем самым предотвращая повышение артериального давления. Лекарства этой группы имеют наименьший спектр побочных действий, не оказывают неблагоприятного воздействия на обмен веществ пациента. Их можно применять при артериальной гипертензии на фоне сахарного диабета, метаболического синдрома, нарушения функций почек и белка в моче.
Лекарственные средства этой группы нельзя использовать беременным женщинам, при гиперкалиемии (повышенном количестве калия в крови) и стенозе (сужении) почечной артерии. Их с успехом применяют в комбинированных схемах лечения.
2. Бета-адреноблокаторы (Атенолол, Конкор, Метопролол, Небиволол, Обзидан и другие).
Ранее эти лекарственные средства широко использовались от гипертонии. Сейчас, учитывая их побочные действия и наличие более эффективных препаратов, эта группа применяется все реже. При применении бета-адреноблокаторов у пациента может наблюдаться брадиаритмия (снижение частоты сердечных сокращений), бронхоспазм, гипергликемия (повышение количества сахара в крови), депрессия, изменчивость настроения, бессонница, снижение памяти. Соответственно, их нельзя применять лицам с бронхообструктивным синдромом (бронхиальной астмой, обструктивным бронхитом), сахарным диабетом и депрессией. Существенным преимуществом этих препаратов является стойкий эффект. Постоянство АД достигается уже через 2 – 3 недели приема.
При назначении лекарств этой группы необходим контроль сахара, ритма сердца с помощью ЭКГ (ежемесячно), эмоционального состояния пациента.
3. Ингибиторы рецептора ангиотензин II (Лозартан, Телмисартан, Эпросартан и другие) – это новые гипотензивные препараты, широко применяющиеся при гипертонии.
Механизм действия этой группы препаратов основан на косвенном снижении спазма сосудов за счет влияния на ренин-ангиотензин-альдостероновую систему. Именно эта система играет решающую роль в регуляции цифр давления. Терапевтическим эффектом обладает комбинация этих препаратов с тиазидными диуретиками. Существуют современные комбинированные препараты, включающие в свой состав эти группы. К ним относят Гизаар (лозартан в комбинации с гидрохлортиазидом), Микардис Плюс (телмисартан и гидрохлортиазид) и другие. Кроме поддержания нормальных цифр давления, в ходе исследований было замечено влияние этих препаратов на уменьшение размеров сердца.
4. Блокаторы кальциевых каналов (Нифедипин, Амлодипин, Дилтиазем, Циннаризин).
Лекарство этой группы обладает способностью блокировать перенос кальция в клетку, что уменьшает энергетические запасы клеток. Это, в свою очередь, оказывает влияние на сократимость миокарда, уменьшая ее, и на коронарные сосуды, расширяя их. Отсюда может возникать и побочное действие в виде тахикардии (учащения пульса). Таблетки для более быстрого эффекта лучше рассасывать.
5. Тиазидные диуретики (мочегонные средства). Это Гидрохлортиазид, Индапамид и другие.
Несмотря на разнообразие современных препаратов, лучшее действие от терапии наступает при сочетании лекарств различных групп с мочегонными средствами. Но эти препараты обладают рядом побочных действий, поэтому их применение должно проходить под контролем врача. Они могут вызвать снижение количества калия в крови, повышение уровня жиров и сахара в крови.
Если у пациента наблюдается гипертония 2 степени и выше, то лечение, как правило, будет комбинированным, так как монотерапия может оказаться малоэффективной.
kardioportal.ru
Лечение гипертонической болезни
Лечение гипертонической болезни Гипертоническая болезнь, или гипертония, входит в число наиболее распространенных сосудистых патологий. Статистика утверждает, что до 30% людей во всем мире страдают от повышенного артериального давления. Лечение начальных форм гипертонии при значениях артериального давления менее 160/100 мм.рт.ст начинается с нелекарственных методов и изменения образа жизни. В более тяжелых случаях, когда назначается медикаментозное лечение, оно должно быть непрерывным. Состояние человека при гипертонии невозможно существенно улучшить курсовым лечением ― оно должно быть пожизненным. Если рассматривать тяжелые формы гипертонии, то современный подход к лечению предусматривает три основные этапа ― это стационарное лечение, амбулаторное лечение и посещение санаториев. Основных методов лечения гипертонии тоже три ― медикаментозные, терапевтические и коррекция образа жизни (немедикаментозные методы).Медикаментозные методы лечения гипертонической болезни Как правило, лечение гипертонии начинается с применения одного препарата, регулирующего уровень артериального давления, а продолжается при помощи комбинаций из различных препаратов. При этом врачи стараются подбирать средства длительного действия ― такие, которые можно принимать 1 раз в день. Это очень удобно для занятых или рассеянных людей. Основные препараты, которые применяют при лечении гипертонической болезни ― диуретики (мочегонные), лекарства, влияющие на силу сокращения сердечной мышцы, и средства, снижающие тонус кровеносных сосудов. Еще несколько десятков лет назад мочегонные препараты были едва ли не самыми частыми средствами, которые назначались при гипертонии. Сегодня известно, что помимо снижения давления они вымывают из организма калий, необходимый миокарду, поэтому диуретики назначают только при лечении гипертонии у людей старше 70 лет или в качестве третьего или четвертого дополнительного препарата при неэффективности ранее назначенных лекарств. Сегодня в схему лечения гипертонии нередко вводят средства, обладающие нейропротекторными свойствами ― «умением» защищать и восстанавливать клетки головного мозга ― нейроны, страдающие при гипертонии от недостатка кислорода и глюкозы.
Физиотерапевтические методы лечения гипертонической болезни Физиотерапевтические процедуры при гипертонии могут быть не менее эффективны, чем самые современные лекарства. Физиотерапия способна улучшать кровоснабжение головного мозга, снимать стресс, приводить в норму артериальное давление. А еще физиотерапия может помочь снизить ежедневную дозу лекарств, необходимых человеку. Врачи часто назначают людям, страдающим гипертонией, электрофорез и электросон, дарсонвализацию и гальванический воротник. Хорошо снимает напряжение и снижает тонус кровеносных сосудов массаж головы и воротниковой зоны.
Немедикаментозные методы лечения гипертонической болезни Немедикаментозные методы снижения артериального давления ― это изменение образа жизни человека. Если формулировать совсем кратко, то это «больше движения ― меньше соли и жиров». А вот и более подробный разбор того, как изменение образа жизни способно улучшить здоровье:1. Следите за весом. Каждые 10 кг лишнего веса приносят с собой как минимум 5 мм.рт.ст2. Придерживайтесь диеты. Людям, страдающим гипертонической болезнью, противопоказаны продукты, богатые холестерином ― жирные супы, сало и сливочное масло, майонез и копчености. Не рекомендуются также сладкие газированные напитки, кофе и сладости. Сделайте акцент на отварных и тушеных блюдах из птицы, нежирных сортов рыбы и мяса, на овощах, кашах, кисломолочных продуктах и зелени.3. Ограничьте употребление соли. Ежедневное количество соли не должно превышать 10 г в сутки (а лучше меньше), а после гипертонического криза ― 5 г в сутки.4. Высыпайтесь. Время ночного сна должно быть не менее 8 часов ежедневно.5. Двигайтесь. Пешие прогулки и лечебная физкультура ― лучшие друзья гипертоников!
Правильное и своевременное лечение гипертонической болезни поможет человеку, страдающему этим недугом, долгие годы вести полноценную и активную жизнь.
Также Вам может быть интересно почитать:
pro-mozg.com
Гипертоническая болезнь. Лечение гипертонии народными средствами
Оглавление статьи
Болезни сердечно-сосудистой системы занимают одно из лидирующих положений среди заболеваний, которые затрагивают людей, перешагнувших 40-летний порог. Гипертоническая болезнь может являться причиной смерти пациента, поэтому очень важно ее своевременное обнаружение и качественное лечение. Народная медицина, наравне с традиционной, предлагает свои, веками проверенные методы терапии, а также профилактики болезней сердца.
Гипертоническая болезнь – что это за заболевание
В медицине так называют постоянное длительное повышение артериального давления (АД). Повышенное АД, согласно выводам Всемирной Организации Здравоохранения, это такое, которое превышает верхнюю границу нормы (140/90 мм рт. ст.). Такое давление, которое систематически и регулярно превышает эту отметку, называют высоким. Но оно должно быть не следствием какого-либо другого заболевания (это уже вторичная гипертензия), а быть независимой патологией.
Для гипертонической болезни используют также термины «эссенциальная гипертензия», «первичная гипертензия», «гипертония», «артериальная гипертензия». Такое нарушение в работе сердечно-сосудистой системы может стать причиной более серьезных заболеваний – атеросклероза, инсульта, инфаркта.
Классификация
Изначально классификация происходила в зависимости от стадии гипертонической болезни – 1-й, 2-й или 3-й. Стадии характеризовали развитие, усугубление заболевания с течение времени, определяли тяжесть изменений в организме и в состоянии пациента. Начиная с 1999 года, ученые и медики стали разделять это заболевание на степени.
Стадии
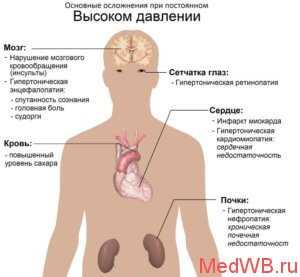
Если пациент постоянно имеет высокое кровяное давление, это обязательно отразится на общем состоянии организма, на работе отдельных органов. Наиболее подвержены влиянию заболевания четыре системы человеческого тела – сердце, мозг, сетчатка, почки. Степень их поражения прямо связана со стадией гипертонии.
Первая стадия первичной гипертензии никак не отражается на состоянии человека, органы пока не затронуты. Эта стадия опасна тем, что протекает бессимптомно, только периодическое повышение давления сигнализирует человеку, что происходит зарождение болезни. Несмотря на то, что практически ничего не беспокоит, регулярное изменение давления должно стать причиной немедленного обращения к врачу, потому что на этом этапе ситуация еще обратима.
Для второй стадии характерно уже систематические скачки давления. Начинается поражение артерий, сердца и сетчатки.
Третья стадия гипертонической болезни тянет за собой осложнения в работе всех четырех вышеперечисленных органов.
Степени
Основные осложнения возникающие при гипертонической болезни
На сегодняшний день, если диагностируется гипертоническая болезнь классификация происходит в зависимости от того, насколько высокое давление у пациента. Для того, чтобы измерения были максимально правильными, их необходимо производить на обеих руках.
Существует три степени гипертонии, каждая из которых имеет свою верхнюю и нижнюю границу:
- Гипертония 1 степени характеризуется такими показателями – 140-159/90-99 мм рт ст;
- Гипертония 2 степени это 160-179/100-109 мм рт ст;
- Гипертония 3 степени – показатели превышают 180/110 мм рт ст.
Некоторые случаи заболевания могут потребовать включения в классификацию еще одной степени. Термин «гипертония 4 степени» имеет место, когда систолическое давление превышает 210, а диастолическое перешагивает отметку 110. Врач, отмечая уровень давления 4-ой степени, делает это для того, чтобы просто зафиксировать цифровые показатели, а не указать на тяжесть заболевания.
Причины
К причинам, которые провоцируют гипертоническую болезнь (ГБ), относится принадлежность человека к группе риска и факторы, сопровождающие его повседневную жизнь.
Кто находится в группе риска:
- Люди, которым ГБ может передаться по наследству. В случае наличия такого заболевания у двух или больше родственников – шансы заболеть значительно увеличиваются;
- Мужчины после 40-ка и женщины, которые достигли возраста 55-ти лет. Климакс у женщин также может спровоцировать ГБ;
- Сахарный диабет часто сопровождает гипертония причины этого в том, что само наличие диабета повышает риск тяжелых осложнений работы сосудистой системы. Поэтому больные сахарным диабетом в большинстве случаев больны гипертонией;
- Люди таких профессий – летчики, бизнесмены, врачи – те, кто постоянно находится в стрессовых ситуациях.
70% пожилых людей страдает гипертонической болезнью, так что пожилой возраст автоматически заносит человека в группу риска.
Факторы, которые способствуют возникновению, развитию заболевания:
- Неправильный образ жизни – курение, употребление спиртного, малоподвижность;
- Постоянные стрессы, систематические нарушения сна, ночной образ жизни;
- Неправильное питание, переедание, употребление вредных продуктов, которые повышают уровень холестерина, избыток соли, сахара в рационе.
Если с группой риска практически ничего поделать нельзя, то причины, зависящие от самого человека исключить из своей жизни можно. Своевременный переход на здоровое питание, отказ от вредных привычек и забота о своем теле – если это сделать, гипертоническая болезнь не доставит неприятностей даже в пожилом возрасте.
Симптомы гипертонической болезни сердца
 На ранних стадиях симптомы гипертонической болезни могут даже не насторожить пациента, их легко спутать с признаками переутомления или проявлениями других заболеваний. Часто гипертония диагностируется уже в запущенном состоянии врачами скорой помощи или реаниматологами. Именно поэтому симптомы этой болезни должны быть известны каждому, чтобы люди могли быть начеку:
На ранних стадиях симптомы гипертонической болезни могут даже не насторожить пациента, их легко спутать с признаками переутомления или проявлениями других заболеваний. Часто гипертония диагностируется уже в запущенном состоянии врачами скорой помощи или реаниматологами. Именно поэтому симптомы этой болезни должны быть известны каждому, чтобы люди могли быть начеку:
- Шум в ушах, головокружение, боль, пульсация, тяжесть в голове, утомляемость;
- Боль в области грудины, одышка, тошнота, кровь из носа, покраснение лица;
- Озноб или повышенное потоотделение;
- Изменение в ритме сердцебиения – учащение или наоборот замедление;
- Изменения в характере и постоянная смена настроения – раздражительность, апатия.
- Может ухудшиться память, снизится работоспособность.
Сжимающие боли в сердце при гипертонической болезни – довольно распространенное явление, по которому больной уже начинает четко осознавать, что со здоровьем что-то не так. Если человек периодически замечает у себя эти симптомы, он должен взять под контроль свое давление и обратится к врачу.
При запущенной гипертонии могут наблюдаться стенокардия, ухудшение зрения и почечная недостаточность.
Лечение гипертонической болезни
Лечение гипертонии должно отвечать некоторым обязательным требованиям:
- Оно должно быть комплексным – воздействовать на болезнь с разных сторон, устранять симптомы и причины, включать в себя разные методы, способы терапии;
- Лечение гипертонической болезни должно быть индивидуальным – врач, отталкиваясь от анализов и результатов обследования каждого конкретного пациента, назначает комплекс лекарств, процедур;
- Терапия должна быть, прежде всего, направлена на стабилизацию АД, поддержание его в норме;
- Лечение включает в себя меры, которые помогут, в случае надобности, снять гипертензивный криз.
Но прежде, чем приступить к лечению, необходимо удостоверится, действительно ли у Вас есть какие-то нарушения. Посмотрев следующее видео, Вы узнаете как правильно измерить давление и как избежать самых распространенных ошибок:
Терапия гипертонии может осуществляться как медикаментозными препаратами, так и с помощью средств народной медицины. Лечение также должно сопровождаться изменением образа жизни пациента, его привычек, иначе оно не будет достаточно эффективным и действенным.
Медикаментозное лечение
Медикаментозное лечение гипертонии должно выражаться в приеме различных гипертензивных препаратов. Эти средства предназначены для снижения артериального давления.
Принимая лекарства от гипертонии, пациент должен следить, чтобы этот процесс был постоянным и беспрерывным. График, дозы, комбинацию препаратов курирует лечащий врач. Самостоятельно назначать себе лечение запрещено, чтобы не усугубить ситуацию.
При сосудистом кризе для быстрого снижения давления, снятия спазма применяется введение магнезии внутривенно.
Для лечения врач назначает такие группы препаратов:
- Диуретики – проще говоря, мочегонные. Выводя из организма лишнюю жидкость, они помогают снизить АД;
- Ингибиторы АФП и антагонисты ангиотензина 2 – снижают выработку организмом гормона ангиотензина 2, который способствует сужению сосудов, защищают сосуды от его влияния;
- Бета-блокаторы – снижают негативное влияние на сердце большого количества гормонов. Орган начинает работать более стабильно, блокатор выравнивает сердечный ритм, АД снижается;
- Антагонисты кальция – не позволяют частичкам кальция попадать в клетки сосудов, за счет чего сосуды расслабляются, не создают избыточного давления;
Если у пациента гипертония, лечение пищевыми добавками не воспринимается как действенный метод для нормализации АД. Иногда их прием может даже снизить эффективность назначенных врачом медикаментов. Поэтому, средства, которые пациент принимает для лечения гипертонии, должны быть прописаны специалистом. Принимать их нужно строго по графику даже несмотря на то, что могут проявиться некоторые побочные эффекты, о которых необходимо сообщить врачу.
Народные средства
Народные средства от гипертонии способны быстро и эффективно снизить АД, насытить организм полезными веществами, витаминами и микроэлементами. При правильном использовании с соблюдением дозировки они приносят человеку неоценимую пользу без риска осложнений.
Народная медицина широко применяет семена льна, сосновые шишки, чеснок, лимон и мед, и даже простую воду для снижения артериального давления, нормализации работы всех систем организма. Природные лекарства могут быть в виде отваров или настоек, которые принимаются внутрь очень маленькими порциями. Также, некоторые продукты, которые пациент принимает в сыром виде – ягоды, овощи, фрукты, могут оказать положительное влияние на течение сердечно-сосудистых заболеваний.
Лекарственные травы при гипертонии используются во многих рецептах. Подорожник, валериана, сушеница, петрушка, укроп, клевер, календула, полынь – все эти растения издавна известны как препараты, эффективные при терапии гипертонии.
Вот несколько рецептов, которые традиционно используются для лечения, профилактики гипертонической болезни:
- Берете 3 части пустырника, по 2 части сушеницы и багульника, 1 часть почечного чая. 1 столовую ложку этой смеси необходимо положить в кастрюльку с горячей водой, кипятить 5 минут. Укутать полотенцем, дать настояться 3-4 часа. Принимать в теплом виде трижды в день, за 30 минут до еды, по 100 грамм;
- Настойка календулы, при длительном применении дает хороший эффект. Принимать необходимо по 30 капель 3 раза в день;
- Смешать буряковый сок с медом в соотношении 1:1. Принимать трижды в день, перед приемом пищи, по 1 столовой ложке;
- По 1 столовой ложке меда, бурякового и морковного сока смешать с соком 1 лимона. Натертый и настоянный 1,5 дня на воде хрен (1 стакан), необходимо соединить с лимонной смесью, тщательно взболтать. Принимать 45 дней, по 1 столовой ложке, за 1 час до приема пищи, 2 раза в день.
Рецептов народной медицины для борьбы с высоким давлением существует очень много. Для приготовления препаратов можно подобрать такие травы и растения, которые вам нравятся больше всего, и исключить те, которые принимать неприятно.
Профилактика
Профилактика гипертонии заключается, прежде всего, в переходе на:
- Нормальное, полезное, здоровое питание;
- Правильный образ жизни – здоровый ночной сон, занятия физкультурой, отказ от вредных привычек, избегание стрессов и конфликтных ситуаций;
- Постоянный контроль над состоянием своего здоровья. Артериальное давление должно поддерживаться на оптимальном уровне.
Нужно следовать всем рекомендациям, советам врача, не пренебрегать приемом профилактических средств.
Профилактика гипертонической болезни должна стать системной не только для больных, но также для людей, находящихся в группе риска.
Если наблюдается длительное повышение давления и уже поставлен диагноз гипертония, необходимо проводить профилактику гипертонических кризов, осложнений в работе внутренних органов.
Диета при гипертонии
Правильно подобранная сбалансированная диета гипертоника – один из самых прямых и коротких путей к выздоровлению. Когда больной ест полезную, здоровую, правильно приготовленную пищу, то не только снимает дополнительную нагрузку со своего организма. Таким образом, он получает максимум питательных веществ, минералов и витаминов, которые необходимы, чтобы держать болезнь под контролем, укрепить стенки сосудов, улучшить общее состояние здоровья. Питание при гипертонии, если оно правильное, может, в конце концов, избавить пациента от необходимости принимать лекарства.
Большинство продуктов, которые запрещено употреблять при повышенном давлении, не рекомендуется есть даже здоровому человеку:
- Жирная пища;
- Алкогольные напитки, кроме вина. Вино – не более 200 грамм в день, только высокого качества;
- Сладкие кондитерские изделия, особенно с содержанием большого количества трансжиров, пальмового масла, жиров животного происхождения;
- «Деликатесы» — копчености, соленья, консервы. Употребление соли необходимо ограничить 3-мя граммами в сутки;
- Кофе, крепкий чай.
По началу, перейти на такое «пресное» питание может быть трудно, как отказ от любой вредной привычки. Но очень скоро человек чувствует облегчение своего состояния, жизнь начинает приносить радость, а здоровое питание доставлять удовольствие.
Рекомендуемые продукты питания
Диета при гипертонии подразумевает употребление продуктов, которые не только не вредят организму, но даже помогают понизить давление, восстановить здоровье:
- Частое употребление зелени – укропа и петрушки, оказывает положительное влияние на кровеносные сосуды. Пару зубчиков свежего чеснока, 1 свежую луковицу в день съедать обязательно;
- Основой рациона должны стать овощи – картофель, баклажаны, морковка, салат, буряк и т.д.; крупы – рис, гречка, перловка;
- Отвар из ягод шиповника или компот из сухофруктов необходимо пить каждый день, зеленый чай также полезен;
- Ягоды – черная смородина; фрукты – ананасы, персики, бананы; орехи; соки собственного приготовления – все это помогает нормализовать уровень магния и калия в организме;
- Морепродукты;
- Растительные жиры высокого качества – подсолнечное, льняное, оливковое масло первого сорта;
- Супы предпочтительно готовить овощные, молочные (молоко 1% жирности). Иногда позволительно делать суп из нежирного мяса или рыбы;
- Нежирные, лучше обезжиренные молочные продукты.
Все продукты желательно употреблять в сыром виде. Если же термическая обработка необходима, тогда это должно быть варение или приготовление на пару, реже – тушение. Жарить нельзя.
Режим питания. Пример меню
Питание при гипертонии должно быть дробным – 6 раз в день небольшими, примерно одинаковыми порциями, удовлетворяющими суточную потребность в углеводах, белках и жирах. Эту потребность для каждого случая устанавливает лечащий врач. Объем съедаемой за день пищи нельзя уменьшать, человек должен получать необходимый ему минимум.
Еда не должна быть сильно горячей или холодной – выше 15 градусов, но ниже 60-ти. Ягоды, фрукты и орехи можно использовать как «перекус», если после приема пищи человек не наелся.
Пример меню при гипертонии на день:
- 1-й завтрак (07.00) – омлет из нескольких яиц на обезжиренном молоке, компот из сухофруктов;
- 2-й завтрак (10.00) – печеное яблоко или порция фруктов, простокваша;
- Обед (13.00) – пол тарелки овощного супа, диетические паровые котлеты с рисом;
- Полдник (16.00) – нежирный кефир с печеньем;
- Ужин (19.00) – отварная рыба с печеным в кожуре картофелем, салат из свежих овощей, заправленный несколькими каплями масла, отвар шиповника;
- Перед сном (не позже, чем за полчаса) – ягоды или фрукты, компот, кисель, чай.
Также, в течение дня можно съедать несколько кусочков ржаного хлеба.
Для людей, у которых давление при гипертонии сопровождается плохим кровообращением и излишним весом, будет полезно периодически устраивать разгрузочные дни. Полностью прекращать прием пищи нет необходимости, но можно организовать моно-питание – разгрузочный арбузный, огуречный, кефирный день.
Это позволит дать организму небольшую передышку. Таким образом, больной снижает вес, шлаки и соли выводятся, нагрузка на сердце и сосуды снижается. Если есть возможность накануне такого дня пропустить ужин – эффективность мероприятия повысится. В течение разгрузочного дня желательно не трудиться физически, соблюдать постельный режим.
Заключение
Гипертоническая болезнь – явление частое среди всех слоев населения. Ее трудно избежать и еще труднее потом лечить. Если гипертонию запустить – это может стоить больному жизни. Только пристальное внимание к состоянию своего здоровья, правильный образ жизни, полезное питание помогут снизить риск возникновения гипертонии. Вылечить гипертоническую болезнь легче на начальном этапе, поэтому своевременное обращение к врачу может обратить процесс течения болезни вспять.
В следующем видео главный кардиохирург Министерства здравоохранения Российской Федерации даст советы по правильному рациону питания. Узнаете что приносит больше пользы: бег или ходьба. Какое нормальное давление должно быть во время ходьбы. Как правильно соблюдать режим сна, чтобы уберечь свое сердце и сосуды:
Возможно ли избавиться от лишнего веса с помощью кокосового масла? Следующая статья >>> Бессонница причины, симптомы и последствияmedwb.ru