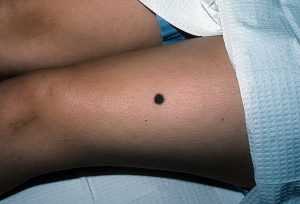
Невус меланоцитарный, папилломатозный невус (фото). Пограничный меланоцитарный невус — это…. Фото диспластический меланоцитарный невус
Невус меланоцитарный, папилломатозный невус (фото). Пограничный меланоцитарный невус — это…
Родимые пятна, родинки, которые проявляются уже с рождения и продолжают свое формирование в течение всей жизни определяются термином меланоцитарный невус. Это доброкачественное дерматологическое образование, берущее начало с трех видов клеток: эпидермиса, дермы и смешанного вида. Понятие невус идентично родинке, также их называют пигментным невусом. Образование родинки происходит на фоне скопления большого количества меланина на определенном участке кожи. Когда меланоциты (естественные пигменты кожи) патологически изменяются, происходит изменение окраски ограниченного участка кожи, так и формируются меланоцитарные невусы.
Природный краситель меланин в норме находится в дерме, волосах, радужке глаза и головном мозге, но под действием некоторых факторов он видоизменяется, что может стать причиной потемнения кожи, а при генетической склонности человека и онкологического заболевания (меланомы). Появлению очередной родинки на коже человек не придает значения, но активный рост образований должен насторожить, и привести на обследование к дерматологу.
Меланоцитарное образование на коже
Меланин, синтезирующийся в дерме и эпидермисе, выполняет защитную функцию в организме, предупреждая негативное влияние ультрафиолетовых лучей. Рассматривая эти клетки под микроскопом в области родинки можно наблюдать их изменение, то есть преобразование в меланоциты. Пигментные пятна характерны в особенности для светлых людей, и локализируются на любом участке тела: в области спины, туловища, головы.
Выделяют обычный и клеточный меланоцитарный невус. В первом случае он имеет форму одиночного образования в форме узелка не более сантиметра, его края четкие, гладкие, без волосяного покрова. Обычные образования локализируются часто на лице, шее и иных чувствительных участках тела. Для клеточного невуса характерно обширное образование в районе туловища или спины. Пятна могут достигать нескольких сантиметров и располагаться группами, кроме того их окрас несколько темнее (коричневый). Клеточный невус более опасен, именно он склонен к малигнизации и формированию злокачественного процесса на коже.
Интересный факт! Ученые считают, что независимо от периода проявления невуса, все доброкачественные образования относятся к врожденным заболеваниям, и начинают свое формирование еще во время внутриутробного развития плода.
Патогенез
Существует три вида меланина, от которого зависит оттенок кожи, цвет глаз, склонность к ожогам ультрафиолетом:
- Нейромеланин содержится в головном мозге.
- Феомеланин имеет желтый цвет, и провоцирует идентичные новообразования.
- Зумеланин имеет черный или коричневый окрас, провоцируя появления родинок и родимых пятен.
Формируется пигмент из меланоцитов, которые захватывают тироксин (гормон щитовидной железы). Этот гормон после окисления преобразуется в меланин, и затем с меланоцитами распространяется по кожному покрову.
Основные функциональные возможности меланина направлены на защиту дермы от негативного воздействия солнечных лучей, но это не все, на что способен пигмент. Его роль важна в регуляции психологического состояния человека, устойчивости к стрессам, нормализации психического реагирования. Количество меланина влияет на сон человека, регулируя биологические часы.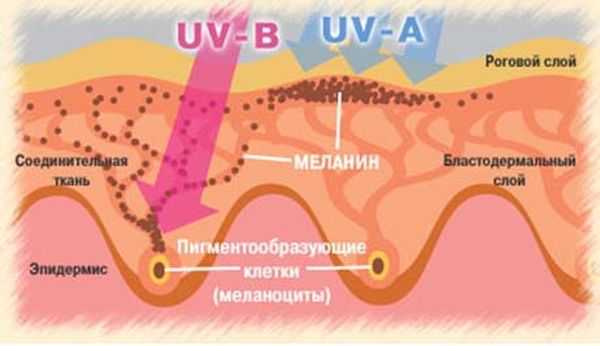
Это подтверждается таким заболеванием, как альбинизм, когда организм полностью лишен этого пигмента. Такое заболевание сказывается на физическом и психическом здоровье, больные люди в большей степени подвержены системным недугам и стрессовым ситуациям.
Причины развития новообразований
Врожденный порок кожи может долгое время не проявляться, что индивидуально для каждого человека. Когда меланобласты при перемещении нарушаются, начинается их скопление в одной зоне, и так формируется невус. Спровоцировать нарушение нейроэктодермальной трубки на этом этапе могут следующие факторы.
- У женщин в период беременности происходит колебание гормонов эстрогена и прогестерона, что может стать причиной нарушения меланоцитов, и тогда формируются меланоцитарные невусы при внутриутробном развитии.
- Влияние на беременную женщину инфекционных заболеваний, воспалительных процессов.
- Генетическая предрасположенность.
- Влияние на организм беременной токсических веществ, ультрафиолета.
Таким образом, нарушается структура меланобластов, и возникают меланоциты, которые трансформируются в новоциты и скапливаются в одном участке дермы.
Особенности новоцитов
- отсутствие отростков, по которым меланин может распространяться на иные участки кожи;
- слабая регуляция общими системами организма;
- склонность к появлению одновременно нескольких образований.
 Помимо внутриутробного нарушения меланоформный невус развивается по таким причинам:
Помимо внутриутробного нарушения меланоформный невус развивается по таким причинам:
- гормональные изменения в период менопаузы, приема гормональных препаратов и оральных контрацептивов;
- подростковый возраст во время гормональной перестройки, беременность;
- хронические дерматологические заболевания у детей и взрослых;
- частое влияние ультрафиолета на кожу.
Практически все причины невуса связаны с гормональными изменениями, потому в группу риска относятся люди в возрасте 12-20 лет и после 50 лет.
Классификация невусов
- Пигментный сложный – внешне похож на родинку, имеет светло-коричневый цвет, в некоторых случаях сильно темнеет. Особенностью этого вида новообразования можно выделить активный рост жестких волос, но сама его поверхность гладкая.
- Голубой невус – имеет специфический цвет, что связывают с обильным отложением пигмента под кожей. Такое образование чаще возникает у азиатов. Внешне голубое пятно гладкое, при ощупывании плотное, волос на нем не растет.
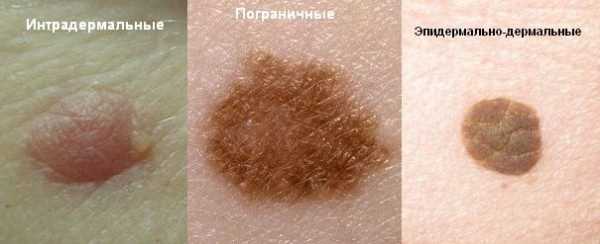
- Интрадермальный – этот вид кожного образования возникает при скоплении пигмента в дерме. Это наиболее распространенная форма образования.
- Новоклеточный пограничный – пятно, несколько возвышающееся над кожей, имеет ограниченные четкие края. Размер такого невуса самый разнообразный, чаще от нескольких миллиметров до трех сантиметров. Скопление меланина происходит между эпидермисом и дермой.
 Проявления каждого меланоцитарного образования аналогичны, во время роста они не вызывают никаких ощущений, практически никогда не мешают. Частой локализацией является туловище и спина, но это индивидуально для каждого человека.
Проявления каждого меланоцитарного образования аналогичны, во время роста они не вызывают никаких ощущений, практически никогда не мешают. Частой локализацией является туловище и спина, но это индивидуально для каждого человека.
Важно! Если родинка начинает активно расти, вызывать неприятные ощущения и болезненность, это первый сигнал о возможном переходе в злокачественный процесс. В таком случае необходимо обратиться к дерматологу, который при подозрении на малигнизацию отправит к онкологу.
Клинические проявления меланоцитомы
Распознать невус очень легко, это обычная родинка или родимое пятно, но сложность вызывает разнообразие видов этого кожного проявления. Меланоцитарное новообразование может быть от светло-желтого до черного цвета разного размера, оно безболезненное и ограниченное.
Некоторые специалисты называют меланоцитарным невусом некоторые доброкачественные выросты, не содержащие меланина, ведь единого определения этому понятию пока нет.
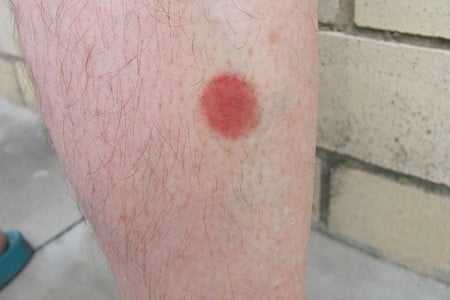
- Гемангиома или клубничный невус – это сосудистая опухоль, имеет красный цвет, проявляется чаще уже с рождения и в течение первых трех лет жизни.
- Анемичный – относится к сосудистым заболеваниям, появляется в месте недоразвитости сосудов, потому имеет белый окрас.
- Меланоцитарное образование сальных желез – возникает чаще на волосистой части головы, по-другому называется сальным невусом.
Меланоформный невус небольшого размера можно устранить аппаратными методиками, лазером или хирургическим путем. Обычные родинки не поддаются удалению, так как это может стать причиной еще большего распространения пигмента.
Диагностика невуса заключается в определении разновидности пигментного пятна, после чего решается вопрос о методике устранения меланоцитарного дефекта. Важно провести лабораторную диагностику, показан онкомаркер. Уже после удаления новообразования врач отправляет ткань на обследование для подтверждения ее доброкачественности.
Каждый вид меланоцитарного образования не представляет для человека опасности до момента перехода меланоцитарного невуса в злокачественный процесс. Это происходит под воздействием частого ультрафиолетового излучения, а также при наличии генетической предрасположенности. Обращение к врачу в случае сильного разрастания родинки или ее потемнения позволит избежать онкологии, и своевременно удалить новообразование.
Этиология
Благодаря данным научных изысканий в области дерматологии клиницистам стало известно, что практически все виды пигментных пятен, относящихся к меланоцитарному невусу, в том числе и приобретённые в течение жизни, обуславливаются врождёнными нарушениями, связанными с развитием кожного покрова. Именно такие отклонения становятся причиной возникновения доброкачественных новообразований.
Врождённый меланоцитарный невус в качестве основных предрасполагающих факторов имеет такие источники:
- чрезмерные изменения содержания гормонов, а именно прогестерона и эстрогена, в период вынашивания ребёнка;
- перенесённые будущей матерью во время беременности недуги со стороны органов мочеполовой системы;
- продолжительное влияние на организм беременной неблагоприятных факторов, среди которых токсические вещества, всевозможные разновидности облучений и пристрастие к вредным привычкам;
- нарушения генетического характера.
Из-за влияния вышеуказанных причин происходит неправильное формирование меланобластов, которые представляют собой особые клетки, являющиеся источником развития меланоцитов. На этом фоне происходит застой меланобластов в некоторых участках кожи, отчего они трансформируются в пигментные пятна.
Вторичный невус кожи вызывают следующие этиологические факторы:
- гормональный дисбаланс – наиболее часто подобные образования развиваются в подростковом возрасте в период полового созревания, при этом на различных участках тела появляется большое количество невусов;
- длительное влияние ультрафиолетового излучения на кожу;
- злоупотребление солярием или продолжительное пребывание под прямыми солнечными лучами;
- период вынашивания ребёнка и наступление менопаузы;
- бесконтрольный приём противозачаточных средств;
- протекание воспалительных процессов на коже, в частности дерматитов, угревой болезни и акне;
- аллергическое поражение кожи;
- диагностирование у близких родственников такого заболевания, как меланома.
Классификация
Основное разделение делит заболевание на приобретённый и врождённый меланоцитарный невус. Несмотря на это первичные и вторичные новообразования могут иметь различный внешний вид.
Таким образом, пигментные пятна делятся на:
- пограничный невус – характеризуется тем, что не возвышается над поверхностью кожи и имеет чёткие границы, а также зачастую имеет коричневый или чёрный цвет. В подавляющем большинстве случаев является первичным, но также может быть приобретённым. В детском возрасте не представляет угрозы, но по мере взросления человека может трансформироваться в сложный невус;
- внутридермальный меланоцитарный невус – представляет собой новообразование в виде купола, покрывающего большой участок кожи. Поверхность его покрыта волосками, а диаметр составляет один сантиметр. Зачастую диагностируется у подростков и взрослых;
- сложный или эпидермо-дермальный невус – отличается от пограничного тем, что возвышается над кожей и зачастую локализуется в волосистой части головы. Имеет равномерный окрас, а внешне напоминает папулу, отчего также известен под названием папилломатозный невус. С возрастом практически никогда не меняет свой внешний вид, но в некоторых случаях преобразуется в интрадермальный невус;
- галоневус – черты такого пигментного пятна аналогичны предыдущей разновидности образования, но отличается тем, что дополняется пигментным ободком, возникающим на фоне протекания аутоиммунных процессов. Очень часто подвергаются такому типу представительницы женского пола и лица подростковой возрастной категории. Крайне редко выступает в качестве врождённой патологии;
- пятнистый невус – имеет неравномерные контуры коричневого оттенка, выступающие над кожным покровом. Может быть как врождённым, так и приобретённым;
- диспластический меланоцитарный невус – бывает самостоятельным или является формой трансформации иных разновидностей новообразований. Имеет нечёткие границы, неравномерный окрас и неправильную форму. Его опасность заключается в том, что он является предраковым состоянием, т. е. может привести к меланоме, отчего требуется его немедленное удаление;
- бородавчатый невус – его особенность заключается в том, что не имеет невусных клеток, отчего не может стать злокачественным. Наиболее часто поражает кожу головы;
- голубой невус – имеет несколько разновидностей и делится на обычный и клеточный. Основное отличие состоит в количестве и размерах образований, которые могут варьироваться от одного до трёх сантиметров. Зачастую локализуется на лице и шее, верхней части туловища и пальцах, ягодицах и пояснице;
- невус «кофе с молоком» – выражается в качестве одиночных пятен, но не более трёх. Примечательно то, что он может формироваться у совершенно здоровых людей. Не возвышается над кожей, имеет неправильную форму, а по размерам достигает более двадцати сантиметров;
- монгольское пятно – отличается округлой формой, тусклым коричневым оттенком и объёмом более десяти сантиметров. Не имеет невусных клеток, отчего не может трансформироваться в рак;
- юношеское лентиго – пигментное пятно, которое очень похоже на пигментный невус, однако отличается тем, что не содержит в себе невусных клеток. Помимо этого, характеризуется возникновением в любой части тела, даже на слизистых, в том числе губ и половых органов;
- атипичный или инволюционный невус – это самая редкая разновидность меланоцитарных пятен, характеризующаяся формированием фиброзной папулы в носовой полости. Оттенок может варьироваться от бежевого до красно-коричневого;
- лентигинозный невус – наиболее часто приводит к развитию меланомы, а именно у каждого третьего пациента с подобным диагнозом;
- смешанный невус – может иметь черты нескольких из вышеуказанных форм новообразований.
Классификация невусов в зависимости от возрастной категории человека и количества пигментных пятен:
- у новорождённых – лишь в 5% можно заметить появление невусов в виде родинок. Если они покрывают большую площадь, то являются очень опасными, поскольку могут привести к развитию меланомы;
- в подростковом возрасте меланоцитарные невусы возникают в 90% случаев;
- у лиц начиная с двадцати пяти лет может насчитываться около сорока пигментных пятен;
- для людей старше тридцатилетнего возраста характерно присутствие не более двадцати родинок;
- у пожилых людей невусы почти полностью отсутствуют, поскольку это связано с изменениями содержания гормонов в крови.
Симптоматика
Помимо внешних проявлений в виде пятен, ни приобретённый, ни врождённый меланоцитарный невус больше не имеет никаких клинических признаков. Новообразования не сопровождаются болью и жжением, а также другими дискомфортными ощущениями. Однако довольно часто на них можно заметить единичные или множественные волоски, которые плотнее и темнее остального волосяного покрова тела.
Отдельно стоит отметить про те разновидности невуса, которые склонны к озлокачествлению. Когда происходит процесс малигнизации, зачастую под влиянием ультрафиолетового излучения, могут появляться симптомы, которые должны стать толчком к обращению за квалифицированной помощью.
Трансформация в меланому может сопровождаться:
- быстрым ростом пигментного пятна;
- изменением очертаний новообразования;
- формированием тёмного ободка вокруг родинки;
- усилением цвета;
- воспалением, покраснением или отёчностью кожного покрова, окружающего невус;
- выделением сукровицы или иных патологических жидкостей;
- резким увеличением численности меланоцитарного невуса;
- ощущением жжения, зуда и покалывания;
- шелушением кожного покрова в проблемной области;
- умеренным болевым синдромом.
Привести к озлокачествлению может травма, химическое или термическое поражение родинки.
Диагностика
Установить разновидность патологии сможет только специалист из области дерматологии, основываясь на данных инструментальных обследований. Тем не менее перед началом такой диагностики врач должен самостоятельно провести несколько манипуляций, среди которых:
- изучить историю болезни как пациента, так и его близких родственников;
- проанализировать жизненный анамнез больного;
- провести тщательный физикальный осмотр невуса, в процессе чего оценить состояние кожного покрова;
- детальный опрос пациента – для подтверждения факта присутствия и степени выраженности дополнительной симптоматики, указывающей на трансформацию в рак.
Инструментально-лабораторные диагностические мероприятия представлены:
- люминесцентной микроскопией;
- КТ и МРТ;
- соскобом с поверхности невуса при его кровоточивости – для дальнейших лабораторных изучений;
- анализом крови на наличие онкомаркеров.
Лечение
В тех ситуациях, когда меланоцитарный невус не имеет признаков малигнизации, а также не доставляет человеку психологического и эмоционального дискомфорта, специфическое лечение болезни не проводится.
В противном случае, а также при выражении симптомов озлокачествления, показано хирургическое удаление родинки. Основными малоинвазивными методами терапии являются:
- криодеструкция, направленная на заморозку невуса жидким азотом;
- электрокоагуляция – при этом на новообразование влияет высокая температура. Процесс прижигания может сопровождаться болевыми ощущениями;
- лазерное лечение;
- радиохирургия – новейший способ лечения, при котором образование отсекается при помощи радионожа. Такая методика неэффективна при наличии огромных невусов;
- хирургическое удаление скальпелем – помимо невуса иссекается часть окружающих тканей.
После иссечения необходимо регулярно промывать прооперированную область антисептическими веществами. Стоит отметить, что до момента самопроизвольного отпадания корочки не стоит допускать контакт раны с водой.
Виды новообразований
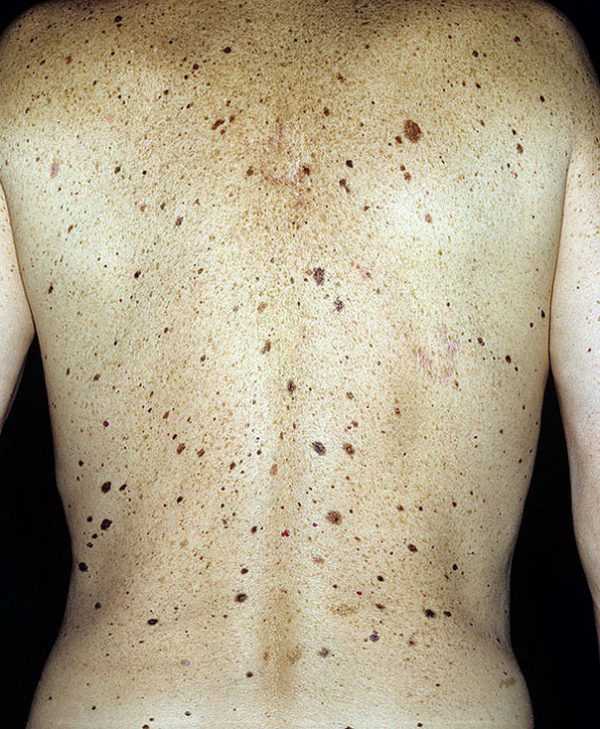
Меланоцитарные невусы — достаточно распространенный вид образований на дерме, который встречается у 75% людей с белой кожей. Область локации — любой участок тела. В зависимости от вида, размера и особенностей развития, выделяют несколько видов невусов:
- пограничный;
- сложный;
- внутридермальный;
- галоневус;
- врожденный;
- пятнистый;
- диспластический;
- бородавчатый;
- «кофе с молоком»;
- голубой.
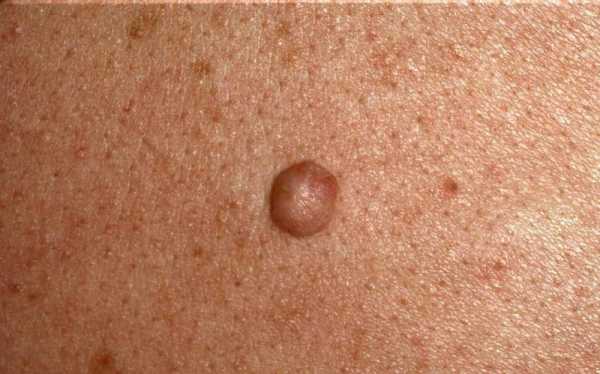
Невус пограничного типа представляет собой пигментацию коричневого, иногда черного цвета, диаметром до 1,5 см. Возникает сразу после рождения. Границы пятна — четкие, неизменные. По мере роста ребенка растет и пятно. Для детей абсолютно безопасен, но у взрослого человека (если возник внезапно) он может переродиться в сложный невус.
Родинка сложного типа — новообразование коричневого или черного цвета, которое возвышается над поверхностью кожи. По внешнему виду напоминает папулу. По мере взросления человека не всегда меняет свой размер. В некоторых случаях перерождается в невус внутридермального типа.
 До определенного момента образование не представляет угрозы здоровью, но существует риск его перехода в меланому
До определенного момента образование не представляет угрозы здоровью, но существует риск его перехода в меланому
Меланоцитарный невус внутридермального типа имеет куполообразный вид. Поверхность образования покрыта волосами. Диаметр невуса — 1 см. Обнаруживается у детей в подростковом возрасте или у взрослых.
Галоневус — пигментное пятно темного цвета. Появляется в большинстве случаев у женщин. Практически никогда не возникает у детей при рождении. Возле невуса данного типа всегда находится ободок пигментации, который появляется вследствие аутоиммунных патологий.
Врожденная форма вируса — пигментное образование. Появляется еще во время нахождения плода в утробе матери. У младенца могут быть слабо выраженными, либо их совсем не видно. Начинает проявляться на коже в первый год жизни. Место расположения — преимущественно нижние конечности. Имеет онкологическую природу. Дети с данным новообразованием должны периодически обследоваться у онколога.
Пятнистая форма вируса возникает в любом возрасте, в том числе и при рождении. Контур пятна -неровный, цвет — коричневый. Некоторые невусы данного типа могут быть плоскими либо выступать над поверхностью кожи.
Невус диспластический возникает вследствие сращения нескольких небольших образований. Реже возникает как самостоятельное пятно. Имеет нечеткие очертания, искривленную форму, цвет -неоднородный. Диспластическое образование необходимо удалять, так как оно может развиться в меланому.
Бородавчатый невус возникает преимущественно на кожном покрове головы, под волосами. Не представляет угрозы, так как не имеет клеток меланомы. Тип «кофе с молоком» — несколько плоских пятен неправильной формы. Диаметр — от 1 до 20 см.
 Меланоцитарные невусы — достаточно распространенный вид образований на дерме, который встречается у 75% людей с белой кожей
Меланоцитарные невусы — достаточно распространенный вид образований на дерме, который встречается у 75% людей с белой кожей
Голубой тип
Невус кожи голубого типа имеет несколько видов в зависимости от размеров, четкости границ и месторасположения. Обычный невус — единичный узелок, диаметр которого не превышает 1 см. Поверхность образования — гладкая, волосяной слой отсутствует. В большинстве случаев возникает на коже лица, шее, груди и верхних конечностях. Клеточный голубой невус состоит из множества клеток, диаметр образования — до 3 см. Возникает на кистях, нижних конечностях, на ягодицах. При активном развитии может перейти в меланому.
Невус «монгольское пятно» встречается при рождении у людей монголоидной расы и у детей с черной кожей. У европейцев такое образование встречается крайне редко. Форма пятна — круглая, границы — четкие. Диаметр — от 1 до 10 см. Цвет пятна — коричневый, тусклый. Риск образования меланомы отсутствует.
Голубой невус меланоцитарный, или «юношеское лентиго», представляет собой скопление нескольких пятен. Возникает преимущественно на слизистых оболочках наружных органов половой системы и в ротовой полости. Не исключено появление невуса и на других участках кожи. Это доброкачественное новообразование, которое не несет в себе риска развития меланомы.
Меланоцитарный невус (видео)
Почему появляется пигментация?
Как правило, новообразования на коже закладываются при развитии плода, хотя могут проявиться только спустя несколько десятков лет у уже взрослого человека. Основная причина развития пигментации — врожденные структурные нарушения кожного покрова. Появление пигментных пятен связано со сменой гормонального фона во время беременности.
Меланоцитарные невусы могут возникнуть из-за болезней мочеполовой системы во время беременности женщины. Риск проявления пигментации увеличивается, если будущая мама подверглась воздействию негативных веществ химического и биологического характера. Данные факторы провоцируют нарушение в формировании клеток меланобластов, которые отвечают за формирование пигмента меланина. Застой меланобластов на определенном участке кожи влияет на развитие пигментных пятен.
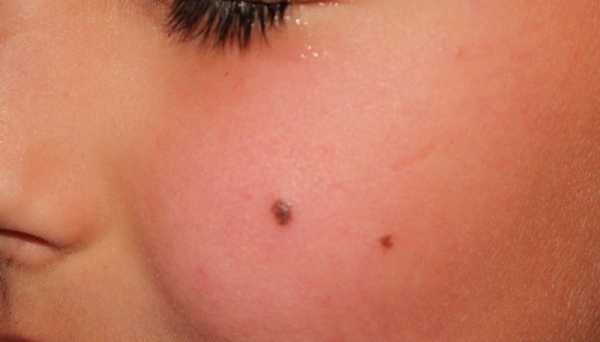 Невус пограничного типа представляет собой пигментацию коричневого, иногда черного цвета, диаметром до 1,5 см.
Невус пограничного типа представляет собой пигментацию коричневого, иногда черного цвета, диаметром до 1,5 см.
Появление невуса у взрослого человека вызвано гормональными нарушениями. В большинстве случаев пятна возникают в период полового созревания, когда происходит перестройка эндокринной системы. Приобретенная пигментация нередко возникает по причине слишком частого пребывания под открытым солнцем или злоупотребления процедурами в солярии. У женщин риск появления меланоцитарного невуса увеличивается в период менопаузы и климакса из-за регулярного приема гормональных противозачаточных средств.
Как выглядит пигментация?
Внешний вид родинок, их размеры и форма могут меняться вместе с взрослением человека. Как отличить невус от крупной родинки? Пигментные пятна у новорожденных проступают сразу в очень редких случаях. В основном, появление темных пятен на теле ребенка становится заметным к первому году. Если невус у маленького ребенка достиг больших размеров, необходимо проконсультироваться у онколога. Скорее всего придется удалить образование, так как оно может перерасти в злокачественную меланому.
Невус, возникающий в подростковом периоде, диагностируется у 90% тинейджеров. У людей в возрасте 25-30 лет по всему телу можно насчитать около 40 родинок. После 30 лет их количество снижается наполовину. У пожилых людей родинки практически отсутствуют. Связано это с изменением гормонального фона и состояния кожи.
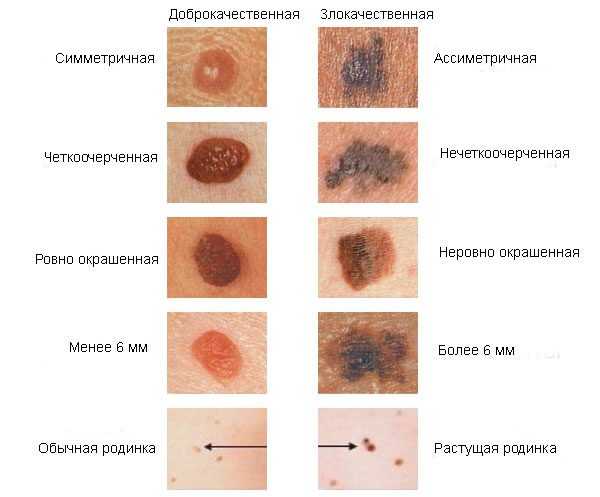
Доброкачественные невусы не представляют угрозы здоровью и жизни человека. Но бывают случаи, когда родинка начинает расти, меняет свои очертания, края становятся неровными. Данный симптом свидетельствует о ее возможной трансформации в злокачественное новообразование. При обнаружении таких изменений, необходимо немедленно обращаться за медицинской помощью.
Когда необходимо обращаться к онкологу?
Сам по себе невус — новообразование доброкачественного характера, но при сочетании определенных факторов оно может трансформироваться в злокачественную опухоль на коже — меланому. Риск развития опухоли связан с наличием на теле больших пигментных пятен, которые появились у ребенка при рождении либо внезапно возникли у пожилых людей.
Чрезмерно большие родинки во многих случаях перерастают в меланому. Обратиться к онкологу нужно, если количество таких образований составляет более 50. Плохим симптомом является появление у взрослого человека новых пигментных пятен и родинок.
 Меланому не всегда можно удалить, особенно, если она достигла больших размеров
Меланому не всегда можно удалить, особенно, если она достигла больших размеров
Крайне опасно травмировать невусы. Риск развития меланомы возрастает в случае размещения наростов на тех участках кожи, которые постоянно соприкасаются с одеждой. К признакам меланомы относится зуд и чувство дискомфорта. Если родинка начала кровоточить, увеличиваться, либо на ней появились новые наросты, это может быть симптомом ее злокачественности. Доброкачественное новообразование в нормальном состоянии не может резко измениться, вырасти или сменить очертания. При развитии меланомы могут присутствовать несколько признаков, либо один, например, когда кожа вокруг родинки начинает шелушиться.
Меланому не всегда можно удалить, особенно, если она достигла больших размеров. Вот почему так важно сразу обращаться в больницу. На ранних стадиях развития злокачественного образования его можно убрать или остановить его интенсивный рост с помощью гормональных препаратов.
Как определяют вид родинок?
Своевременная и правильная диагностика невуса предупреждает риск развития меланомы и других осложнений. Определить тип меланоцитарного новообразования только по одному его виду часто бывает невозможно, так как большинству из них присущ темно-коричневый окрас и идентичная структура.
Определение типа родинки имеет значение при высоком риске развития меланомы. Не все новообразования можно удалять хирургическим путем. Пациенту необходимо в обязательном порядке сдать мазок с невуса, если его поверхность становится мокрой. Наиболее точный метод — компьютерная диагностика, которая быстро даст точный ответ о характере новообразования.
У беременных женщин родинки могут увеличиваться в размерах. Но касается это только невусов, расположенных на тех участках тела, кожа на которых растягивается ввиду физиологических изменений во время беременности — на животе, груди, бедрах.
Небольшое увеличение диаметра — единственное изменение, которое не будет считаться патологией. Границы, структура и четкость контура должна быть неизменной. При любых изменениях состояния невусов у женщин во время беременности необходимо сразу обращаться к своему врачу. Если существует угроза развития злокачественного образования, решается вопрос о его удалении наиболее безопасным путем.
Предвестники рака (видео)
Терапия и хирургия
Невусы, которые занимают большую площадь кожного покрова и находятся на открытых участках тела (лице, шее), либо в случае высокого риска образования меланомы, рекомендуется удалять сразу. Способ удаления родинки зависит от ее характеристик — размера, четкости границ, наличия волосяного покрова, места расположения. Основные методы удаления невусов:
- криодеструкция;
- радиохирургия;
- лазерное удаление;
- метод электрокоагуляции.
Техника криодеструкции заключается в использовании жидкого азота и угольной кислоты, которые замораживают невус. На обработанной родинке образовывается корка, а под ней нарастает новый эпидермис. Процедура довольно эффективна, но в некоторых случаях, если невус выступал над кожей, необходимо проводить криодеструкцию несколько раз.
Метод электрокоагуляции — прижигание родинки. Преимущество процедуры — отсутствие риска кровотечения и необходимости обрабатывать соседние участки кожи. Минус электрокоагуляции — болезненность и невозможность удаления невусов с большим диаметром.
Лазерное удаление родинок — абсолютно безболезненная процедура, не оставляющая шрамов и рубцов. После обработки лазером участок кожи может стать более светлым. Данный метод удаления позволяет полностью убрать пигментное пятно.
Процедура радиохирургии — инновационный метод удаления невусов. Используется радионож, которым иссекается родинка. Применяется только для удаления очень больших новообразований.
Хирургическое удаление невусов уместно только в случае масштабного поражения кожи. Операция проводится под общим наркозом только при удалении родинок маленьким детям. Для взрослых используется местная анестезия. Недостаток хирургической операции — на теле остаются шрамы и рубцы.
Использование рецептов народной медицины для уменьшения родинок можно применять только в качестве дополнения к медикаментозному лечению. Никакие примочки и компрессы не помогут полностью убрать невус.
 Своевременная и правильная диагностика невуса предупреждает риск развития меланомы и других осложнений
Своевременная и правильная диагностика невуса предупреждает риск развития меланомы и других осложнений
Профилактические меры
Каких-либо способов по предотвращению появления невусов не существуют. Профилактика направлена на уменьшение их количества и предупреждение дальнейшего развития при высоком риске возникновения меланомы.
Людям, у которых на теле много родинок, либо некоторые из них имеют большой диаметр, не рекомендуется долго находиться под агрессивными солнечными лучами или часто посещать солярий. От последней процедуры лучше отказаться совсем. Участки кожи, на которых есть обширные пигментные пятна, необходимо защищать от воздействия ультрафиолетовых лучей с помощью одежды. Лосьоны и специальные кремы для защиты от солнца в данном случае не помогут.
За большими родинками необходимо постоянно следить, не задевать одеждой или ногтями. Чтобы предупредить развитие злокачественной меланомы, необходимо контролировать состояние крупных родинок. При их внезапном увеличении и изменении структуры необходимо обратиться к врачу-онкологу. В случае, если невус был задет и начал кровоточить, человека необходимо срочно доставить в медицинское учреждение. Самостоятельно принимать меры по остановке кровотечения запрещено. Единственно, что можно сделать — наложить простую марлевую повязку.
aibolit.biz
фото, причины, признаки, диагностика, удаление и прогноз
Одним из предвестников образования рака кожи считается диспластический невус.
Называют его по-разному:
- невус Кларка,
- атипический невус,
- лентигинозная меланоцитарная дисплазия.
Распространненость и локализация
 Такое пятно встречается у 5% населения, у большинства оно передается на генетическом уровне.
Такое пятно встречается у 5% населения, у большинства оно передается на генетическом уровне.
Состоит оно из активных, но несозревших клеток, которые продолжают вырабатывать меланин. Поэтому и повышается риск преобразования такого пятна в меланому. Последняя появляется в 28% случаев.
Проявляется невус Кларка в пубертатный период или в детстве. Если образовался один, велика вероятность появления дальнейших новообразований.
Первые нетипичные пятна часто появляются на закрытых участках тела, в волосистой части головы.
Причины возникновения
Главной предпосылкой для появления — генетическая предрасположенность. Основа для этого появляется еще во внутриутробном развитии, когда происходит скопление на определенных участках кожных покровов меланоцитов.
Проявится заболевание или нет зависит от внешних факторов, например, избыточных солнечных лучей.
Были зафиксированы случаи, когда появление родинок приходится в молодом возрасте. Феномен объясняется влиянием колебаний гормонов на меланоциты. Солнечные ванны и ультрафиолетовое искусственное облучение является второстепенным фактором появления образований.
Клиническая характеристика
Отличаются диспластические невусы от других своим внешним видом. Обычно края – гладкая поверхность, находящаяся на одном уровне с кожей. По центру есть шероховатость, которая возвышается над кожей.
Цвет бывает от темного бежевого до бурого. Степень насыщенности зависит от участка, на котором появился невус.
Отличают такое явления и другие признаки:
- множественность,
- неровные очертания,
- большие размеры,
- рост черных волос.
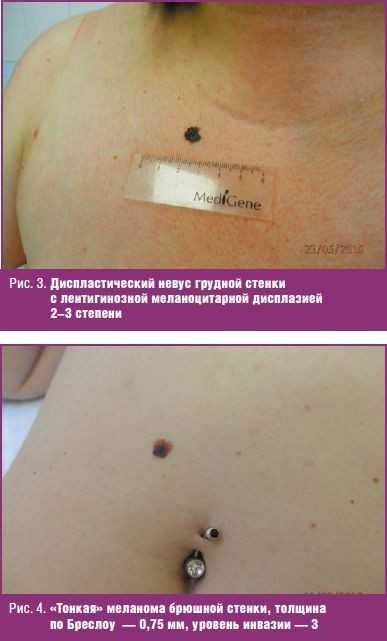
На фото изображен множественный невус Кларка (диспластический или атипичный)
При исследовании диагноз ставится в ситуации, когда есть дисплазия меланоцитов, имеются изменения эпидермиса и его утолщение, проявляется реакция дермы в виде лимфоплазмоцитарной инфильтрации.
Выделяют три степени невуса Кларка:
- выявляются цепочки клеток, состоящих из увеличенных меланоцитов.
- появляются скопления меланина, которые формируют круглые очаги, похожие на соты меда.
- Происходит увеличение признаков атипии меланоцитов. Между очагами появляются мостики. В некоторых случаях сложно дифференцировать невус и меланому 1 уровня.
Синдром диспластических невусов
У людей, которым был поставлен такой синдром, многократно увеличивается риск развития рака кожи.
Говорить о таком диагнозе можно в том случае, если есть меланома у родственников 1 степени. Синдром проявляется множеством невусов, большинство из которых диспластические.
Поскольку вероятность перерождения такого невуса велика, пациент проходит обследование не реже 1 раза в 6 месяцев.
При этом человеку полностью противопоказано нахождение под открытым солнцем и посещение солярия. В некоторых случаях количество таких образований превышает 100.
Диагностика
При изучении невуса перед специалистом стоит задача дифференцировать его от невоклеточного, эпителиоидного образования, базалиомы, меланоза Дюбрея.
Для постановки более точного диагноза используется:
- дерматоскопия,
- индикация изотопом фосфора,
- рентгенография,
- термометрия,
- эхография.
Сначала врач поинтересуется тем, были ли у человека факторы, способствующие появление невуса и меланомы. Установление обстоятельств, повлекших за собой образование невуса, помогут более точно определить правильное лечение.
Поскольку каждая родинка отличается своими свойствами, врач должен будет тщательно изучить ее. Осмотр касается не только определенного участка, но и всего тела, в том числе слизистых оболочек. После этого назначаются инструментальные и аппаратные методы исследования.
- Дерматоскопия — осмотр, который позволяет рассмотреть образование, увеличенное в несколько десятков раз. Способ считается популярен, потому что позволяет выявить начальную стадию развития меланомы.
- Индикация изотопом фосфора – высокочувствительная методика, связанная с накоплением радиоактивного фосфора в образовании. Это вещество принимает участие в делении клеток, но при образовании меланомы процесс значительно ускоряется. Поэтому способ позволяет наиболее точно поставить верный диагноз.
- Поскольку невус может иметь разную форму, проводится эхография, которая предполагает исследование мягких тканей вокруг. Это позволяет более точно определить размеры, особенно если образование прорастает в толщу кожи или в подкожно-жировую клетчатку.
- Рентгенография проводится с применением специальной аппаратуры, поскольку классическая техника не позволит получить нужный результат. Метод позволяет оценить саму структуру, особенно когда она является неоднородной или имеет полости и уплотнения.
- Термометрия – локальное измерение температуры кожи. При появлении злокачественных клеток отмечается повышение температуры на заданном участке. Это является следствием более активного обмена веществ. При развитии меланомы разница в температуре может доходить до 2,5 градусов.
- В некоторых ситуациях назначается биопсия. В основном она проводится после удаления невуса. Связано это с тем, что в некоторых случаях травматизация с использованием инструмента может привести к серьезным последствиям.
Лечение образования
 Применяется медикаментозное и хирургическое воздействие.
Применяется медикаментозное и хирургическое воздействие.
Первый вид используется редко, только в ситуации, когда невус огромных размеров или находится в месте, где достать его практически невозможно.
Иногда человек отказывается от хирургического лечения, тогда назначается медикаментозное и профилактическое, которое не позволит превратиться в меланому.
Способы удаления диспластических невусов
Срочная диагностика и удаление требуется в ситуации, если диспластический невус начинает показывать какую-либо динамику. Операция необходимо, когда врач начинает подозревать, что образование перестало быть доброкачественным.
Метод хирургического иссечения зависит от того, какой именно размер у образования, от особенностей формы. Например, если размеры большие, то использование лазера не практикуется. Это связано с тем, что невус может разрастись и снова стать злокачественным.
Лазер же считается самым распространенным в процессе удаления небольших родинок. Этот бесконтактный метод воздействия не оставляет рубцов, шрамов.
Иногда используется удаление током или жидким азотом. Оба варианта походят для небольших образований, могут оставить рубец. При использовании криодеструкции сохраняется вероятность неполного удаления образования.
Иссечение тканей происходит под анестезией. Несмотря на то что остается шрам, именно такой метод полностью исключает возможность удаления не всех клеток.
Особенности лечения у детей
У детей невус Кларка обнаруживается в том случае, если фактором его возникновения стала генетическая предрасположенность. Сразу после появления на свет образование есть у 5% малышей.
Его обычно сразу удаляют, если родимое пятно отличается большими размерами или своей множественностью. У детей до двух лет хирургическое лечение проводится в крайних случаях. Обычно назначается медикаментозная терапия.
Чаще всего болезнь начинает проявляться в подростковом возрасте. При появлении пятен необходимо тщательно следить за состоянием кожи, не бывать под лучами солнца, мазать тело защитным кремом.
Врачи рекомендуют следить за образованием и своевременно посещать дерматолога. При изменении невуса будет сразу же обозначено лечение и проведение тщательной диагностики.
Прогноз и профилактика заболевания
Прогноз зависит от наследственных факторов и стадии болезни. При своевременном лечении и постоянном наблюдении он благоприятный. Врачи напоминают, что необходимо не допустить образование меланомы.
Для этого дерматологи и онкологи предложат:
- избегать травмирования,
- не загорать, в том числе в солярии,
- не находиться на улице в купальнике,
- при появлении изменений сразу обратиться к специалистам.
Если большое количество родинок фокусируется на спине, лучше всего фиксировать их на фотоаппарат. Это позволит самостоятельно наблюдать за их изменениями. Если у человека обнаружен симптом, то врачи предложат провести осмотр всех родственников.
В заключение отметим, что до 50% людей, имеющих генетическую предрасположенность, могут заболеть раком в возрасте от 20 до 55 лет. В более старшем возрасте этот показатель доходит до 95%. Поэтому только своевременное удаление новообразования является залогом долгой жизни.Видео о признаках перерождения родинки:
gidmed.com
Диспластический меланоцитарный невус: лечение, симптомы, фото
Диспластический меланоцитарный невус – приобретенный меланоцитарный невус, который является предшественником меланомы. В отличие от остальных меланоцитарных вирусов, он возникает в период полового созревания.Частота проявления никак не зависит от пола. Также не зависит от индивидуального восприятия солнечных лучей. Может передаваться из поколения в поколение по аутоиммунному каналу. Банальное воздействие солнечных лучей и искусственного ультрафиолетового излучения на диспластические вирусы вызывает развитие меланомы. У больных, которые получают иммунодепрессанты, очень высокий риск развития меланомы.Диспластический меланоцитарный невус чаще всего бывает множественным, диаметр более 5 мм. Имеет пеструю неравномерную пигментацию. Цветовой диапазон от розово-красного до черно-коричневого. Как правило, имеет нечеткие, неправильные границы. У основания имеется гиперемная зона. Месторасположение чаще всего – спина, волосистая часть головы, нижние конечности, ягодицы, половые органы, грудная клетка. Другими словами – все участки кожи, которые закрыты от солнечных лучей.Большинство меланоцитов похожи на меланоциты обыкновенных меланоцитарных вирусов. Атипичные меланоциты – не многочисленны. Митозы редки.Умеренная лимфоцитарная инфильтрация обычно определяется в дермальных сосочках диспластического меланоцитарного невуса. При этом гнезда меланоцитов окружены небольшими прослойками коллагена.
Содержание статьи:
Вернуться к оглавлениюТечение и прогноз дисплатического меланоцитарного невуса
Данный вирус может быть стабильным, регрессивным или прогрессирующим в меланому.Факторы, которые отвечают за прогрессию в меланому, до сих пор не ясны. Ученные отдают предпочтение – генетическим факторам, а также воздействия факторов окружающей среды.Вероятность перерастания у людей диспластического меланоцитарного невуса в меланому, с учетом генетической предрасположенности в возрасте от 20 до 60 лет составляет 56%, а после 75 лет – вероятность 100%. Поэтому лучше производить лечение на ранней стадии. При этом у людей с белой кожей и тех, которые часто сгорали, имея при себе этот вид мелацитарного невуса, рискуют перерастанию в меланому значительно сильнее.У остальных же людей риск развития опухоли составляет 17%.
Вернуться к оглавлениюЧто делают с Диспластическими меланоцитарными невусами?
загрузка...
Если клинически доказано, что диспластический меланоцитарный невус превращается в меланому, то такие невусы немедленно подлежат хирургическому удалению. Это действие также относится к тем видам этого невуса, которые изменили свою структуру, или вновь появившимся. Если у пациента имеется 1 или 2 дисплатических невуса, то их обязательно удаляют, а больного потом обследуют всю его последующую жизнь. Множественные очаги дисплатического невуса не подлежат хирургическому вмешательству. В таком случае удаляют лишь самые опасные части, и самые труднодоступные. Кожа головы и спина обследуется только в присутствии родственников, именно они должны наблюдать за дальнейшим развитием дисплатического невуса, при этом обследовании у дерматолога должны быть ежегодно.Больные, у которых была меланома или диспластический меланоцитарный невус обязаны обследоваться минимум 1 раз в год.При хирургическом удалении осуществляется обрезание невуса в пределах 2–3 мм здоровой кожи. При невозможном хирургическом удалении используют примочки 5% 5–фторурацила или третиноина.
Вернуться к оглавлениюПрофилактика диспластических меланоцитарных вирусов
При профилактике следует учесть, что на сегодняшний день определенных методов не существует. Однако основным фактором снижения риска на сегодняшний день является ограничение в облучении солнечными лучами. Запрещается загорать. В обеденное время, когда солнце в самом разгаре – вообще запрещается находиться на солнце. Если не хотите чтоб у вас развилась глазная меланома – носите солнцезащитные очки.
загрузка...
netrodinkam.ru
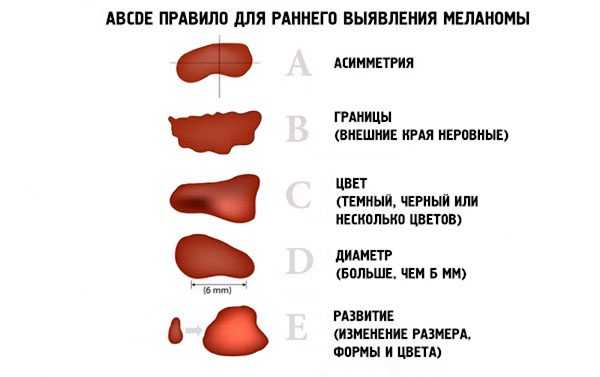
Клинические признаки ABCDE в диагностике диспластического невуса с признаками прогрессирования и начальной меланомы | #09/16
Меланома кожи — редкая, но опасная опухоль, которая происходит из меланоцитов, клеток базального слоя эпидермиса, синтезирующих пигмент меланин. Опухоль в большинстве случаев продолжает синтезировать пигмент, благодаря чему ее можно диагностировать визуально на ранней стадии заболевания. В России в отличие от других стран отмечается высокая смертность от меланомы. По данным МНИОИ им. П. А. Герцена заболеваемость меланомой в России в 2013 г. составила 6,25, смертность — 2,41 на 100 000 населения [1]. В Австралии, Новой Зеландии, США смертность составляет 10–20%. Причиной высокой смертности от меланомы в России является тот факт, что в нашей стране меланома диагностируется в поздней стадии заболевания, когда имеется изъязвление и кровотечение.
В настоящее время выделяют три основные формы меланомы кожи: лентиго-меланома, поверхностно-распространяющаяся и узловая меланома. Первые две формы проходят две фазы развития — фазу горизонтального роста и фазу вертикального роста. В фазе горизонтального роста меланома распространяется в пределах эпидермиса, лишь местами прорастая в дерму, и пока еще не способна давать лимфогенные и гематогенные метастазы. Пятилетняя выживаемость в этой фазе составляет 95–98%. В фазе вертикального роста, когда опухоль возвышается над поверхностью и прорастает в дерму, выживаемость снижается до 30–50%, так как больные погибают от гематогенных метастазов во внутренние органы. Основным фактором прогноза меланомы является толщина опухоли по Бреслоу, которая измеряется в миллиметрах при гистологическом исследовании. «Тонкие» меланомы (толщина опухоли по Бреслоу менее 1 мм) имеют хороший прогноз — 95% пятилетней выживаемости. При толщине опухоли 2–4 мм — пятилетняя выживаемость составляет 63–79%, при меланоме толщиной 4 мм и более — 45%.
Меланома может возникать как на неизмененной коже, так и из диспластического невуса. Диспластический невус был впервые описан W. H. Clark с соавт. [2]. Авторы выявили пигментные образования, которые характеризовались пролиферативной активностью эпидермальных меланоцитов с нарастанием их атипии: неправильно ориентацией, плеоморфизмом, гиперхромными ядрами, изредка фигурами митозов, сегрегацией, склонностью к проникновению как в вышележащие слои эпидермиса, так и в дерму; в последней имелись меланофоры, выраженная лимфоидно-плазмоклеточная инфильтрация, ангиоматоз и нежная фиброплазия. Позже эту картину D. E. Elder с соавт. назвали лентигинозной меланоцитарной дисплазией (ЛМД), так как подобная картина имеет место при простом лентиго [3]. Гольберт с соавт. выделила 3 степени развития ЛМД и показала, что 3-я степень ЛМД приближается к картине меланомы in-situ [4].
Мы наблюдали два типа диспластических невусов [5, 6, 8]. Невусы первого типа обычно наследственные, появляются в детстве или в подростковом возрасте и представляют собой крупные плоские меланоцитарные образования от 0,5 до 1,5 см в диаметре, коричневого, рыжеватого или розового цвета [2, 7]. Феномен множественных диспластических невусов под названием В-К-моль-синдром описали W. H. Clark с соавт. у двух больных меланомой кожи [2]. Позже синдром наследственных родинок при наличии меланомы у родственников получил название FAMM-синдром (Familial Atypical Mole and Melanoma). При наличии этого синдрома риск возникновения меланомы кожи резко возрастает, что хорошо иллюстрировано в литературе [7].
Диспластические невусы второго типа появляются в конце полового созревания и в дальнейшей жизни. Они представляют собой множественные мелкие меланоцитарные образования 0,1–0,4 см в диаметре, однородной окраски коричневого цвета [5–8]. Появление невусов второго типа связано с ультрафиолетовым облучением в детстве или подростковом возрасте в результате частого пребывания на солнце или в солярии. Большинство невусов второго типа располагается на открытых солнцу областях (наружная поверхность верхних конечностей, верхняя часть спины и грудной стенки) и нередко сочетаются с множественными веснушками. Больные с диспластическими невусами как первого, так и второго типа должны быть под наблюдением онколога или дерматолога и осматриваться врачом 1 раз в год.
При гистологическом исследовании диспластических невусов отечественные патоморфологи выделяют три степени ЛМД [4, 7] независимо от того, имеется ЛМД в сочетании с невусными клетками, расположенными внутридермально (смешанный диспластический невус) или при отсутствии невусных клеток в дерме (лентигинозный невус). Определение степени дисплазии невуса очень важно для клинициста, поскольку риск малигнизации возрастает от 1-й к 3-й степени [4, 7]. В последнее время зарубежные авторы также стали выделять высокую и низкую степень дисплазии невуса.
По размерам диспластические невусы подразделяются на малые — до 0,3 см в диаметре, средние — 0,4–0,8 см и крупные — 0,9 см в диаметре и более [7]. Удаление всех диспластических невусов не целесообразно, поскольку они являются доброкачественными образованиями. Опасность представляют диспластические невусы с признаками прогрессирования, т. е. невусы с лентигинозной меланоцитарной дисплазией 2–3 степени, которые имеют высокий риск трансформации в меланому. Наши предыдущие исследования показали, что невусы с признаками прогрессирования можно диагностировать по клиническим признакам ABCDE, которые характерны и для меланомы в фазе горизонтального роста: А (asymmetry) — неправильная форма, В (border) — неровные, волнистые края, С (color) — неравномерная окраска с присутствием коричневых, темно-коричневых или черных тонов, D (diameter) — размеры более 0,4 см, E (evolving) — эволюция, т. е. изменения очага [5, 6, 8]. Чем более выражены клинические признаки ABCDE, тем выше степень дисплазии, определяемая при гистологическом исследовании, вплоть до перехода в меланому in situ [5, 6, 8]. Особое значение имеет признак Е — изменения невуса, которые наблюдаются на протяжении последних 5 лет. Изменения невуса, замеченные в последние 6–12 месяцев, или появление невуса на чистой коже и дальнейший рост его на протяжении 6–12 месяцев характерны для дисплазии 3-й степени или начальной меланомы [5, 6, 8].
В ЗАО «Центральная поликлиника Литфонда» мы с 2009 г. производим эксцизионную биопсию диспластических невусов с клиническими признаками прогрессирования [5, 6, 8]. Иссечение невусов проводим под местной анестезией, иссекая лоскут с подкожной клетчаткой, отступая от видимых границ образования 0,5–1,0 см. Зарубежные клиницисты производят биопсию невуса с отступлением от границ 2–3 мм, при выявлении меланомы они производят реоперацию [9]. Мы отступаем от границ невуса 0,5 см, чтобы избежать повторной операции при выявлении меланомы in situ. При наличии выраженных клинических симптомов ABCDE отступаем от границ 1,0 см, чтобы избежать реоперации при обнаружении «тонкой» меланомы. Согласно рекомендациям ВОЗ при наличии меланомы in situ отступление от границ образования при биопсии должно составлять 0,5 см, а при наличии «тонкой» меланомы — 1,0 см [10]. Перед операцией мы предупреждаем больных, что при необходимости может быть произведена повторная операция — иссечение послеоперационного рубца.
Дерматоскопия применялась нами как вспомогательный метод и подтверждала клинический диагноз. Необходимо отметить, что мы удаляли средние диспластические невусы, в которых клинические симптомы ABCDE были хорошо выражены. Что касается мелких образований — менее 0,4 см, то роль дерматоскопии при принятии решения о биопсии диспластического невуса будет возрастать.
Материалы и методы исследования
С января 2015 г. по апрель 2016 г. в ОАО «Центральная поликлиника Литфонда» произведена эксцизионная биопсия 13 пигментных образованиий с клиническим диагнозом «диспластический невус с признаками прогрессирования». Женщин было 11, мужчин — 2. В возрасте 21–30 лет было 6 больных, 31–40 — 4, 51–60 — 3. Возраст больных обусловлен контингентом, который обслуживается поликлиникой, — в основном это молодые, работающие пациенты. Локализация пигментных образований была различной: брюшная стенка — 4, грудная стенка — 2, поясничная область — 1, ягодичная — 1, верхняя конечность — 4, бедро — 1. У 12 больных имелись пигментные образования средних размеров: от 0,4 до 0,9 см, у одного — более 1,0 см. Неправильная форма образования отмечена у 6 больных, волнистые края — у 7, неравномерная окраска — у 8. У двух больных невус имел правильную округлую форму, ровные края, в этих случаях поводом для иссечения невуса послужило появление его на неизмененной коже (в одном случае 10 месяцев назад, в другом 2 года назад) и увеличение образования от 0,2 до 0,5 см в диаметре в одном случае и до 0,7 см в диаметре в другом.
Результаты исследования
Из 13 удаленных образований в 7 случаях выявлен диспластический невус с признаками прогрессирования: ЛМД 2-й степени — 5 случаев, ЛМД 3-й степени — 2 случая. ЛМД без признаков прогрессирования выявлен в одном случае, внутридермальный невус также в одном случае. В 4 случаях выявлена меланома: в одном — меланома in situ на фоне диспластического невуса, в 3 — «тонкая» меланома (толщина по Бреслоу менее 1,0 мм, уровень инвазии по Кларку — 2 и 3).
Приводим выписки из истории болезни.
Больная К., 22 лет, обратилась к онкологу 23.03.2015 по поводу «родинки» на правой ягодице, которая появилась 6 месяцев назад в виде «точки», постепенно увеличивалась. При осмотре: в правой ягодичной области имеется диспластический невус темно-коричневого, почти черного цвета, 0,4 × 0,3 см, неправильной формы, с неровными границами (рис. 1). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2-й степени.
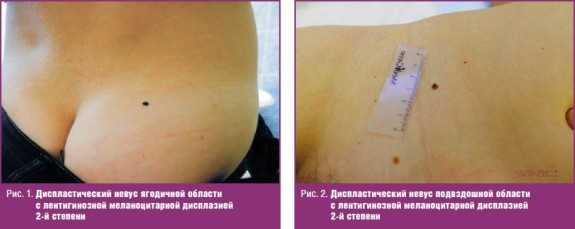
Больная П., 39 лет, обратилась к онкологу 10.04.2015 по поводу «родинки» в правой подвздошной области, которая существует много лет, а в последние 2 года во время беременности стала увеличиваться в размерах, потемнела. При осмотре: в правой подвздошной области имеется диспластический невус в виде пятна 0,5 см в диаметре, темно-коричневого цвета с примесью черного, с неровными границами (рис. 2). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от границ 1,0 см. Гистологическое исследование — смешанный невус с ЛМД 2-й степени.
Больная К., 51 год, обратилась к онкологу 23.05.2015 по поводу пигментного образования на грудной стенке, которое в последние годы стало увеличиваться, менять очертания. При осмотре: на грудной стенке справа имеется слегка возвышающееся пигментное образование 0,9 × 0,8 см, неправильной формы, с неровными границами, неравномерной окраски коричневых и черных тонов (рис. 3). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезией, отступя от видимых границ 1,0 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 2–3 степени.
Больная Ш., 28 лет, обратилась к онкологу 11.09.2015 по поводу «родинки» на брюшной стенке, которая появилась 8 лет назад, была маленькой, а в последний год стала увеличиваться, темнеть, менять очертания. При осмотре: на брюшной стенке, справа от пупка, имеется пигментное пятно 0,8 × 0,8 см, слегка возвышающееся, неправильной формы, с волнистыми краями, неравномерной окраски — темно-коричневой в центре, светло-коричневой по периферии (рис. 4). Клинический диагноз «диспластический невус с признаками прогрессирования». Образование иссечено под местной анестезей, отступя от границ 1,0 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоклеточная лентиго-меланома, 3-й уровень инвазии по Кларку, толщина по Бреслоу — 0,75 мм.
Больная Н., 23 лет, обратилась к онкологу 27.11.2015 по поводу «родинки» на правой кисти, которая появилась 10 месяцев назад, медленно увеличивалась. При осмотре: на тыльной поверхности правой кисти имеется слегка возвышающийся невус правильной округлой формы, 0,5 см в диаметре, коричневого цвета, более темный в центре (рис. 5). При дерматоскопии — пигментная сеть, пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Образование удалено под местной анестезией, отступя от видимых границ 0,5 см. Гистологическое исследование — смешанный пигментный невус с ЛМД 3-й степени.
Больная К., 39 лет, обратилась к онкологу 26.07.2015 по поводу множественных «родинок» на теле. При осмотре: в поясничной области слева имеется диспластичекий невус коричневого цвета, равномерной окраски, 0,6 × 0,4 см. На туловище и конечностях — множественные диспластические невусы 0,1–0,3 см в диаметре, коричневого цвета, равномерной окраски. Диагноз «диспластический невус поясничной области». Рекомендовано динамическое наблюдение, повторный осмотр через 6 месяцев. При осмотре 18.12.2015 — невус в поясничной области увеличился, его размеры составляли 0,8 × 0,5 см, окраска не изменилась. Клинический диагноз «диспластический невус с признаками прогрессирования». Невус иссечен под местной анестезией, отступя от границ 0,5 см, с подкожной клетчаткой. Гистологическое исследование — эпителиоидно-клеточная пигментная лентиго-меланома in situ на фоне диспластического смешанного невуса, удалена в пределах здоровых тканей.
Больной Б., 55 лет, обратился к онкологу 26.02.2016 по поводу «родинки» на левом плече, которая появилась 10 лет назад, в последний месяц стала меняться. При осмотре: в области левого плеча имеется пигментный невус 1,2 × 0,8 см, с четкими неровными контурами, неравномерной окраски — от светло-коричневого до темно-коричневого, почти черного цвета. Клинический диагноз «диспластический невус с признаками дисплазии 2–3 степени, не исключена малигнизация». Произведено иссечение невуса под местной анестезией 2% — 2,0 лидокаина, отступя от краев образования 1,2 см. Гистологическое исследование — эпителиоидно-клеточная неизъязвленная меланома, 2-й уровень инвазии по Кларку, толщина по Бреслоу — менее 0,75 мм, с очагами самопроизвольной резорбции, выраженной лимфоидно-плазмоклеточной инфильтрацией.
Больная З., 29 лет, обратилась к онкологу 15.04.2016 по поводу «родинки» на левом бедре, которая появилась 2 года назад, первоначально имела размеры 0,2 см в диаметре, постепенно увеличивалась, ничем не беспокоила. При осмотре — в средней трети левого бедра на передней поверхности имеется пигментное образование 0,7 см в диаметре, округлой формы, с ровными краями, слегка возвышающееся, коричневого цвета, более темное в центре (рис. 6). При дерматоскопии — пигментные глобулы. Клинический диагноз «диспластический невус с признаками прогрессирования». Под местной анестезией раствором лидокаина 1% — 10,0 образование иссечено, отступя от видимых границ 1,2 см. Гистологическое исследование — пигментная неизъязвленная лентиго-меланома толщиной по Бреслоу менее 1,0 мм, уровень инвазии — 3.
Таким образом, наш опыт показывает, что при наличии среднего или крупного пигментного образования клинические признаки ABCDE дают достаточно оснований для диагностики диспластического невуса с признаками прогрессирования и выполнения эксцизионной биопсии. При биопсии необходимо отступить от видимых границ невуса не менее 0,5 см, так как диспластический невус с ЛМД 2–3 степени и меланома in situ имеют схожую клиническую картину. При наличии выраженных клинических признаках ABCDE, когда можно заподозрить малигнизацию, следует отступать от границ невуса 1,0 см. В наших наблюдениях реоперация ни в одном случае не понадобилась, так как меланома in situ была иссечена, отступя от границ образования 0,5 см, а «тонкая» меланома — 1,0 и 1,2 см.
Выводы
- Клинические признаки ABCDE при наличии пигментного образования 0,4 см и более дают достаточно оснований для диагностики диспластического невуса с признаками прогрессирования и выполнения эксцизионной биопсии.
- Эксцизионную биопсию невуса следует производить, отступя от видимых границ 0,5 см, а при наличии выраженных клинических признаков ABCDE — 1,0 см, чтобы избежать повторной операции при выявлении начальной меланомы.
Литература
- Каприн А. Д., Старинский В. В., Петрова Г. В. Злокачественные новообразования в России в 2013 году (заболеваемость и смертность). М., 2015.
- Clark W. H., Reimer R. R., Greene M., Ainsworth A. M., Mastrangelo M. J. Origin of Familial Malignant Melanomas from Heritable Melanocytic Lesions. The B-K mole Syndrom // Archives of Dermatology. 1978. Vol. 114, № 5, 732–739.
- Elder D. E., Leonardi J., Goldman J., Goldman S. C., Greene M. H., Clark W. H. Displastic Nevus Syndrome. A Pfenotypic Assotiation of Sporadic Cutaneous Melanoma // Cancer. 1980, № 8.
- Гольберт З. В., Червонная Л. В., Клепиков В. А., Романова О. А. Лентигинозная меланоцитарная дисплазия как предшественник развития злокачественной меланомы // Архив патологии. 1982, 12, 36–41.
- Романова О. А., Артемьева Н. Г. Хирургическая профилактика меланомы кожи // Онкохирургия. 2013, № 3, с. 12–18.
- Романова О. А., Артемьева Н. Г., Ягубова Э. А., Марычева И. М., Рудакова В. Н., Вещевайлов А. А. Тактика ведения пациента с диспластическм невусом // Клиническая дерматология и венерология. 2015, № 2, т. 14, 92–97.
- Червонная Л. В. Пигментные опухоли кожи. М., 2016.
- Романова О. А., Артемьева Н. Г., Ягубова Э. А., Марычева И. М., Рудакова В. Н., Вещевайлов А. А. Принципы эксцизионной биопсии диспластического невуса в амбулаторных условиях // Онкология. 2016, № 1, т. 5, 36–41.
- Smith M. A. Диспластический невус. Дерматология. Атлас-справочник практикующего врача. Пер. с англ. 2012. С. 288–291.
- Richard P., Usatine M. Меланома. Дерматология. Атлас-справочник практикующего врача. Пер. с англ. 2012. С. 324–335.
О. А. Романова1, кандидат медицинских наукН. Г. Артемьева, кандидат медицинских наукМ. Г. Солохина
ОАО Центральная поликлиника Литфонда, Москва
1 Контактная информация: [email protected]
www.lvrach.ru
Диспластический невус - причины, симптомы и лечение
Диспластический невус — пигментное образование коричневого или черного цвета на кожных покровах, характеризующееся повышенным риском малигнизации. Внешне похоже на родинку с несимметричными границами, может иметь различные размеры, иногда вырастает больше 20 см. Для постановки первичного диагноза проводят осмотр и дерматоскопию. После иссечения новообразования осуществляется гистологическое исследование для выявления раковых клеток.

Диспластический невус
Содержание материала
Причины
Диспластический невус может появится при ускорении миграции меланоцитов на определенном участке кожи. Меланин — пигмент, который продуцируется меланоцитами, при отсутствии отклонений распределяется по кожным покровам равномерно, регулирует их оттенок, необходим для защиты от ультрафиолетового воздействия.
Склонность к образованию невусов может передаваться от родственников по аутосомно-доминантному типу. В этом случае миграция меланоцитов может произойти как во время развития плода, так и после рождения. Повышенный риск формирования диспластических невусов сохраняется на протяжении всей жизни.

Причины возникновения невусов на теле
Внимание! На ранней стадии формирования невусы редко достигают в диаметре больше нескольких миллиметров. При гормональной перестройке организма могут увеличиваться, однако редко увеличиваются более, чем до 5 см.
Диспластические невусы могут появиться спорадически. На их формирование оказывают влияние следующие факторы:
- Ультрафиолетовое излучение. При получении повышенной дозы ультрафиолета ускоряется выработка меланоцитов. Если кожа подвергается влиянию солнечных лучей или другого источника ультрафиолетового излучения, меланин накапливается в коже, возможно патологическое разрастание ее клеток.
- Воспалительные процессы. При травмировании кожи в результате механического повреждения или укусов насекомых возможно появление воспалительных реакций. Для заживления раны вырабатывается множество биологически активных веществ, которые могут повлиять на ускорение клеточного роста. Травмирование кожных покровов редко является основной причиной появления невусов, однако может повлиять на их образование при наличии других предполагающих факторов.
- Гормональная перестройка. Нередко родинки, в частности, диспластические невусы возникают во время полового созревания, при беременности, при обострениях эндокринных нарушений.
Описание диспластического невуса
Внимание! Невусы, появившиеся при переизбытке гормонов в организме, редко подвергаются малигнизации, обычно имеют диаметр менее 0,5 см, могут самостоятельно исчезнуть.
Классификация
Существует несколько клинических форм диспластического невуса, которые различаются по контурам, имеют различный риск малигнизации.
Изображения видов невусов
| Типичная или «яичница-глазунья» | Невусы возвышаются над кожными покровами только по центру, края плоские |
| Лентигинозная | Образования имеют плоскую поверхность, редко возвышаются над кожей, характеризуются темно-коричневым или черным оттенком |
| Кератолическая | Невусы по форме и оттенкам напоминают бородавки. Имеют неоднородную поверхность. Требуется дифференциальная диагностика с себорейным кератозом |
| Эритематозная | Новообразования обладают светло-розовым оттенком, немного возвышаются над окружающими тканями, однако в большинстве случаев не приносят дискомфорта |
Внимание! Изначально размер образований редко превышает значение 1,5 см. При воздействии предрасполагающих факторов возможно разрастание образования до 10-20 см.

Классификация эпидермальных меланоцитарных невусов
Симптомы
Диспластические невусы имеют неоднородную форму, нечеткие границы. Отмечается яркая окраска, оттенок образования зависит от количества меланоцитов на конкретном участке кожи. Изначально невусы возникают в небольшом количестве. Их численность может постоянно увеличиваться, в некоторых случаях образования покрывают всю поверхность кожи на определенной части тела.
Отличительные признаки диспластических невусов:
- Наличие пигментации от наиболее светлых розовых и коричневых оттенков до насыщенно черного цвета. Обычно в пределах одного образования отмечаются различные оттенки.
- Возвышение образования над уровнем кожи.
- Выделяется бугристая поверхность, возвышение ближе к центру.
- Невусы практически никогда не характеризуются ровной формой, обладают ассиметричными, нечеткими контурами.
- Обычно отмечается рост патологически толстых волосков из образования.
- Диспластические невусы локализуются преимущественно на руках, верхней части туловища, груди, голове.
Отличие доброкачественного новообразования от злокачественного
- Признаки, указывающие на возможные процессы малигнизации диспластического невуса:
- Ускорение темпов роста, диаметр образования за 1-2 месяца увеличивается в 2 раза или более.
- Появление неприятных ощущений, например, зуда, жжения, покалывания.
- Нарушение целостности кожных покровов на поверхности невуса. Возможно образование трещин, из которых периодически идет кровь. На данный симптом необходимо обратить внимание даже в том случае, если при проведении диагностического обследования не выявлено опасности перерождения образования. При попадании в рану патогенных микроорганизмов может возникнуть гнойный процесс.
- Возникновение небольших узелков на поверхности.
- Изменение структуры образования, например, уплотнение.
- Наличие точечных кровотечений. Важно обращать внимание на выделения любой жидкости, в частности, сукровицы.
- Шелушение.
- Выпадение волос (при их наличии на поверхности образования).
- Покраснение кожных покровов, симптомы воспалительного процесса вокруг невуса.
- Изменение оттенков невуса. Следует регулярно проводить осмотр кожных покровов, чтобы своевременно заметить потемнение или изменение цвета новообразования. При любых отклонениях желательно пройти внеплановое обследование на наличие раковых клеток.

Клинические признаки активации невуса
Внимание! Приобретение другого оттенка может указывать не только на магнилизацию невуса, но и на гормональную перестройку организма, прием глюкокортикоидов, образование кисты, травмирование, наличие воспалительного процесса.
Диагностика
При проведении диагностических исследований выясняют риск развития злокачественных опухолей, дифференцируют диспластический невус от других видов новообразований на кожных покровах. Для уточнения клинической картины осуществляется сбор анамнеза, осмотр пациента, дерматоскопия, в некоторых случаях проводится эхография, термометрия и биопсия.
Отличительные черты опасных новообразований
Анамнез
В ходе опроса врач выясняет, имеют ли кровные родственники склонность к формированию различных образований, в частности, невусов. При сборе анамнеза специалист уточняет, есть ли предрасполагающие факторы к формированию различных образований на коже. Ускоренный рост невусов может спровоцировать сильное переохлаждение, частое влияние высоких температур на организм, облучение, контакт с химикатами, хронические патологии.
Визуальный осмотр
Для оценки риска малигнизации, особенностей новообразований определяется количество невусов, их параметры, форма, местоположение, оттенок, консистенция. У пациента уточняется время появления каждого образования. Если осмотры проводятся регулярно, диагностируются изменения, произошедшие со времени последнего визита к врачу.
Дерматоскопия
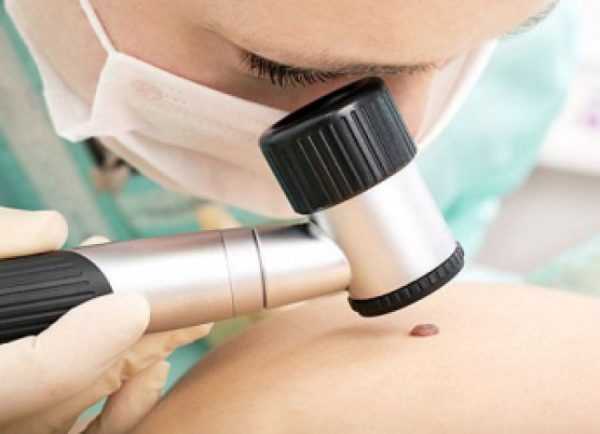
Проведение дерматоскопии
Каждое новообразование исследуется отдельно с помощью дерматоскопа, позволяющего заметить любые изменения на его поверхности за счет многократного увеличения. Данный способ помогает своевременно выявить первые признаки развития меланомы. Длительность осмотра составляет 5-20 минут, зависит от количества образований.
Внимание! С помощью дерматоскопии можно определить рекомендуемый перечень других диагностических мероприятий.
Инструментальные методы обследования
Для постановки диагноза, назначения лечения и режима плановых осмотров применяются такие методы:
- Эхография. Необходима для определения точных параметров образования, проросшего толщу кожи. Назначается при наличии новообразований большого размера.
- Термометрия. Используется для измерения местной температуры кожных покровов. Позволяет выявить наличие раковых клеток, так как при их развитии данный показатель увеличивается. При проведении исследования измеряется температура в области невуса и окружающих тканей.
- Биопсия. Для выявления признаков злокачественного перерождения невуса с помощью специальной иглы берут фрагмент ткани для микроскопического исследования.
Видео — Что такое невус
Видео — Родинка (невус): причины появления, рост и изменения
Лечение
Диспластические невусы поддаются лечению посредством их удаления. Операция может назначаться по клиническим показаниям, а также при наличии косметических дефектов, если образование расположено на открытых участках кожи. Операции по удалению диспластических невусов проводятся не только дерматологами, но и косметологами.
Методы удаления диспластического невуса:
- Хирургическое иссечение. Устранение образования происходит с помощью скальпеля. В ходе резекции полностью удаляется новообразование, а также небольшой участок ткани вокруг. Обычно для проведения операции используют местную анестезию, однако при больших размерах образования, его локализации в труднодоступных местах может применяться общий наркоз. После проведения операции возможно возникновение рубца.
- Криодеструкция. В ходе операции ткани удаляются с помощью заморозки. В результате подавляются процессы клеточного деления. Погибшую ткань устраняют, не задевая здоровые клетки. Операция проводится полностью безболезненно, после удаления невусов не остается шрамов. Обычно данную процедуру проводят при небольшом размере новообразований, так как при устранении невусов большого размера есть риск удалить их не полностью, что спровоцирует рецидив заболевания.
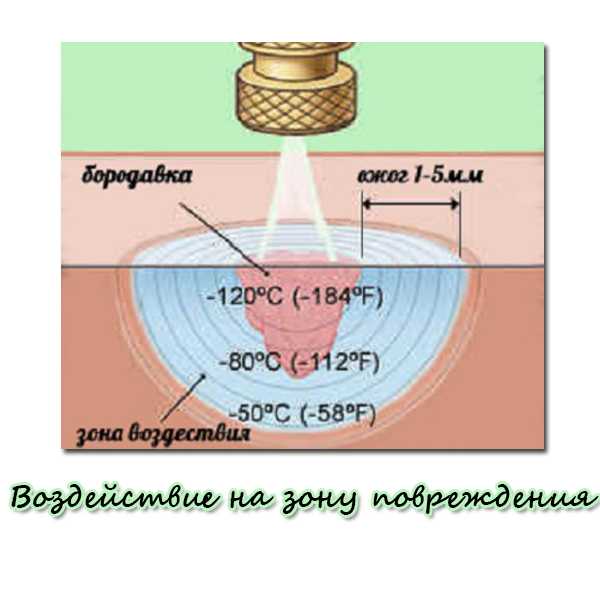
Суть метода криодеструкции
- Лазерное удаление. С помощью концентрированного потока лазерного излучения удаление невусов происходит практически безболезненно, однако пациенты часто отмечают покалывание или временное повышение местной температуры во время проведения процедуры. Возможно удаление образований диаметром до 2 см. С помощью лазера не рекомендуется удалять невусы больших размеров, так как возможно неполное устранение измененной ткани, повторное разрастание образования.
- Электрокоагуляция. Аналогична лазерной хирургии, однако разрушение клеток происходит под воздействием электричества. Данный способ рекомендуется для устранения небольших образований.
Диспластический невус не представляет опасности для здоровья, если не имеет склонности к перерождению в злокачественную опухоль. При отказе от удаления образований необходимо регулярно проходить диагностические осмотры, избегать длительного воздействия солнечных лучей, лечить кожные заболевания, не допускать механических повреждений.
Понравилась статья? Сохраните, чтобы не потерять!
Оцените статью:med-explorer.ru
Лентигинозная меланоцитарная дисплазия: степени и лечение
Любые неприятности со здоровьем чреваты последствиями. Особенно тяжело переносятся пациентами заболевания кожи, носящие злокачественный характер. К сожалению, раковые опухоли, онкология стоят в первых рядах причин смертности больных. В пожилом возрасте возрастают факторы риска возникновения онкологических заболеваний. Лентигинозная меланоцитарная дисплазия считается заболеванием, проявляющим тяжёлые, порой необратимые последствия.
Особое внимание пациенты должны уделять состоянию кожи. Родинки способны оказывать влияние на здоровье организма. Всевозможные новообразования на поверхности кожного покрова желательно отслеживать внимательно, в особенности, если у пациента присутствует наследственная предрасположенность к онкологическим заболеваниям. Пигментация на коже, разные по размеру коричневые пятна и бляшки, родинки, именуются специалистами невусами. Чаще они представляют образования, не несущие угрозы жизни и здоровью человека. Чтобы не допустить злокачественного образования, важно следить за состоянием невуса, при изменении размера, структуры, цвета обратиться к врачу-онкологу либо дерматологу для консультации.
Консультация с онкологом
Что это такое
Лентигинозная меланоцитарная дисплазия – опасная разновидность невусов, способная перерасти в злокачественное новообразование. Дисплазия – нетипичная опухоль, возникает в результате неправильного созревания клетки. Ядро клетки увеличивается, изменяется соотношение органов клетки и клеточный полиморфизм. Злокачественная опухоль не возникает в здоровых тканях, почвой для процесса становится изменение в клетках, приводящее к новообразованию. Пятна лентигинозной меланоцитарной дисплазии возможно обнаружить на кожном покрове в молодом возрасте. Обычно встречаются в большом количестве, заметны единичные образования. Преобразуются родинки в злокачественное новообразование примерно за три- девять лет в 45% случаев — короткий промежуток времени.
Пятна, характерные для заболевания, имеют плоское строение или либо слегка возвышаются над кожным покровом. Круглые по форме, с чёткими границами. Окрашены в светло-коричневые и чёрные цвета, достигают в диаметре от пяти до двенадцати миллиметров.Подобные родинки отличаются отсутствием роста волос. Место расположения пятнышек обычно спина, ноги, плечи, периодически – ягодицы, руки, в редких случаях – слизистые оболочки.
Диагностика лентигинозной меланоцитарной дисплазии проводится врачом с использованием специальной лупы (дерматоскоп). Врач способен обнаружить изменение невуса в виде множества мелких точек, расположенных вокруг пятна, изменения окраса и неоднородности. Потом врач назначает дополнительные лабораторные исследования, предоставляющие полную картину состояния пациента.
Опасный невус
Симптоматика дисплазии
Первый этап лечения дисплазии зависит от пациента, вовремя обнаружившего недомогание. Лечение начинается с самостоятельного осмотра тела. Если у человека присутствует генетическая предрасположенность к увеличению родинки или множества, следует иметь в виду возможность преобразования пятен в злокачественную опухоль. Первыми и главными симптомами затруднений со здоровьем считаются:
- Зуд, жжение, покалывание в области родинки либо пятна;
- Увеличение пятна на коже в объёмах, возвышение над поверхностью кожного покрова;
- Изменение чёткости пятна, расплывчатость, блеск, ощущение натяжения;
- Изменение цвета;
- Вокруг родинки образуется розовый венчик.
Симптоматика обязана насторожить пациента, промедление недопустимо в подобных случаях. Желательно обратиться за консультацией к врачу дерматологу и онкологу. Доктор направит пациента на гистологию, признанную исчерпывающим методом обнаружения дисплазии. Анализы обычно определяют дисплазию, если обнаруживаются изменения эпидермиса, меланоцитов, развита реакция дермы. Врач обязательно определяет степень выраженности пятна на коже, чтобы предположить факторы риска превращения дисплазии в меланому.
Степень поражения лентигинозной меланоцитарной дисплазией
Причины появления невуса на коже остаются неясными. Факторами риска становятся длительное пребывание человека на солнце, множественность родинок на теле, генетическая предрасположенность, индивидуальные особенности, старение. Известен перечень стадий прогрессирования лентигинозной меланоцитарной дисплазии:
- К первой стадии относится рост меланоцитов;
- Ко второй стадии болезни относят выраженный рост меланоцитов, разрастание невуса;
- К третьей стадии дисплазии относят ярко выраженный характер, обнаруживающий тенденцию к образованию меланомы.
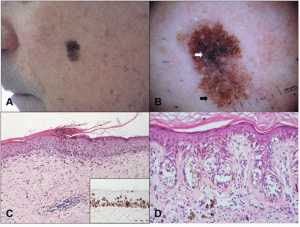
Развитие дисплазии
Дисплазия поражает дерму и верхние слои эпидермиса. Особую опасность представляет для пациента быстрое появление на коже диспластических невусов, повышающих риск появления меланомы в семьдесят раз. В отдельных случаях дисплазия становится наследственным заболеванием, которое появляется в результате мутации избранных генов. Они передаются по наследству и активируются в случае, если кожа человека долго и часто подвергается воздействию солнечных лучей.
В медицине принято различать ряд типов множественных лентигинозных меланоцитарных дисплазий:
- Первый тип А: относятся невусы, которые не имеют меланомы.
- Второй тип В: к типу относят невусы, передающиеся по наследству, не имеющие склонности к меланомам.
- Третий тип С: для указанного типа невуса характерен спорадический характер с меланомой.
- Четвёртый тип D-1: семейный дисплатический невус с меланомой.
- Пятый тип D-2: семейный дисплатический невус с меланомой, наблюдается у нескольких членов семьи. Последний тип самый тяжёлый.Провоцирует меланому кожи, риск заболеть повышается в тысячу раз.
Возникновение дисплазий у членов семьи носит признак наследственного синдрома. Если подобное происходит, риск заболеть раком кожи возрастает на сто процентов.
Опасность невусов
Невусы не считаются злокачественными новообразованиями, но играют большую роль в появлении меланомы. Невусы, пятна, являются приобретёнными в течение жизни, распознают на коже по нечеткой форме, превышающей диаметр шесть миллиметров. Образуются на здоровой коже, могут возникнуть из родинки. Характерными чертами пятен на коже считается возможность быстро и хаотично распространяться, что признается меланоцитарным поражением кожного покрова. Пятна представляют нечто среднее между доброкачественным и злокачественным новообразованием. Появление невуса на коже предшествует более серьёзному недугу.
Невус представляет округлость, способную слегка выступать над поверхностью кожи. В центре пятна обычно находится небольшой узелок. Визуально различают несколько типов невусов:
- По форме родинки напоминают глазунью, ореол размыт, в середине расположен выступающий узел.
- Лентигинозное пятно. Слегка выступает над поверхностью кожи либо сплошное, имеет темно-коричневый или чёрный окрас.
- Появление на коже кератонического невуса легко спутать с себорейным кератозом. Пятно темно-коричневого цвета, похожее на бородавку.
- Эритематозное пятно имеет розовый окрас, незначительно возвышается над кожей.
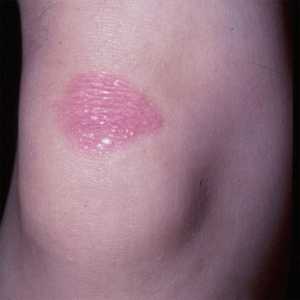
Визуальный осмотр невуса
Появление невуса на коже нужно ждать, если человек часто находится на солнце, любит загорать, пренебрегая средствами защиты, присутствуют родинки в большом количестве.
Принцип лечения болезни
Лечение лентигинозной меланоцитарной дисплазии назначается после постановки пациенту окончательного диагноза на основании индивидуальной картины заболевания, с учетом пола, возраста и других особенностей. Терапия заболевания делится на этапы:
- После обнаружения невуса на коже врач проводит осмотр кожного покрова, чтобы исключить или подтвердить наличие прочих очагов. Характерной особенностью признана множественность проявления болезни;
- Удаление злокачественного невуса происходит исключительно хирургическим путём;
- После операции выполняют дополнительно гистологическое обследование;
- Затем лечащий врач даёт рекомендации по уходу за местом поражения, предупреждает о возможном появлении других пятен на коже;
- По необходимости назначаются антисептические, лекарственные мази, гели, медикаменты;
- Немаловажной считается коррекция рациона питания и образа жизни.
Пациент должен помнить, что самым тяжёлым последствием лентигинозной меланоцитарной дисплазии считается меланома. Однако наличествует большая вероятность, что ЛМД перерастёт в доброкачественную опухоль, не представляя угрозы жизни человеку. Неприятным и опасным последствием терапии невуса считается рецидив.
К сожалению, дать стопроцентную гарантию благополучного лечения невозможно. Главное в терапии – своевременность и следование входящих в группу риска. Пациентам необходимо завести карточку, где прописаны правила соблюдения предписаний врача. Пациентам, которые показывают наследственную предрасположенность к меланоме, важно вовремя удалять пятна на коже хирургическим методом.
otnogi.ru
Диспластический невус: причины, симптомы лечение
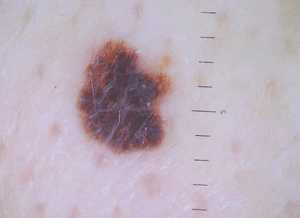 Диспластический невус – образование на кожном покрове, похожее на родинку. Пежина данного вида часто перерождается в злокачественное новообразование. Как отличить такой невус от других, что делать, если он появился на коже?
Диспластический невус – образование на кожном покрове, похожее на родинку. Пежина данного вида часто перерождается в злокачественное новообразование. Как отличить такой невус от других, что делать, если он появился на коже?
Понятие
Диспластический невус представляет собой образование на коже. Имеет неоднородный цвет от коричневого до черного. Форма неправильная, границы размытые. Может слегка возвышаться над кожей в центре, практически сливаясь с ней по краям.
В диаметре может достигать полутора сантиметров. Поверхность диспластического пятна не гладкая, слегка бугристая. Чаще всего встречается на ягодицах, груди, голове под волосами. Появиться может у любого человека, но в большинстве случаев передается на генетическом уровне. Диагностируется у пяти процентов населения.
Образуется из пигментных клеток, которые продолжают делиться и вырабатывать меланин. Является меланоцитарным невусом в виду содержания меланоцитарных элементов, предрасположенных к малигнизации. Пежина данного типа подвержен перерождению в злокачественное образование примерно в 30% случаев.
Часто появляется во время перестройки организма в подростковом возрасте. Возникает как единичное пятно, но не исключается возможность появления других подобных образований.
Причины невуса
Почему у человека может появиться диспластический невус кожи? Выделяют несколько основных причин возникновения подобных родимых пятен. (общие причины родинок)
Причины:
- Наследственный фактор считается основной причиной развития диспластических пежин,
- Избыточное пребывание на солнце, увлечение посещением солярия,
- Гормональные перестройки и сбои в организме,
- Любые процедуры, связанные с ультрафиолетовым облучением.
Подобная родинка имеет выраженную наследственную предрасположенность. В большинстве случаев передается по родственной линии. Вероятность заболевания меньше, чем дальше родственная связь с носителем.
Вероятность перерождения не высока. Существуют определенные факторы, способные спровоцировать малигнизацию родимого пятна.
Факторы:
- Повышенное облучение ультрафиолетом,
- Слабая иммунная система,
- Длительный прием гормональных препаратов,
- Частые поездки в страны с жарким климатом,
- Повышенное количество канцерогенов на производстве,
- Наличие рака кожи у родственников.
При наличии диспластического невуса необходимо избегать данных факторов во избежание развития онкологии.
Классификация
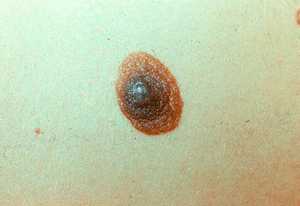 Выделяют две группы диспластических образований. Различаются по форме, размерам, количеству, способности к перерождению.
Выделяют две группы диспластических образований. Различаются по форме, размерам, количеству, способности к перерождению.
Группы:
Спорадические. К данной группе относятся невусы – предвестники меланомы. Отличаются неоднородным коричневым оттенком, часто выступают над кожным покровом. Поверхность в большинстве случаев бугристая, неровная.
Выделяют несколько клинических форм подобных пежин:
- Типичная форма – центр образование выше кожи, края с ней сливаются.
- Лентигинозная. Нарост имеет плоскую поверхность практически черного цвета, слегка выступает над кожей.
- Кератотическая. Пежина представляет собой нарост темно-коричневого цвета, похожий на бородавку.
- Эритематозная. Пятно имеет бледно-розовый окрас, слегка выступает над поверхностью.
Спорадические невусы бывают различного размера – минимальный может быть практически незаметен (1мм), максимально могут достигать двадцати сантиметров.
Семейные пежины представляют собой скопление диспластических образований. Чаще всего причиной является наследственность. Риску развития меланомы в данном случае подвержены даже те члены семьи, у которых наросты отсутствуют.
Симптомы родинки
Половина из всех диспластических невусов является врожденным образованием. Что характерно для подобного нароста?
Признаки:
- Неравномерное окрашивание,
- Размытые границы,
- Неправильная форма,
- За редким исключением имеет плоскую бугристую поверхность,
- Присутствует асимметрия,
- Нет зуда, болезненных ощущений.
Подобная родинка похожа на меланому, стоит знать, как отличить их.
Признаки:
- Быстрое увеличение размеров нароста свидетельствует о перерождении ее онкологию,
- В отличие от простого невуса, меланома имеет более неровные края, неравномерное окрашивание.
- При злокачественном образовании отмечаются выделения из него, может быть воспаление кожи вокруг нароста.
При появлении подобных признаков необходимо сразу обратиться в медицинское учреждение. Сложный диспластический невус возможно начал изменяться на злокачественную форму.
Меланоцитарный невус — фото
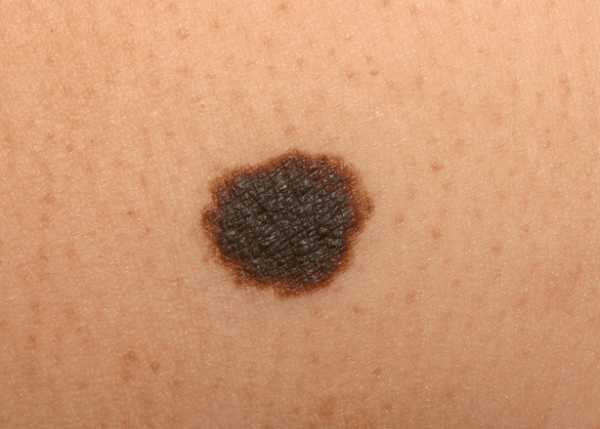
Диагностика заболевания
При постановке диагноза применяются различные способы. В первую очередь специалист проводит наружный осмотр, выясняет у пациента наличие наследственного фактора, узнает условия работы. В дальнейшем применяются разные исследования при помощи инструментов и специальных аппаратов.
Методы:
- Дерматоскопия. Осмотр проводится при помощи специального аппарата, позволяющего рассмотреть невус довольно подробно. Данная методика позволяет определить развитие меланомы на начальной стадии.
- Использование изотопа фосфора. Элемент усиленно накапливается именно в меланоме, ускоряя процесс деления клеток в несколько раз, что позволяет точно поставить диагноз.
- Эхография. Используется при больших пежинах для определения точного размера и глубины проникновения образования внутрь дермы.
- Рентген. Исследование проводят специальным аппаратом с высокой чувствительностью. Помогает определить внутреннюю структуру диспластического невуса.
- Исследование при помощи специального прибора температуры образования. При меланоме отличия от показателей кожи будет составлять примерно два градуса.
- Сиаскопия. Обследование позволяет максимально точно определить размер, рассмотреть поверхность родинки, структуру.
- Биопсия. В данном случае исследуется небольшой кусочек ткани образования. Метод дает 100% результат.
Выбор способа диагностики остается за медицинским работником.
Лечение диспластического невуса
 Удалять или нет невус? Диспластическое образование может длительное время спокойно присутствовать на коже.
Удалять или нет невус? Диспластическое образование может длительное время спокойно присутствовать на коже.
При наличии каких-либо провоцирующих факторов оно начинает превращаться в меланому. В определенных случаях наблюдается регресс невуса, он перестает развиваться.
Удалению подлежат диспластические невусы в некоторых случаях.
Когда удаляют:
- Расположенные на подошве, ладонях, слизистых оболочках образования в виду их частого повреждения.
- Невусы на промежности и голове под волосами удаляют из-за трудностей контроля их развития.
- Подлежат удалению все родинки, начавшие видоизменяться.
Способов удаления диспластических пятен несколько. Выбор проводится, исходя из состояния пациента.
Методы удаления:
- Хирургическое удаление проводится с использованием скальпеля. Применяется для избавления от невусов большого размера. Рецидив после хирургического удаления возникает редко, возможен в случае неполного иссечения злокачественных тканей.
- Лазерное удаление. Считается наиболее безопасным методом. После выздоровления не остается шрамов и рубцов на коже. Метод используется только для пежин небольшого размера. При применении на больших образованиях возможен рецидив диспластического невуса из-за неполного удаления.
- В некоторых случаях возможно применение элекрокоагуляции, криодеструкции. Методы подходят для удаления маленьких диспластических родинок. Могут остаться рубцы, возможны рецидивы заболевания.
Процедура проводится с использованием местной анестезии. Только хирургическое удаление гарантирует полное удаление злокачественных клеток.
Профилактика родинок
Чтобы избежать перерождения диспластического пятна в меланому, необходимо придерживаться определенных правил.
Правила:
- Не следует находиться на длительное время на солнце, особенно в период с 11 до 17 часов.
- Нужно следить за родинками, отмечать их изменения.
- Необходимо обязательно стать на учет у дерматолога и онколога.
- Стараться не травмировать диспластические образования.
Диспластический невус может появиться совершенно неожиданно. Образование не всегда превращается в меланому, порой оно длительное время существует без изменений. Необходимо следить постоянно за подобными родимыми пятнами и вовремя начинать лечение.
Диспластический невус спины и щеки — видео
zakozhy.ru