Пиелонефрит – особенности лечения. Диагноз пиелонефрит
Острый пиелонефрит у детей и взрослых: диагностика и терапия
- Дата: 07-02-2015
- Просмотров: 143
- Рейтинг: 23
Оглавление: [скрыть]
- Симптоматика заболевания
- Причины развития недуга
- Диагностика пиелонефрита
- Медикаментозная терапия
- Прогнозы лечения
Острый пиелонефрит представляет собой урологическое заболевание почек, которое чаще всего диагностируется в детском возрасте. Возникает оно в том случае, когда на почки оказывается большая нагрузка на фоне недостаточного морфо-функционального развития органа. Острый пиелонефрит у взрослых также может диагностироваться, но обычно он обнаруживается у женщин до 40 лет. У мужчин острый обструктивный пиелонефрит диагностируется чрезвычайно редко.
Острый пиелонефрит протекает 2-х формах:
- Необструктивный первичный, который наблюдается при нормальном оттоке мочи.
Острый пиелонефрит может протекать по-разному, симптомы у каждого пациента могут существенно отличаться. Это может быть серозная форма либо гнойно-деструктивная, т. е. карбункул почки (заболевание еще называют апостематозный пиелонефрит). Если течение болезни тяжелое, то состояние может быть усугублено сосочковым некрозом, т. е. так называемым некротическим папиллитом. Когда диагностирован апостематозный пиелонефрит, врач устанавливает, поражены обе почки или только одна, затем назначает соответствующее лечение.
Симптоматика заболевания
При протекании острого пиелонефрита симптомы будут следующими:

- сильный озноб;
- высокая перемежающая лихорадка;
- диарея, рвота, потеря аппетита, тошнота, сильнейшие болевые ощущения в области живота;
- потливость;
- головная боль, сильная утомляемость, постоянные недомогания;
- жажда (то есть обезвоживание).
К местным симптомам можно отнести:
- Симптом Пастернацкого положительный, т. е. при поколачивании в области поясницы наблюдается боль.
- На стороне поражения почек специалист может обнаружить напряжение мышц, болезненный инфильтрат в первые 3-5 дней от начала заболевания.
- Постоянные тупые боли в поясничной области по той стороне, где наблюдается пораженный орган. При пальпации боли усиливаются.
Пиелонефрит может принимать такие формы:

- Острейшая форма, состояние тяжелое, постоянный озноб, высокая температура, наблюдается сепсис.
- Острая форма протекает с интоксикацией, обезвоживанием, есть местные симптомы, легкий озноб.
- Подострая форма.
- Латентная форма со слабо выраженными симптомами. Признаки поражения почек могут отсутствовать. Часто именно такая форма перетекает в хроническую, так как внешних проявлений почти нет, больной не обращается в больницу для проведения обследования.
Вернуться к оглавлению
Причины развития недуга
Причины такого заболевания могут быть самые различные. Чаще всего острый пиелонефрит развивается при экзогенном проникновении в область почки вредоносных микроорганизмов. Чаще всего возбудителями болезни считают кишечную и синегнойную палочку, стрептококки, стафилококки, протей. Первичный острый пиелонефрит может быть вызван гематогенными путями проникновения инфекции, он возникает на фоне простатита, цистита, аднексита, бронхита, тонзиллита, холецистита и прочих заболеваний. Вторичный острый пиелонефрит может быть обнаружен при фимозе, аденоме предстательной железы, при нейрогенном мочевом пузыре, при обструкции клапанов, стриктур уретры.
Причинами заболевания часто являются обезвоживание организма, сильное и резкое переохлаждение, респираторные инфекции, сахарный диабет, гиповитаминоз. У женщин болезнь может стать следствием беременности, когда предварительно не соблюдались рекомендации врача по профилактике. Воспалительный острый процесс на фоне заболевания вызывается обратным оттоком мочи, воспалительными процессами лоханок почек, наличием язв. В любом случае во время диагностики необходимо пройти полное обследование, чтобы при необходимости можно было сразу убрать первопричину заболевания, а потом уже назначать правильное лечение.
Вернуться к оглавлению
Диагностика пиелонефрита
Классификация диагностических мер по обнаружению острого пиелонефрита:
- лабораторная диагностика;
- инструментальная диагностика.
В первом случае на обследование берутся:
- Посевы мочи в специальные питательные среды, что позволяет не только уточнить тип вредоносных бактерий, но и узнать уровень чувствительности к различным видам антибиотиков.
- Проведение общего анализа мочи, определяется повышение уровня СОЭ, лейкоцитоз.
- Анализ мочи больного по Аддису-Каковскому, Амбюрже, Нечипоренко, позволяющий выявить осадок, его тип, наличие бактерий. Острый пиелонефрит диагностируется, если количество микробных тел превышает 50-100 тыс. на 1 мл.
Чтобы поставить диагноз, необходимо провести дополнительные исследования:
- ультразвуковое исследование области почек;
- компьютерная томография;
- урография, сцинтиграфия для определения сохранности всех функций;
- гистология назначается в том случае, когда пиелонефрит имеет некротические признаки.
Вернуться к оглавлению
Медикаментозная терапия
 Лечение пиелонефрита у взрослых либо детей проводится в условиях стационара, обязательно составляется история болезни. Нельзя таким заболеванием пренебрегать, так как это состояние может стать причиной многих осложнений. Лечение требуется проводить в точности по назначению специалиста, в противном случае острый пиелонефрит приобретет хроническую форму, и вылечить его будет проблематично.
Лечение пиелонефрита у взрослых либо детей проводится в условиях стационара, обязательно составляется история болезни. Нельзя таким заболеванием пренебрегать, так как это состояние может стать причиной многих осложнений. Лечение требуется проводить в точности по назначению специалиста, в противном случае острый пиелонефрит приобретет хроническую форму, и вылечить его будет проблематично.
Во время лечения назначается постельный строгий режим, пока не закончится лихорадка, затем режим немного смягчается. Обязательно проводится медикаментозная терапия, назначается щадящая диета. Рацион больного должен состоять из легкоусвояемой пищи, острые продукты запрещены, нельзя употреблять укроп, чеснок, лук и подобные им. Если отток мочи нормализуется, то за сутки больной должен выпивать примерно 2-3 л жидкости.
Левосторонний и правосторонний пиелонефрит требует приема антибактериальных специальных препаратов, обладающих широким спектром действия. Необходимо учитывать чувствительность организма к тем бактериям, которые и вызывают заболевание. Врач отдает предпочтение тем препаратам, которые отлично выводятся вместе с мочой в достаточной концентрации. Лечение острого пиелонефрита включает в себя комбинацию уросептиков, антибиотиков после проведенных проб на чувствительность. Все назначения врача надо обязательно соблюдать.
При остром пиелонефрите лечение в крайне редких случаях не обходится без гемодиализа, возможно, потребуется плазмофорез или иные средства для улучшения общего состояния пациента. Гнойный апостематозный пиелонефрит, сильные нарушения оттока мочи требуют хирургического вмешательства. После того как острый процесс утихнет, добавляется фитотерапия, включающая различные травяные отвары, настойки. Принимать их просто так не рекомендуется, самолечение при таком заболевании может привести к ухудшению состояния.
x
http://youtu.be/NRbmySFoPPE
Правильное лечение острого пиелонефрита должно обязательно включать иммунокоррегирующие препараты, витамины. Если состояние тяжелое, то необходимо провести специальную дезинтоксикацию, полиионные растворы вводить внутривенно по назначенной схеме. Апостематозный пиелонефрит может потребовать использования диуретиков и иных препаратов.
Вернуться к оглавлению
Прогнозы лечения
Если лечение проводится правильно, то острый пиелонефрит может быть купирован буквально за пару дней, после этого назначаются дополнительные профилактические меры. Температура возвращается в норму, общее самочувствие больного становится лучше. Однако даже в таком случае лечение продолжать необходимо, для чего в течение 4-6 недель больной должен принимать антибиотики, другие медикаментозные средства, которые назначаются врачом.
Если начать лечение сразу, то прогноз в целом благоприятный, осложнений не наблюдается.
Профилактика у детей после такого заболевания является обязательной, необходимо выполнять все предписания наблюдающего врача.
Вовремя назначенная терапия позволяет полностью избавиться от заболевания, его последствий. Острый и хронический пиелонефрит необходимо обязательно лечить в стационаре, на процедуры требуется примерно 2-3 недели. Даже при соответствующей терапии есть вероятность, что примерно 1/3 случаев все же перейдет в хроническую форму. Из последствий можно отметить склерозирование почек, развитие такого заболевания, как артериальная нефрогенная гипертензия. Восходящий пиелонефрит и другие формы заболевания могут привести к осложнениям – это уросепсис, паранефрит, почечная недостаточность, ретроперитонит, менингит и многие другие. Осложнений острого пиелонефрита много, и они крайне опасны, сложно поддаются лечению, прогноз ухудшается. Некоторые осложнения могут стать причиной смерти.
x
https://www.youtube.com/watch?v=TjfatavUBpI
Чтобы острый необструктивный пиелонефрит и другие формы не стали причиной ухудшения состояния, кроме лечения требуется соблюдение профилактических мер. Такими мерами является санация всех очагов возможного хронического воспаления, устранение путей для обструкции мочевых путей, дальнейшего распространения инфекции. Обязательно соблюдение всех условий антисептики, когда проводятся различные урологические манипуляции.
popochkam.ru
Пиелонефрит – особенности лечения
Пиелонефрит — это воспалительное заболевание почек бактериальной этиологии. Заболевание пиелонефрит симптомы имеет достаточно выраженные: боль в поясничной области, олигурия, лихорадка, ощущение позыва к мочеиспусканию. Характерные для заболевания изменения: некро-гнойный формирования абсцессов в паренхиме почки. Основой лечения является антибиотикотерапия.
Что такое воспаление почек?
Итак, что такое пиелонефрит почек, и почем заболевание опасно? Пиелонефрит — это воспалительное заболевание почек, в основания которой лежат бактерии. Острый пиелонефрит относится к наиболее тяжелым заболеваниям мочевыводящей системы. Характерные для нее изменения некро-гнойный абсцессы, проходящие в почках. Именно потому, лечение при пиелонефрите начинается незамедлительно, чтобы минимизировать последствия. В ходе заболевания может произойти накопление экссудата в почках, раструбах и мочеточнике. Это состояние называется пионефроз, и считается невероятно опасным. Чтобы предотвратить развитие системной инфекции, когда диагностируется пиелонефрит лечение антибиотиками считается первоочередным. Оно будет тем успешнее, чем раньше диагностировано заболевание.
Так как же распознать типичные симптомы воспаления почек пиелонефрит?
Развитие воспаления происходит в результате бактериальной инфекции. Чаще всего это грамм-отрицательные кишечные палочки (E.coli). Бактерия относится к физиологической флоры толстого кишечника человека. Именно кишечный палочки в большинстве случаев и вызывают пиелонефрит острый, как у взрослых, так и у детей. Сама же кишечная палочка выполняет важную функцию в организме — принимает участие в разрушении остатков питательных веществ и синтезе некоторых витаминов.
В других случаях возбудителями заболевания становятся бактерии Proteus, Klebsiella, Enterobacter, Pseudomonas. Крайне редко острый пиелонефрит у детей, и у взрослых тоже развивается по причине заражения стафилококком — фекальный стрептококк. Заболевание чаще возникает у лиц с врожденными или приобретенными дефектами мочевыводящей системы, лиц, которые были подвергнуты операциям на мочевых путях, а также получавших иммуносупрессивную терапию. Практически всегда пиелонефрит почек острый является результатом снижения иммунитета, что само по себе способствует распространению инфекций на все системы, а не только мочевыводящую. Этиологическим фактором заболевания может быть возбудитель относящийся к физиологической флоре человека.
Инфекция почек — что является ее причиной?
Наиболее распространенным путем заражения является, так называемая, инфекция проникшая и распространяемая с нижних участков мочевыводящих путей. Потому, при диагнозе пиелонефрит антибиотики применяются согласно выявленной группе инфекций. Бактерии после колонизации уретры, движутся в противоположном направлении по отношению к потоку мочи, достигая мочевого пузыря. Дальнейшее перемещение бактерий в почку происходит через мочеточники. Этот путь заражения является наиболее клиническим. Иногда острый пиелонефрит причины имеет иные, и заражение происходит путем проникновения инфекции в кровь, к чему располагают системные заболевания (септицемия или инфекционный эндокардит).
Что предрасполагает к инфекции? Анатомическая близость уретры и прямой кишки, объясняет тот факт, что женщины заболевают гораздо чаще мужчин. Бактерии, являющиеся этиологическим фактором воспаления, относятся к физиологической флоре толстого кишечника. Можно утверждать, что пиелонефрит подострый, острый или хронический типично женское заболевание. Это объясняется еще и тем, что, проникновению инфекции у женщин способствует короткая уретра и частые ее повреждения во время полового акта.
Среди медицинских процедур, факторами предрасполагающим к последующему воспалению почек являются: катетеризация мочевого пузыря и цистоскопия. В таких случаях если начался пиелонефрит лечение будет производится в условиях стационара, чтобы избежать осложнений.
Возникновение регургитации устья уретры, что является этиологическим фактором рефлексов мочеточника. Болезнь способствует возникновению рецидивов инфекций мочевыводящих путей, поскольку в ее ходе происходит обратный поток мочи из мочевого пузыря в мочеточник и постоянного удержания определенного объема мочи в мочевом пузыре. Это хронический вторичный пиелонефрит, являющийся следствием бактериальной колонизации. В физиологических условиях, поток мочи является однонаправленный, что обеспечивает защиту от проникновения бактерий в верхние сегменты мочевыводящих путей. Рефлюкс пузырно – мочеточниковый присутствует у 40% детей с инфекциями системы пузыря, и именно он часто вызывает острый пиелонефрит у подростков и детей младшего возраста.Сахарный диабет становится причиной восприимчивости к бактериям и вирусам часто и приводит к нейрогенной дисфункции мочевого пузыря.Иммуносупрессия и иммунодефициты.Изменения в почках — рубцы, затрудняющие отток мочи;Возраст и пол пациента. В течение первого года острый пиелонефрит у детей больше свойственен мальчикам. В более поздние годы жизни это соотношение меняется в пользу женщин. Мужчины снова заболевают чаще в более старшем возрасте — это связано с гиперплазией предстательной железы.Выпадение матки.
Симптомы острого воспаления почек
Если диагностируется пиелонефрит почек симптомы наблюдаются следующие:
• тупая боль в поясничной области;• олигурия;• болезненность при мочеиспускании;• чувство позыва к мочеиспусканию;• артериальная гипертензия;• лихорадка рецидивирующего характера;• слабость, озноб;• экзантема папулезная;• боли в суставах и отеки;• болезненность окружающих поясницу тканей во время тряски (симптом миастения) и во время исследования. Именно острый пиелонефрит симптомы имеет весьма неприятные, сильно нарушающие привычное течение жизни.
Симптоматические стадии длятся обычно около 7 дней. Бывает, что инфекция отступает, несмотря на не предпринятое антибактериальное лечение. У людей, предрасположенных может, заболевание может преобразоваться в хроническую форму, или привести к почечной недостаточности. Отсюда понятно, что хронический пиелонефрит протекает более сложно и может привести к весьма опасным последствиям. Типичные изменения в исследовании общей мочи (лейкоцитурии) присутствует у больных 50-95% случаев. Одинаково часто наблюдается гематурия, много реже, протеинурия. В анализах крови присутствует повышенный уровень креатинина, мочевины, мочевой кислоты, гиперкалиемия (повышенная концентрация калия в крови), эозинофилия.
Лечение воспаления почек пиелонефрит
При диагнозе острый или хронический пиелонефрит лечение в основном заключается в приеме пациентом антибиотиков. После выполнения посева мочи и оценке восприимчивости следует применять соответствующий антибиотик. Его врач выбирает по раскладке, предоставленной лабораторией, где обозначены маркеры и группы антибиотиков. При подозрении на пиелонефрит диагностика и лечение должны быть проведены в кратчайшие сроки. Если, несмотря на правильно предпринятое лечение улучшение не наступает, рекомендуется выполнение биопсии почки. Исследование позволяет подтвердить диагноз и рассмотреть другие, кроме воспалительных, факторов, причины заболевания. Также назначается узи почек при пиелонефрите, для выявления степени поражения. Если в ходе заболевания появляются симптомы, характерные для острой почечной недостаточности, необходимо применить диализ. Возникновение осложнений зависит от времени, прошедшего для реализации правильной антибиотикотерапии, потому лечение пиелонефрита должно проводиться в комплексе и по возможности быстро. Считается, что у 40% больных сохраняются функциональные нарушения почек и у 5% разовьется терминальная стадия почечной недостаточности.
Хронический пиелонефрит
Это воспалительные заболевания почек, в ходе которой происходит рубцов паренхимы почки. Не наблюдается, как в виде острых воспалений, внезапно возникающих болевых ощущений. Именно ввиду этого лечение хронический пиелонефрит имеет более затяжное направленное на ликвидацию, процессов, или их частичное прекращение. Заболевание часто сопровождается артериальной гипертензией. В процессе диагностики, при выполнении УЗИ брюшной полости обращают внимание малые размеры почек, свидетельствующие о процессе инволюции. Именно узи при пиелонефрите позволяет оценить степень поражения почек и стадию заболевания. Характерными в изображении (пиелография) – считаются искажения и расширения чашечки в почках. Наиболее распространенной причиной, по которой пациенты обращаются к врачу, являются аномальные результаты лабораторных исследований. Если острый пиелонефрит лечение имеет довольно простое и быстрое, то его хроническая форма предполагает длительное восстановление, которое кстати, не всегда и возможно. Если воспалением охвачены обе почки, наблюдается полиурия и никтурия (ночное мочеиспускание), связанные с нарушением концентрирования мочи.Итак, что такое хронический пиелонефрит и каковы его формы?Известны в настоящее время две формы заболевания:1. Хронический пиелонефрит, связанный с нарушением оттока мочи. Нарушение оттока мочи вызывает залегание определенного объема мочи в мочевом пузыре, несмотря на мочеиспускания. Это состояние способствует развитию инфекций, которые имеют характер рецидивирующий. Если не лечить это состояние, разовьется почечная недостаточность;
2. Часто хронический пиелонефрит является следствием врожденных рефлюкс пузырно-уретеро-ренальной аномалии, что вместе с лежащей в основе инфекций мочевыводящих путей приводит к появлению рубцов паренхимы почки и даже ее исчезновения.
Острый пиелонефрит
Острый пиелонефрит можно распознать без углубленных диагностических исследований, если воспаление мочевыводящих путей протекает с лихорадкой и другими общими симптомами, такими как рвота, диарея, боль в животе или боль в поясничной области. В таком случае применяется антибиотик при пиелонефрите, так как симптомы свидетельствуют о том, что патологический процесс распространяется на почки. У детей различить только на основании клинических признаков инфекцию мочевыводящих путей от воспаления почек часто невозможно, поэтому на практике применяется не очень точный диагноз «инфекция мочевыводящих путей». Потому в вопросах какие антибиотики пить при пиелонефрите детям в первые 3 года жизни, врачи склоняются к тем, что нанесут минимальный вред растущему организму.
Очень редко, при сопутствующих других серьезных заболеваниях, возбудители могут быть переданы от мочевыводящих путей к другим органам, с кровью или лимфой. Основной причиной (в 90% случаев) острого воспаления почек являются бактерии, потому антибиотики при пиелонефрите и цистите назначаются в обязательном порядке, без исключений. Наиболее распространенными причинами являются кишечные палочки (около 70-80% случаев) и стафилококк. Моча является для них очень хорошей питательной средой, и ее застой очень опасен, особенно. Если человек предрасположен к заболеванию. В свою очередь антибиотики при хроническом пиелонефрите призваны подавить любую инфекцию, и удалить ее из организма. Грибковая инфекция чаще всего возникает у лиц с иммунодефицитом, длительно принимающих антибиотики или иммунодепрессанты, или вынуждены были мириться с катетером или после других операций на мочевых путях. Также часто диагностируется и острый пиелонефрит у беременных, и лечение в таких случаях должно проводиться с учетом состояния пациентки. Другими патогенами, ответственными за инфекции мочевыводящих путей являются хламидии, гонококки, а также вирусы (в основном, герпес симплекс). Эти микроорганизмы, как правило, передаются половым путем, потому основной процент заболеваний приходится на сексуально активных женщин. Таким образом, задаваясь вопросом что такое пиелонефрит, уяснить необходимо следующее: это опасное заболевание, независимо от его формы, которое может привести к проблемам с почками, в том числе к их некрозу. В любом случае, при первых подозрениях, необходимо провести анализы, и проконсультироваться с докторами.
Лечение
В случае, когда диагностирован острый пиелонефрит лечение в домашних условиях включает прием антибактериальных средств. Кроме того, применяются жаропонижающее, обезболивающее препараты и лекарства, оказывающие спазмолитическое действие.
Общие меры заключается в следующем:
Приеме не менее 2 литров жидкости в сутки, так чтобы суточный объем выделяемой мочи составляла около 2 литров при отсутствии противопоказаний. Весьма эффективно и лечение пиелонефрита травами, потому не обязательно употреблять только воду.Постельном режиме.
Регулярном опорожнении кишечника, мочевого пузыря, мочеиспускании непосредственно перед сном и после полового акта.Поддержании надлежащей гигиены, частые омовения под проточной водой.Даже если исчезли симптомы пиелонефрита лечение антибиотиками прекращать без одобрения лечащего врача все же нельзя. Преждевременное прерывание терапии может стать причиной повторной инфекции. После лечения рекомендуется контрольное бактериологическое исследование мочи, чтобы убедиться в эффективности терапии.
Похожие новости
urologinfo.com
Пиелонефрит
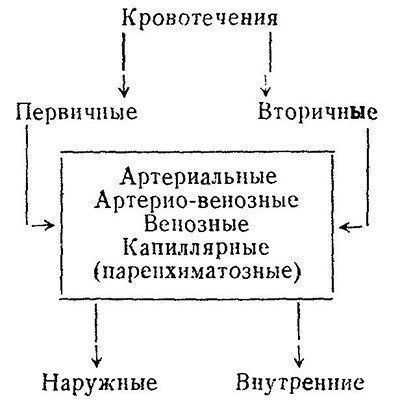
Пиелонефрит — неспецифическое инфекционное заболевание почек, поражающее почечную паренхиму, преимущественно интерстициальную ткань, лоханку и чашечки. Пиелонефрит может быть одно- и двусторонним, первичным (в неизмененных до этого почках и мочевых путях) и вторичным (на фоне изначально измененных почек или мочевых путей), обструктивным (на фоне механической обструкции мочевых путей) и необструктивным, острым (серозный или гнойный), хроническим или рецидивирующие (при рецидиве вовлекаются новые структуры — вторая почка и т.д.).
Этиология, патогенез. Кишечная палочка — наиболее частый возбудитель острого и хронического пиелонефрита у амбулаторных больных, у стационарных пациентов возрастает роль других возбудителей, в том числе грамположительных микроорганизмов (энтерококков, стафилококков). У 20% больных пиелонефритом (чаще — у стационарных пациентов) микрофлора бывает смешанной. Во время лечения микрофлора и ее чувствительность к антибиотикам меняются, что требует повторных посевов мочи для определения адекватных уроантисептиков.
К факторам риска развития пиелонефрита относят бактериурию, инородное тело в мочевых путях (уретральный катетер, нефростомические и цистостомические дренажные трубки, мочеточниковые катетеры и стенты), обструкцию их (камни почек, мочеточника, мочевого пузыря; стриктуры лоханочномочеточникового сегмента и мочеточника; опухоли почки, чашечно-лоханочной системы, мочеточника, мочевого пузыря, сдавление мочевых путей извне и др.), заболевания предстательной железы (аденома, рак, простатит), беременность, сахарный диабет, артериальную гипертензию и нефроангиосклероз, предшествующие заболевания почек (нефропатии), подагру, миеломную болезнь, воздействие некоторых лекарственных средств (анальгетиков, сульфаниламидов и др.).
Развитие пиелонефрита в значительной степени зависит от общего состояния организма, снижения его иммунобиологической реактивности. Возбудители инфекции проникают в почку, лоханку и чашечки уриногенным путем (из нижних мочевых путей по стенке мочеточника, по его просвету — при наличии ретроградных рефлюксов), реже — гематогенным или другим путем.
Острый пиелонефрит бывает интерстициальным, серозным или гнойным. Апостематозный нефрит и карбункул почки — возможные последующие стадии острого гнойного пиелонефрита.
Симптомы, течение. Заболевание начинается остро: появляются высокая (до 40 °С) температура, озноб, проливной пот, боль в поясничной области; на стороне пораженной почки — напряжение передней брюшной стенки, резкая болезненность в реберно-позвоночном углу; общее недомогание, жажда, дизурия или поллакиурия. Присоединяющиеся головная боль, тошнота, рвота указывают на быстро нарастающую интоксикацию. Отмечаются нейтрофильный лейкоцитоз, анэозинофилия, пиурия с умеренной протеинурией и гематурией. Иногда при ухудшении состояния больных лейкоцитоз сменяется лейкопенией, что служит плохим прогностическим признаком. Симптом поколачивания (Пастернацкого), как правило, бывает положительным. При двустороннем остром пиелонефрите часто появляются признаки почечной недостаточности. Острый пиелонефрит может осложняться паранефритом, некрозом почечных сосочков.
Диагноз. Важную роль в диагностике играют указания в анамнезе на недавно перенесенный острый гнойный процесс или наличие хронических заболеваний (инфекционный эндокардит, гинекологические заболеваниях и др.). Характерно сочетание лихорадки с дизурией, болью в поясничной области, олигурией, пиурией, протеинурией, гематурией, бактериурией при высокой относительной плотности мочи. Следует помнить, что патологические элементы в моче могут наблюдаться при любом остром гнойном заболевании и что пиурия может иметь внепочечное происхождение (предстательная железа, нижние мочевые пути).
На обзорной рентгенограмме обнаруживается увеличение одной из почек в объеме, при экскреторной урографии — резкое ограничение подвижности пораженной почки при дыхании, отсутствие или более позднее появление тени мочевыводящих путей на стороне поражения. Сдавление чашечек и лоханки, ампутация одной или нескольких чашечек указывают на наличие карбункула. УЗИ выявляет увеличение в объеме пораженной почки, утолщение и уплотнение ее паренхимы, расширение чашечек и лоханок; хромоцистоскопия обнаруживает замедление или прекращение выделения индигокармина на пораженной стороне. Возбудитель инфекции мочевыводящих путей выявляется путем количественного определения бактерий в средней порции мочи.
Лечение неосложненных форм острого пиелонефрита может осуществляться в амбулаторных условиях, при тяжелом течении заболевания (наличии выраженных клинических признаков интоксикации) или обструкции верхних мочевых путей показана экстренная госпитализация. В остром периоде назначают стол № 7а, потребление до 2-2,5 л жидкости в сутки. Затем диету расширяют, увеличивая в ней содержание белков и жиров.
Проводится антибактериальная терапия. У амбулаторных больных используют полусинтетические пенициллины (ампициллин, амоксициллин), ингибиторзащищенные аминопенициллины (ампициллин/сульбактам, ампициллин/ клавуланат), фторхинолоны (норфлоксацин, офлоксацин, пефлоксацин, ципрофлоксацин и др.), цефалоспорины II-III поколения для приема внутрь (цефуроксим аксетил, цефаклор и др.), клотримаксазол (бисептол). Длительность терапии — 10-14 дней. При развитии острого пиелонефрита в условиях стационара препаратами первого ряда становятся фторхинолоны, применяют также гентамицин, цефалоспорины III поколения, карбопенемы. Целесообразно парентеральное введение антибиотика в течение 3-5 дней до нормализации температуры, далее антибиотики принимают внутрь; продолжительность терапии — 10-21 день.
У женщин при наличии пузырно-мочеточникового рефлюкса целесообразно дренирование мочевого пузыря уретральным катетером. При тяжелом течении острого пиелонефрита и неэффективности консервативной терапии в течение 2 сут (чаще при апостематозном нефрите и карбункуле почек) показано оперативное вмешательство.
Хронический пиелонефрит может быть следствием неизлеченного острого пиелонефрита (чаще) или первично-хроническим, т.е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. У 1\3 больных при обычном обследовании не удается выявить несомненных признаков пиелонефрита. Нередко лишь периоды необъяснимой лихорадки свидетельствуют об обострении болезни.
Симптомы, течение. Односторонний хронический пиелонефрит характеризуется тупой постоянной болью в поясничной области на стороне пораженной почки. Дизурические явления у большинства больных отсутствуют. В период обострения лишь у 20% больных повышается температура. Артериальная гипертензия — частый симптом хронического пиелонефрита, особенно двустороннего.В осадке мочи определяется преобладание лейкоцитов над другими форменными элементами мочи. Однако по мере сморщивание пиелонефритической почки выраженность мочевого синдрома уменьшается. Относительная плотность мочи сохраняется нормальной.
В моче часто обнаруживают активные лейкоциты и клетки Штернгеймера — Мальбина (признак не патогномоничный для хронического пиелонефрита, эти изменения лейкоцитов появляются при снижении осмотического давления мочи). Одним из симптомов заболевания у большинства больных является бактериурия. Истинная бактериурия диагностируется при выявлении 105 микробных тел в 1 мл мочи для кишечной палочки и других грамотрицательных бактерий, 104-103 микробных тел для пиогенных кокков и протея. При выявлении бактериурии необходимо определить чувствительность микроорганизмов к антибиотикам и химиопрепаратам.
При УЗИ выявляют асимметричные изменения почек: расширение и де¬формацию чашечек и лоханок, уплотнение сосочков, неровности контура почки, тени в лоханках (мелкие конкременты, песок), иногда — уменьшение толщины паренхимы. При экскреторной урографии вначале определяют снижение тонуса верхних мочевых путей, уплощенность и закругленность форниксов, сужение и вытянутость чашечек. В последующем чашечки и лоханки расширяются, затем края чашечек принимают грибовидную форму, сами чашечки сближаются.
Компьютерная томография почек позволяет оценить массу и плотность паренхимы почки, состояние лоханки, сосудистой ножки, паранефральной клетчатки. Функциональное состояние почек исследуют с помощью хромоцистоскопии, радионуклидных методов (ренография, динамическая сцинтиграфия почек). В диагностически неясных случаях прибегают к биопсии почек. Однако при очаговых поражениях почки при пиелонефрите отрицательные данные биопсии не исключают текущего процесса, так как возможно попадание в биоптат непораженной ткани.
При хроническом пиелонефрите рано нарушается концентрационная способность почек, тогда как азотовыделительная функция сохраняется на протяжении многих лет. Развивающийся вследствие нарушения функций канальцев ацидоз, а также почечные потери кальция и фосфатов иногда приводят к вторичному паратиреоидизму с почечной остеодистрофией. С развитием почечной недостаточности появляются бледность и сухость кожных покровов, тошнота и рвота, носовые кровотечения. Больные худеют, нарастает анемия. Из мочи исчезают патологические элементы. Осложнения пиелонефрита: нефролитиаз, пионефроз, некроз почечных сосочков.
Диагноз нередко представляет большие трудности. При дифференциальной диагностике с хроническим гломерулонефритом важное значение имеют характер мочевого синдрома (преобладание лейкоцитурии над гематурией, значительная бактериурия при пиелонефрите), данные экскреторной урографии, радионуклидной ренографии. Нефротический синдром свидетельствует о наличии гломерулонефрита. При артериальной гипертензия следует проводить дифференциальную диагностику между пиелонефритом, эссенциальной и вазоренальной артериальной гипертензией. Характерный анамнез, свойственный пиелонефриту, мочевой синдром, результаты рентгенологического и радионуклидного исследований в подавляющем большинстве случаев позволяют распознать заболевание. Вопрос о наличии вазоренальной гипертензии решается с помощью внутривенной урографии, радионуклидной ренографии и аортоартериографии.
Лечение хронического пиелонефрита должно проводиться длительно. Необходимо восстановление нормального пассажа мочи (удаление конкремента, оперативное лечение аденомы предстательной железы и т.п.). Антимикробная терапия проводится антибиотиками (полусинтетические пенициллины, цефалоспорины, аминогликозиды и др.), фторхинолонами (норфлоксацин, офлоксацин, пефлоксацин, ципрофлоксацин и др.), сульфаниламидами (ко-тримаксазол), производными нитрофурана (фурадонин, фурагин и др.), налидиксовой кислоты (неграм, невиграмон), оксихинолина (5-НОК, нитроксолин) и др. При развитии почечной недостаточности нефротоксичные антибиотики (аминогликозиды, цефалоспорины I поколения) противопоказаны.
При обострении хронического пиелонефрита у амбулаторных больных в качестве эмпирической терапии наиболее эффективно применение ингибиторзащигценных аминопенициллинов (ампициллин/ сульбактам, ампициллин/клавуланат), фторхинолонов, ко-тримаксазола, цефалоспоринов для приема внутрь; у стационарных больных — фторхинолонов, гентамицина, цефалоспоринов III поколения; у больных реанимационных отделений используют фторхинолоны, цефалоспорины III – IV поколения (цефтазидим, цефоперазон, цефепим), карбопенемы (имипенем, меропенем).
При обострении хронического пиелонефрита целесообразна смена антибактериального препарата каждые 7-10 дней до ликвидации клинических проявлений заболевания, исчезновения лейкоцитурии и бактериурии. Назначению антибиотика каждый раз должно предшествовать определение чувствительности к нему микрофлоры. Для предупреждения рецидивов большинству больных достаточны ежемесячные 7-10-дневные курсы антимикробной терапии; продолжительность противорецидивного лечения — от 3 мес до 2 лет.
Прогноз. Чаще всего заболевание приводит к почечной недостаточности в различные сроки от его начала.
ftiza.info
характеристика заболевания, его причины, симптомы и лечение.
Пиелонефрит представляет собой воспалительное образование с поражением путей структуры почек. Он составляет бактериальную основу, для которой характерно поражение почечной структуры, чашечек и паренхимы почки. В медицинской практике различают три основных разновидности болезни: острую, хроническую и хронический пиелонефрит с обострением.
воспаление
Наиболее часто возбудителями заболевания выступают кишечные палочки, протей, энтерококки, которые и вызывают воспаление в лоханочно-почечной системе. Заболевание начинает развиваться после того, как одна из перечисленных палочек поступает в тканевую часть почки. В основном это происходит гематогенным способом (особенно когда в организме есть очаг инфекции). В редких случаях палочки поступают в почку уриногенными путями из нижних мочевыделительных каналов.
Как распознать пиелонефрит?
первый звонок
Довольно часто при развитии пиелонефрита появляются признаки, которые дают понять, что начинается именно это заболевание. Происходит это как у молодых людей, так и людей в почтенном возрасте. Пиелонефрит может появиться у:
- женщин, т. к. они обладают особым анатомическим строением мочевыделительной структуры. Признаки пиелонефрита часто возникают после начала половых отношений с мужчиной;
- детей. Признаки у детей такие же, как и взрослых. Однако диагностировать заболевание у ребенка намного сложнее;
- беременных женщин. Дело в том, что ребенок в утробе матери оказывает сильное воздействие на почечную систему. Таким образом, происходит сбой оттока мочи. Застои могут спровоцировать образование воспалительного процесса;
- мужчин в пожилом возрасте. Из-за увеличения простаты она начинает оказывать давление на мочеиспускательные пути, что способствует сбоям в мочевыделении. В результате появляется застой жидкости.
Самые распространенные признаки – появление слабости, ломки в мышечной ткани, постоянные головные боли, поясничный болевой синдром.
Характеристика заболевания, его причины, симптомы и формы

нарушение мочеиспускания
Воспалительный процесс нарушает нормальный вывод мочевой жидкости из мочевого пузыря. Начинает осуществляться реабсорбция – обратное всасывание в почках. Моча приобретает мутный оттенок, запах становится неприятным. При обнаружении таких изменений стоит немедленно посетить врача для обследования. Диагноз будет поставлен только после сдачи всех соответствующих анализов и получения результатов ультразвукового исследования. Оно и является главным диагностическим средством постановки точного диагноза.
Причинами пиелонефрита является мочекаменная болезнь и частые колики в области почек. Осложнения после болезни различны: например, может образоваться сахарный диабет, появляться хронические заболевания, снижаться иммунитет. Зачастую к болезни может привести беременность, т. к. плод оказывает давление на почки.
Пиелонефрит, симптомы которого проявляют себя по-разному, – серьезное заболевание. Для него характерны боль в области поясницы, высокая температура, достигающая 38–40 °С, сильный озноб. На фоне болезни возникает общая слабость, быстрая усталость, снижение аппетита, тошнота, а иногда рвота. Явные симптомы заболевания – сильные приступы боли в области поясницы, болевой синдром при мочеиспускании, изменение цвета мочи. Существует хронический пиелонефрит, при котором симптомы могут и не проявить себя совсем, т. к. болезнь иногда протекает в скрытой форме. В настоящее время различают две формы хронического пиелонефрита.
- Скрытая форма пиелонефрита развивается, если человек вовремя не стал лечить заболевание. Эта форма опасна тем, что при ней отсутствуют симптомы. Человек только постоянно температурит.
- Рецидивирующая форма. Данной формой заболевает более 80 % людей. Явным симптомом распространения заболевания является болезненное мочеиспускание.
Острый и апостематозный нефрит
гнойное воспаление
Острый пиелонефрит может развиваться первоначально в качестве серозного воспалительного процесса, а потом – в виде гнойного воспаления. Гнойный пиелонефрит, по сравнению с серозным, не так часто случается. При серозном пиелонефрите почка намного увеличена в размерах, напряжена. Клетчатка почки паранефрального типа серьезно отекает.
При апостематозном пиелонефрите почка также увеличена в размере, имеет серо-вишневый оттенок. Внутри начинается развиваться большое количество маленьких абсцессов, которые располагаются на тканях почки либо одиночно, либо большими группами. Зачастую апостематозный пиелонефрит сочетается с карбункулом почки. Гнойный процесс представляет собой патологию, влекущую осложнения.
При остром пиелонефрите воспалительный очаг располагается в ткани, потом начинает поражать пути и, последнюю очередь, – клубочки. Если заболевание переходит в хроническую стадию, то может образоваться продуктивный эндартериит, гиперплазия средней оболочки сосудов и склероз артериол, который способен привести к развитию атрофии почки.
Современное лечение пиелонефрита
назначение врача
На разных стадиях развития заболевания лечащим врачом назначается особое лечение. Для начала больного пиелонефритом следует положить в инфекционную больницу. Там ему выписывают антибактериальные антибиотики и препараты для частого мочеиспускания. Врачи строго контролируют диету пациента: ему необходимо съедать много овощей и фруктов, принимать суточную дозу витаминов, разрешается кушать мясо и рыбу в небольших количествах, не слишком жирные молочные продукты (молоко, кефир, йогурты). Крайне важно пить 2–3 л воды в день.
При малейших проблемах почек необходимо сразу же обратится к урологу для дальнейшего обследования, иначе последствия могут быть необратимыми. Только он сможет диагностировать болезнь и назначить правильное лечение заболевания. Врачи устраняют причины возникновения заболевания.
Современные методы лечения помогают больным быстро встать на ноги. Не стоит пренебрегать ими, т. к. запущенная стадия болезни быстро перетекает в хроническую. Поэтому лечение пиелонефрита не надо откладывать.
po4ku.ru
Острый пиелонефрит - клиника (симптомы), диагностика, лечения, профилактик и прогноз
Острый пиелонефрит в большинстве случаев протекает как тяжелое инфекционное заболевание, сопровождающееся выраженной интоксикацией. Острый пиелонефрит может быть первичным, если ему не предшествуют заболевания почек и мочевых путей, и вторичным, когда он возникает на почве другого урологического заболевания, приводящего к нарушению оттока мочи либо расстройству крово- и лимфообращения в почке. Острый пиелонефрит встречается во всех возрастных группах населения, однако им чаще болеют дети, а также женщины молодого и среднего возраста.В течении острого пиелонефрита различают две стадии: серозный воспалительный процесс и гнойное воспаление.
К тяжелым гнойным воспалительным процессам почки относят апостематозный (гнойничковыый) пиелонефрит, карбункул и абсцесс почки. В ряде случаев заболевание может осложниться сосочковым некрозом.
Первичный острый пиелонефрит
Первичным условно называют пиелонефрит, возникающий без предшествовавшего заболевания почки или мочевых путей, хотя в большинстве случаев и первичному пиелонефриту предшествуют хотя бы кратковременные и неуловимые обычными методами исследования нарушения уродинамики.
Патологическая анатомия первичного острого пиелонефрита
При остром серозном пиелонефрите почка увеличена в размере, напряжена, околопочечная жировая капсула отечна. Микроскопическая картина складывается из множественных воспалительных инфильтратов в межуточной ткани мозгового слоя почки, главным образом по ходу кровеносных сосудов. При переходе серозного острого пиелонефрита в гнойный из воспалительных инфильтратов формируются гнойнички, образуются множественные мелкие абсцессы не только в мозговом, но и в корковом веществе почки — развивается апостематозный пиелонефрит. От коры почки до сосочков пирамид воспалительные инфильтраты распространяются в виде серовато-желтоватых полосок, иногда при этом наблюдаются некроз и отторжение почечных сосочков. При микроскопическом исследовании лейкоцитарную инфильтрацию находят как в интерстициальной ткани почки, так и в просвете почечных канальцев. При слиянии мелких гнойничков в коре почки или закупорке крупного сосуда септическим эмболом развивается карбункул почки, выпячивающийся над ее поверхностью и распространяющийся в глубину вплоть до мозгового слоя. При заживлении воспалительных очагов происходит замещение их фиброзной тканью, что ведет к образованию рубцовых втяжений на поверхности почки.
Симптоматика и клиническое течение первичного острого пиелонефрита
Для первичного острого пиелонефрита характерна триада симптомов — высокая температура тела, боль в поясничной области, изменения в моче, характерные для воспалительного процесса (лейкоцитурия, бактериурия). Обычно заболевание начинается с недомогания, озноба, повышения температуры тела до 39—40° С, появления болей в области почки, пораженной воспалительным процессом (т. е. в поясничной области, в подреберье). Боли могут быть интенсивными, но тупыми и носят постоянный, а не приступообразный характер. Больные предъявляют жалобы на головную боль, общую слабость, разбитость, жажду, отсутствие аппетита, а иногда тошноту, рвоту, вздутие живота, запор. Язык сухой, обложенный. Пульс частый.Температура тела по вечерам достигает 39—40°С и снижается к утру до 37,5—38°С (см. рис. 82). Симптом Пастернацкого положительный. Мочеиспускание, как правило, не нарушено, кроме тех случаев, когда острый пиелонефрит является осложнением острого цистита либо приводит к воспалительному процессу в мочевом пузыре. Количество мочи чаще уменьшено вследствие обильного потоотделения.У детей, особенно раннего возраста, нередко острый пиелонефрит проявляется высокой температурой тела, рвотой, возбуждением, менингеальными симптомами. Подобная клиническая картина наблюдается у детей при ряде других инфекционно-воспалительных заболеваний, поэтому распознавание острого пиелонефрита у них особенно сложно.
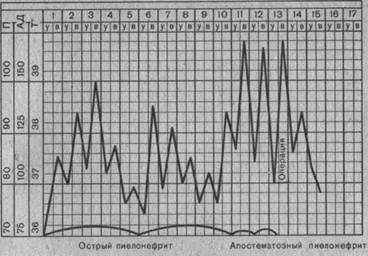 Рис. 82. Температурная кривая при остром пиелонефрите.
Рис. 82. Температурная кривая при остром пиелонефрите.
Диагностика первичного острого пиелонефрита
В ранней стадии острого первичного пиелонефрита, когда еще отсутствует лейкоцитурия, клиническая картина заболевания нередко ошибочно расценивается как проявление холецистита, аппендицита, гриппа, брюшного тифа и других инфекционных заболеваний. В связи с этим распознавание первичного острого пиелонефрита представляет весьма важную и ответственную задачу.В анамнезе обращают внимание на наличие гнойных очагов в организме (фурункул, гайморит, пульпит, мастит и др.), а также на перенесенные инфекционные заболевания (грипп, ангина, пневмония, холецистит, энтероколит и др.). В тех случаях, когда имеются характерные симптомы первичного острого пиелонефрита (повышение температуры тела, боли в поясничной области и изменения в моче, указывающие на воспалительный процесс), распознавание заболевания не вызывает трудностей.Наибольшее значение в диагностике острого пиелонефрита имеют лабораторные методы исследования, в первую очередь выявление бактериурии и лейкоцитурии с определением их степени, активных лейкоцитов мочи и клеток Штернгеймера — Мальбина.Бактериологическое исследование мочи имеет целью не только выяснение характера микрофлоры, но и количественное ее определение, т. е. подсчет количества микроорганизмов в 1 мл мочи. В настоящее время установлено, что в моче здоровых людей нередко можно обнаружить микроорганизмы, в том числе и условно- патогенные (кишечная палочка и протей), так как в дистальном отделе мочеиспускательного канала и у женщин, и у мужчин постоянно вегетирует микрофлора. Однако если у здоровых лиц в свежевыпущенной моче, как правило, обнаруживают не более 2 • 10^3 микроорганизмов в 1 мл мочи, то при возникновении инфекционного процесса в почках или мочевых путях происходит существенное увеличение степени бактериурии — 105 и более микроорганизмов в 1 мл мочи.Следует подчеркнуть, что укоренившееся мнение о необходимости взятия мочи для бактериологического исследования у женщин путем катетеризации мочевого пузыря неверно, так как при проведении катетера по уретре происходит инфицирование мочевого пузыря. В связи с этим для исследования берут среднюю порцию мочи при самостоятельном мочеиспускании после предварительной тщательной обработки наружных половых органов в области- наружного отверстия мочеиспускательного канала ватным шариком, смоченным антисептическим раствором (раствор фурацилина1 : 5000, 2% раствор борной кислоты и др.). Посев мочи должен быть произведен не позднее чем через 1 ч после ее выделения в случае хранения при комнатной температуре или не позднее 4 ч при хранении в холодильнике ( + 4°С).Определение степени бактериурии в диагностике острого гематогенного пиелонефрита играет исключительно важную роль, так как этот симптом появляется в первые дни заболевания, гораздо раньше лейкоцитурии, и в ряде случаев может быть единственным характерным признаком заболевания. Лейкоцитурия развивается лишь спустя 3—4 сут и более от начала болезни. Учитывая это и большую распространенность пиелонефрита, врач во всех случаях неясного острого заболевания, сопровождающегося повышением температуры тела, должен подумать о возможном остром пиелонефрите и назначить наряду с обычно производимыми анализами мочи определение степени бактериурии. Это исследование может быть выполнено с использованием различных упрощенных методик посева мочи на плотную питательную среду (агар), методом химической реакции с ТТХ (трифенилтетразолийхлорид), когда по интенсивности окраски можно судить о степени бактериурии, и с помощью микроскопии осадка мочи, предпочтительнее с фазовоконтрастными устройствами ФК-4 и МФА-2.Важно сочетать бактериологические и бактериоскопические методы выявления бактериурии. У некоторых больных острым первичным пиелонефритом после применения антибактериальных препаратов спустя 12—24 ч посев мочи уже не дает роста микроорганизмов, хотя микроскопия осадка мочи позволяет еще обнаружить 105 и более бактерий в 1 мл.Важным признаком острого пиелонефрита является лейкоцитурия, которая, как правило, бывает значительной (более 30—40 лейкоцитов в поле зрения), активные лейкоциты выявляют у всех больных, клетки Штернгеймера — Мальбина — более чем у половины из них. Протеинурия наблюдается у большинства больных, но количество белка в моче не превышает 1 г/л. Реже отмечается небольшая цилиндрурия, которая указывает на вовлечение в воспалительный процесс клубочкового аппарата. Изменения со стороны крови выражаются в виде лейкоцитоза со сдвигом влево формулы белой крови и увеличения СОЭ.Хромоцистоскопия является методом дифференциальной диагностики первичного и вторичного острого пиелонефрита. Нормальное выделение индигокармина позволяет высказаться в пользу первичного воспалительного процесса в почке. Однако с большей уверенностью установить этот диагноз можно с помощью экскреторной урографии, которая выявляет нормальную или незначительно сниженную функцию пораженной почки и отсутствие препятствий оттоку мочи. Исследование необходимо начинать с обзорной рентгенографии мочевого тракта.
Дифференциальная диагностика первичного острого пиелонефрита
Острый пиелонефрит чаще всего приходится дифференцировать с общими инфекционными заболеваниями (сепсис, грипп и др.), а также с острым аппендицитом и острым холециститом. Трудности в дифференциальной диагностике возникают обычно в первые дни заболевания, когда отсутствуют его характерные клинические симптомы. Наиболее характерным признаком острого пиелонефрита в первые дни заболевания является бактериурия, еще не сопровождающаяся лейкой.;турией. В более поздние сроки трудности дифференциальной диагностики с общими инфекционными заболеваниями возникают при ограниченном воспалительном процессе в почке, когда он под воздействием назначенного антибактериального лечения постепенно идет на убыль и клинические симптомы заболевания становятся еще более неясными. В этих случаях умеренная лейкоцитурия и наличие активных лейкоцитов в моче свидетельствуют в пользу пиелонефрита.Необходимость в дифференцировании острого пиелонефрита от острого аппендицита возникает при тазовом расположении червеобразного отростка, так как в этих случаях отмечается учащение мочеиспускания. Однако постепенно нарастающие боли в паховоподвздошной области и симптомы раздражения брюшины свидетельствуют о наличии острого аппендицита. Кроме того, при пальпации через прямую кишку определяется резкая болезненность. При ретроцекальном расположении червеобразного отростка обычно отсутствуют симптомы раздражения брюшины, но при этом характер болей и локализация их характерны для аппендицита. В отличие от острого пиелонефрита при остром аппендиците боли обычно возникают в эпигастральной области, сопровождаясь тошнотой и рвотой, а затем локализуются в правой подвздошной области. Температура тела при остром аппендиците повышается постепенно и стойко держится на высоких цифрах, а при остром пиелонефрите внезапно повышается до 38,5—39°С, сопровождаясь ознобом и проливным потом и резко снижаясь по утрам до субнормальных цифр.При дифференциальной диагностике острого пиелонефрита и острого холецистита следует учитывать, что для последнего характерны боли в правом подреберье с иррадиацией в лопатку и Плечо и симптомы раздражения брюшины.Важное значение в дифференциальной диагностике острого пиелонефрита, острого аппендицита и острого холецистита имеютданные исследования мочи. Лейкоцитурия, значительная бактериурия и большое количество активных лейкоцитов в моче — патогномоничные признаки острого пиелонефрита.
Лечение первичного острого пиелонефрита
Лечение первичного острого пиелонефрита в большинстве случаев консервативное.Режим больного должен быть постельным. Рекомендуют обильное питье (соки, морсы) по 2—2,5 л в сутки, пищу, богатую углеводами (пудинги, легкие мучные блюда, сырые и вареные фрукты и т. п.) и молочнокислыми белками (творог, кефир и т. п.). В связи с происходящим при остром пиелонефрите повышенным распадом белков больным назначают парентеральное введение белковых растворов.При улучшении состояния больного диету расширяют за счет легкоусвояемых белков (яичный омлет, телятина). Поваренную соль не ограничивают, если у больного нет тяжелого двустороннего поражения почек с повышением артериального давления.Основной лечебной мерой является воздействие на возбудителя заболевания антибиотиками и химическими антибактериальными препаратами в соответствии с данными антибиограммы.Лечение острого пиелонефрита следует начинать с наиболее эффективных антибиотиков и химических антибактериальных препаратов, к которым чувствительна микрофлора мочи, чтобы возможно быстрее ликвидировать воспалительный процесс в почке, не допуская перехода его в, гнойно-некротическую стадию. Для определения чувствительности флоры мочи к антибактериальным препаратам с помощью стандартных дисков необходимо 2 сут, а при использовании ускоренной методики на основе ТТХ-теста можно получить результаты через 6—9 ч. Метод может быть применен в любой поликлинике, так как для его использования не требуется бактериологическая лаборатория.Сущность методики заключается в том, что в ряд стерильных пробирок наливают по 2 мл мочи больного и 0,5 мл раствора ТТХ. Затем во все пробирки (кроме контрольной) добавляют какой-либо антибактериальный препарат в определенной дозе и ставят их в термостат при температуре 37° С на 6—9 ч. После этого оценивают результаты исследования. В процессе роста и размножения микроорганизмов образуются дегидрогеназы, которые переводят бесцветный раствор ТТХвтрифенилформазан, имеющий красный цвет. При полном подавлении реакции ТТХ флору мочи считают чувствительной к данному препарату, при снижении ее интенсивности по сравнению с реакцией в контрольной пробирке — слабочувствительной, а при интенсивности, аналогичной интенсивности реакции в контрольной пробирке, — нечувствительной.
В тех случаях, когда нельзя быстро определить чувствительность возбудителя заболевания к современным антибактериальным препаратам, приходится ориентировочно судить о чувствительности по виду микроорганизма, так как имеются данные о примерной чувствительности основных возбудителей пиелонефрита к современным антибактериальным препаратам (табл. 2). Если у больного острым пиелонефритом не удается выделить из мочи возбудителя заболевания, то, следовательно, проведенное до поступления в стационар антибактериальное лечение оказалось эффективным и его следует продолжить.
Таблица 2 Чувствительность основных возбудителей пиелонефрита к антибактериальным препаратам
| Вид микроба | Чувствительность к антибактериальным препаратам, % | |||||||||||||
| пенициллин | стрептомицин | левомииетин | тетрациклин | эритромицин | мономицин | неомицин | тетраолеан | ампициллин | карбенициллин | неграм(невиграмон) | гарамицин(гентамицинасульфат) | фурагин | ко* | |
| Кишечная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
| палочка | 5 | 12 | 52 | 23 | 8 | 56 | 54 | 43 | 65 | 72 | 54 | 78 | 48 | 74 |
| Палочка |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
| протея | 0 | 11 | 37 | 14 | 5 | 33 | 29 | 31 | 67 | 13 | 43 | 61 | 31 | 44 |
| Синегнойная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
| палочка | 0 | 2 | 13 | 2 | 1 | 12 | 10 | 15 | 8 | 58 | 23 | 33 | 24 | 27 |
| Стафилококк | 22 | 12 | 10 | 18 | 45 | 35 | 38 | 59 | 62 | 73 | 27 | 61 | 32 | 44 |
Значение сульфаниламидных препаратов в лечении пиелонефрита заметно возросло в связи с открытием и внедрением в клиническую практику комбинированных препаратов бисептола и потесептила, которые назначают по 1 г 2 раза в сутки в течение 7—10 дней. Они обладают широким спектром действия по отношению к большинству возбудителей неспецифических воспалительных заболеваний почек и мочевых путей, кроме синегнойной палочки. Менее эффективные сульфаниламидные препараты (сульфадиметоксин, этазол, уросульфан и др.) назначают по 0,5 г 4—6 раз в сутки. Сульфаниламидные препараты необходимо сочетать с обильным (не менее 2 л в сутки) приемом жидкости.На протяжении последних 20 лет в урологии успешно используют препараты нитрофуранового ряда (фурагин, фурадонин, солафур и др.). На грамотрицательную флору они действуют подобно сульфаниламидным препаратам, существенное воздействие оказывают на энтерококк и стафилококк. Положительным качеством нитрофурановых препаратов является то, что к ним медленно развивается резистентность инфекции мочи. Калиевая соль фурагина — солафур — хорошо растворяется в воде, что позволяет применять препарат для внутривенного введения. Несмотря на широкое применение нитрофурановых препаратов на протяжении многих лет чувствительность флоры мочи больных с неспецифическими воспалительными процессами почек и мочевых путей к ним существенно не снижается. Основной путь выведения нитрофурановых препаратов из организма—с мочой, поэтому-у больных с хронической почечной недостаточностью может наблюдаться интоксикация препаратом за счет его задержки в организме.
Невиграмон (синонимы: неграм, налидиксовая кислота) воздействует на большинство грамотрицательных микробов, в том числе и на вульгарный протей. Синегнойная палочка устойчива к препарату. Налидиксовая кислота оказывает бактерицидное действие на инфекцию как в кислой, так и в щелочной среде. Больше чем на 2 нед препарат назначать не следует из-за его относительной токсичности. Если возникает необходимость в применении налидиксовой кислоты более 2 нед, то дозу препарата следует уменьшить вдвое.Грамурин (оксалиновая кислота) — один из наиболее эффективных в настоящее время химических антибактериальных препаратов. Его назначают по 0,25 г 4 раза в сутки на протяжении 12—15 дней. Достоинством данного препарата является то, что к нему нередко оказываются чувствительными госпитальные штаммы микроорганизмов, которые обычно устойчивы к большинству применяемых антибиотиков и химических антибактериальных препаратов.Отечественный препарат нитроксолин аналогичен по химической структуре и действию хорошо зарекомендовавшему себя югославскому препарату 5-НОК. Нитроксолин обладает широким спектром действия в отношении основных возбудителей неспецифических воспалительных заболеваний почек и мочевых путей. Выделяется в больших количествах с мочой и может применяться для лечения пиелонефрита у больных с хронической почечной недостаточностью, когда другие препараты (невиграмон, сульфаниламиды) не накапливаются в моче в достаточной концентрации, необходимой для терапевтического воздействия.Из антибиотиков наиболее эффективны по отношению к возбудителям пиелонефрита карбенициллин (по 1 г 4 раза в сутки), ампициллин (по 0,5 г 6 раз в сутки), гентамицина сульфат (по 40 мг 4 раза в сутки или 80 мг 3 раза в сутки, внутримышечно), цепорин, кефлин (0,25 г 4 раза в сутки внутримышечно), канамицина дисульфат (по 0,5 г 2 раза в сутки внутримышечно), левомицетин (по 0,5 г 4 раза в сутки внутрь). Для того чтобы избежать развития устойчивости инфекции к применяемым антибиотикам и химическим антибактериальным препаратам при лечении пиелонефрита, их надо чередовать каждые 5—7 дней.Карбенициллин является препаратом выбора для воздействия на синегнойную палочку и вульгарный протей, так как в распоряжении врача имеется мало препаратов, способных воздействовать на эти виды микроорганизмов. Препарат малотоксичен, и при тяжелом течении инфекционно-гнойного процесса в почке, сопровождающегося септицемией, доза его может быть увеличена до 30 г. Препарат вводят внутривенно. Карбенициллин нельзя назначать больным, у которых имеется аллергия к пенициллину, ибо в этих случаях возникает аналогичная аллергическая реакция.Ампициллин активен против грамотрицательных и грамположительных микрооорганизмов. Стафилококки, образующие пенициллиназу, инактивируют ампициллин, и он не оказывает на них воздействия. Препарат активен при любой реакции мочи.
Полусинтетические цефалоспорины дают эффект при инфекции, вызванной протеем, кишечной палочкой — гемолитическим стрептококком, плазмокоагулирующим стафилококком, а также стафилококком, образующим пенициллининазу.Гентамицина сульфат оказывает бактерицидное действие на грамположительныр и грамотрицательные бактерии, в том числе на разные виды протея и синегнойную палочку. При нормальной функции почек доза препарата 160—240 мг/сут. Поскольку гентамицина сульфат выделяется почками путей фильтрации, то его следует назначать с осторожностью у больных со сниженной функцией почек. При снижении клубочковой фильтрации ниже 60 мл/мин дозу препарата следует уменьшать вдвое.Канамицина дисульфат обладает бактерицидным свойством подобно гентамицину, так как относится к одной с ним группе антибиотиков — аминогликозидам. Эти препараты более активны при щелочной реакции мочи. Особая ценность препарата заключается в том, что он весьма эффективен против вульгарного протея, который обычно устойчив ко многим антибиотикам. Препарат, так же как и гентамицина сульфат, выделяется в основном с мочой путем, клубочковой фильтрации, поэтому его следует применять с осторожностью у больных со сниженной функцией почек, тем более что он обладает токсичностью по отношению к VIII паре черепных нервов, а следовательно, может привести к глухоте.Тетраолеан (синоним: сигмамицин) обладает широким спектром действия и в первые годы его применения был весьма эффективным антибактериальным средством. В настоящее время многие виды грамположительных и грамотрицательных бактерий утратили свою чувствительность к этому антибиотику, поэтому его не следует назначать без данных антибиограммы, в том числе и внутривенно. ,Антибактериальная терапия должна продолжаться непрерывно не менее 6 нед, чтобы уменьшить вероятность рецидива заболевания и перехода его в хроническую форму. Это связано с тем, что при благоприятном течении острого пиелонефрита от момента проникновения инфекции в почку до полной ликвидации воспалительного процесса проходит в среднем 5 нед.В последние годы антибактериальные препараты успешно комбинируют с лекарствами, дающими иммуностимулирующий эффект. Из них наиболее эффективны декарис (левамизол), который назначают внутрь по 150 мг 1 раз в неделю в течение 6—8 нед, и про- дигиозан — по 50 г 1 раз в неделю внутримышечно, также в течение6—8 нед. Иммуностимулирующим свойством обладают также витамины, экстракт алоэ и другие препараты.У большинства больных при рано начатом лечении острого первичного пиелонефрита течение его благоприятное. Спустя, 3—5 сут температура тела снижается до нормальных цифр, улучшается общее состояние, уменьшаются, а затем проходят боли в поясничной области. Бактериурия исчезает в течение 1-й недели, лейкоцитурия — позже, спустя 7—10 дней после бактериурии. СОЭ уменьшается до нормальных цифр в ближайшие 3—4 нед. Более продолжительное время сохраняется общая слабость, но примерно через 3—4 нед от начала заболевания у большинства больных наступает клиническое выздоровление.Однако у некоторых больных при неблагоприятных условиях (особо вирулентная инфекция, значительное ослабление иммунобиологических сил организма) первичный острый пиелонефрит может протекать бурно и через 2—3 сут развиваются апостематозный пиелонефрит или множественные карбункулы почки, вследствие чего необходимо прибегать к оперативному вмешательству — декапсуля- ции почки, вскрытию гнойников, при тотальном поражении — нефрэктомии.При благоприятном течении острого первичного пиелонефрита больные находятся на стационарном лечении в среднем 10—12 дней, после чего продолжают непрерывный прием антибактериальных препаратов до 6 нед в амбулаторных условиях под систематическим наблюдением уролога.После клинического выздоровления следует сделать перерыв в антибактериальном лечении на 2—3 нед. Затем необходимо произвести детальное контрольное исследование мочи и крови больного. Исследование мочи должно включать в себя общий анализ, количественный подсчет лейкоцитов, эритроцитов и цилиндров по одной из методик, а также определение степени бактериурии и характера микрофлоры мочи.При наличии у больного ремиссии заболевания ему проводят противорецидивные курсы антибактериального лечения продолжительностью 7—10 дней ежемесячно в течение 6 мес. Для лечения целесообразно использовать те препараты, к которым ранее была выявлена чувствительность возбудителя пиелонефрита. В последующем при отсутствии признаков обострения заболевания контрольные обследования больного проводят 1 раз в 3 мес на протяжении 2 лет. Необходимость противорецидивного лечения и длительного контрольного диспансерного наблюдения за больными, перенесшими острый первичный пиелонефрит, диктуется тем, что при обследовании этих больных в отдаленные сроки (через 2—2'/2 года после атаки пиелонефрита) устанавливают хроническую форму заболевания у 20—25% из них.
Прогноз первичного острого пиелонефрита
Прогноз острого первичного пиелонефрита благоприятен при условии, что проведенное антибактериальное лечение привело к стойкой ремиссии заболевания. Если же острый пиелонефрит переходит в хроническую форму заболевания, то прогноз становится неблагоприятным из-за развития осложнений (хроническая почечная недостаточность, нефрогенная артериальная гипертензия, мочекаменная болезнь).
Вторичный острый пиелонефрит
Симптоматика и клиническое течение
Вторичный острый пиелонефрит отличается от первичного по клинической картине большей выраженностью симптомов местного характера, что позволяет скорее и легче распознать заболевание. Самой частой причиной вторичного острого пиелонефрита (примерно у % больных) являются камни почки и мочеточника, затем идут аномалии мочевых путей, беременность, стриктура мочеточника и мочеиспускательного канала, аденома предстательной железы, а у детей — инфравезикальная обструкция. При наличии камня или другого окклюзирующего фактора атаке пиелонефрита нередко предшествует типичный приступ почечной колики. Застой мочи и инфекция приводят к более выраженной клинической картине острого пиелонефрита, чем при первичном воспалительном процессе в почке. Самочувствие больного быстро ухудшается: повышается температура тела, которая удерживается на цифрах 38—39°С, усиливаются общая слабость, адинамия, головная боль, жажда, сухость во рту, появляются рвота, эйфория, тахикардия. Боли в поясничной области принимают постоянный интенсивный характер. Пальпируется увеличенная, плотная и болезненная почка. Усиливается и становится «огненной» болезненность при пальпации в подреберье, резко выражен симптом Пастернацкого. Наблюдается выраженное защитное напряжение поясничных мышц и передней брюшной стенки.
Диагностика
В анамнезе обращают внимание на бывшие ранее приступы почечной колики и отхождение конкрементов, расстройства мочеиспускания, травмы, перенесенные ранее простатит, уретрит. Из объективных данных наиболее ценными для диагностики вторичного острого пиелонефрита являются высокая, гектического характера температура тела и особенно потрясающий озноб, а также перечисленные выше местные симптомы в области пораженной почки.Важное значение для подтверждения диагноза имеют лабораторные методы исследования. Бактериурия и лейкоцитурия всегда выражены, кроме случаев, когда имеется полная окклюзия мочеточника пораженной почки. В моче содержится большое число активных лейкоцитов (50% и более), и у большинства больных обнаруживают клетки Штернгеймера — Мальбина. Бактериурия чаще, чем при первичном остром пиелонефрите, обусловлена бактериями группы протея и синегнойной палочкой. Часто наблюдается протеинурия с содержанием белка около 1 г/л. Иммунохимический анализ мочи выявляет наличие среди уропротеинов белков, молекулярная масса которых не превышает 200 000. Тубулярный тип протеинурии сочетается с ее селективным характером.Как правило, имеется высокий лейкоцитоз крови и сдвиг лейкоцитарной формулы крови влево с нейтрофилезом за счет увеличения палочкоядерных нейтрофилов (до 15—20%, а иногда и более) и с появлением более юных форм. СОЭ всегда увеличена в среднем до 40—45 мм/ч.Для установления стороны заболевания при одностороннем пиелонефрите или наибольшего поражения при двустороннем процессе диагностическую ценность имеет определение сравнительного лейкоцитоза. Подсчитывают количество лейкоцитов в крови, взятой из пальца и обеих поясничных областей. Более высокий лейкоцитоз крови указывает на сторону заболевания.Содержание мочевины в сыворотке крови бывает повышено примерно у 25—30% больных тяжелым вторичным острым пиелонефритом, так как у многих из них имеется двусторонний воспалительный процесс в почках. При одностороннем заболевании повышение содержания мочевины в сыворотке крови может зависеть от резорбции мочи из пораженной почки вследствие лоханочнопочечных рефлюксов и токсического воздействия на контралатеральную почку.Хромоцистоскопия у больных вторичным острым пиелонефритом в ряде случаев позволяет установить наличие, степень и причину нарушения пассажа мочи из почки. Удается выявить буллезный отек устья мочеточника при камне в интрамуральном отделе мочеточника или уретероцеле как причину нарушения пассажа мочи.Рентгенологические методы исследования занимают наиболее важное место в диагностике вторичного острого пиелонефрита. Обзорная рентгенография мочевой системы позволяет выявить дополнительные тени, подозрительные на камни почки или мочеточника, а также увеличенные размеры пораженной почки, нечеткость контура поясничной мышцы и легкий сколиоз позвоночника в сторону поражения. На экскреторных урограммах у больных с окклюзией мочевых путей тень рентгеноконтрастного вещества в пораженной почке и по ходу мочеточника или вовсе не определяется, или (при частичной непроходимости) появляется позже, заполняя расширенные выше препятствия мочеточник, лоханку и чашечки. Это лучше определяется на более поздних урограммах (через 40—50 мин, 1 1/2 ч и позже).Ретроградную уретеропиелографию следует выполнять только по строгим показаниям. Она необходима при рентгенонегативных камнях или других причинах нарушения пассажа мочи, которые не удается четко установить без данного исследования, а в то же время нужно срочно решить вопрос об оперативном вмешательстве. При этом катетеризация мочеточника может иметь одновременно и лечебное значение.
Дифференциальная диагностика
Поскольку основным фактором в развитии острого вторичного пиелонефрита является обструкция мочевых путей, то ранним клиническим симптомом являются боли в области пораженной почки, нередко типа почечной колики. Это обстоятельство облегчает дифференциальную диагностику острого вторичного пиелонефрита с общими инфекционными заболеваниями, острым аппендицитом и острым холециститом. Положительный симптом Пастернацкого, дизурия, бактериурия, лейкоцитурия, большое количество активных лейкоцитов в моче, снижение или отсутствие функции почки на стороне заболевания свидетельствуют в пользу острого вторичного пиелонефрита. Острый вторичный пиелонефрит, обусловленный камнем нижней трети мочеточника, в ряде случаев необходимо дифференцировать от острого воспаления придатков матки. Боли внизу живота, сопровождающиеся симптомами раздражения тазовой брюшины, увеличенные и болезненные придатки при влагалищном исследовании, отсутствие лейкоцитурии и бактериурии, ненарушенный пассаж мочи позволяют диагностировать острый аднексит.
Лечение
Лечение вторичного острого пиелонефрита следует начинать с восстановления пассажа мочи из почки.При остром пиелонефрите, вызванном окклюзией мочеточника камнем небольших размеров, позволяющих надеяться на его самостоятельное отхождение в дальнейшем, и в ранние сроки (от 1 до 3 сут) от начала острого воспалительного процесса в почке попытка восстановления оттока мочи может быть предпринята с помощью катетеризации мочеточника. Если удается провести катетер мимо камня в лоханку, эвакуация ее содержимого приводит к быстрому купированию атаки острого пиелонефрита. Ебли же катетеризация лоханки по тем или иным причинам (чаще всего в связи с непреодолимым препятствием в месте нахождения в мочеточнике камня) не удается, а лекарственная терапия не приводит к ликвидации атаки острого пиелонефрита в течение первых 3 сут, производят экстренное оперативное вмешательство — уретеролитотомию.При окклюзии лоханочно-мочеточникового сегмента или мочеточника камнем, размеры которого не позволяют надеяться на его быстрое самостоятельное отхождение, сразу применяют оперативное лечение. В процессе подготовки больного к операции как временная мера допустима катетеризация мочеточника или лоханки почки.Мочеточниковый катетер создает отток мочи из лоханки почки, и на этом фоне целенаправленная интенсивная антибактериальная терапия приводит к улучшению состояния больного, снижению температуры тела до нормальных цифр, исчезновению озноба, уменьшению болей в области почки, снижению лейкоцитоза в крови. Атака острого пиелонефрита купируется. Однако в моче больных острым вторичным пиелонефритом всегда содержится большое количество слизисто-гнойных хлопьев, которые могут закупорить просвет мочеточникового катетера и вновь нарушить пассаж мочи. Это, как правило, приводит к новому обострению воспалительного процесса в почке и вынуждает к операции.При вторичном остром пиелонефрите в ранней стадии заболевания (2 — 3 сут), когда предполагают наличие серозного или незначительного гнойного воспалительного процесса в почке, можно ограничиться удалением камня из лоханки или мочеточника без дренирования лоханки почки. В более поздние сроки заболевания (4 — 6 сут), когда уже возник гнойно-некротический процесс в почке, удаление камня почки или мочеточника должно сопровождаться обязательным дренированием лоханки почки путем пиело- или нефропиелостомии.В еще более поздние сроки гнойно-воспалительного процесса в почке с признаками выраженной интоксикации организма основная цель оперативного вмешательства состоит в дренировании и декапсуляции почки, а устранение причины возникновения вторичного острого пиелонефрита (например, удаление камня мочеточника) допустимо лишь в том случае, если оно не усложняет операцию и не отягощает состояние больного. При множественных карбункулах почки, гнойном расплавлении ее паренхимы, пионефрозе и хорошей функции контралатеральной почки прибегают к нефрэктомии.Необходимо еще раз подчеркнуть, что консервативное лечение больных острым пиелонефритом при наличии окклюзии мочевых путей не приносит успеха, несмотря на применение самых мощных антибиотиков и химических антибактериальных препаратов. И наоборот, своевременное устранение препятствия оттоку мочи иди самостоятельное отхождение мелкого камня мочеточника приводит - к быстрому купированию атаки острого пиелонефрита.
Прогноз
Прогноз вторичного острого пиелонефрита менее благоприятен, чем первичного, так как у этих больных воспалительный процесс в почке гораздо чаще переходит в хроническую форму. Успех лечения пиелонефрита, а следовательно, и его прогноз в основном зависят от восстановления оттока мочи из почки.
medpuls.net