Особенности поражения блуждающего нерва и методы терапии. Поражение блуждающего нерва при шейном остеохондрозе
Блуждающий нерв, симптомы и лечение патологии
Блуждающий нерв считается 10 парой среди 12 черепно-мозговых нервов, но в отличие от других нервов он берет начало в черепной коробке и спускается вниз по шее к органам брюшной полости. Именно поэтому нерв имеет такое название – блуждающий. На латыни нерв называется n. vagus, является смешанным нервом и отвечает за работу многих органов, поэтому его ущемление или воспаление опасны не только возникновением симптомов боли, но и нарушением в работе органов и систем человека. Рассмотрим, что же такое блуждающий нерв, симптомы и лечение его патологических состояний.
Спускаясь от мозговой оболочки через наружную часть уха в шею, странствующий нерв разделяется на три части (ветви), каждая из которых отвечает за определенные функции. Так, у человека с помощью глоточной ветви регулируется глотательная функция, гортанная ветвь управляет языком, функцией голосовых связок. Ну а остальная часть нерва спускается в грудную клетку, где он ложится на яремную вену, следуя к области верхней апертуры грудной клетки. В грудине нерв отвечает за иннервацию аорты, трахеи, пищевода, желез (это вилочковая и щитовидная железы). Кроме этого, блуждающий нерв связан с лимфоузлами на шее, органами дыхания (бронхи, легкие) и органами ЖКТ (печень, селезенка, поджелудочная железа, кишечник), а также иннервирует мочевой пузырь и работу матки. Следовательно, признаки поражения нерва могут проявляться в любой части его расположения, и без обследования будет сложно выявить причину сбоев.

Анатомия и физиология
Выделяют две ветви блуждающего нерва – правую и левую, которые имеют некоторые отличия. Начало обеих ветвей нерва одинаковое, на выходе основания черепа, где расположен продолговатый мозг. Дальше нерв спускается через отверстие в черепе, проходит по задней поверхности яремной вены и спускается к грудной клетке, к ее верхней границе. Тут и начинаются различия в правом и левом нерве, так как правая ветвь расположена в близости от зоны, где находится подключичная артерия, а левая ветвь прилегает к дуге аорты. Обогнув бронхи, нервы проходят вблизи пищевода, продолжают спускаться книзу, к брюшной области. Именно в эпигастрии нерв разделяется на мелкие ветви, каждая из которых иннервирует участок – диафрагму, солнечное сплетение, органы брюшины.
В структуру вагуса входят три типа волокон:
- Получение импульсов мозга осуществляется благодаря чувствительным волокнам, которые берут начало в органах дыхания, пищеводе, желудке, сердце и наружном слуховом проходе.
- С помощью двигательных волокон происходит передача импульсов обратно. Импульсы подходят к мышцам глотки, гортани и неба.
- Благодаря парасимпатическим волокнам, регулируется вегетативная функция работы сердца и сосудистой оболочки. А также волокна сужают просветы в бронхах, усиливают функцию перистальтики в кишечнике и влияют на работу органов груди, брюшной полости, которые взаимосвязаны с вагусом.

У нерва есть 4 отдела, каждый из которых выполняет свои функции.
1-й расположен в головном отделе и, благодаря волокнам нерва, иннервируется твердая оболочка мозга, почему при повреждении этого отдела возникают приступы мигрени. А также этим отделом регулируется работа внутреннего уха.
На шее расположен 2-й отдел вагуса, отвечающий за функции глоточных и гортанных мышц. Если происходит воспаление этого участка нерва, то человек страдает от потери голоса, дисфагии. Участок нерва соединяется с сердечным и пищевым сплетением.
3-й отдел считается грудным, его конец приходится на уровень диафрагмы. Отдел отвечает за иннервацию в пищеводе и легких, кроме того, частично нерв влияет на работу сердца и бронхов.
4-я ветвь вагуса оказывает влияние на функционирование желудка, поджелудочной железы и печени, следовательно, если возникают случаи ущемления этого участка, то наблюдаются проблемы в органах ЖКТ.
Больше всего блуждающий нерв активен в темное время суток, ночью. Это связано с тем, что нерв регулирует работу парасимпатического отдела вегетативной системы. По ночам вагус замедляет работу сердца, снижается функция сокращения гладкой мускулатуры и бронхов. При нормальном функционировании он обладает функцией защитных рефлексов, то есть вызывает кашель, рвоту, икоту.
Причины поражения нерва
Возникает поражение блуждающего нерва по ряду причин, причем в большей мере виною являются другие заболевания в организме. Патология отмечается при сахарном диабете, когда инсулин недостаточно поступает в кровь, из-за чего повреждаются сосуды, нарушается функция кровоснабжения, поэтому возникают застойные явления. Так, увеличивается давление на нерв.

Бактерии и вирусы приводят к воспалению нерва. Вагус воспаляется после перенесенного туберкулеза, при хронических формах тонзиллита, гайморита. Выработка токсинов микроорганизмами, попавшими в организм, приводит к отравлению крови и увеличивается риск развития воспаления в органах, поэтому поражаться может и нерв. Вирус иммунодефицита нарушает работу иммунной системы, отчего возможна вероятность присоединения и инфекционных процессов.
Поражаться нерв может и от механических факторов. Защемление нерва проявляется при хирургическом вмешательстве, после перенесенных травм. При болезни Паркинсона из-за сокращений мышц бывает защемление вагуса. К другим причинам, вызывающим патологию, приравнивают наличие опухолей в организме, воздействие алкоголя, наркотиков. Часто нерв ущемляется из-за опухолей, расположенных в головном мозге, при наличии гематом после травм или инсульта.
Симптомы
Симптоматика воспаления блуждающего нерва схожа с признаками многих заболеваний и зависит от места поражения вагуса. Если поражается головной участок нерва, то наблюдается поражение мягкого неба, оно начинает провисать с одной стороны. Если открыть рот, то видно отклонение языка и небного язычка к непораженной стороне. Изменяется характер голоса, преобладает хрипота, меняется тембр.
Пациент страдает во время приема пищи, так как затруднена функция глотания. Так как нерв влияет на слюноотделение, то человека мучает скопление слюны, которая может попасть в трахею и легочную систему, а это чревато осложнениями. Обычно заканчивается попадание слюны пневмониями.

Если происходит защемление блуждающего нерва в шейном отделе, то возникает чувство болезненности, многие думают, что у них начался хондроз. Кстати, так как вагус связан со многими органами и системами, с помощью его нейростимуляции лечат некоторые болезни, включая хондроз, артрит. Дело в том, что ревматоидный артрит (блуждающий артрит) сильно поражает суставы, вызывает хондроз, поэтому для остановки прогрессирования болезни может применяться стимулирование нерва благодаря эклектическому воздействию.
Если нерв поражается в области расположения желез, то увеличивается выработка внутренней секреции, отчего страдают органы ЖКТ. Большое количество желудочного сока вызывает развития язв в желудке или кишечнике, может развиться панкреатит.
Патология вагуса приводит к развитию параличей его участка, отчего нарушается работа соответствующего органа. Так, появляются сбои в работе сердца и сосудов, что вызывает брадикардию, приводит к бронхоспазму, усиливая кашель и рвоту. Кстати, такие последствия могут быть опасны для жизни человека, ведь может произойти приступ удушья. Встречаются нарушения слуховой функции, сбои в работе мочеполовой системы, включая почки.
Диагностика
Выявить патологию нерва оказывается не так просто, тем более заболевание встречается редко, поэтому врачи не всегда обращают внимание на специфику симптоматики. Чтобы этого не было, следует попасть на консультацию невропатолога, который знает специфику поражение черепных нервов. Невропатолог определит изменение в голосе, проведет осмотр области неба. Во время кашля, дыхания или разговоров хорошо определяются неврологические симптомы поражения вагуса.

Если есть сомнения насчет постановки диагноза, то назначается процедура магнитно-резонансной томографии, при котором изучается работа нервного ствола. Могут быть назначены исследования — КТ, ЭКГ. Если есть подозрение, что у человека хондроз, то проводится рентген-диагностика. Кстати, если выявляется хондроз, то нужно принимать меры, чтобы его лечить, так как проблемный позвоночник может угрожать ущемлением нервов и сосудов, идущих к мозгу. Другие методы обследования назначаются по показаниям и зависят от предъявляемых жалоб пациента и сбоев в работе органов и систем.
Лечение
В первую очередь, чтобы избавиться от поражения нерва, нужно вылечить сопутствующие болезни. Если есть хандроз отдела позвоночника, сбои в работе гормональной системы и хронические очаги, следует осуществить их лечение, вполне возможно, тогда и восстановится работа нерва.
Если у пациента возникают осложнения, которые опасны для жизни и здоровья человека, связанные с поражением вагуса, то назначается лечение в неврологическом отделении. Основа лечения – это гормональная терапия, кстати, применяемая для лечения многих болезней, которые приводят к патологии блуждающего нерва. Если причиной патологии являются вирусы и микробы, то показан курс антибиотиков, противомикробных средств, дезинтоксикационная терапия.
Для улучшения работы нервной системы назначаются витамины группы B в виде комплексных препаратов. К ним относят Мильгам, Нейровитан, Нейробекс. Для нормализации сна может понадобиться курс антигистаминов, седативных средств.
Стоит отметить, что часто люди путают блуждающий артрит с поражением нерва, но это ошибочное мнение. Блуждающий артрит связан с поражением суставов, причем патология опасна краткосрочными периодами обострения и ремиссии. Блуждающий артрит может быть связан с заболеваниями мозга, но не вагуса.
Специальной профилактики воспаления нерва нет, так как заболевание специфично, возникает редко и может быть связано с патологией как в мозге, так и в грудной клетке или шее. Но для того чтобы уменьшить шанс развития воспаления, нужно в общем оздоравливать организм, лечить хронические очаги. Если у человека возникли специфические симптомы, характерные поражению нерва, при этом была перенесена операция или травма, то необходимо скорее посетить врача-невропатолога, так как раннее лечение позволит избежать осложнений.
drpozvonkov.ru
какая связь и как лечить?
Шейный остеохондроз – это заболевание, при котором происходят изменения в тканях, соединяющих позвонкишейного отдела позвоночника, приводя к окостенению мягких тканей. При таком изменении, шейные позвонки, становятся намного, так сказать менее подвижными, появляется сильная боль при движении шеей. В этом случае следует понимать, что шейный остеохондроз и нервы взаимосвязаны между собой.

Причиной «окостенения» позвонков является, в первую очередь недостаточная активность пациента, сидячий образ жизни, отсутствие разумной физической нагрузки, необходимой для поддержания мышечной и соединительной тканей в тонусе.
Не секрет, что современная жизнь для многих, заключается в проведение долгих часов рабочего дня перед компьютерным монитором практически неподвижно, сидении в общественном транспорте, и опять же, сидении перед экраном телевизора.
Количество людей, живущих с остеохондрозом, увеличивается в геометрической прогрессии. Жертвами этого недуга становятся, как нетрудно догадаться, люди, ведущие сидячий образ жизни, те, чья профессиональная деятельность связана с работой за компьютером или перевозками (водители-дальнобойщики, таксисты и т.д.). Дополнительно отметим, что в группе риска бухгалтера, офисные работники, программисты, айтишники. В последнее время, заболевание «помолодело», возросло количество подростков и молодых людей, страдающих этим недугом.
Видео по теме:
Человек (как вид), имеет предрасположенность к этому недугу из-за вертикального положения тела при ходьбе. В таком положении на позвоночник оказывается огромное давление, происходит сдавливание, компрессия, от чего страдают сами позвонки, но в гораздо большей мере межпозвоночные ткани. Лишний вес усугубляет опасность, ведь при наличии лишних килограммов, нагрузка на позвоночник будет еще больше.
Неправильная поза при сидячей работе, или во время сна, когда позвоночник искривлен, разумеется, не улучшают прогноз. Спровоцировать возникновение остеохондроза может и излишняя физическая нагрузка, особенно перенесение тяжестей.
ЧТО ВАЖНО ЗНАТЬ ПРО НЕРВНУЮ СИСТЕМУ?
Через шейный отдел позвоночника проходит огромное количество нервов, а еще мелких артерий, питающих головной мозг, в том числе позвоночная артерия, «главный поставщик» головного мозга. Именно поэтому, особенно опасны изменения в этой части, ведь в результате нарушений в головной мозг перестанут поступать кислород и питательные вещества, необходимые для нормальной жизнедеятельности.
Смещение, искривление позвонков защемляет нервы, это приводит к тому, что нервные импульсы в мозг и от него не передаются, необходимые для жизни функции органов нарушаются. Боли – это обязательный спутник защемления нервов, из-за скопления нервов в шее боль может возникнуть в разных частях тела.
Защемление нерва при остеохондрозе, и какие бывают виды защемления?
При защемлении нервные корешки придавливаются мышцей, позвонком, межпозвоночным диском.
Существует несколько видов таких защемлений:
- пояснично-крестцовое;
- грудное;
- шейное.
Как видим, они разнятся по месту защемления. Самыми частыми являются защемления в шейном отделе. Они несут особую опасность, потому что способны привести к летальному исходу. И этот фактор касается не только инвалидности, но и даже смертельного исхода.
СИМПТОМЫ И ПРИЧИНЫ НЕРВОЗНОСТИ
В результате защемления тригеминального нерва при шейном остеохондрозе возникает сильная боль, человек обращается к доктору, и это, естественно, что правильное решения. Но симптоматика недуга очень разнообразна, она может зависеть от многих факторов. Таким образом, отмечаем самые главные очаги или симптомы болезни:
- ограниченность движений шейного отдела;
- частые головные боли;
- головокружения;
- сильная слабость;
- нарушение координации;
- проблемы (ухудшение) со слухом;
- проблемы со зрением;
- слабость в руках;
- жжение между лопатками.
Следует отметить, что это далеко не все симптомы заболевания, потому что есть еще повышение температуры тела, повышение или резкое снижение артериального давления, множество других, проявляющихся вовремя защемления нервных окончаний.
ШЕЙНЫЙ ОСТЕОХОНДРОЗ И ВЕГЕТОСОСУДИСТАЯ ДИСТОНИЯ
Остеохондроз является основной, и наиболее частой причиной возникновения и развития вегетососудистой дистонии (ВСД). Положение усложняется тем, что ВСД может быть самостоятельным заболеванием, а может быть симптомом шейного остеохондроза, и не всегда, выявив такое заболевание как ВСД, диагносты идут дальше, то есть не выявляют истинную причину возникновения заболевания. Да и нередки случаи ошибок, ведь симптомы очень схожи у этих двух заболеваний
Но, не поняв причину, невозможно избавиться от недуга. Так, при ВСД изменение давление вызвано сбоем в работе нервной системы, а при остеохондрозе – нарушение кровотока сосудов головы из-за их сдавливания.
Вегетососудистая дистония, может стать одним из симптомов при шейном остеохондрозе в результате подвывиха первого позвонка со смещением. Обнаружить такое изменение строения позвонков шейного отдела возможно только при помощи исследования рентгеном.
Признаки развивающейся вегетососудистой дистонии бывают:
- шаткая, неуверенная походка в результате нарушений работы вестибулярного аппарата;
- приступы паники;
- сонливость;
- головокружения;
- головные боли;
- раздражительность.
Самое главное понимать, что одна болезнь провоцирует прогрессирование второй, и наоборот. Очень важно своевременно обследоваться, чтобы избежать негативных последствий.
СВОЕВРЕМЕННАЯ ДИАГНОСТИКА
 Нет единого симптома, позволяющего с точностью определить остеохондроз шейного отдела позвоночника. Симптомы, которые появляются, отличаются разнообразием и некоторой неопределенностью. Зачастую, пациент вынужден пройти осмотр у докторов разных специализаций, чтобы подтвердилось подозрение остеохондроза.
Нет единого симптома, позволяющего с точностью определить остеохондроз шейного отдела позвоночника. Симптомы, которые появляются, отличаются разнообразием и некоторой неопределенностью. Зачастую, пациент вынужден пройти осмотр у докторов разных специализаций, чтобы подтвердилось подозрение остеохондроза.
Диагностировать же наличие шейного остеохондрозавозможно лишь на основе таких исследований, как: томография (компьютерная и магнитно-резонансная), рентген.
Следует отметить и тот факт, что тройничный нерв начинает негативно воздействовать на весь организм, в особенности, когда начинает беспокоить человека – побаливать. Назначает в таком случае лечение только невропатолог, который внимательно смотрит обследования и анализы. На основе этих фактор составляется диагноз и конечно же, назначается излечение.
Какие необходимо принимать препараты?
Лечить заболевание нужно комплексно, прибегая к медикаментозным и немедикаментозным методам, их симбиозу, а в особо тяжелых случаях и к оперативному вмешательству.
Среди медикаментов, используемых при лечении, можно объединить такие группы:
| 1. | Анальгетики и другие болеутоляющие средства. | Для облегчения болезненных спазмов. |
| 2. | Противовоспалительные препараты. | Здесь идет речь как о стероидных, так и нестероидных. |
| 3. | Миорелаксанты и хондропротекторы. | Расслабляют мышечный тонус и восстанавливают хрящевые ткани. |
| 4. | Витамины и различные микроэлементы. | В особенности группы В, ведь они улучшают питание тканей и ускоряют заживление. |
| 5. | Мази, гели с противовоспалительным и нагревающим эффектом. | Имеют обогревающий эффект, тонизируют, расслабляют, убирают воспалительные процессы. |
В некоторых случаях, прописывается еще и применение препаратов для улучшения кровоснабжения мозга, либо от резкого понижения или повышения артериального давления.
Для лечения широко применяется массаж. С его помощью достигается расслабление мышц (что приводит к снижению боли), а еще усиление кровообращения. Неплохо прибегать к этому методу и для профилактики. Допускается самомассаж.
Физиотерапевтические процедуры для лечения остеохондроза применяются в комплексе, направленном на уменьшение отеков, снятие болевых синдромов, усиления кровообращения.
Гимнастика является обязательной на всех стадиях заболевания, а еще для профилактики заболевания. Можно повисеть на турнике так, чтобы ноги не касались земли на протяжении 20 секунд, постепенно увеличивая нагрузку. Эта процедура помогает не менее, чем лечебная физкультура и осанка со временем полностью выравнивается.
При применении иглоукалывания достигаются хорошие результаты в избавлении от болезненных ощущений, а также для расслабления мышц, нормализации общего состояния пациента, релаксации. Дополнительно существует целый ряд методов лечения народной медицины, поэтому шейный остеохондроз и нервы – это излечимо.
Источник: http://pozvonochnikpro.ru/osteohondroz/shejnyj/nervy.html
ipozvonochnik.ru
Остеохондроз и защемление нерва: виды, симптомы и лечение
Остеохондроз относится к самым распространенным заболеваниям в мире. Его развитие связано с обменными нарушениями, провоцирующими дегенеративные изменения в позвоночнике. Основным симптомами патологии является боль. Она возникает вследствие раздражения или защемления нерва. В тяжелых случаях защемление может стать причиной нарушения функций внутренних органов, а при локализации зоны поражения в шейном отделе – сильных головных болей и нарушения мозгового кровообращения. При значительном защемлении нерва в позвоночнике возможна компрессия спинного мозга, приводящая к нарушению чувствительной и двигательной функций конечностей, в тяжелых случаях – к парезам и параличам.
Виды защемления
Защемлением нерва называется состояние, которое возникает вследствие сдавления отходящих от спинного мозга нервных корешков позвонками, грыжей, протрузией или спазмированными мышечными волокнами. Этот процесс часто сопровождается интенсивным болевым синдромом.
 Защемление шейного нерва
Защемление шейного нерваВ зависимости от локализации остеохондроза выделяют три вида защемления нерва:
- в шейном отделе;
- в грудном отделе;
- в пояснично-крестцовом отделе.
Самыми часто встречающимися формами являются защемление шейного и седалищного нервов.
Говоря об этом состоянии, обычно подразумевают приступ острой боли в определенной части спины, однако следствием защемления, помимо болевого синдрома, могут стать также снижение чувствительности или онемение в иннервируемой зоне, а также нарушение функции внутренних органов. Симптоматика обусловлена тем, какой конкретно нерв оказался сдавленным. Нервы делятся на три типа:
- чувствительные;
- двигательные;
- вегетативные.
Основным проявлением защемления чувствительного нерва при остеохондрозе является сильная боль: она заставляет пациентов обратиться за профессиональной помощью. Что касается защемления двух другие типов нервов (вегетативных и двигательных), они могут в течение определенного времени игнорироваться больными, что чревато развитием осложнений.
Симптомы
Клинические проявления защемления зависят от нескольких факторов:
- зоны поражения;
- наличия воспалительного процесса;
- степени сдавления;
- его причины.
Шейный отдел
В области шеи расположено восемь нервов. При защемлении любого из них могут возникать болевые ощущения в шее, а также покалывание и онемение в зонах иннервации.
Сдавление различных нервов приводит к развитию разной клинической картины
- К первым симптомам защемления шейного нерва относится боль в плече. Она возникает вследствие сдавления нерва, расположенного в позвонке С5. Помимо боли, могут наблюдаться мышечная слабость и онемение плечевой зоны.
- Болевые ощущения и онемение в верхних конечностях проявляются при поражении нерва в позвонке С6. В этих случаях пациент ощущает боль во всей руке до большого пальца. Возможно также онемение запястья.
- При защемлении нерва в позвонке С7 боль распространяется по руке до среднего пальца, часто сопровождаясь онемением и покалыванием.
- Ограничение двигательной активности или дисфункция руки могут быть следствием защемления нерва, управляющего моторикой небольших мышц верхних конечностей. Нерв находится в позвонке С8.
Защемление нерва нередко сопровождается сдавлением кровеносных сосудов, вследствие чего резко ухудшается кровоснабжение определенной области. Так, при шейном остеохондрозе ущемленный нерв провоцирует боли в зоне шеи, но также может приводить к возникновению шума в ушах, цервикогенных головных болей, ухудшению зрения и слуха, снижению работоспособности, памяти и появлению других симптомов, обусловленных плохим кровоснабжением.
Грудной отдел
Защемление в среднем отделе позвоночника – явление не очень распространенное из-за небольшой подвижности данной зоны. В грудном позвоночном отделе нередко зажимается чувствительный или вегетативный нерв. При этом появляется очень сильная боль в левой части, в области сердца. Иногда она бывает колющей или пульсирующей и почти не отличается от сердечных болей. Сходство усиливается из-за одновременного возникновения проблем с дыханием: попытка глубоко вдохнуть может спровоцировать резкое усиление болевых ощущений. Возможно также нарушение сердечного ритма. Появляется ощущение скованности в груди, усиливающееся практически при любом движении. Как правило, боль распространяется от ребер по направлению к позвоночному столбу. Клиническая картина почти аналогична ишемии или сердечному приступу, что нередко приводит к постановке ошибочного диагноза. Дифференцировать боли, являющиеся следствием защемления нерва в шейном отделе, от болей, связанных с сердцем, можно посредством приема сердечных препаратов: при остеохондрозе они не помогают.
Сильное передавливание нерва провоцирует появление интенсивных болей в области желудка. Они напоминают болевой синдром, свойственный колитам, гастроэнтеритам, язвам. Отличить боли при остеохондрозе от желудочных можно при помощи приема спазмолитика: при проблемах с желудком препараты помогают, а при невралгии они совершенно бесполезны.
Состояние пациента резко ухудшается при возникновении мышечного спазма. Интенсивное сокращение мышц является ответной реакцией на сдавление нерва и приводит к многократному усилению болевых ощущений.
Однако при развитии невралгии боль не является обязательным или постоянным симптомом. Она может проявляться периодически, меняясь по продолжительности и характеру. Приступы случаются даже в ночное время, в состоянии покоя и полного мышечного расслабления. Более того, защемление может произойти в момент, когда напряженные мышцы расслабляются.
Поясничный отдел
При остеохондрозе области поясницы сдавливается седалищный нерв. Выходящие из позвоночника нервные корешки отличаются повышенной чувствительностью, а во внутренней части диска содержатся белки, которые способны вызывать раздражение нерва. Поэтому при слишком близком расположении ядра диска к нерву последний подвергается ущемлению и может воспаляться.
При этом происходит два типа защемления с проявлениями невралгии:
- с болевым синдромом;
- без болевого синдрома.
Болевые ощущения могут значительно варьироваться по интенсивности. Иногда они бывают очень слабыми, а порой проявляются в виде острых приступов, провоцируемых резким изменением положения позвоночного столба. Может возникать чувство сильного жжения или ощущение прохождения через тело электрического разряда. В отдельных случаях боль распространяется по всей протяженности седалищного нерва – от поясничной зоны до пальцев ног.
Еще одним проявлением защемления нерва при поясничном остеохондрозе является онемение определенных зон нижних конечностей. Возможно также онемение одного участка и появление боли на другом участке.
Невралгия без болевого синдрома может проявляться через онемение пальцев, икроножных мышц или других зон. При защемлении седалищного нерва клиническая картина носит в основном смешанный характер и бывает составлена комбинацией различных симптомов. Нередко у человека меняется походка: при ходьбе он может «тянуть ногу».
Отдельно следует установиться на защемлении, получившем название «ишиас». Его проявлениями являются:
- покалывание, жжение в нижней части ноги;
- болевые ощущения в задней части;
- мышечная слабость;
- ограничение подвижности пораженной нижней конечности;
- прострел в стоячем положении;
- боль может усиливаться при чихании, кашле, смехе.
Почти во всех случаях ишиалгия носит односторонний характер, т.е. симптомы возникают только в одной конечности.
Выраженность симптоматики определяется наличием или отсутствием грыжи, величиной протрузии и другими особенностями поражения позвоночника. Нередко защемление сопровождается воспалительным процессом в нервном волокне, В таких случаях речь идет о радикулите. Если воспаления нет, то это состояние называется радикулопатией.
Радикулопатия и радикулит чаще всего возникают именно в пояснично-крестцовом отделе, поскольку именно эта часть позвоночника подвергается наибольшей нагрузке. Риск возникновения защемления седалищного нерва особенно возрастает при наличии у пациента избыточного веса. При тяжелом течении оно может спровоцировать нарушением регулирования нервных процессов и привести к сбою работы внутренних органов. Возможно даже нарушение контроля актов мочеиспускания и дефекации. Появление подобной симптоматики является показанием к срочной госпитализации и проведению операции.
Причины
Общие причины
Во всех случаях, когда появление болей в спине связано с защемлением нерва, необходимо проведение строго индивидуального лечения, поскольку этот симптом может быть связан с разными причинами
- Самой частой из них является обострение остеохондроза и гипертонус мышц. Дегенеративные изменения при этом заболевании приводят к сокращению зазора между соседними позвонками. Повышение мышечного тонуса усугубляет ситуацию. В результате нервное ответвление сдавливается телами позвонков.
 Гипертонус мышц — одна из причин защемления
Гипертонус мышц — одна из причин защемления - Нерв может защемляться вследствие спазма мышц. При этом происходит также защемление кровеносных сосудов и ухудшение кровоснабжения внутренних органов, головного мозга. Продолжительное защемление иногда провоцирует некроз нервных тканей и потерю чувствительности на отдельных участках. Нужно заметить, что спазмированность и гипертонус мышц сами по себе могут стать причиной развития остеохондроза. Это состояние не дает тканям расслабиться, из-за чего усиливается разрушительное воздействие на сегменты позвоночного столба. Риск возрастает при значительных физических нагрузках.
- Нерв защемляется и вследствие осложнений остеохондроза – протрузии диска и грыжи (выпадения или выпячивания диска). При этом нервное ответвление сдавливается межпозвонковым диском.
- Защемление чаще всего происходит у пациентов старшего возраста, поскольку у них более выражены такие явления, как изношенность межпозвонковых дисков, дегенеративные изменения позвонков, нарушения работы нервной системы.
- Риск усиливается при наличии вегетососудистой дистонии. Ее основными симптомами являются сильные головные боли, метеозависимость. Вегетативные нервы проявляют чувствительность и к психологическим перегрузкам. В состоянии нервного напряжения многие начинают испытывать межреберные, головные боли, болевые ощущения в конечностях и т.д.
- Причина защемления может заключаться в воспалении тканей, окружающих позвоночный столб.
- Нерв защемляется также из-за неудобной позы и продолжительной нагрузки на спину.
- Смещение, или подвывих позвонков – еще одна возможная причина защемления.
Шейный отдел
Нерв в данном отделе может сдавливаться вследствие выпячивания диска, пролапса, подвывиха шейных позвонков, дистрофических процессов в зоне шеи. Боль может появиться при резком повороте или наклоне головы, а также вследствие травмы шеи. Риск защемления возрастает из-за большой подвижности шейного отдела позвоночника.
Грудной отдел
Эта часть позвоночного столба малоподвижна, поэтому защемление происходит намного реже. Тем не менее оно может случиться, поскольку весь позвоночник окружен нервами, чутко реагирующим на любой дисбаланс. Приступ межреберной невралгической боли может быть вызван резким движением, неудачным поворотом корпуса или подъемом тяжести. При этом необязательно, чтобы нагрузки были тяжелыми: они могут быть самыми обычными, но при этом привести к приступу.
Поясничный отдел
В области поясницы защемление нерва иногда сочетается со сдавлением ягодичной артерии остисто-крестцовой связкой, изменившей форму вследствие остеохондроза, или грушевидной мышцей.
- Нерв может ущемляться вследствие дегенеративных изменений позвонков и межпозвонковых дисков,
- Порой причина заключается в наличии позвоночной грыжи в поясничном отделе или смещении позвонков.
- К факторам риска относится и постоянная большая нагрузка на поясницу, провоцирующая воспалительный процесс в нервных волокнах (ишиас).
- Напряженность мышц поясничного отдела повышает нагрузку на позвоночный столб и провоцирует передавливание нерва.
- При неправильном перераспределении нагрузки на поясничную зону диск может сместиться, что приведет к частичному сдавлению его тканей.
 Сутулость может быть причиной защемления
Сутулость может быть причиной защемления
Есть определенные факторы, сочетание которых с остеохондрозом повышает вероятность защемления нерва. К ним относятся:
- Травмы позвоночного столба (при ударах, падении), приводящие к вывихам, подвывихам или смещению позвонков.
- Хронические инфекционные заболевания органов, находящихся в тазовой области, включая венерические (сифилис, гонорея и др.).
- Абсцесс, тромб, новообразование – снижают нормальный объем анатомического пространства и сдавливают нервные ткани.
- Заболевания, обусловленные нарушением обменных процессов (сахарный диабет и др.).
- Ожирение – повышает нагрузку на позвоночник.
- Плохая осанка – приводят к неправильному распределению нагрузки по позвоночному столбу.
- Беременность — на поздних сроках плод и околоплодные оболочки достигают больших размеров, давят на позвонки и могут спровоцировать их смещение.
Методы лечения, препараты
Подбор конкретной программы лечения производится с учетом причины, локализации, симптоматики патологического процесса.
- Если защемление произошло вследствие подвывиха позвонков, хороший результат можно получить посредством применения мануальной терапии и массажа: они позволяют быстро избавиться от боли, при этом эффект ощущается уже после одного сеанса.
- Когда причиной защемления нерва является протрузия диска, являющаяся следствием дистрофических процессов при шейном или поясничном остеохондрозе, необходимо длительное комплексное лечение, направленное на устранение выпячивания, восстановление нормального анатомического положения диска.
- Если причина заключается в другом заболевании (новообразовании, абсцессе и т.д.), необходимо заняться его лечением.
- Когда нерв ущемляется вследствие наличия грыжи, может потребоваться хирургическое вмешательство.
Медикаменты
Независимо от выбора конкретного способа лечения, задачей номер один является купирование боли. С этой целью назначают: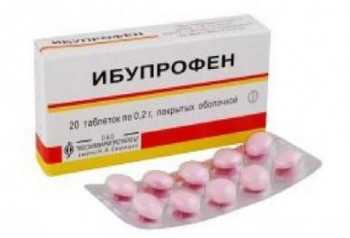
- Нестероидные противовоспалительные средства: Ибупрофен, Напроксен. Их можно приобрести без рецепта. Препараты снимают воспаление, оказывают обезболивающее действие.
- Сильные анальгетики – их назначение целесообразно только при крайней необходимости. Такие медикаменты можно применять только под постоянным врачебным контролем, поскольку они могут привести к развитию наркотической зависимости.
- Миорелаксанты. Для лечения защемления нерва при остеохондрозе используют центральные миорелаксанты: Баклофен, Тизанидин, Циклобензаприн, Метокарбамол. Как правило, их не применяют в течение длительного времени, поскольку такие препараты оказывают неблагоприятное воздействие на другие системы организма. Механизм действия заключается в уменьшении спазма мускулатуры и расслаблении мышечных волокон, благодаря чему происходит высвобождение нервных корешков и смягчение болевых ощущений.
- Лекарственные средства для укрепления сосудов, улучшения кровообращения и обменных процессов. Восстановление нормального кровотока и метаболизма в пораженном отделе способствует устранению застойных явлений и, как следствие, активации процессов регенерации поврежденных нервных волокон.
- Кортикостероиды. Их применение – достаточно радикальная мера. Препараты данной группы могут провоцировать серьезные побочные эффекты, поэтому гормональные средства применяют только при неэффективности других медикаментов.
Подробнее про медикаментозное лечение.
Мануальная терапия
С помощью данного метода удается довольно быстро купировать боли и устранять ограниченную подвижность, возникающие при защемлении нерва. Иногда симптомы исчезают уже после одного сеанса. Мануальное воздействие снимает напряженность в пораженной зоне, в результате сокращается давление на ущемленный нерв. Преимуществами мануальных методик являются:
- высвобождение нерва, восстановление нормальной передачи нервных импульсов;
- эффективное устранение мышечного спазма;
- увеличение зазора между позвонками;
- стимуляция кровообращения и улучшение питания межпозвонковых дисков.
Необходимо заметить, что посредством мануальной терапии можно не только устранить болевые ощущения, но и добиться полного восстановления функций пораженного нерва. Методика эффективна также в случаях, когда защемление стало следствием разрушения фиброзного кольца диска.
Физиотерапевтические процедуры
Физиотерапия оказывается эффективной при всех видах защемлений. Она способствует растяжению и укреплению мышц, благодаря чему давление на сдавленный нерв уменьшается. Процедуры способствуют:
- прогреванию пораженного участка;
- устранению отечности;
- улучшению кровообращения;
- сокращению боли.
Для лечения защемления нерва при остеохондрозе применяют:
- парафиновые аппликации; УВЧ-терапию;
- магнитотерапию;
- электрофорез с лекарственными средствами;
- фонофорез.
Иглорефлексотерапия
Иглоукалывание традиционно используется для лечения ущемленного нерва. Это безболезненная и безопасная процедура, не провоцирующая побочных эффектов и не имеющая противопоказаний. Помогает быстро избавиться от боли и снять отеки. Большим плюсом рефлексотерапии является возможность снижения фармакологической нагрузки на организм. Методика применяется в качестве дополнения к другим способам лечения.
Воздействие на акупунктурные точки приводит к следующим процессам в организме:
- Синтез эндогенных опиатов (эндорфинов и энкефалинов) – после попадания в кровяное русло они достигают очага боли и вызывают в нем анальгезирующий эффект. Также происходит выделение небольшого количества серотонина. Он улучшает настроение, а позитивный настрой в свою очередь повышает эффективность лечения.
- Воздействие на кору надпочечников, стимулирование выработки кортизола. Гормон оказывает противовоспалительное действие. Наличие данного эффекта позволяет обойтись без применения глюкокортикостероидов или снизить их дозировку.
- Нормализация кровообращения, снижение отечности спинномозговых нервов – способствуют сокращению степени сдавления нервного корешка и смягчению боли.
- Сокращение спазма паравертебральных мышц, провоцирующего усиление боли.
- Улучшение регенеративных характеристик хрящевой ткани – также помогает сократить давление на нервные корешки.
- Седативный эффект – повышает общую результативность лечения.
Подробнее про иглоукалывание при остеохондрозе.
Массаж и ЛФК
Лечебный массаж способствует активации кровообращения, обменных процессов, снимает мышечный спазм, стимулирует восстановительные процессы в мышечных и эластических элементах, повышает подвижность пораженного отдела позвоночника. Расслабление мышц в свою очередь сокращает степень сдавления нерва. Эффективность массажа многократно возрастает при сочетании с физическими упражнениями. Их лучше выполнять непосредственно после массажной процедуры. Для лечения и профилактики защемления нерва при остеохондрозе очень полезны упражнения, укрепляющие соответствующие группы мышц: шейные, грудные, поясничные. Сильные мышцы лучше поддерживают позвоночник, снимают с него определенную часть нагрузки и предупреждают ущемление нерва. Комплекс подбирает специалист.
Операция
Хирургическое вмешательство назначается в крайнем случае. Показаниями к нему являются:
- Потеря контроля над актами дефекации и мочеиспускания.
- Синдром конского хвоста. Конским хвостом называются нервные окончания, расположенные в нижнем отделе спинного мозга. При значительном защемлении этих нервов больные испытывают сильную боль, у них происходят серьезные неврологические нарушения, развивается радикулопатия, нарушаются функции органов таза. Проявление синдрома конского хвоста является прямым показанием к срочной операции.
Хирургическое вмешательство проводится в 2 этапа:
- Устраняется причина болевого синдрома (декомпрессионная хирургия).
- Производится стабилизация позвоночного столба (стабилизирующая хирургия).
Оба этапа осуществляются в ходе одной операции.
Применяются следующие виды операций:
- фасетэктомия;
- фораминотомия;
- ламинэктомия;
- ламинотомия;
- дискэктомия;
- корпэктомия.
Для стабилизации позвоночника используют спондилодез – метод слияния позвонков посредством переднего или заднего доступа. Создают среду для срастания костей позвоночника. Этот процесс длится несколько месяцев. Пустоты заполняются биологическими материалами, стимулирующими рост костей, или замещаются костными трансплантатами из костей самого пациента или донора.
Что может сделать сам пациент
После купирования острой боли для поддержания достигнутого результата рекомендуется применять следующие процедуры:
- Обычный или баночный массаж с использованием согревающих и противовоспалительных мазей. Для лечения пораженного отдела подходят растирания настойкой еловых или сосновых почек и хвои, цветков одуванчика. Настойку готовят следующим образом: пол-литровую банку заполняют до половины сырьем и заливают спиртом. Оставляют для настаивания в темном месте.
- Аппликации теплым воском. Очень эффективны в случае защемления нерва при шейном и поясничном остеохондрозе. Снимают мышечный спазм, смягчают боль, оказывают противовоспалительное действие. Поверхность кожи обрабатывают любым жиром, сверху мягкой кисточкой послойно наносят предварительно разогретый пчелиный воск (для разогрева используют водяную баню). Укутывают больное место одеялом и оставляют для полного прогревания.
- Ежедневная гимнастика. Упражнения необходимо согласовать со специалистом. Движения должны быть плавными и не вызывать дискомфорта или боли.
pozvonki.com
Шейный остеохондроз и нервы: как проявляет себя заболевание
Шейный остеохондроз – это заболевание, при котором происходят изменения в тканях, соединяющих позвонки шейного отдела позвоночника, приводя к окостенению мягких тканей. При таком изменении, шейные позвонки, становятся намного, так сказать менее подвижными, появляется сильная боль при движении шеей. В этом случае следует понимать, что шейный остеохондроз и нервы взаимосвязаны между собой.

Причиной «окостенения» позвонков является, в первую очередь недостаточная активность пациента, сидячий образ жизни, отсутствие разумной физической нагрузки, необходимой для поддержания мышечной и соединительной тканей в тонусе.
Не секрет, что современная жизнь для многих, заключается в проведение долгих часов рабочего дня перед компьютерным монитором практически неподвижно, сидении в общественном транспорте, и опять же, сидении перед экраном телевизора.
Количество людей, живущих с остеохондрозом, увеличивается в геометрической прогрессии. Жертвами этого недуга становятся, как нетрудно догадаться, люди, ведущие сидячий образ жизни, те, чья профессиональная деятельность связана с работой за компьютером или перевозками (водители-дальнобойщики, таксисты и т.д.). Дополнительно отметим, что в группе риска бухгалтера, офисные работники, программисты, айтишники. В последнее время, заболевание «помолодело», возросло количество подростков и молодых людей, страдающих этим недугом.
Человек (как вид), имеет предрасположенность к этому недугу из-за вертикального положения тела при ходьбе. В таком положении на позвоночник оказывается огромное давление, происходит сдавливание, компрессия, от чего страдают сами позвонки, но в гораздо большей мере межпозвоночные ткани. Лишний вес усугубляет опасность, ведь при наличии лишних килограммов, нагрузка на позвоночник будет еще больше.
Неправильная поза при сидячей работе, или во время сна, когда позвоночник искривлен, разумеется, не улучшают прогноз. Спровоцировать возникновение остеохондроза может и излишняя физическая нагрузка, особенно перенесение тяжестей.
Что важно знать про нервную систему?
Через шейный отдел позвоночника проходит огромное количество нервов, а еще мелких артерий, питающих головной мозг, в том числе позвоночная артерия, «главный поставщик» головного мозга. Именно поэтому, особенно опасны изменения в этой части, ведь в результате нарушений в головной мозг перестанут поступать кислород и питательные вещества, необходимые для нормальной жизнедеятельности.
Смещение, искривление позвонков защемляет нервы, это приводит к тому, что нервные импульсы в мозг и от него не передаются, необходимые для жизни функции органов нарушаются. Боли – это обязательный спутник защемления нервов, из-за скопления нервов в шее боль может возникнуть в разных частях тела.
Защемление нерва при остеохондрозе, и какие бывают виды защемления?
При защемлении нервные корешки придавливаются мышцей, позвонком, межпозвоночным диском. Существует несколько видов таких защемлений:
- пояснично-крестцовое;
- грудное;
- шейное.
Как видим, они разнятся по месту защемления. Самыми частыми являются защемления в шейном отделе. Они несут особую опасность, потому что способны привести к летальному исходу. И этот фактор касается не только инвалидности, но и даже смертельного исхода.
Симптомы и причины нервозности
В результате защемления тригеминального нерва при шейном остеохондрозе возникает сильная боль, человек обращается к доктору, и это, естественно, что правильное решения. Но симптоматика недуга очень разнообразна, она может зависеть от многих факторов. Таким образом, отмечаем самые главные очаги или симптомы болезни:
- ограниченность движений шейного отдела;
- частые головные боли;
- головокружения;
- сильная слабость;
- нарушение координации;
- проблемы (ухудшение) со слухом;
- проблемы со зрением;
- слабость в руках;
- жжение между лопатками.
Следует отметить, что это далеко не все симптомы заболевания, потому что есть еще повышение температуры тела, повышение или резкое снижение артериального давления, множество других, проявляющихся вовремя защемления нервных окончаний.
Шейный остеохондроз и вегетососудистая дистония
Остеохондроз является основной, и наиболее частой причиной возникновения и развития вегетососудистой дистонии (ВСД). Положение усложняется тем, что ВСД может быть самостоятельным заболеванием, а может быть симптомом шейного остеохондроза, и не всегда, выявив такое заболевание как ВСД, диагносты идут дальше, то есть не выявляют истинную причину возникновения заболевания. Да и нередки случаи ошибок, ведь симптомы очень схожи у этих двух заболеваний
Но, не поняв причину, невозможно избавиться от недуга. Так, при ВСД изменение давление вызвано сбоем в работе нервной системы, а при остеохондрозе – нарушение кровотока сосудов головы из-за их сдавливания.
Вегетососудистая дистония, может стать одним из симптомов при шейном остеохондрозе в результате подвывиха первого позвонка со смещением. Обнаружить такое изменение строения позвонков шейного отдела возможно только при помощи исследования рентгеном.
Признаки развивающейся вегетососудистой дистонии бывают:
- шаткая, неуверенная походка в результате нарушений работы вестибулярного аппарата;
- приступы паники;
- сонливость;
- головокружения;
- головные боли;
- раздражительность.
Самое главное понимать, что одна болезнь провоцирует прогрессирование второй, и наоборот. Очень важно своевременно обследоваться, чтобы избежать негативных последствий.
Своевременная диагностика
 Нет единого симптома, позволяющего с точностью определить остеохондроз шейного отдела позвоночника. Симптомы, которые появляются, отличаются разнообразием и некоторой неопределенностью. Зачастую, пациент вынужден пройти осмотр у докторов разных специализаций, чтобы подтвердилось подозрение остеохондроза.
Нет единого симптома, позволяющего с точностью определить остеохондроз шейного отдела позвоночника. Симптомы, которые появляются, отличаются разнообразием и некоторой неопределенностью. Зачастую, пациент вынужден пройти осмотр у докторов разных специализаций, чтобы подтвердилось подозрение остеохондроза.
Диагностировать же наличие шейного остеохондроза возможно лишь на основе таких исследований, как: томография (компьютерная и магнитно-резонансная), рентген.
Следует отметить и тот факт, что тройничный нерв начинает негативно воздействовать на весь организм, в особенности, когда начинает беспокоить человека – побаливать. Назначает в таком случае лечение только невропатолог, который внимательно смотрит обследования и анализы. На основе этих фактор составляется диагноз и конечно же, назначается излечение.
Методы лечения, и какие необходимо принимать препараты?
Лечить заболевание нужно комплексно, прибегая к медикаментозным и немедикаментозным методам, их симбиозу, а в особо тяжелых случаях и к оперативному вмешательству.
Среди медикаментов, используемых при лечении, можно объединить такие группы:
| 1. | Анальгетики и другие болеутоляющие средства. | Для облегчения болезненных спазмов. |
| 2. | Противовоспалительные препараты. | Здесь идет речь как о стероидных, так и нестероидных. |
| 3. | Миорелаксанты и хондропротекторы. | Расслабляют мышечный тонус и восстанавливают хрящевые ткани. |
| 4. | Витамины и различные микроэлементы. | В особенности группы В, ведь они улучшают питание тканей и ускоряют заживление. |
| 5. | Мази, гели с противовоспалительным и нагревающим эффектом. | Имеют обогревающий эффект, тонизируют, расслабляют, убирают воспалительные процессы. |
В некоторых случаях, прописывается еще и применение препаратов для улучшения кровоснабжения мозга, либо от резкого понижения или повышения артериального давления.
Для лечения широко применяется массаж. С его помощью достигается расслабление мышц (что приводит к снижению боли), а еще усиление кровообращения. Неплохо прибегать к этому методу и для профилактики. Допускается самомассаж.
Физиотерапевтические процедуры для лечения остеохондроза применяются в комплексе, направленном на уменьшение отеков, снятие болевых синдромов, усиления кровообращения.
Гимнастика является обязательной на всех стадиях заболевания, а еще для профилактики заболевания. Можно повисеть на турнике так, чтобы ноги не касались земли на протяжении 20 секунд, постепенно увеличивая нагрузку. Эта процедура помогает не менее, чем лечебная физкультура и осанка со временем полностью выравнивается.
При применении иглоукалывания достигаются хорошие результаты в избавлении от болезненных ощущений, а также для расслабления мышц, нормализации общего состояния пациента, релаксации. Дополнительно существует целый ряд методов лечения народной медицины, поэтому шейный остеохондроз и нервы – это излечимо.
Статья одобрена и проверена экспертами сайтаpozvonochnikpro.ru
Блуждающий нерв: симптомы заболеваний, специфика лечения
Блуждающий нерв (n.vagus) – является десятой парой черепно-мозговых нервов и относится к смешанным. Он разделяется на 4 отдела по своей топографии. Блуждающий нерв очень длинный и проходит от черепа до середины желудочно-кишечного тракта, поэтому и имеет такое интересное название.
Топография
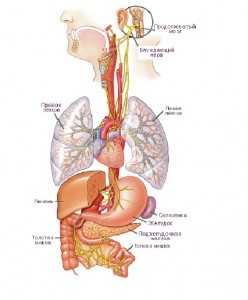
Схематическое изображение блуждающего нерва. На картинке изображен желтым цветом.
Блуждающий нерв имеет довольно сложную топографическую анатомию. Это объясняется его протяженностью и тем, что расположение правого и левого нервов несколько отличаются друг от друга.
Начинаются оба этих нерва одинаково. Они формируются из десятка волокон и выходят с обеих сторон на основание черепа из продолговатого мозга. Затем они опускаются вниз через отверстие в черепной коробке. Тут же располагается первый крупный узел – ganglion superius. Второй находится ниже и называется ganglion inferius.
Далее блуждающий нерв опускается ниже, располагается позади яремной вены. С ней и сонной артерией он доходит до верхней границы грудной клетки.
После того, как оба нервных ствола достигли верхней апертуры грудной клетки, они начинают «вести» себя по-разному. Левый блуждающий нерв расположен на передней части дуги аорты, а правый располагается вблизи подключичной артерии.
Затем они огибают оба бронха сзади и подходят к пищеводу.
Он проходит вниз через диафрагму к верхнему этажу брюшной полости. В эпигастральной области они делятся на множество более мелких веточек, которые передают импульсы диафрагме, солнечному сплетению и органам верхнего этажа брюшной полости.
Блуждающий нерв состоит из таких волокон:
- Чувствительные волокна. Несут импульсы от органа к головному мозгу. К чувствительному ядру n.vagus подходят волокна от сосудов органов дыхания, пищевода и желудка, сердечной мышце, наружного слухового прохода;
- Двигательные волокна. Передают импульсы в обратном направлении. От двигательного ядра волокна доходят до мышц глотки, мягкого нёба, гортани;
- Парасимпатические нервные волокна. Влияют на вегетативную функцию сердца, управляют мышечной оболочкой сосудов. Также они могут сужать просвет бронхов, усиливать перистальтику кишечника и влиять на все органы, которые иннервируются блуждающим нервом.
Функции
Блуждающий нерв делится на четыре отдела согласно своего расположения. Они различные по длине и в каждом их них отходят от крупного нервного ствола более мелкие веточки, которые иннервируют близлежащие органы и ткани.
Самый короткий головной отдел. От этого участка отходят волокна, которые иннервируют часть твердой оболочки головного мозга (одна из причин возникновения мигрени), внутреннее ухо, а также две соединительные ветви, которые ведут к одиннадцатой и двенадцатой парам черепно-мозговых нервов.
 Веточки шейного отдела отвечают за работу мышц глотки и гортани. При повреждении блуждающего нерва в этом отделе, у пациента пропадает голос, появляется дисфагия. Также из этого участка отходят мелкие нервы, которые входят в состав сердечного и пищеводного сплетения.
Веточки шейного отдела отвечают за работу мышц глотки и гортани. При повреждении блуждающего нерва в этом отделе, у пациента пропадает голос, появляется дисфагия. Также из этого участка отходят мелкие нервы, которые входят в состав сердечного и пищеводного сплетения.
Грудной отдел заканчивается на уровне диафрагмы. От него отходят два отдельных сплетения, которые отвечают за работу пищевода и легких. А также два вида ветвей – кардиальные и бронхиальные.
Блуждающие нерв заканчивается брюшным отделом. Здесь он делится на передний и задний ствол, которые иннервируют желудок, поджелудочную железу, печень, солнечное сплетение.
Активность n.vagus повышена преимущественно в ночное время. Это объясняется тем, что он отвечает за работу парасимпатического отдела вегетативной нервной системы.
Блуждающий нерв замедляет сердцебиение, уменьшает сокращение гадкой мускулатуры бронхов. Одновременно с этим повышается выработка секрета желудком и поджелудочной железой. Наибольшая активность этого отдела нервной системы проявляется в ночное время.
Также блуждающий нерв отвечает за возникновение кашля и рвоты, которые являются защитными рефлексами. Появлением икоты мы также обязаны патологическим импульсам, которые проходят по ветвям блуждающего нерва до диафрагмы.
Лечение заболеваний направлено на устранение симптомов, которые появляются при нарушении передачи импульсов по отдельным ветвям n.vagus.
Заболевания
Блуждающий нерв, как и любая часть нервной системы подвержен различным повреждениям. Клиническая картина заболевания во многом зависит от локализации поражения.
Если поражение располагается внутри черепной коробки, то чаще всего это сдавление опухолевыми новообразованиями, последствия черепно-мозговой травмы, рассеянный склероз, БАС или инфекции, которые тропны к нервной ткани.
Наиболее распространенными заболеваниями, которые поражают периферическую часть блуждающего нерва относят неврастения, болезнь Рейно или Меньера, паралич или парез нерва.
Заболевания сосудов связаны с патологической работой блуждающего нерва.
Симптомы нарушения работы блуждающего нерва зависят от глубины, степени и локализации поражения. В первую очередь нарушается работа голосовых связок. Это объясняется повреждением в шейном отделе. Голос становится тихим, сиплым, может пропадать полностью. При поражении обоих нервов возможно удушье.
Также распространенным симптомом является нарушение глотания. Вода или жидкая пища может попадать в носоглотку.
Нарушается работа сердца. Сердцебиение замедляется или ускоряется, его ритм становится неравномерным (аритмия). Эти симптомы превалируют в ночное время суток.
При серьезных повреждениях n.vagus может возникнуть его паралич, который приводит к летальному исходу.
Методы исследования
При симптомах, которые указывают на поражение 10 пары черепно-мозговых нервов необходимо обратиться к невропатологу.
Врач в первую очередь определяет звучность голоса. Это простой метод исследования, которые не требует затрат и усилий. Нужно обратить внимание на звучание голоса, его тембр и четкость речи. Определенная гнусавость может возникать из-за пареза мягкого нёба. Тембр голоса становится более низким из-за того, что голосовые связки не могут достаточно плотно сомкнуться. По этой же причине пациент не способен специально покашлять.
При осмотре ротовой полости врач обращает внимание на то, что мягкое нёбо расслаблено и немного провисает книзу. Если попросить больного произнести гласные звуки, то язычок будет отклоняться к стороне поражения.
Как и при любой патологии нервной системы будет наблюдаться ослабление некоторых рефлексов. При данном поражении не в полной мере будут определяться глоточный и нёбный рефлексы.
Для дифференциальной диагностики используются инструментальные методы исследования: компьютерная и магнитно-резонансная томография, рентгенография черепа и органов грудной клетки.
Методы терапии
Лечение патологии блуждающего нерва должно проходить исключительно в неврологическом стационаре. Это связано с тем, что он иннервирует жизненно-важные органы (сердце, легкие).
Самым главным этапом лечения является устранение причины, вызвавшей заболевание. Поэтому необходимо уделить внимание дифференциальной диагностике. Если заболевание имеет инфекционную этиологию, то основным препаратом терапии является противовирусные или бактерицидные лекарственные средства.
Основные медикаменты, которые используют для лечения многих заболевания это стероидные препараты. К ним относится преднизолон, дексаметазон. Курс терапии длителен и требует постоянной коррекции.
Также назначается симптоматическое лечение. Например, при снижении желудочной секреции и моторики кишечника применяется прозерин.
Для восстановления нервной ткани назначаются витамины группы В форме раствора для инъекций (мильгамма). Это обеспечивает более высокую биодоступность и быстрое наступление эффекта. В качестве седативного и антигистаминного средства назначается димедрол.
При врожденном поражении блуждающего нерва пациент нуждается в кардиостимуляторе или водителе ритма. В тяжелых случаях требуется дыхательный аппарат.
При некоторых патологиях помогает только оперативное вмешательство (новообразования, травмы).
Физиотерапевтические методы лечения малоэффективны, так как части блуждающего нерва не расположены близко к поверхности кожи. В некоторых случаях врачи назначают диадинамические токи на область проекции гортанного и возвратного нервов. При этом электрод фиксируется на наиболее болезненной точке.
odepressii.ru
Нарушения в работе блуждающего нерва
Многие, услышав название «блуждающий нерв», интересуются, почему используется именно это словосочетание. Дело в том, что с мозгом человека связано несколько пар нервов. Каждая из них отвечает за определенный участок тела, например, первая, вторая и восьмая – за различие звука, запаха и света. А вот десятую именуют блуждающим.
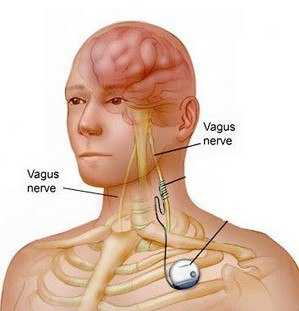
Эта пара начинается от черепно-мозгового отдела и влияет почти на все остальные нервные волокна. По ним передаются сигналы к органам, в результате чего они возбуждаются. Свое название он получил от латинского слова vargus – его ветви находятся в головном, шейном, грудном и брюшном отделах, он как будто бродит по организму.
Данная пара влияет на многие природные рефлексы, например, глотание, рвоту, кашель, опорожнение желудка. Кроме того, занимается регулировкой таких важных процессов как дыхание и сердцебиение, а также образует солнечное сплетение.
Содержание статьи
Как и любая часть организма, он подвержен различным заболеваниям.
Их разделяют на виды:
- Неврастению – нарушение, характеризующееся раздражительностью, возбудимостью, истощением и слабостью. В данной ситуации страдают функции вегетативной системы;
- Ангионеврозы. Эти заболевания развиваются при нарушении работоспособности сосудов в результате расстройства вегетативной иннервации. Например, это такие недуги как эритромелалгия, мигрень, болезни Меньера и Рейно.
Мигренью называют сильную приступообразную головную боль нестерпимого характера. Болезни Рейно свойственны эмоциональные раздражения, побледнение и цианоз частей лица и пальцев, при этом поражения всегда симметричны. Болезнь Меньера характеризуется поражением сегментов мозга и периферических отделов нервной системы. Главные симптомы – головокружения и снижение слуха.
Лечение патологий блуждающего нерва является сложным и длительным процессом. Недуги такого характера значительно влияют на качество жизни больного и плохо поддаются терапии. Поэтому при появлении первых тревожных признаков необходимо обращаться к доктору, чтобы тот назначил адекватный курс.
Важным моментом в лечении любого заболевания является своевременная диагностика. Больной должен строго соблюдать назначения специалиста и приложить все усилия для выздоровления.
Данный вариант используется в особо сложных случаях, а также при отсутствии эффекта от лекарственных препаратов. Метод глубокой стимуляции мозга заключается во вживлении электродов в определенные сегменты органа.
Глубокая стимуляция применяется в тех случаях, когда нельзя удалить часть мозга, отвечающую за эпилептические припадки.
Эффект от процедуры наступает в течение двух лет с момента ее проведения. Однако медикаментозные средства не отменяют, а используются в качестве дополнительно лечения. Если стимуляция оказалась эффективной, то либо сокращается количество припадков, либо они вовсе пропадают.
Электроды подключают к нейростимулятору – специальному устройству на батареях, которое посылает в мозг электрические импульсы. Они проходят через провода в таламус по имплантированным электродам.
Такое лечение, как и любое другое, может вызвать побочные эффекты: парестезию (легкие покалывания), ухудшение памяти, депрессию. Хоть такое и случается редко, и со временем проходит, но не исключается вовсе.
Если улучшения не наступает и симптомы патологии блуждающего нерва остаются выраженными, принимается решение об удалении электродов и выключении стимулятора.
Повреждения могут быть спровоцированы большим рядом факторов. Самым распространенным является сахарный диабет. Когда в крови повышается уровень сахара, то повреждаются кровеносные сосуды, что и приводит к воспалению. Аналогично на организме сказываются такие патологии как ВИЧ и болезнь Паркинсона. Сильные поражения возникают в случае травм и аварий. Еще одной причиной являются вредные привычки (алкоголь, курение).
Когда нарушается его работоспособность в первую очередь возникает паралич мышц глотки и пищевода, поэтому становится трудно глотать. Процесс задевает и небо, в результате жидкая пища может затекать в нос. Во время осмотра ротовой полости врач замечает обвисание мягкого неба.
При этом изменяется оттенок голоса, он становится как будто носовым, а также хриплым, так как голосовые связки тоже страдают. Если повреждение симметрично, может случиться удушье. Одновременно нарушается работа сердечной мышцы, в результате возникает брадикардия или тахикардия. В подавляющем большинстве случаев плохо функционирует пищеварительная система, наблюдается недержание мочи и глухота.
Отдельно стоит упомянуть невралгию блуждающего нерва, точнее, его конкретной ветви – верхнего гортанного отдела.
Причины данного нарушения все еще не установлены, но специалисты в области медицины склоняются к мнению, что такое происходит при сдавливании гортанного нерва патологическим процессом. При этом больной человек чувствует слабость, боль и его настигает сильный кашель. При пальпации возникает болезненность выше щитовидного хряща.
Если поражен блуждающий нерв, то возникает и аритмия. В данном случае ставят диагноз «вагозависимая нейрогенная аритмия». Она развивается вследствие активизации парасимпатической системы, и десятой пары нервов в частности. Зачастую вагозависимые нарушения в работе сердца проявляются в ночное время суток.
Они провоцируют другие отклонения – болезни кишечника, желчного и мочевого пузыря, желудка. Можно сказать, что раздражение десятой пары ведет к другим заболеваниям, который могут послужить причиной для развития иных неблагоприятных состояний, и аритмия не исключение.
Для тех, кто страдает врожденной патологией десятой пары нервов, требуется кардиостимулятор или дыхательный аппарат. Такие меры необходимы для обеспечения стабильной работы сердца и системы пищеварения, восстановления функции питания. Заболевания блуждающего нерва оказывают сильное разрушительное влияние на организм, поэтому больным необходима помощью в условиях медицинского учреждения.
Чаще всего диагностируют приобретенное заболевание. Обычно его причиной является травма. В итоге человеку необходимо заново приспосабливаться к условиям нормальной жизнедеятельности. Когда воспаление происходит в следствие временного воздействия, то вылечить эту патологию вполне возможно.
Обычно при этом наблюдаются следующим состояния: трудности при жевании, глотании, обмороки. Поставить точный диагноз сможет только специалист в условиях медицинского учреждения. После курса терапии и реабилитации человек сможет вести привычную жизнь.
Лечение патологий блуждающего нерва народными средствами неэффективно. Чтобы устранить аритмию, можно пить настои и отвары успокаивающих трав, но они могут быть полезны только в том случае, если она не вызвана более серьезной патологией, например, диабетом.

Чтобы поставить точный диагноз, врач определяет звучность голоса. Обычно она ослаблена или полностью отсутствует. Учитывается чистота произношения звуков. Проводится осмотр мягкого неба, симметричное расположение язычка. При этом используют шпатель.
Функцию глотания проверяют просто – дают больному попить воды. Если есть дисфагия, то человек сразу же поперхнется. Чтобы определить степень нарушения голосовых связок, проводят ларингоскопию. В данной ситуации врач, исходя из результатов исследования и оценки состояния, подбирает курс лечения.
Стоит отметить, что иногда могут использоваться и некоторыми народными рецептами, так как натуральными средствами можно дополнить основную терапию медикаментами.
Видео: Патологии блуждающего нерва: в чем опасность заболеваний?
Понравиласьстатья?
Вам понравилась статья?
Рейтинг из
ДаНет
Спасибо за голос
mjusli.ru
Шейный остеохондроз и нервы, как это связано?
Шейный остеохондроз — заболевание, в основе которого лежат изменения в межпозвонковых дисках, которые поддаются деформации. Шейный остеохондроз и нервы взаимосвязаны, так как остеохондроз является одной из главных причин защемления нерва. В результате нарушается кровоснабжение головного мозга, поступление кислорода и появляются болевые ощущения. Шейный занимает по частоте возникновения второе место среди всех остеохондрозов.
Причины и симптомы
Причины сдавливания нерва при шейном остеохондрозе:
- Выпячивание диска.
- Дистрофические изменения в шейной области.
- Незначительное смещение шейных позвонков.
Степень защемления нервов зависит от нескольких факторов: силы и причины сдавливания, наличия воспалительного процесса и поражения конкретного нерва. Шейный отдел имеет 7 позвонков и 8 нервов. В зависимости от пораженного нерва могут проявляться разные симптомы:
- Для 1 и 2 нервов (C1 и C2) характерны нарушение чувствительности в затылочной области и боль в темени и затылке.
- C3 повреждается крайне редко, тогда возникает онемение шеи, чувствительность языка, возможно затруднение речи.
- Если защемление C4, то болевые ощущения проявятся в ключице или плече. Может возникнуть боль в области сердца или появятся проблемы с дыханием.
- Если происходит сдавливание нерва, находящегося в позвонке C5, то основными симптомами станут мышечная слабость, онемение или боль в плече.
- Поражение C6 и C7 проявляется болью в верхних конечностях (болит рука от пальцев до плеча). Иногда возникает онемение в запястьях, ощущение покалывания.
- При защемлении C8 возникают проблемы с моторикой малых мышц верхних конечностей. Подвижность и функциональность рук ограничена.
Защемление любого нерва влечет за собой и другие неприятные ощущения: шум в ушах, головную боль, незначительное нарушение зрения или слуха. Снижается работоспособность и ухудшается память.
Лечение заболевания
Лечение необходимо подбирать индивидуально, консультируясь с врачом.
Терапия проводится комплексная, включает медикаментозное лечение, специально подобранную диету, лечебные упражнения и физиотерапевтические процедуры.
Необходимо помнить о профилактике.
Препараты
 Препараты стоит принимать только для снятия болевых ощущений и желательно по назначению врача, который пропишет минимально сильное лекарственное средство для устранения конкретной боли. Однако есть и те препараты, которые возможно купить в аптеке самостоятельно. Для купирования боли используются следующие группы:
Препараты стоит принимать только для снятия болевых ощущений и желательно по назначению врача, который пропишет минимально сильное лекарственное средство для устранения конкретной боли. Однако есть и те препараты, которые возможно купить в аптеке самостоятельно. Для купирования боли используются следующие группы:
- Нестероидные противовоспалительные для обезболивания и снятия воспаления. Ибупрофен.
- Анальгетики для купирования сильных болевых симптомов. Назначаются врачом.
- Миорелаксанты для снятия спазма и расслабления мышечной мускулатуры. Не рекомендуется применять длительно. Мидокалм.
Если не помогают вышеназванные препараты, то применяют кортикостероиды, которые имеют много побочных действий, но очень эффективно снимают сильную боль.
Физиотерапия
Этот вид лечения незаменим, поскольку устраняет саму причину заболевания, расслабляя мышцы и убирая защемление нерва. Процедуры прогревают пораженный участок, способствуют улучшению притока крови к головному мозгу, устраняют отечность и снижают боль.
Назначают следующие процедуры:
- Магнитотерапию.
- Электрофорез.
- Фонофорез (комбинирование лечения ультразвуком и препаратами).
- УВЧ-терапию.
Другие методы
К ним относятся такие процедуры, как массаж, ЛФК, иглорефлексотерапия. Они безопасны, не вызывают побочных эффектов. Их стоит проходить не только для снятия обострения, но и в качестве профилактических процедур, чтобы остеохондроз не беспокоил в будущем.
Иглоукалывание лучше всего использовать для лечения ущемленного нерва, поскольку оно показывает самый быстрый результат. Благодаря такому лечению есть возможность исключить лекарственные средства для снятия боли.
Шейный остеохондроз возникает как у пожилых, так и у молодых людей. Важно не допускать его обострения, соблюдая профилактические меры. А при возникновении болевых ощущений нужно пройти полный курс терапии и соблюдать рекомендации врача.
proosteohondroz.ru