Неврологический синдром: виды, описание, симптомы и лечение. Лечение синдрома
Симптомы и лечение синдрома Рейно на Medside.ru
- Врачи
- Болезни
- Кишечные инфекции (4)
- Инфекционные и паразитарные болезни (20)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (2)
- Вирусные поражения кожи (5)
- Микозы (9)
- Гельминтозы (3)
- Злокачественные новообразования (8)
- Доброкачественные новообразования (4)
- Болезни крови и кроветворных органов (3)
- Болезни щитовидной железы (5)
- Болезни эндокринной системы (12)
- Недостаточности питания (1)
- Психические расстройства (26)
- Воспалительные болезни ЦНС (2)
- Болезни нервной системы (17)
- Двигательные нарушения (4)
- Болезни глаза (16)
- Болезни уха (3)
- Болезни системы кровообращения (8)
- Болезни сердца (4)
- Цереброваскулярные болезни (1)
- Болезни артерий, артериол и капилляров (7)
- Болезни вен, сосудов и лимф. узлов (6)
- Болезни органов дыхания (17)
- Болезни полости рта и челюстей (13)
- Болезни органов пищеварения (25)
- Болезни печени (1)
- Болезни желчного пузыря (5)
- Болезни кожи (27)
- Болезни костно-мышечной системы (30)
- Болезни мочеполовой системы (10)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (26)
- Беременность и роды (5)
- Болезни плода и новорожденного (3)
- Врожденные аномалии (пороки развития) (10)
- Травмы и отравления (8)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- ...
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (122)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (156)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (14)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (114)
- Противогрибковые (126)
- Противомикробные (144)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
- Вредные привычки (4)
- Геронтология (Старение) (4)
- Дерматология (3)
- Дети (15)
- Другие статьи (22)
- Женское здоровье (4)
- Инфекция (1)
- Контрацепция (11)
- Косметология (23)
- Народная медицина (17)
- Обзоры заболеваний (27)
- Обзоры лекарств (34)
- Ортопедия и травматология (4)
- Питание (49)
- Пластическая хирургия (8)
- Процедуры и операции (23)
- Психология (10)
- Роды и послеродовый период (35)
- Сексология (9)
- Стоматология (9)
- Травы и продукты (13)
- Трихология (7)
- Словарь терминов
Синдром Рейно - причины, симптомы, диагностика и лечение
Синдром Рейно – вазоспастическое заболевание, характеризующееся пароксизмальным расстройством артериального кровообращения в сосудах конечностей (стоп и кистей) под воздействием холода или эмоционального волнения. Синдром Рейно развивается на фоне коллагенозов, ревматоидного артрита, васкулитов, эндокринной, неврологической патологии, болезней крови, профессиональных заболеваний. Клинически синдром Рейно проявляется приступами, включающими последовательное побледнение, цианоз и гиперемию пальцев рук или ног, подбородка, кончика носа. Синдром Рейно приводит к постепенным трофическим изменениям тканей. Консервативные меры включают прием вазодилататоров, хирургическое лечение заключается в симпатэктомии.
Синдром Рейно является вторичным состоянием, развивающимся на фоне ряда заболеваний: диффузной патологии соединительной ткани (склеродермия, системная красная волчанка), системных васкулитов, ревматоидного артрита, заболеваний симпатических ганглиев, эндокринных и гематологических нарушений, диэнцефальных расстройств, компрессии сосудисто-нервных пучков. Кроме того, синдром Рейно может быть спровоцирован воздействием профессиональных вредностей (охлаждением, вибрацией).
В патогенезе синдрома Рейно ведущая роль отводится эндогенным вазоконстрикторам – катехоламинам, эндотелину, тромбоксану А2. В развитии синдрома Рейно выделяют три последовательные фазы: ишемическую, цианотическую и гиперемическую. Фаза ишемии развивается вследствие спазма периферических артериол и полного опорожнения капилляров; проявляется локальным побледнением кожного покрова. Во второй фазе, обусловленной задержкой крови в венулах и артериовенулярных анастомозах, побледнение кожи сменяется цианозом (синюшностью). В последней фазе – реактивно-гиперемической отмечается покраснение кожи.
При отсутствии этиофакторов, характерных для синдрома Рейно, предполагают наличие болезни Рейно. В возникновении болезни Рейно установлена роль наследственности, эндокринных дисфункций, психических травм, хронической никотиновой и алкогольной интоксикации. Болезнь Рейно более распространена среди женщин 20-40 лет, страдающих мигренью.
Симптомы синдрома Рейно
Прогрессирование синдрома Рейно приводит к удлинению времени приступов до 1 часа, их учащению, спонтанному возникновению без видимых провокаций. После высоты пароксизма наступает цианотическая фаза, появляется незначительная отечность тканей. В промежутки между приступами стопы и кисти остаются холодными, цианотичными, влажными. Для пароксизмов ишемии при синдроме Рейно характерно симметричное и последовательное развитие проявлений: сначала на пальцах кистей, затем - стоп. Последствиями ишемии тканей в случае длительного и тяжелого течения синдрома Рейно могут стать трофические изменения в виде плохо заживающих трофических язв, участков некрозов, дистрофических поражений ногтевых пластин, остеолиза и деформации фаланг, гангрены.
Диагностика синдрома Рейно
Пациента с синдромом Рейно направляют на консультацию ревматолога и сосудистого хирурга. При синдроме Рейно выявить изменения в дистальных отделах артерий позволяет ангиография периферического сосудистого русла, при которой определяются участки неравномерного стеноза и тотальной обструкции сосудов, отсутствие капиллярных сетей и коллатералей. При капилляроскопии ногтевого ложа и передней поверхности глаза обнаруживаются морфологические изменения микрососудистого рисунка, свидетельствующие о нарушения перфузии.
Лазерная доплеровская флоуметрия, применяемая для оценки периферической микроциркуляции, выявляет дефекты метаболической и миогенной регуляции кровообращения, снижение вено-артериальных реакций и симпатической активности. В период между приступами при синдроме Рейно спровоцировать вазоспазм и оценить состояние кровотока позволяет проведение холодовой пробы.
Лечение синдрома Рейно
Первым принципом терапии синдрома Рейно служит исключение провоцирующих моментов – курения, охлаждения, вибрации и других бытовых и производственных факторов. Проводится выявление и лечение первичного заболевания, обусловившего развитие синдрома Рейно. Среди вазодилататоров при синдроме Рейно эффективно назначение антагонистов кальция - нифедипина, алпростадила, селективных блокаторов кальциевых каналов - верапамила, никардипина дилтиазема. При необходимости применяются ингибиторы АПФ (каптоприл), селективные блокаторы HS2-серотониновых рецепторов (кетансерин).
При синдроме Рейно производится назначение антиагрегантных препаратов - дипиридамола, пентоксифиллина, низкомолекулярных декстранов (реополиглюкина). Прогрессирование и резистентность синдрома Рейно к лекарственной терапии служит показанием к проведению хирургической симпатэктомии или ганглиэктомии. При развившемся ишемическом приступе неотложными мерами является согревание конечности в теплой воде, массирование с помощью шерстяной ткани, предложение пациенту горячего питья. При затяжном приступе назначают инъекционные формы спазмолитиков (дротаверина, платифиллина), диазепама и др. препаратов.
При синдроме Рейно используются немедикаментозные методики - психотерапия, рефлексотерапия, физиотерапия, гипербарическая оксигенация. При синдроме Рейно, обусловленном системными коллагенозами, показано проведение сеансов экстракорпоральной гемокоррекции. Новым словом в лечении синдрома Рейно является терапия с использованием стволовых клеток, направленная на нормализацию периферического кровотока. Стволовые клетки способствуют открытию новых коллатералей в сосудистом русле, стимулируют регенерацию поврежденных нервных клеток, что в итоге ведет к прекращению пароксизмов вазоконстрикции.
Прогноз и профилактика синдрома Рейно
Прогноз синдрома Рейно зависит от прогрессирования основной патологии. Течение синдрома относительно благоприятное, приступы ишемии могут спонтанно прекратиться после перемены привычек, климата, профессии, проведения санаторного лечения и т. д.
Отсутствие первичных профилактических мер позволяет говорить только о вторичной профилактике синдрома Рейно, т. е. об исключении пусковых факторов, ведущих к вазоспазму - переохлаждения, вибрации, курения, психоэмоциональных нагрузок.
Лечение туннельного синдрома 7 методами в домашних условиях: от таблеток до народных средств
Туннельный синдром может возникать в различных частях тела, но традиционно речь идет о синдроме запястного канала. Срединный нерв сдавливается под влиянием длительной статичной нагрузки, что провоцирует воспаление окружающих тканей. Традиционно заболевание диагностируется у людей, проводящих много времени за компьютером, а также водителей и кассиров. Больные жалуются на слабость в руках, чувство онемения и невозможность длительно удерживать какой-то предмет. Без должного лечения ситуация усугубляется, появляются различные виды осложнений.
Лечение
Лечение туннельного синдрома должно осуществляться специалистом, так как многие патологии суставов и других систем имеют схожую симптоматику. Точная постановка диагноза и квалифицированная медицинская помощь – это залог сохранения максимальной подвижности конечностей.
Чем лечат туннельный синдром? Есть несколько подходов:
- Фиксацию запястья и снижение физической активности пораженной конечности.
- Прием медикаментов различной направленности.
- Физиотерапию.
- Оперативное вмешательство.
- Народную медицину.
- Диету.
- Альтернативную терапию.
Если патология обнаружена в самом начале развития, ее удается устранить с помощью физиотерапии, фиксации запястья и небольших ограничений. Когда синдром сильно беспокоит больного, применяются обезболивающие противовоспалительные препараты. В случае быстрого прогрессирования заболевания и отсутствия положительной реакции на медикаментозную терапию проводят операцию. Также возможно применение народных средств для облегчения симптоматики, но полноценного лечения они не заменят.
Охранный режим и фиксация запястья
При раннем обнаружении туннельного синдрома отличный эффект дает ношение ортеза для фиксации кисти. Специальная конструкция обеспечивает неподвижность запястья в поврежденной области. Срединный нерв не подвергается нагрузке, поэтому боль отступает. Ношение ортеза рекомендовано в ночное время, чтобы придать кисти физиологическое положение. Также следует использовать конструкцию при выполнении однообразной работы, которая может спровоцировать усугубления заболевания.
Немаловажную роль играет коррекция образа жизни и ограничение определенных видов деятельности. Если синдром развился на фоне злоупотребления работой за компьютером, провоцирующую нагрузку следует свести до минимума. Обязательным условием выздоровления является выполнение упражнений и небольшие перерывы в работе. Полезно потрясти руками, сжать их в кулаки, вращать кисти вокруг своей оси. Оптимальным вариантом считается разработка специального комплекса вместе с врачом ЛФК. Первые дни упражнения выполняются под строгим контролем специалиста. Затем лечение продолжается в домашних условиях.
Внимание! При повышенном риске осложнений специалист рекомендует смену рода деятельности.
Если у пациента обнаружены сопутствующие патологии, а также велик риск развития осложнений, необходимо сменить работу. Она должна исключать или сводить до минимума нагрузку на воспаленные участки.
Лечение в домашних условиях (консервативные методы)
Когда фиксация не помогает, а болевой симптом усиливается, на помощь приходят консервативные методы воздействия, которые можно применят в домашних условиях. В зависимости от особенностей течения туннельного синдрома и провоцирующих факторов, специалист назначает медикаменты, подбирает витамины или предлагает вводить лекарство в сустав. Конкретная схема лечения составляется только после полного обследования.
Медикаменты
Медикаментозное лечение туннельного синдрома направлено на снятие боли и уменьшение воспаления. Традиционно применяют нестероидные противовоспалительные препараты:
- «Диклофенак»;
- «Мовалис»;
- «Нурофен»;
- «Нимесил»;
- «Ибупрофен».
Также возможен прием мочегонного средства, что помогает избавиться от местного отека. Кортикостероиды подбираются лечащим врачом, так как самостоятельный их прием представляет опасность для здоровья. В качестве дополнения используются миорелаксанты и сосудорасширяющие средства.
Медикаментозное лечение туннельного синдрома в домашних условиях оказывается более эффективным, если его сочетать с разумной физической нагрузкой и коррекцией образа жизни. Если заболевание выявлено на начальной стадии, достаточно две недели для восстановления.
Витаминно-минеральные комплексы
Чтобы повысить защитные силы организма и улучшить общее состояние суставов, активно применяется витаминотерапия. Она ускоряет процесс выздоровления, помогает облегчить состояние пациента и улучшает обменные процессы в тканях.
Витамины, показанные к применению при туннельном синдроме:
- Витамин B6.
- Витамин B12.
- Витамин С.
Витамин B6 восстанавливает окончания нервных волокон, обеспечивая снижение болевого симптома и отечности в области поражения.
Витамин B12 содержит незаменимые минеральные элементы, которые полезны для повышения защитных сил организма. Гарантирует быстрое восстановление поврежденных нервных волокон.
Витамин C участвует в процессе кроветворения. Обладает противовоспалительным и укрепляющим действием, усиливает эффективность витаминов группы B.
Местное лечение – введение лекарств в сустав
Когда состояние больного мешает ему выполнять даже самые необходимые действия, ситуацию исправляют с помощью введения лекарственных препаратов в зону поражения. Для этих целей используется смесь кортикостероидов и анестетиков. В качестве анестетика применяют лидокаин и новокаин, а из гормональных средств выбирают чаще всего дипроспан или гидрокортизон.
После первой инъекции пациент чувствует значительное облегчение. Через две недели процедуру повторяют. Еще через две недели производят заключительную, третью инъекцию. Если вводить кортикостероиды чаще, можно спровоцировать появление побочных действий. Когда облегчение не наступает даже после трех инъекций, необходимо перепроверить правильность постановки диагноза или подобрать другие схемы воздействия.
Немедикаментозное лечение
Лечение туннельного синдрома без вредных препаратов включает в себя уменьшение нагрузки на больной участок на протяжении двух недель и одновременное проведение физиотерапевтических процедур. Физические упражнения разрабатываются совместно с врачом ЛФК или невропатологом.
Внимание! Выполнение специального лечебного комплекса начинается только после снятия острого воспаления.
Попытки заниматься через силу, при приступах боли могут усугубить течение заболевания. Для кратковременной помощи используют компрессы со льдом и другие отвлекающие средства.
Лечение заболевания, которое привело к синдрому
Если туннельный синдром возник на фоне другого заболевания, необходимо сначала вылечить основную патологию.
Провоцировать синдром могут следующие заболевания:
- Сахарный диабет.
- Артрит.
- Дисфункция щитовидной железы.
- Остеохондроз.
- Бурсит.
Также вызвать туннельный синдром могут гормональные изменения и недостаток витаминов группы B. Если причиной изменений стал гиповитаминоз, то его устраняют специальной диетой и приемом витаминных добавок. При изменении гормонального фона требуется прием замещающих препаратов.
При сахарном диабете необходим контроль над уровнем глюкозы в крови. Больным назначают инсулиносодержащие препараты. При артрите, бурсите, остеохондрозе используются противовоспалительные средства и хондопротекторы. При патологиях щитовидной железы подбираются гормональные препараты и общеукрепляющие средства.
Физиотерапия
Использование физиотерапии позволяет снизить местное воспаление, усилить обменные процессы в тканях и уменьшить боль. Для этих целей применяются следующие виды физиотерапевтического лечения туннельного синдрома:
- Лекарственный электрофорез с обезболивающими препаратами.
- Высокочастотная магнитотерапия.
- Местная дарсонвализация.
- Лечебный массаж.
- Лазеротерапия.
- Грязелечение.
- Ультрафонофорез.
- Ударно-волновая терапия.
Также возможно применение нейроэлектростимуляции с целью восстановления проводимости нервных волокон.
Ультрафонофорез
Специальная процедура, во время которой вводят противовоспалительные препараты под воздействием ультразвука. Данная методика позволяет улучшить местные обменные процессы, повысить насыщение тканей кислородом и восстановить проводимость нервных волокон.
Для достижения терапевтического эффекта при туннельном синдроме необходимо 13-15 сеансов. Длительность каждой процедуры составляет от 10 до 30 минут, в зависимости от тяжести патологии и предполагаемых результатов. Ультрафонофорез противопоказан при онкологических заболеваниях, инфекционных поражениях кожи, а также при наличии травм в месте воздействия.
Ударно-волновая терапия
Ударно-волновая терапия представляет собой воздействие на проблемные участки с помощью низкочастотных звуковых волн. Применяется для снижения болевых ощущений, уменьшения воспаления, восстановления питания тканей и повышения устойчивости суставов к внешнему воздействию.
Процедура противопоказана беременным женщинам, молодым людям до 23 лет, пациентам с патологиями кровеносной системы. Такое лечения туннельного синдрома опасно для больных с кардиостимулятором, поэтому о его наличии следует заранее сообщать лечащему врачу.
Оперативное вмешательство
Если консервативная медицина оказалась бессильной, человеку предлагают операцию. Она может быть осуществлена двумя способами:
- Эндоскопическим.
- Открытым.
При эндоскопической операции используется специальный прибор с видеокамерой, который вводится через минимальный разрез. Низкий уровень вмешательства обеспечивает быстрое восстановление и отсутствие сильных болей в послеоперационный период.
Открытое оперативное вмешательство позволяет полностью рассечь связки на всем пораженном участке. При использовании данного метода в лечении туннельного синдрома на заживление требуется больше времени, а также повышается риск осложнений.
Перед проведением любого вида операции хирург предупреждает о возможных осложнениях. К ним относят инфицирование раны, травму нерва или сосуда, большую величину шрама. В большинстве случаев после операции все симптомы уходят, но через два года примерно у 60 % пациентов болезнь возвращается.
Восстановление после операции составляет половину года. В первый месяц нельзя поднимать тяжелые предметы, чтобы не нарушить процесс срастания связки. На шестой неделе назначается физиотерапия, что позволяет быстрее восстановить подвижность проблемного участка. Если пациент будет придерживаться всех рекомендаций и не вернется к прежнему образу жизни, туннельный синдром после операции больше не побеспокоит.
Последние исследования
Современные методы лечения направлены на восстановление кровоснабжения на пораженном участке и уменьшение воспаления.
Современные методы лечения туннельного синдрома:
- Лазерная терапия.
- Местная дарсонвализация.
- «Аллоплант».
- Биорезонансная терапия.
Лазерная терапия предполагает воздействие лазером малой мощности. Обеспечивает восстановление пораженных тканей, улучшение местного кровоснабжения и снятие отека. За счет этого удается добиться большей подвижности кисти и уменьшения болевой симптоматики.
Местная дарсонвализация – это воздействие на ткани высокочастотными токами. Данная методика помогает с восстановлением нервных волокон и уменьшением воспалительных процессов. Снижаются болезненные ощущения, проходит отек в области поражения.
«Аллоплант» – это препарат нового поколения, который вводят в сустав при туннельном синдроме. Он разлагается на протяжении длительного времени, обеспечивая продолжительный лечебный эффект. Активизирует регенерацию тканей, усиливает местный иммунитет и запускает обновление клеток. Не отторгается организмом и не вызывает аллергической реакции.
Биорезонансная терапия – это аналог древнекитайской акупунктуры. Специальный прибор воздействует на биологически активные точки, повышая защитные силы организма. Таким методом удается снять воспаление, уменьшить отек и снизить боль от туннельного синдрома.
Диета при заболевании
Люди, страдающие от туннельного синдрома, часто имеют проблемы с лишним весом. Из-за этого специалисты рекомендуют контролировать массу тела и состояние суставов, для чего из рациона исключают рафинированные продукты, сладости и жирные сорта мяса. Полезными оказываются морепродукты, мясо курицы и индейки. Следует включать в рацион авокадо, орехи, тыквенные семечки и семена льна. Они богаты омега-3 жирными кислотами, которые уменьшают воспалительные процессы. Конкретный рацион подбирается с учетом сопутствующих заболеваний. В идеале диета с возможными ограничениями составляется лечащим врачом.
Альтернативные методы
Когда боль нарастает, человек охотно использует альтернативные методы лечения туннельного синдрома. К ним относятся:
- Акупунктура.
- Иглоукалывание.
- Хиромантия.
- Точечный массаж.
- Йога.
Альтернативные методы лечения не вызывают доверия официальной медицины. Специалисты считают, что подобные схемы воздействия бесполезны, а работают они только за счет самовнушения. Единственным исключением является йога, которая позволяет восстанавливать подвижность суставов и усиливать хватательный рефлекс. Также йога оказывает общее укрепляющее воздействие на организм, что благоприятно сказывается на состоянии пациента.
Народные средства
Отличным дополнением к медикаментозному лечению туннельного синдрома становятся народные рецепты. Они позволяют снять воспаление и уменьшить болезненные ощущения в пальцах.
Внимание! Любые народные средства для лечения туннельного синдрома используются после консультации со специалистом.
Облепиха
Ягоды измельчают и смешивают с водой. Подогревают смесь до комфортной температуры, а потом парят кисти на протяжении получаса. Затем руки насухо вытирают и укутывают. Процедуры повторяют каждый день в течение месяца, после чего делают двухнедельный перерыв.
Компресс из тыквы
Тыкву измельчают в кашицу, наносят на воспаленный участок и хорошо укутывают. Компресс делают каждый день на протяжении недели.
Перцовое растирание
В 100 г перца добавить 1 л растительного масла и подогреть смесь. Теплым средством натирают болезненный участок два раза в день. После нанесения состава следует утеплить руки.
Брусника
Залить 2-3 ст. л. листьев брусники стаканом кипяченой воды, а потом проварить смесь 15 минут. Полученный отвар процеживают и пьют маленькими глотками в течение дня. Данное народное средство обладает легким мочегонным действием, которого вполне хватает для избавления от отеков рук.
Лечение туннельного синдрома требует квалифицированной медицинской помощи. При попытках самолечения народными средствами следует помнить о вероятности перехода болезни в хронический характер. Поэтому не следует полагаться только на народные методы лечения.
sustav.med-ru.net
Синдром Сладера – симптомы, лечение
Содержание:
 Синдром Сладера – воспалительное заболевание, при котором страдает крылонёбный нервный узел. Чаще всего болезнь имеет инфекционную причину. Проявляется болевыми ощущениями в поражённой половине лица и сопровождается многочисленными ярко выраженными симптомами.
Синдром Сладера – воспалительное заболевание, при котором страдает крылонёбный нервный узел. Чаще всего болезнь имеет инфекционную причину. Проявляется болевыми ощущениями в поражённой половине лица и сопровождается многочисленными ярко выраженными симптомами.
Крылонёбный узел располагается в крыловидно-нёбной ямке, которая расположена в районе виска. Состоит он из трёх нервных корешков. Ветви этих нервных окончаний тянутся до глазницы, слезной железы и клиновидной пазухи. Также они иннервируют слизистую оболочку носа, решетчатую пазуху, нёбо и верхнюю челюсть.
Причины
Основная причина болезни – инфекция. Именно бактерии и микробы, которые попадают сюда, вызывают сильный воспалительный процесс. А источником их чаще всего служат такие заболевания, как синусит, ринит, фарингит, артрит.
Ещё одна причина – токсическое воздействие, которое вызывается тонзиллитом, или гнойным отитом. Причём заболевания эти должны протекать в хронической стадии.
Провоцирующими факторами следует считать недосыпание, переутомление, переохлаждение, стрессы, приём алкоголя, и даже громкий шум.
В некоторых случаях гинглионит крылонёбного узла является причиной осложнения при кариесе, который сопровождается пульпитом или периодонтитом. И, наконец, последняя группа причин – общие инфекционные заболевания, такие, как ОРВИ, герпес, туберкулёз, ревматизм.
Как проявляется
Синдром Сладера имеет ярко выраженные симптомы. В первую очередь это приступ боли, который может развиться без видимой причины. Причём боль может иметь самую разную локализацию, что порой сильно затрудняет постановку правильного диагноза.
Чаще всего пациенты жалуются на болевые ощущения в глазу, челюсти, у основания носа и в области верхнего нёба. Иногда боль может затронуть дёсны или зубы. Иррадиация болевого синдрома происходит в затылок, шею, ухо, висок, плечо, или даже в район кисти. В самых тяжёлых случаях боль может ощущаться либо в правой, либо в левой половине туловища полностью.
Такой приступ сопровождается и другими расстройствами вегетативной нервной системы, а именно:
- Отёчностью и покраснением кожи.
- Слезотечением.
- Выделением большого количества слюны.
- Выделением большого количества жидкости из носа.
Все эти симптомы получили название «вегетативная буря». Длительность приступа может составлять от нескольких минут до нескольких часов или даже суток. Чаще всего боль начинается поздно ночью. После того, как приступ закончится, ещё некоторое время могут сохраняться слабо выраженные проявления синдрома Сладера, или невралгии крылонебного узла.
Заболевание является хроническим и не может быть вылечено. Обострения случаются в основном весной или осенью.
Диагностика
Диагностика в некоторых случаях может быть затруднена, однако для постановки правильного диагноза можно провести тест, который точно покажет, чем именно страдает пациент. Делается тест просто — задняя область носовой полости смазывается дикаином или адреналином, что полностью купирует боли.
Следует обязательно провести дифференциальную диагностику с такими патологиями, как:
- Невралгия тройничного нерва.
- Отит.
- Острая зубная боль.
- Пульпит.
При диагностике следует обязательно выявить очаг хронической инфекции, который и даёт такой воспалительный процесс. Без этого лечение синдрома Сладера не будет считаться успешным.
Как избавиться
Лечение заболевания должно быть только комплексным. И первое, что следует сделать – купировать болевой синдром. Делать это можно при помощи турунд, которые предварительно смачиваются новокаином или дикаином, и вводятся в полость носа.
Если боли выражены очень резко, тогда используются ганглиоблокаторы. В самых тяжёлых случаях проводится блокада самого узла.
Если причиной болезни оказалась инфекция, тогда обязательно назначаются антибиотики и противовоспалительные препараты. Также в комплексном лечении используют спазмолитики, противоаллергические лекарства, общеукрепляющие и витамины группы В. По назначению – холинолитики и антидепрессанты.
В пожилом возрасте рекомендуются сосудистые препараты для улучшения мозгового кровообращения. После полного снятия болевого синдрома проводится реабилитация с использованием УВЧ, грязелечения, массажа.
Симптомы синдрома Сладера могут возникнуть в любом возрасте. Прогноз обычно благоприятный, однако только если пациент будет строго следовать плану лечения, который был назначен врачом.
Введите свой e-mail, чтобы получить бесплатную книгу "7 простых шагов к здоровому позвоночнику"
vashaspina.ru
Лечение cиндрома Рейтера - Медицинский портал EUROLAB
Причины возникновения cиндрома Рейтера
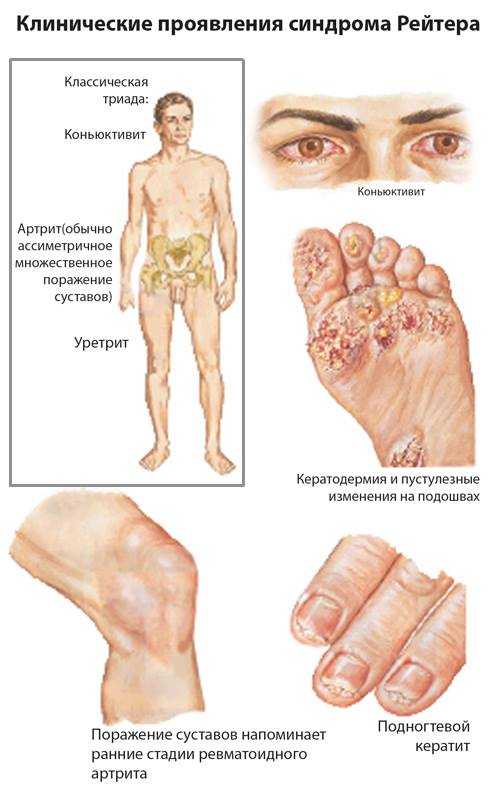
Синдром Рейтера - сочетанное поражение суставов, мочеполовых органов и конъюнктивы глаз, развивающееся преимущественно у мужчин на фоне мощного иммунного сбоя.
Причинами возникновения синдрома Рейтера является:
- инфекция, а именно хламидии,
- воспалительные процессы мочеполовой системы (гонорея, трихомоноз),
- нарушения иммунитета.
Не последнее значение в механизме развития болезни имеют наследственные особенности иммунной системы человека.
Начало болезни Рейтера подострое или острое, с повышенной температурой тела. В нарастающем темпе развивается уретрит (простатит, вагинит, цервицит), затем присоединяются конъюнктивит и увеит, в дальнейшем возникает артрит (моно- или олигоартрит). В отдельных случаях патологический процесс развивается без повышения температуры тела.
Больные жалуются на чувство дискомфорта внизу живота, частое мочеиспускание, незначительные серозные выделения из мочеиспускательного канала. Появляются инсерционит со свойственным ему болевым синдромом в зонах прикрепления сухожилий к костям.
Диагностируют немикробные геморрагические циститы.
Одновременно возникает различной выраженности длительный конъюнктивит (жжение, светобоязнь). Иногда он имеет довольно слабые проявления и больные на него не обращают внимания.
У 80% больных поражается кожа (ладоней и подошв) в виде пятен, которые постепенно уплотняются, возвышающиеся над кожей, напоминая псориатические бляшки. Они имеют тенденцию к слиянию. Изредка почти вся стопа покрыта корочками. Ногти повреждаются (гиперкератоз ногтей) до полного разрушения.
Достаточно часто в области головки полового члена появляются мелкие пузырьки, которые переходят в поверхностные язвы или покрываются корочками (кольцеобразный баланит).Воспаление полости рта, языка сопровождается мелкими пузырьками, которые трансформируются в мелкие язвы.
В дебюте заболевания воспаление суставов может проявляться остро - значительным распуханием с дефигурацией, болью, нарушением функции. Кожа около сустава резко гиперемирована, иногда с синюшным оттенком.
Преимущественно поражаются суставы нижних конечностей, чаще всего - коленные суставы. Поражение плюсно-фаланговых суставов очень напоминает подагрический артрит.
Острые проявления артрита продолжаются от нескольких дней до нескольких недель. Ремиссия у большинства больных наступает через 2-3 месяца. Рецидивы повторяются до 5-8 раз в год. После обострения пролиферативные процессы в суставе не исчезают.
Как лечить cиндром Рейтера?
Лечение синдрома Рейтера выстраивается индивидуально. Целесообразно назначить антибиотики сроком на 1-1,5 месяца. Антибиотикотерапию обычно дополняют нестероидными противовоспалительными средствами, цитостатиками, а также десенсибилизирующими препаратами. При высокой активности деструктивных процессов и длительном течении заболевания показан курс гормонотерапии. Важно действовать в двух направлениях - ограничить и прекратить инфекционный процесс в организме и локализовать, снять воспалительный процесс.
Широко применяют физметоды на позвоночник, суставы, актуален также массаж, лечебная физкультура, санаторно-курортное лечение.
С какими заболеваниями может быть связано
Синдром Рейтера впервые был описан у больного после шигеллеза. Проявился он патогномической триадой: уретрит (цистит, простатит), конъюнктивит и артрит. Кроме конъюнктивита наблюдают ириты, эписклериты, кератит, язвы роговицы, рецидивирующий ретинит. После стихания острых проявлений артрита у каждого четвертого больного развивается сакроилеит и спондилоартрит.
Артрит при синдроме Рейтера может отяжеляться различными его формами:
- гонококковый - характеризуется острым началом, поражается один сустав, чаще коленный, суставная жидкость мутная, гнойная, со значительным цитозом, иммунологическая реакция Борде-Жангу положительная, выявляются гонококки;
- псориатический - характеризуется постепенным развитием, повреждаются суставы верхних и нижних конечностей, на коже появляются типичные псориатические бляшки.
Лечение cиндрома Рейтера в домашних условиях
Синдром Рейтера нередко имеет длительное течение, плохо поддается лечению. В половине случаев отмечаются повторы, а еще заболевание склонно приобретать хроническую форму. На фоне этого больной и/или его близкие должны обладать информацией о стратегии лечения в первые дни заболевания. Хотя каждое обострение синдрома Рейтера и, тем более, его дебют должны быть поводом для посещения профильного специалиста - ревматолога или инфекциониста.
Лечение синдрома Рейтера в домашних условиях должно подчиняться медицинским предписаниям, нужно соблюдать дозировку и кратность приема медикаментов.
Какими препаратами лечить cиндром Рейтера?
Из антибиотиков предпочтение отдается тетрациклинам (тетрациклин, доксициклин), макролидам (азитромицин, эритромицин), фторхинолонов (офлоксацин). Таковые считаются наиболее эффективными против хламидии.
Лечение отличится минимальной эффективностью, если не применить НПВС. Из таковых при синдроме Рейтера предпочтение отдается индометацину, который наиболее действенен даже при поражениях позвоночника.
Если из нестероидных противовоспалительных средств подобрать эффективное не удается, чаще всего больному прописывают сульфасалазин, хлорохин, метотрексат.
Дозировка и длительность курса указанных медикаментов определяются сугубо индивидуально, с учетом течения заболевания и индивидуальных особенностей пациента.
Лечение cиндрома Рейтера народными методами
Применение народных средств в лечении синдрома Рейтера не демонстрирует выраженного действия, а потому больной рискует лишь затянуть время, необходимое для применения традиционных методов лечения.
Лечение cиндрома Рейтера во время беременности
У женщин синдром Рейтера, по статистике, развивается реже, чем у мужчин. Однако, будучи заболеванием, производным от хламидиоза, для женщин предрасположенность к синдрому означает подверженность хроническим цервициту, сальпингиту, аднекситу, циститу. Женщины, страдающие этими заболеваниями, являются носителями хламидии, но сами редко болеют урогенными артритами.
В то же время одно только носительство неблагоприятно для течения беременности. Инфекцию необходимо вылечить либо в ходе планирования беременности, либо проводить терапию на фоне беременности. Лечение в этом случае требует особого внимания со стороны медика, перед которым стоит задача эффективно устранить заболевание медикаментами, наименее токсичными для плода. Предпринимая этиотропное лечение, доктор не должен оставлять без внимания и необходимость симптоматического лечения, в ходе которого реализуется задача нормализовать самочувствие будущей матери.
К каким докторам обращаться, если у Вас cиндром Рейтера
Рентгенологические изменения в подвздошно-крестцовых суставах напоминают динамику болезни Бехтерева, то есть сначала появляется остеопороз, неравенство и нечеткость суставных контуров. Затем развивается субхондральный неравномерный склероз, сужение суставной щели.
В отличие от болезни Бехтерева, анкилоз наступает редко.
В первом плюсно-фаланговом суставе вначале поражения развивается остеопороз, появляются кистоподобные просветления в эпифизах, далее сужается суставная щель, появляется узурация, но непосредственно анкилоз, тем более позвоночника, происходит очень редко. В области пяточной кости возникают периоститы, пяточные шпоры.
На рентгенограммах в коленных и голеностопных суставах помимо расширения контуров суставной капсулы и ее уплотнения также отмечается остеопороз.
В анализах крови обычно выявляют увеличенную СОЭ, умеренный лейкоцитоз, С-реактивный белок положительный, увеличение количества серомукоида, белковых фракций, повышение активности лизосомальних ферментов, появление антихламидийных антител с положительной реакцией связывания комплемента. Большое значение для диагностики имеет выявление в выделениях из мочеиспускательного канала хламидий.
У большинства больных определяют антиген HLA-В27.
При типичном начале и течении болезни с выраженной триадой симптомов диагностика не затруднена.
Дифференциальная диагностика проводится с периферийной формой болезни Бехтерева. При болезни Бехтерева поражаются тазобедренные и плечевые суставы, возникают анкилозы грудинно-реберных суставов, но отсутствуют клинические симптомы конъюнктивита, уретрита, повреждения кожи.
Лечение других заболеваний на букву - C
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
www.eurolab.ua
Синдром Рейно: симптомы, диагностика, лечение
Синдром Рейно сопровождается похолоданием, онемением, чувством мурашек и болями в кистях рук; в межприступный период кисти могут оставаться холодными, синюшными. Помимо конечностей аналогичные проявления могут отмечаться в области кончика носа, подбородка, мочек ушей и языка. Продолжительность приступа колеблется от нескольких минут до нескольких часов.
Причины синдрома Рейно
- Ревматические болезни: системная склеродермия, системная красная волчанка, ревматоидный артрит, дерматомиозит, болезнь Шегрена, смешанное заболевание соединительной ткани, узелковый периартрит, облитерирующий тромбоангиит и др.
- Сосудистые заболевания: облитерирующий атеросклероз, посттромботический или тромботический синдромы.
- Заболевания крови: пароксизмальная гемоглобинурия, криоглобулинемия, множественная миелома, тромбоцитоз.
- Профессиональный синдром Рейно: "вибрационный белый палец", хлорвиниловая болезнь и др.
- Лекарственный синдром Рейно: эрготамин, серотонин, бетаблокаторы и др.
- Неврогенный синдром Рейно: сдавление нервно-сосудистого пучка с развитием альгодистрофии, синдром карпального канала, заболевания ЦНС с плегией.
- Длительная иммобилизация, феохромоцитома, паранеопластический синдром, первичная легочная гипертензия.
Первое место среди причин возникновения синдрома занимают ревматические болезни, особенно системная склеродермия, где синдром Рейно является ранним проявлением заболевания.
Также следует иметь в виду, что синдром Рейно может развиться при лечении некоторыми лекарственными препаратами –
- блокаторами адренергических рецепторов,
- алкалоидами спорыньи,
- противоопухолевыми лекарствами (блеомицином, винбластином и циспластином).
В таких случаях после отмены соответствующих препаратов синдром Рейно обычно исчезает.
Среди профессиональных факторов, на фоне которых может развиться синдром Рейно, наиболее частыми являются вибрация, охлаждение и контакт с поливинилхлоридом. Однако и другие факторы, например работа с тяжелыми металлами, кремниевой пылью, должны учитываться при сборе профессионального анамнеза у больных, страдающих данным заболеванием.
Диагностика
Диагностика синдрома Рейно основывается на общепринятых и специальных методах исследования, при этом диагноз первичного синдрома Рейно (болезнь Рейно) устанавливается при исключении подлежащих заболеваний в момент обследования и подтверждается в процессе дальнейшего наблюдения.
- Капилляроскопия: выявление и уточнение характера поражения сосудов.
- Общий анализ крови, белок, белковые фракции, фибриноген.
- Коагулограмма, исследование свойств крови (вязкость, гематокрит, склеивание тромбоцитов и эритроцитов).
- Иммунологическое исследование: антинуклеарный фактор, ревматоидный фактор, циркулирующие иммунные комплексы, иммуноглобулины, антитела к ДНК и рибонуклеопротеину.
- Рентгенологическое исследование грудной клетки: выявление шейного ребра.
- Реовазография или осциллография, при необходимости - исследование пальцевого кровотока методом ультразвуковой допплерографии, лазер-допплер-флоуметрии, ангиография, дигитальная плетизмография.
В последние годы возросло внимание к новой модификации биомикроскопических методов исследования - широкопольной капилляроскопии ногтевого ложа, которая обладает большей разрешающей способностью в плане детализации структурных изменений ногтевого ложа, применяется для диагностики синдрома Рейно.
Лечение синдрома Рейно
Лечение синдрома - сложная задача, решение которой зависит от возможности устранения причинных факторов и эффективного воздействия на ведущие механизмы развития сосудистых нарушений.
Всем больным с синдромом Рейно рекомендуется исключить охлаждение, курение, контакт с химическими и другими факторами, провоцирующими сосудистый спазм в быту и на производстве. Иногда достаточно изменить условия труда (исключить вибрацию и др.) или место жительства (более теплый климат), чтобы проявления синдрома Рейно значительно уменьшились или исчезли.
Среди сосудорасширяющих препаратов эффективными средствами терапии синдрома Рейно являются антагонисты кальция. Нифедипин (коринфар, кордафен и др.) назначают по 30-60 мг/сут. Для лечения синдрома Рейно можно использовать и другие блокаторы входа кальция:
- верапамил,
- дилтиазем,
- никардипин.
При прогрессирующем синдроме Рейно рекомендуется применение вазапростана (простагландин Еl, альпростадил). Вазапростан вводится внутривенно капельно в дозе 20-40 мкг альпростадила в 250 мл физиологического раствора в течение 2-3 часов через день или ежедневно, на курс 10-20 вливаний. Первоначальное действие вазапростана может проявиться уже после 2-3 вливания, но более стойкий эффект отмечается после окончания курса лечения и выражается в снижении частоты, продолжительности и интенсивности атак синдрома Рейно, уменьшении зябкости, онемения и болей. Положительное действие вазапростана обычно сохраняется в течение 4-6 месяцев, рекомендуется проводить повторные курсы лечения (2 раза в год).
Особое место в лечении сосудистых поражений занимают ингибиторы ангиотензинпревращающего фермента (АПФ), в частности каптоприл. Каптоприл назначается в дозе 25 мг 3 раза в день, рекомендуется длительное (6-12 месяцев) применение с индивидуальным подбором поддерживающих доз.
В лечении синдрома Рейно также используется кетансерин - селективный блокатор HS2-серотониновых рецепторов; назначается по 20-60 мг/сут, обычно хорошо переносится, может быть рекомендован пожилым больным.
Большое значение в лечении имеют препараты, улучшающие свойства крови, снижающие вязкость: дипиридамол по 75 мг и более в сутки; пентоксифиллин (трентал, агапурин) в дозе 800-1200 мг/сут внутрь и внутривенно; низкомолекулярные декстраны (реополиглюкин и др. ) - внутривенно капельно по 200-400 мл, на курс 10 вливаний.
Следует учитывать необходимость длительной многолетней терапии и нередко комплексное применение препаратов разных групп.
Лекарственную терапию синдрома Рейно рекомендуется сочетать с применением других методов лечения (гипербарическая оксигенация, рефлексотерапия, психотерапия, физиотерапия).
www.diagnos.ru
виды, описание, симптомы и лечение
Полноценная жизнедеятельность человека во многом зависит от здоровья головного мозга и нервной системы. Поэтому болезни, поражающие эти части организма, дают о себе знать посредством явных и порой тяжелых симптомов. Одной из групп таких заболеваний являются неврологические синдромы. Им стоит уделить внимание, поскольку их появление свидетельствует о развитии достаточно опасных трудноизлечимых процессов.
Неврологический синдром
Чтобы понимать, о чем идет речь, нужно разобраться с тем, что такое синдром как таковой. Это определение используется для описания совокупности симптомов, имеющих похожие проявления. Такой термин позволяет сделать постановку диагноза более точной и легкой. Другими словами, термин «синдром» используется для описания группы симптомов, а не одного конкретного.
При этом стоит понимать, что данная терминология не всегда подходит для описания болезни, поскольку последняя может сочетать в себе несколько синдромов. Так что для грамотного определения состояния пациента часто требуется высокая квалификация и опыт.
Ключевые группы
Если изучить основные неврологические синдромы, то можно будет заметить, что некоторые из них похожи, а потому объединяются в определенные категории. Фактически речь идет о трех наиболее распространенных группах:
- Вестибулярный синдром. Имеются в виду различные нарушения в работе головного мозга. Симптоматика в данном случае достаточно яркая, поэтому спутать ее с другими проявлениями крайне трудно. В качестве основных симптомов можно определить шаткость и головокружение.
- Неврологический синдром, связанный с опорно-двигательным аппаратом. Сюда относятся различные виды слабости мышц и параличей. Чаще всего причиной такой проблемы, как паралич, становится инсульт, хотя привести к подобному состоянию может и полиомиелит.
- Болевой синдром. Эта группу можно встретить среди пациентов чаще других. Симптомы этой категории отличаются сильными болезненными ощущениями. В качестве примера есть смысл привести невралгию нерва, вызывающую сильные боли в области спины и головы.
- Повышение внутричерепного давления вследствие невралгических расстройств различного типа.
Синдромы в раннем возрасте
Дети, так же, как и взрослые, уязвимы для различных заболеваний. По этой причине врачам приходится сталкиваться с различными синдромами и в случае с пациентами младшей возрастной группы.

Что касается конкретных групп симптомов, то выглядят они следующим образом:
1. Судорожный синдром. Если у ребенка появляются судороги, это может означать факт поражения мозговой ткани с раздражением отдельных участков мозга. В зависимости от возраста такой неврологический синдром может проявляться посредством генерализованных судорог конечностей, глаз и мускулатуры лица. Стоит знать также о том, что непосредственно сами судороги могут быть клоническими и тоническими. Это означает, что они захватывают все тело или же двигаются от одной его части к другой. Подобное состояние иногда сопровождается нарушением дыхания, отхождением стула и мочи или прикусыванием языка.
2. Воздействие церебрастенического синдрома. Основной причиной такого состояния является быстрое нервно-психическое истощение, ставшее следствием сильных физических или психологических импульсов. Это могут быть болезни, стрессы, различные нагрузки и эмоции. В итоге у детей появляется нарушение способности манипулировать предметами и вести игровую деятельность. Также остается риск возникновения эмоциональной нестабильности. К концу дня симптомы могут ощутимо усиливаться.
3. Проблема гипертензионно-гидроцефального синдрома. Появляется он по причине повышения внутричерепного давления с последующим расширением ликворных пространств черепа вследствие того факта, что в них скапливается чрезмерное количество жидкости. Проявляться подобная группа симптомов может в виде усиленного роста головы, выбухания родничка и гидроцефалии.
4. Синдром гипервозбудимости. Данная проблема дает о себе знать посредством таких проявлений, как нарушение сна, эмоциональная неустойчивость и двигательное беспокойство. После осмотра врач может зафиксировать еще снижение порога судорожной готовности, патологические движения и повышение рефлекторной возбудимости.
Синдром хронической усталости: симптомы и лечение
Ключевым симптомом, который свидетельствует о данном заболевании, является рецидивирующая или длящаяся дольше полугода постоянная усталость. Причем речь идет как о физическом истощении, так и о психическом.
Говоря о рецидивирующей форме, стоит отметить следующий факт: она может настолько усиливаться, что будет явно доминировать над сопутствующими симптомами. Проблема здесь кроется в том, что данный синдром нельзя нейтрализовать при помощи отдыха, из-за чего активность больного ощутимо падает во всех сферах его жизни.
Если говорить о симптоматике СХУ более подробно, то нужно выделить следующие проявления:
- боли в мышцах;
- плохое самочувствие после физической активности, которое длится круглые сутки;

- опухшие болезненные лимфатические узлы, подмышечные и шейные особенно;
- боли в области суставов, не сопровождающиеся признаками отеков или воспалительных процессов;
- нарушение концентрации внимания и памяти;
- боль в горле;
- серьезные нарушения сна;
- головные боли.
Синдром хронической усталости, симптомы и лечение которого интересуют многих пациентов, является довольно актуальной проблемой, поэтому у врачей есть достаточно опыта для грамотной диагностики и назначения восстановительных мер. Но в целом лечение сводится к организации полноценного питания, нормализации режима дня, а также использованию минералов и витаминов. От вредных привычек тоже придется отказаться, как и от долгого времяпрепровождения возле телевизора. Вместо этого лучше привыкать к вечерним прогулкам на свежем воздухе.
Касаясь темы комплексного лечения, стоит выделить следующие его составляющие:
- нормализация режима нагрузок и отдыха;
- проведение разгрузочных дней и диетической терапии;
- ароматерапия и массаж;
- устранение различных хронических заболеваний, которые усложняют процесс лечения;
- использование медикаментов, если другие средства не могут нейтрализовать неврологический синдром;
- лечебная физкультура и водные процедуры.
Говоря о лекарственных препаратах, стоит отметить, что при подобной проблеме актуальными являются транквилизаторы, сорбенты, иммуномодуляторы, а при аллергии - антигистаминные средства.
Особенности радиальной нейропатии
Это еще одна форма неврологического синдрома, которая может стать источником серьезных проблем. Суть разрушительного воздействия в данном случае сводится к тому, что вследствие повреждения или защемления лучевого нерва появляются достаточно заметные симптомы в области верхних конечностей. Хорошая новость в том, что подобная проблема не ведет к необратимым последствиям. Это означает, что вся симптоматика может быть нейтрализована.
Причины, по которым развивается радиальная нейропатия, достаточно просты. Речь идет о порезах, переломах, ушибах и других механических повреждениях, в результате которых произошло сдавливание лучевого нерва. Иногда во время травмы сам нерв оказывается не задет, но образующиеся впоследствии рубцы давят на него, и по этой причине происходит нарушение функций. Появление нейропатии такого типа может быть спровоцировано еще и хронической травмой нервного ствола, вызванной постоянным его трением об острый край сухожилия во время продолжительной нагрузки кисти. Чрезмерное давление костылей и жгутов тоже может привести к нарушению работы нерва.
Симптомы радиальной нейропатии достаточно явные: пальцы ладони нельзя нормально согнуть и разогнуть, любые движения кистью, и особенно пальцами, становятся проблематичными. Возникает напряжение мышц, которые сгибают кисть, поскольку мышечные волокна, разгибающие предплечье, растягиваются.
Когда дают о себе знать подобные симптомы, первое, что нужно сделать, - это наложить лонгету на предплечье и область кисти. Для преодоления такой проблемы используются преимущественно консервативные методики: прием витаминов группы В, парафиновые аппликации, метод электростимуляции и массаж. Хирургическое вмешательство для восстановления функций лучевого нерва применяется крайне редко. Ну и конечно, для полноценного восстановления придется пройти комплекс ЛФК.
Прогрессирующая склерозирующая полидистрофия
Данная проблема имеет еще одно название - синдром Альперса. Суть этой болезни сводится к дефициту ферментов энергетического обмена. Симптомы полидистрофии проявляются в очень раннем возрасте, как правило, это 1-2 года.
Вначале появляются генерализованные или парциальные судороги, а также миоклония, которая достаточно устойчива к противосудорожному лечению. На этом проблемы не заканчиваются. Далее проявляется задержка физического и психомоторного развития, мышечная гипотония, повышение сухожильных рефлексов, спастические парезы, а также потеря навыков, которые были приобретены раннее. Не стоит исключать снижение слуха и зрения, рвоту, летаргию, развитие гепатомегалии, желтуху и даже печеночную недостаточность, которая без своевременного грамотного лечения может привести к летальному исходу.
На данный момент еще не разработана единая система эффективного лечения синдрома Альперса, поэтому врачи работают поэтапно с каждым конкретным симптомом. Излишне говорить, что без помощи медика при таких нарушениях работы головного мозга получить ощутимое улучшение не представляется возможным.
Синдром Шая - Дрейджера
Под этим незнакомым многим названием скрывается достаточно серьезная проблема - мультисистемная атрофия. Такой диагноз ставится в том случае, если у пациента определяется сильное поражение вегетативной нервной системы. По сути, речь идет о достаточно редком заболевании, нарушающем работу мозжечка головного мозга, а также становится причиной вегетативных расстройств и паркинсонизма.
Полный комплекс причин мультисистемной атрофии врачи пока не могут составить. Но они склонны считать, что подобное нарушение работы мозжечка уходит корнями в генетическое наследие пациента.
Что касается лечения, то для эффективного воздействия на состояние больного нужно сначала убедиться в том, что дело приходится иметь именно с синдромом Шая - Дрейджера, а не с другими заболеваниями, обладающими похожей симптоматикой (болезнь Паркинсона и др.). Суть лечения сводится к нейтрализации симптомов. Полностью преодолеть такие нарушения функций головного мозга медики пока не в состоянии.
Опасность синдрома Брунса
Это еще одна группа симптомов, имеющая самое непосредственное отношение к неврологическим синдромам. Причиной такого состояния является окклюзия ликворопроводящих путей на уровне водопровода мозга или отверстия Мажанди.
Если рассматривать синдром Брунса через призму общей симптоматики, то картина будет следующая: нарушение дыхания и пульса, рвота, головокружение, боли в области головы, потеря сознания, атаксия, сбои в мышечной координации и тремор.

Внимание стоит уделить и глазным симптомам. Это переходящий амавроз, косоглазие, птоз, диплопия, а также понижение чувствительности роговой оболочки. В некоторых случаях фиксируется отек глазного нерва и последующая его атрофия.
В качестве актуального лечения используется дегитрадация, вентрикулопункция, а также различные сердечные и тонизирующие средства (кофеин, "Кордиамин", "Коргликон"). В зависимости от природы алгоритма развития заболевания может быть показано хирургическое вмешательство.
Энцефалопатия Вернике
Данная проблема из области неврологии является достаточно серьезной. Она может также иметь название «синдром Гайе - Вернике». Фактически речь идет о повреждении гипоталамуса и среднего головного мозга. В качестве причины такого процесса можно определить недостаток тиамина в организме пациента. Стоит отметить, что этот синдром может стать следствием алкоголизма, авитаминоза В1 и полного физического истощения.
К основным симптомам относятся спутанность сознания, раздражительность, нарушение координации движений, апатия и паралич мышц глаза. Для получения точного диагноза нужно обратиться к врачу-неврологу.
Нейтрализовать воздействие синдрома врачи могут посредством введения больному тиамина на протяжении 5-6 дней. Гипомагниемия при необходимости корректируется приемом оксида или сульфида магния.
Райта синдром
Этот термин используется для определения сочетания акропарестезии с болями в области малой грудной мышцы, а также трофическими расстройствами и побледнением в области пальцев и самой кисти. Такие ощущения возникают, если происходит сдавливание нервных стволов плечевого сплетения и сосудов подмышечной области. Подобные процессы часто являются следствием максимального отведения плеча и натяжения малой грудной мышцы, которая, в свою очередь, прижимает нервы и сосуды.
Синдром Райта определяется по таким симптомам, как бледный оттенок пальцев и кисти, их онемение и признаки отечности. Но ключевым проявлением остается боль в области грудной мышцы и плеча. Часто при сильном отведении плеча в лучевой артерии исчезает пульс.

Лечат синдром только после того, как дифференцируют его от других похожих заболеваний. Когда точный диагноз поставлен, могут использоваться различные физиологические и терапевтические мероприятия. В некоторых случаях актуальной будет операция.
Что стоит знать о синдроме Герстмана?
Суть данного синдрома сводится к совокупному проявлению пальцевой агнозии, алексии, аграфии, аутотопагнозии, а также нарушению право-левой ориентации. В случае распространения патологического процесса на другие части коры головного мозга о себе может дать знать гемианопсия, сенсорная афазия и астереогозия.
Синдром Герстмана напрямую связан с разрушительными процессами в ассоциативной области левой теменной доли головного мозга. В таком состоянии пациент частично перестает узнавать собственное тело. Это проявляется в неспособности отличить правую сторону от левой. Люди с таким синдромом не могут производит простейшие арифметические операции и писать, хотя в остальном их сознание работает нормально.
Воздействие альтернирующих синдромов
Это целый комплекс разрушительных процессов, который может оказать значительное негативное воздействие на организм. Альтернирующие синдромы являются следствием поражения спинного мозга и одной половины головного мозга. Эти группы симптомов иногда провоцируются черепно-мозговыми травмами или плохим кровообращением в спинном и головном мозге.
Врачи периодически выявляют альтернирующие синдромы следующих разновидностей: смешанные с различной локализацией повреждения, бульбарные, педункулярные и понтинные. При таком обилии видов симптомы могут быть самыми разными: глухота, глазодвигательные и зрачковые расстройства, острая недостаточность потурального контроля, дисгенетические синдромы, обструктивная гидроцефалия и др.
Диагностируют подобные состояния посредством определения точного места локализации очага поражения и его границ.
Что касается лечения, то его организация во многом зависит от конкретной группы симптомов и результатов профессиональной диагностики.
Итоги
Проблема неврологических синдромов беспокоит многих людей, и, к сожалению, далеко не всегда врачи способны полностью нейтрализовать воздействие болезни. По этой причине есть смысл периодически делать профилактическую диагностику состояния головного мозга и нервной системы, дабы определить возможные проблемы на этапе их зарождения.
fb.ru