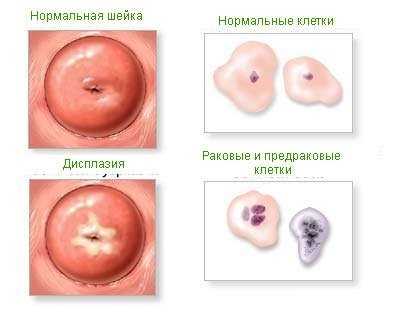
Мазок на цитологию (Пап-тест) — что показывает цитограмма? Дистрофия клеток шейки матки
Фоновые, предраковые и раковые заболевания шейки матки
На различные патологии шейки матки приходится около 10-15% от всего числа гинекологических проблем (у пациенток в репродуктивном возрасте). А среди злокачественных процессов женской половой сферы лидирует рак шейки матки. Его доля составляет до 12% от всех онкологических болезней, которые диагностируют у женщин.
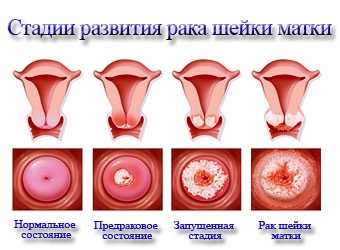
Онкогенез – это процесс, который развивается поэтапно, в течение длительного времени. Так, сначала возникает фоновая болезнь, предраковое состояние шейки матки, затем локализованный рак, и в запущенной стадии происходит распространение патологического процесса на другие ткани и органы.
Виды заболеваний шейки матки
К фоновым состояниям относят такие изменения в тканях влагалищной части шейки, при которых сохранена нормоплазия эпителия (его клетки делятся, как положено, хорошо дифференцируются, полноценно созревают, происходит эксфолиация). Основные фоновые заболевания шейки матки: эндометриоз, полипы, псевдоэрозия, истинная эрозия, лейкоплакия, эритроплакия, цервицит, эктропион, папиллома.
Предраковыми считаются состояния, при которых происходят ненормальные изменения в эпителии – гиперплазия и пролиферация. Клетки перестают нормально дифференцироваться, нарушается их созревание. К такому состоянию относят дисплазию шейки матки.
К раковым заболеваниям шейки матки относят карциному, микроинвазивный и инвазивный рак шейки матки.
Классификация заболеваний шейки матки
(Классификация составлена проф. Е.В.Коханевич)
I. Доброкачественные фоновые процессы:
А. Дисгормональные процессы:
1. Эктопия цилиндрического эпителия (эндоцервикоз, железистая эрозия, псевдоэрозия): простая, пролиферирующая, эпидермизирующая.
2. Полипы (доброкачественные полипоподобные разрастания): простые; пролиферирующие; эпидерми-зирующие.
3. Доброкачественная зона трансформации: незаконченная и законченная.
4. Папилломы.
5. Эндометриоз шейки матки.
Б. Посттравматические процессы:
1. Разрывы шейки матки.
2. Эктропион.
3. Рубцовые изменения шейки матки.
4. Шеечно-влагалищные свищи.
В. Воспалительные процессы:
1. Истинная эрозия.
2. Цервицит (экзо- и эндоцервицит): острый и хронический.
II. Предраковые состояния:
A. Дисплазия.
1. Простая лейкоплакия.
2. Поля дисплазии:
• многослойного сквамозного эпителия;
• металлазированного призматического эпителия.
3. Папиллярная зона трансформации:
• многослойного сквамозного эпителия;
• метаплазированного призматического эпителия.
4. Предопухолевая зона трансформации.
5. Кондиломы.
6. Предраковые полипы.
Б. Лейкоплакия с атипией клеток.
B. Эритроплакия.
Г. Аденоматоз.
III. Рак шейки матки
А. Преклинические формы:
1. Пролиферирующая лейкоплакия.
2. Поля атипического эпителия.
3. Папиллярная зона трансформации.
4. Зона атипической трансформации.
5. Зона атипической васкуляризации.
6. Рак in situ (внутриэпителиальный, стадия 0).
7. Микрокарцинома (стадия I А).
Б. Клинические формы рака: экзо-, эндофитная, смешанная.
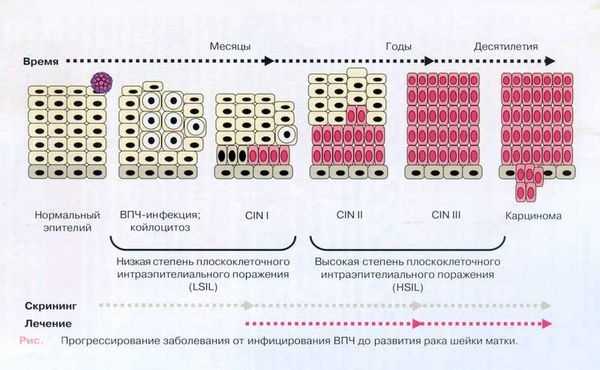
Цервикальная интраэпителиалъная неоплазия (CIN) делится на:
• CIN I — слабая дисплазия; • CIN II — умеренная дисплазия; • CIN III — тяжелая дисплазия и преинвазивный рак.
Фоновые заболевания шейки матки
Эрозия шейки матки
К эрозиям относят такие изменения во влагалищной части матки, при которых в плоском многослойном эпителии сначала развивается дистрофия и десквамация (т.е. изъязвление), а затем нарастает цилиндрический эпителий.
Всего существует два типа эрозии - истинная и псевдоэрозия.
При истинной эрозии повреждается плоский эпителий возле наружного зева. Сегодня истинную эрозию классифицируют по этиологическому принципу. Отмечают такие ее разновидности:
- Эрозия воспалительного характера. Чаще она обнаруживается у пациенток в репродуктивном возрасте.
- Эрозия травматического характера. К примеру, может развиться при повреждении влагалищными зеркалами. Обычно встречается в постменопаузе.
- Постожоговая эрозия. Возникает после того, как отторгается струп из-за воздействия электро-, химио- или криофакторов). Характерна для пациенток, находящихся в репродуктивном возрасте.
- Трофическая эрозия. Этот вид эрозии появляется после лучевого лечения, а у женщин с выпадением матки. Она чаще развивается в постменопаузе.
-Раковая эрозия. Является последствием распада злокачественного образования. Обычно возникает в постменопаузальном возрасте.
- Эрозия сифилитическая. Обычно диагностируется у женщин репродуктивного возраста.
Эрозии очень хорошо видны невооруженным глазом. Для их диагностики достаточно осмотра с использованием зеркал. Пораженный участок имеет яркий красный оттенок, для него характерна повышенная кровоточивость. Все разновидности эрозии (за исключением раковой, трофической и сифилитической) подвергаются эпидермизации, и на них вскоре формируется плоский многослойный эпителий. Этот процесс обычно не занимает более 1-2 недель.
При этой патологии кольпоскопия обнаруживает дефект эпителия с обнаженной подэпителиальной стромой. Причем дно находится ниже уровня многослойного эпителия, и края достаточно явные. Если обработать патологический участок раствором уксусной кислоты (3%), тогда дно станет бледным. После применения раствора Люголя окраситься может лишь расположенный вокруг многослойный эпителий. А вот дно эрозии остается неокрашенным.
Гистологическое исследование показывает, что эпителиальный покров на границе с плоским многослойным эпителием отсутствует. На поверхности измененного участка заметна кровь, видны отложения фибрина. В соединительных подэпителиальных тканях развивается воспаление, наблюдается лейкоцитарная инфильтрация, капилляры расширены, имеются кровоизлияния, появляется отечность.
Истинная эрозия развивается совсем недолго. Проходит 1-2 недели, и на ее месте формируется псевдоэрозия (или эндоцервикоз). В таком случае вместо плоского эпителия формируется цилиндрический - снаружи от переходной области. Если подобное состояние возникло без предшествующих патологических изменений, то его обозначают термином «эктопия шейки матки».
Эрозия шейки матки подробно описана в статье на нашем сайте.
Псевдоэрозии бывают нескольких видов:
- Прогрессирующая псевдоэрозия. При этой патологии и на поверхности шейки, и в глубине формируются железистые образования. Цилиндрический эпителий и железы цервикального канала разрастаются, из-за чего шейка матки растет. Также увеличение шейки происходит за счет резервно-клеточной гиперплазии. Во время развития патологии в железах псевдоэрозии появляются кистозные образования, возникает лимфоцитарная инфильтрация, разрастаются соединительные ткани.
- Стационарная псевдоэрозия. Является второй фазой патологических изменений. В этот период эрозированные железы, находящиеся под разрастающимся плоским эпителием, становятся ретенционными кистами. Эти образования могут быть и единичными, и множественными. Их размер обычно в пределах 3-5 мм.
- Заживающая псевдоэрозия (эпидермизирующая). В эту фазу псевдоэрозия входит после коррекции гормонального фона и успешной терапии воспаления. Заживляется эрозия в обратном порядке. Это значит, что происходит замещение цилиндрического эпителия плоским, который сформировался из резервных клеток. После того, как цилиндрический эпителий полностью отторгается, и формируются железистые образования, псевдоэрозия исчезает. Но кисты при этом могут остаться. По размеру они бывают разные. Мелкие имеют в диаметре 2-3 мм, а гигантские достигают 2 см. Из-за таких кист шейка может увеличиваться и подвергаться деформации. При псевдоэрозиях имеет место непрямая метаплазия резервных клеток в клетки плоского эпителия. Зрелый метапластический эпителий подвергается кератозу (ороговение клеток, без ядер, с формированием кератогиалинового слоя), паракератозу (неполное ороговение с ядрами без формирования этого слоя), гиперкератозу (когда ороговение чрезмерное).
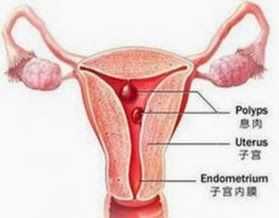
Полипы шейки матки
Они представляют собой разрастания слизистой шеечного канала, имеют вид ножек со стержнями из соединительной ткани, покрыты плоским либо цилиндрическим эпителием, в толще их находятся железистые структуры.
Различают два основных вида:
1. Простые. Имеют железистое либо железисто-фиброзное строение, пролиферативные процессы при этом отсутствуют.
2. Аденоматозные. Железистые структуры, которые проявляют пролиферативную активность, диффузные или очаговые.
Микроскопически полипы определяются как маленькие овальные или круглые образования (2-40 мм), имеющие гладкую поверхность. Эти образования обвисают в область влагалища на тоненьком основании. Оттенок их темно-розовый, а консистенция связана с содержанием фиброзных тканей, они бывают и мягкие, и плотные. Поверхность таких образований покрывает эпителий (многослойный или же цилиндрический). Образования, которые покрыты многослойным эпителием, отличаются гладкой поверхностью с сосудистыми ветвлениями и открытыми протоками желез. У полипов, которые покрыты цилиндрическим эпителием, другая поверхность - сосочковая. При пролиферации полип усиленно разрастается, а в случае эпидермизации железистые образования перекрываются многослойным эпителием, и рост тогда прекращается. Образование полипа с дисплазией считается предраком.
Отметим, что клиническая картина при полипах может быть разной. Объективные признаки и симптоматика связаны с тем, какие сопутствующие болезни имеются у пациентки. Для эндоцервикальных полипов очень характерна плоскоклеточная метаплазия. Возможны также вторичные изменения, такие как нарушения кровообращения, которые сопровождаются застойными явлениями в сосудах, отеком стромы. Подобные вторичные изменения нередко проявляются сукровичными выделениями.
Если призматический эпителий преобразуется в плоский многослойный эпителий, говорят об образовании доброкачественной зоны трансформации (доброкачественная метаплазия). Формирование таких зон в районе бывшей эктопии ПЭ – следствие регенерации и эпидермизации. А регенерация возможна, лишь когда эктопия в границах плоского нормального эпителия будет разрушена. Замещается ПЭ обычно за счет эпидермизации. Во время таких изменений идет образование плоского эпителия из резервных клеток (они находятся между ПЭ эктопии и базальной мембраной). Кислая влагалищная среда способствует трансформации резервных клеток сначала в незрелый, а потом и в совершенно полноценный эпителий. Метод кольпоскопии позволяет видеть два типа зоны трансформации – незаконченную и законченную.
В случае незаконченной зоны методом кольпоцервикоскопии выявляют розоватые или совсем белые участки, обладающие гладким рельефом. (Здесь нужно отметить, что в результате метаплазии клетки ПЭ по своей структуре становятся такими же, как клетки МСЭ и при этом не теряют способность к слизепродуцированию). Эти светло-розовые или беловатые пятнышки могут находиться в разных местах – и в центре эктопии, и по ее краям, там, где она граничит с МСЭ. Форма очагов метаплазии может быть разной – они напоминают язычки, полоски, материки. В таких очагах нередко сохранены протоки действующих желез. Также бывают заметны древоподобные разветвления сосудов. Со временем метаплазия развивается, зоны эктопии ПЭ становятся все меньше, на шейке появляется сплошной участок МСЭ. Когда незаконченную зону трансформации обрабатывают раствором Люголя, появляется легкое неравномерное окрашивание по типу мраморного рисунка.
Законченная зона представляет собой слизистую шейки, которую покрывает МСЭ и на которой присутствуют ретенционные кисты (множественные, единичные). Обычно МСЭ является препятствием для оттока секрета, из-за чего внутри кисты нарастает напряжение. Поэтому поверхностная ее стенка приподнимается над эпителием, находящимся вокруг. Оттенок ретенционных кист варьируется от голубоватого до зелено-желтого в зависимости от их содержимого. Картина, которую дает кольпоцервикоскопия, после уксусной кислоты изменениям не подвергается. Это связано с отсутствием в покровном эпителии слизепродуцирующих клеток и с тем, что кровеносные сосуды в кистах не имеют мышечной ткани и на кислоту реагировать не могут. Проба Шиллера вызывает более ровное окрашивание эпителия, чем в случае незаконченной зоны трансформации. Бывают случаи, когда незаконченная зона трансформации совмещена с законченной.

Папилломы шейки матки
Очаг разросшегося плоского эпителия с признаками ороговения называют «папиллома». Такая патология развивается относительно редко. Исследование с зеркалами позволяет выявить очаги разрастания в форме розеток. По своим внешним признакам они напоминают экзофитную форму рака. Измененный участок имеет четкие границы, его цвет – белесый или розоватый. Кольпоскопия позволяет выявить на поверхности папилломы значительное количество сосудов, которые древовидно разветвляются. Если участок обработать раствором уксусной кислоты, то сосочки посветлеют из-за спазмирования сосудов. А вот раствор Люголя окрашивания не дает. Риск превращения папилломы в злокачественное образование довольно высок. Установление точного диагноза возможно только после морфологического исследования.
Предраковые заболевания шейки матки
Эндометриоз шейки матки
Если в процессе обследования или при лечении слизистая была повреждена, создаются условия, благоприятные для имплантации клеток эндометрия. Эти клетки начинают размножаться и формируют участки субэпителиального эндометриоза.
Кольпоскопия дает такую картину: отличные по форме и размеру очаги, которые имеют синюшный или темно-красный оттенок и немного возвышаются. По результатам гистологии обнаруживаются железистые образования, участки кровоизлияний, мелкоклеточная инфильтрация соединительной ткани.
Эродированный эктропион шейки матки
Эта патология связана с выворотом слизистой шейки, для которого характерно присутствие псевдоэрозий, а также рубцовых деформаций.
В основе развития таких изменений лежит расширение цервикального канала и повреждения шейки (из-за абортов, после родов).
В подобных случаях патогенез такой. Случается травма стенки шейки, из-за чего нарушается функция циркулярной мышцы. Стенки по этой причине выворачиваются, и обнажается слизистая цервикального канала. Это приводит к нарушению границы между цилиндрическим эпителием и плоским. Тогда цилиндрический эпителий начинает замещаться плоским, т.е. возникает метаплазия. В такой ситуации шейка подвергается гипертрофическим изменениям, и начинается ее железисто-кистозная дегенерация.
Вместе с этим начинает разрастаться соединительная ткань, на шейке формируется рубцовая деформация. Основные жалобы пациенток – поясничные боли, болезненность живота, бели, нарушения нормального цикла (меноррагия), которые связанны с сопутствующим заболеваниями, такими как эндомиометрит или эндоцервицит.
Цервицит
Это заболевание воспалительного характера, которое вызывает гипертрофию канала слизистой шейки матки. Бывают случаи, когда развивается метаплазия.
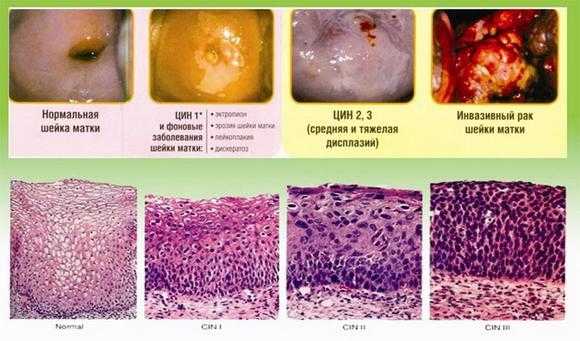
Дисплазия шейки матки
Распространенным предраковым состоянием является дисплазия. Этим термином обозначают пролиферацию атипического эпителия. В таких случаях слоистость эпителия нарушается, строма и поверхностный эпителий в процессе не участвуют. Являясь морфологической формой предрака, дисплазия относится к очень серьезным гинекологическим патологиям. По данным медицинской статистики до 60 % дисплазий переходят в злокачественные образования. Примерно у 15% пациенток при дисплазии образуется микрокарцинома.
К характерным для этой патологии явлениям относятся гиперкератоз, акантоз, паракератоз, повышенная митотическая активность, а также изменения нормальных клеточных структур. Дисплазия связана с активной пролиферацией. Причем в клетках имеются признаки атипии (это касается, прежде всего, ядер).
Степени дисплазии шейки матки
Исходя из степени пролиферации и степени атипии, выделяют три типа данной патологии:
- CIN-I. Легкая дисплазия. Гиперплазия базального и парабазального слоя (до толщи эпителия УЗ). Характерен полиморфизм (клеточный и ядерный). Митотическая активность нарушена.
- CIN-II. Умеренная. Изменения до толщи У3—2/3. Клетки эпителия удлиненные, овальной формы, близко прилегают одна к другой. Наблюдаются патологические митозы. Есть небольшой ядерно-цитоплазматический сдвиг (крупные размеры ядер, структура хроматина грубая).
- CIN-III. Выраженная. Поражено более 2/3 толщи. Ядра большого размера, удлиненны, овальные, отличаются гиперхромностью, присутствуют митозы. Выражен полиморфизм ядра, наблюдается ядерно-цитоплазматический сдвиг, обнаруживаются двуядерные клетки. У некоторых пациенток в мазке определяются гигантские клетки, имеющие ядра увеличенных размеров. Границы клеток остаются четкими.
Существует три варианта развития дисплазии. В ряде случаев патологические процессы нарастают, атипичных клеток становится все больше и больше. В других случаях процесс стабилизируется, и дисплазия не прогрессирует. Также может произойти регресс заболевания, когда нормальный эпителий начинает вытеснять патологические клетки.
Лейкоплакия шейки матки
Лейкоплакия - это гинекологическое заболевание, связанное с ороговением плоского эпителия. Появляется лейкоплакия с развитием псевдоэрозии. Для лейкоплакии свойственны гиперкератоз, паракератоз, акантоз. Промежуточные клетки, а также периваскулярные субэпителиальные инфильтраты подвергаются ороговению.
Такая патология гистологически определяется как светлый участок, спаянный с находящейся под ним тканью. Пораженная область шероховата, имеет поверхность с чешуйками, на которой присутствуют роговые наложения. При этом поля могут быть выпуклыми, плоскими и корытоподобными. Благодаря разделению патологических зон сосудами формируется узор из многоугольников, напоминающий соты пчел.
В патологических клетках гликогена не содержится. При бородавчатой лейкоплакии на поверхности возникают бородки, внутри которых находятся ороговевшие ткани. Происходит утолщение эпителия. Присутствуют хаотично располагающиеся базальные клетки, имеющие черты атипии.
Во время врачебного осмотра у пациенток наблюдаются плотные бляшки, расположенные на обычной слизистой, а шейка немного гипертрофирована.
Полигональные участки белого цвета, которые отделены красными границами, называют полями дисплазии. Они бывают двух типов - поля гиперплазии МСЭ, поля метаплазии ПЭ. Первый тип образуется на фоне «ложной эрозии» или в случаях, когда имеется запущенный воспалительный процесс. Такие участки четко очерчены, обработка уксусной кислотой не вызывает в них никаких изменений. Проба Шиллера дет отрицательный результат. Базальная температура в подобных случаях однофазная либо двухфазная с короткой лютеиновой фазой. Традиционная противовоспалительная терапия при этой патологии неэффективна. После диатермоэксцизии сохраняется высокая вероятность рецидивов.
Что касается полей метаплазии ПЭ, то их можно определить только после долговременного действия уксусной кислоты. И уже спустя минуту после того, как кислота перестает действовать, патология становится незаметной для кольпоскопии. Такая особенность связана с тем, что кислота способствует коагуляции внутриклеточной слизи, и эпителий начинает белеть. А затем пораженный участок снова становится розовым. Следует отметить, что риск развития злокачественных процессов при этом заболевании меньше, чем при полях дисплазии МСЭ.
Папиллярная зона трансформаций – во время кольпоцервикоскопии видны светлые розоватые либо белые участки, имеющие гладкий рельеф и мономорфные включения (т.е. вкрапления одного размера, одинаковой формы, которые расположены на одном уровне). Существует два типа данной патологии – зоны гиперплазии МСЭ и зоны метаплазии ПЭ. В первом случае макроскопическое исследование не обнаруживает изменений в шейке, а при кольпоскопии выявляются области, которые никак не изменяются под действием уксусной кислоты. Проба Шиллера дает отрицательный результат. Заболевание второго типа выявляется лишь после продолжительного воздействия уксусной кислоты. У пробы Шиллера отрицательный результат.
Предопухолевая зона трансформации представляет собой одинаковые белые ободочки, которые окружают протоки. Такая патология выявляется с помощью уксусной кислоты. А вот проба Шиллера в подобных случаях будет отрицательной. Таким очагам свойственна гиперплазия, а также дисплазия метаплазированного эпителия. Причем его клетки имеют явные признаки атипии. Локализация участков – цервикальный канал и шейка. Они соседствуют с зонами неоконченной доброкачественной трансформации, полями дисплазии и эктопии.
Кондиломы шейки матки
Участки чрезмерного разрастания плоского эпителия называют кондиломами. Процесс идет по типу акантоза, когда подвергающиеся ороговению участки эпителия уходят в подлежащие ткани. Появление кондилом связывают с герпесом 2-го типа, а также вирусом папилломы. Кольпоскопия позволяет определить лейкоплакию, ацетобелый эпителий, мозаичность, пунктиацию, под действием кислоты проявляются признаки «жемчужной» поверхности. Эта патология гистологически представляет собой плоскоклеточную метаплазию, в которой присутствуют особые клетки. Эти клетки – койлоциты, ядра которых меньше или больше нормы. Для таких клеток характерна вакуолезация, плазма оттесняется к оболочкам. Место расположения койлоцитов – верхний и средний эпителиальный слои.
Предраковые полипы шейки матки
Полипы (предраковые) - при наличии таких полипов кольпоскопический осмотр обнаруживает дисплазию эпителия различного характера. По результатам гистологии отмечаются признаки пролиферации метаплазированного или сквамозного эпителия.
Эритроплакия шейки матки
Эритроплакия – это патология, при которой эпителиальный слой существенно истончается, возникают явления дискератоза. Атрофируются поверхностный и промежуточный слои эпителия. Характерно развитие гиперплазии с появлением атипических клеток. При эритроплакии видны красные участки, которые имеют четкие, но при этом неровные очертания. Окружены неизмененной слизистой оболочкой.
Рак шейки матки
При раке отмечается пролиферирующая лейкоплакия. Она находится в области эктоцервикса. Белого цвета бугристые очаги, имеющие четко выраженные границы, приподнимаются над эпителием.
Явный признак того, что процесс принял злокачественное течение, - полиморфизм сосудистых и эпителиальных структур. Они могут быть разных очертаний, отличаться по размеру, оттенку (белый, желтый, прозрачный). Определить сосудистый узор невозможно. Результат пробы Шиллера отрицательный.
Поля атипического эпителия – участки эпителия, окруженные извивающимися розоватыми и красными полосками, имеющие явные границы и характеризующиеся полиморфностью. Рельеф у них вогнут. Находятся они чаше во влагалищной области шейки.
Папиллярная зона атипического эпителия - в районе наружного зева цервикального канала расположены полиморфные очаги. Кольпоскопия обнаруживает атипический эпителий, имеющий вид толстых разросшихся желтоватых пластов.
Зона атипической трансформации характеризуется присутствием «ободочков» из эпителия, которые окружают протоковые отверстия. Ободки имеют полиморфный характер. Ветвящиеся сосуды остаются видны и после обработки кислотой, то есть имеет место их адаптационная гипертрофия.
Атипическая васкуляризация – происходит разрастание атипических сосудов. Они отличаются неравномерным расширением, не реагируют на действие препаратов. Границы такой патологической зоны можно увидеть только с помощью пробы Шиллера. После нее участок эпителия с измененными сосудами остается неокрашенным.
Рак in situ
На этой стадии злокачественного процесса клетки эпителия подвергаются малигнизации, но способность к инфильтрации и метастазированию у карциномы еще отсутствует. Типичная локализация образования – на границе между цилиндрическим и плоским эпителием. У пациенток молодого возраста чаще поражается наружный зев, у женщин зрелого возраста обычно поражается шеечный канал.
Карцинома in situ бывает двух типов: недифференцированная и дифференцированная. Рак называют дифференцированным, если его клетки сохранили способность к созреванию. При недифференцированных новообразованиях эпителиальный пласт теряет свою слоистость. Пациентки с таким диагнозом жалуются на болевые ощущения внизу живота, выделения с кровью и бели.
Микроинвазивный рак
Подобные опухоли считаются промежуточными между раком in situ и инвазивной формой. Они сравнительно компенсированы и не слишком агрессивны. Поскольку такая карцинома относится к преклинической стадии, то и специфических проявлений при ней не наблюдается.
Инвазивный рак шейки матки
На этой стадии заболевание проявляется кровавыми выделениями, белями, выраженной болью. Болевые ощущения в основном сосредоточены в районе живота, прямой кишки, поясницы. По мере прогрессирования болезни в злокачественный процесс вовлекается клетчатка тазовых лимфоузлов. И тогда боль начинает иррадиировать в область бедра.
Поскольку сосуды в опухолях травмируются, нередко происходят кровотечения. Бели могут быть серозными или с примесью крови. Часто выделения неприятно пахнут. Бели появляются из-за того, что в результате распада опухоли вскрываются лимфоузлы.
Если опухоль захватывает мочевой пузырь, тогда позывы к его опорожнению у больной учащаются. Мочеточник передавлен, поэтому развивается пио- и гидронефроз, а со временем и уремия. При распространении опухоли на прямую кишку больная страдает от запоров, а в ее кале присутствуют кровь со слизью, образуются свищи.
genitalhealth.ru
Заболевания шейки матки. Виды заболеваний. Диагностика и лечение.
- Экзо - и эндоцервициты
- Истинная эрозия шейки матки
- Лейкоплакия шейки матки
- Эндометриоз шейки матки
- Предраковые заболевания шейки матки
- Рак шейки матки
I. Экзо – и эндоцервициты
Это воспаление слизистой оболочки экзо – и эндоцервикса, причиной которого может быть как условно-патогенная микрофлора (стрептококки, стафилококки, кишечная палочка), так и урогенитальная инфекция (мико-, уреаплазмоз, трихомониаз, хламидиоз, вирусные инфекции).
Специфических клинических симптомов воспаления не существует, чаще всего заболевание проявляется появлением более обильных выделений из половых путей (бели), очень редко тупыми болями внизу живота, связанными в основном с сопутствующими заболеваниями (уретрит, цистит).
Диагностика
При гинекологическом осмотре обнаруживается гиперемия вокруг наружного зева, слизистые или гнойные выделения.
Кольпоскопия помогает не только диагностировать цервицит, но иногда и уточнить его этиологию.
Так по кольпоскопической картине можно дифференцировать воспаление хламидийной, вирусной, кандидозной и трихомонадной этиологии.
При трихоманадном цервиците, наблюдается так называемый симптом «земляничного цервикса», когда на шейки при кольпоскопии визуализируются мелкие петехиальные кровоизлияния.
Трихомонадный диффузный цервицит
Кандидозный цервицит сопровождается чередованием «шероховатых» зон с «лакированной» поверхностью, а так же появлением типичных творожистых выделений на шейки и стенках влагалища.
Кандидозный цервицит
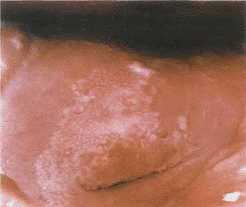
Типичным симптомом вирусного цервицита является симптом «большой эрозии», когда вся поверхность шейки матки ярко-красного цвета с изъявлениями.
Хламидийный цервицит сопровождается отеком эктопированого цилиндрического эпителия, очагами некроза и изъязвления, слизисто-гноевидными выделениями.
Для уточнения этиологии воспаления так же необходимо сдать мазок на флору, бак посев и чувствительность к антибиотикам из цервикального канала, соскоб на урогенитальную инфекцию методом ПЦР и РАР-тест для исключения фоновых и предраковых заболеваний.
Лечение зависит от возбудителя, вызвавшего воспаление и его чувствительности к антибиотикам.
Учитывая то, что чаще всего причиной являются несколько возбудителей, в лечении используют препараты местного действия, обладающие противовоспалительным, антибактериальным и противогрибковым эффектом (Полижинакс, Тержинан, Клион-Д, Бетадин).
При гонорейной, трихомонадной, герпетической этиологии цервицита в комплексе используют пероральные антибактериальные или противовирусные препараты.
II. Истинная эрозия шейки матки
Довольно часто врачи используют термин «эрозия шейки матки», тем самым обозначая, отклонения от нормы при осмотре невооруженным глазом. В основном эти «отклонения» оказываются обычной эктопией или псевдоэрозией.
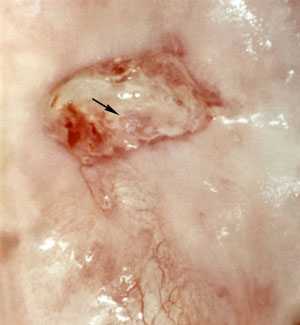 Истинная эрозия - это нарушение целостности эпителия (язва) и в репродуктивном периоде встречается редко.
Истинная эрозия - это нарушение целостности эпителия (язва) и в репродуктивном периоде встречается редко.
При этом происходит дистрофия и десквамация многослойного плоского эпителия с обнажением подэпителиальной стромы.
Причины истинной эрозии шейки матки.
1. Воспалительный процесс. Длительные выделения при кольпитах и цервицитах различной этиологии приводят к патологическим изменениям слизистой шейки матки, повышению проницаемости эпителия для микроорганизмов, его дистрофии и десквамации.
2. Травмы шейки матки. Механические повреждения шейки матки в родах и патологическая реакция на шовный материал, используемый для реконструкции разрывов, травматизация шейки матки зеркалами при осмотре могут быть одной из причин появления истинной эрозии шейки матки.
3. Ожоги шейки матки. После лечения шейки матки различными методиками (химио-, электро-, криодестукция), как правило, происходит отторжения струпа, в результате чего образуется эрозивная поверхность, которая постепенно эпителизируется.
4. Трофические нарушения. Группой риска для возникновения этого заболевания является пациентки с выпадением матки, когда ткани трамируются о белье, а также пациентки после лучевой терапии.
5. Гормональный дисбаланс. Немалую роль в появлении истинной эрозий играет дефицит женских половых гормонов в постменопаузе. Недостаток эстрагенов приводит к истончению слизистой, снижению секреции желез, сухости и, как следствие, ткани становятся более ранимыми.
6. Другие причины. Нарушения иммунитета, аллергические реакции, авитаминозы и нехватка минеральных веществ также могут способствовать появлению эрозии.
При кольпоскопии истинная эрозия выглядит, как дефект эпителия с четкими краями и неровным, бугристым дном.
В норме, если исключить воспалительный процесс поддерживающий эрозию, через 1-2 недели она начинает эпителизироваться.
Поэтому основным методом лечения, как истинной эрозии, является устранение воспалительного компонента. При лечении истинной эрозии шейки в постменопаузе используют комбинированное лечение, включающее исключение травмирующего фактора, противоспалительную и гормональную терапию.
Не стоит забывать о цитологическом исследовании шейки матки перед лечением, для исключения более серьезной патологии.
Подробнее об эрозии шейки матки: причины, симптомы, диагностика, лечение.
III. Лейкоплакия шейки матки
 Это поражение слизистой экзоцервикса, заключающееся в утолщении слизистой и нарушении процессов её ороговения, при этом на поверхности шейки матки образуются белые пленки или бляшки, плоские или возвышающиеся над поверхностью.
Это поражение слизистой экзоцервикса, заключающееся в утолщении слизистой и нарушении процессов её ороговения, при этом на поверхности шейки матки образуются белые пленки или бляшки, плоские или возвышающиеся над поверхностью.
Виды
При кольпоскопии выделяют три формы лейкоплакии шейки матки:
- плоская лейкоплакия – белесоватые участки находятся на одном уровне с нормальным многослойным плоским эпителием;
- бородавчатая лейкоплакия – поверхность шейки матки выглядит бугристой за счет наслоения пораженных участков друг на друга и возвышения их над поверхностью;
- эрозивная лейкоплакия – при кольпоскопии помимо лейкоплакии на шейке матки в пораженной зоне определяются эрозивные участки или трещины.
По гистологическому заключению выделяют простую лейкоплакию шейки матки (или без атипии) и лейкоплакию с атипией.
Простая лейкоплакия характеризуется утолщением базального и зернистого слоя многослойного плоского эпителия и явлениями паракератоза.
Причина этого процесса до конца не выяснена, но среди возможных причин выделяют нарушение гормонального фона женщины, травмы шейки матки, инфекционные и химические факторы.
Лейкоплакия с атипией относится к предраковым заболеваниям и заключается в появление базально-клеточной гиперактивности и атипичных клеток. В 15-75% случаев она может переходить в преинвазивный плоскоклеточный рак.
Кольпоскопия в этом случае не позволяет точно дифференцировать заболевание.
Единственным методом диагностики является цитологическое, а лучше гистологическое исследование.
Для этого проводят РАР-тест или биопсию участка лейкоплакии.
При подтверждении простой лейкоплакии на гистологическом уровне, никакого лечения не требуется, кроме наблюдения и проведения РАР-теста раз в год.
При обнаружении атипичных клеток при гистологическом исследовании, методом лечения является радиоволновое «прижигание» лейкоплакии на шейке матке на 5-7 день менструального цикла, в запущенных случаях применяется конизация шейки матки.
Применение тампонов с облепиховым маслом, алоэ и шиповником не допустимо, т.к. провоцирует бурный рост злокачественных клеток!
IV. Эндометриоз шейки матки
По данным литературы почти в 20% случаев эндометриоз шейки матки является результатом диатермокоагуляции. Так же некоторые исследователи к причинам развития эндометриоза шейки матки относят пластические операции, аборты и роды. Предполагают, что эндометрий внедряется в поврежденную слизистую шейки матки, формируя очаги гетеротопии.
При локализации эндометриоза только на влагалищной части шейки матки, заболевание может протекать бессимптомно, либо сопровождаться появлением мажущих темно-коричневых выделений до и после менструации.
При внедрении эндометриоидных очагов в слизистую цервикального канала присоединяется болевой синдром, меняющий свою интенсивность в зависимости от фазы цикла.
При кольпоскопии очаги эндометриоза выглядят, как кисты красноватого цвета, размерами до 5 мм, а в дни менструации они увеличиваются в размере и становятся багрово-синюшными.
Также перед лечением необходимо провести биопсию очагов с гистологическим заключением, для исключения злокачественных процессов.
Радикальным методом лечения эндометриоза шейки матки, так же как и других форм этого заболевания, является хирургический. На 6-7 день цикла проводят лазерную или радиоволновую деструкцию очагов.
Рецидив заболевания после этого встречается крайне редко.
V. Предраковые заболевания шейки матки
Рак шейки матки по данным литературы занимает 3-е место среди злокачественных заболеваний репродуктивной системы у женщин. Ежегодно регистрируется до 500000 новых случаев рака шейки матки в мире.
Но рак возникает не молниеносно, проходят десятки лет, прежде чем предрак перейдет в злокачественный процесс. Его можно предотвратить, если вовремя диагностировать и пролечить предраковые изменения.
Сложность в диагностике заключается в том, что даже выраженный процесс протекает бессимптомно, поэтому так важно проходить обследование у гинеколога хотя бы раз в год.
Многие исследования доказывают, что формирование предраковых процессов начинается с инфицирования вирусом папилломы человека, который впоследствии нарушает структурное строение клеток, больше всего затрагивая ядра клеток.
Кондиломы
По классификации Bethesda system их относят к LSIL (плоскоклеточные интраэпителиальные поражения низкой степени значимости).
Кондиломы возникают в результате папилломовирусной инфекции и представляют собой разрастания соединительной ткани, покрытой многослойным плоским эпителием.
Выделяют остроконечные и плоские кондиломы.
Плоские кондиломы в 10% случаев могут малигнизироваться в течение 2-х лет, они незаметны невооруженным глазом и диагностируются при расширенной кольпоскопии.
Лечение кондилом заключается в лазерной хирургии пораженных очагов с дальнейшей противовирусной и иммуномодулирующей терапией.
Дисплазия легкой степени (CIN I)
Изменения структуры клеток затрагивают только нижние слои многослойного плоского эпителия.
Как правило, эти изменения возникают вследствие воспалительного процесса и, либо проходят после противовоспалительной терапии, либо регрессируют сами.
В 10-15% случаев могут переходить в дисплазию средней степени.
Дисплазия средней степени (CIN II)
Характеризуются тем, что изменения в клетках затрагивают уже более высокие слои.
В 20% случаев переходит в CIN III, а в 5% может переходить в рак шейки матки.
Дисплазия тяжелой степени (CIN III) и рак in situ
При CIN III изменения в клетках характеризуются появлением больших ядер или нескольких ядер на всех пластах слизистой. Лишь в самых поверхностных слоях можно обнаружить признаки созревания и дифференцировки нормальных клеток.
При раке in situ клетки по структуре не отличаются от раковых, но эти изменения ещё не вышли за пределы слизистой оболочки.
Учитывая то, что разные степени дисплазии могут сочетаться, для уточнения стадии и перед лечением необходимо проводить прицельную биопсию подозрительных участков с последующим гистологическим исследованием.
Лечение
При CIN I-II лечение начинают с противовоспалительных препаратов с последующим повторным цитологическим исследованием через 2-е недели.
Также при обнаружении папилломовирусной инфекции в комплексе можно использовать противовирусную и иммуномодулирующую терапию.
Если при повторном исследовании изменения сохраняются, проводят лазерную коагуляцию шейки матки, как наиболее эффективный метод лечения.
Это амбулаторная процедура, проводимая на 4-7 день цикла. Полная эпителизация коагулированной поверхности наступает через 4-6 недель после процедуры.
В последующем необходимо динамическое наблюдение с цитологическим исследованием раз в 6 месяцев.
При CIN III и раке in situ выжидательная тактика неприемлема, необходимо сразу проводить конизацию шейки матки – ампутация шейки матки с последующим гистологическим исследованием материала.
Процедура проводится в стационаре под наркозом. При этом можно использовать различные методики: радиоволновая, лазерная, электрохирургическая или просто хирургическая.
Недостатком лазерной методики является то, что происходит обугливание краев материала, что затрудняет дальнейшую диагностику, но при этом риск развития кровотечения значительно ниже, чем после использования хирургического метода.
В последние годы широко применяют радиоволновой или аргоноплазменный метод с помощью специальной петли, который устраняет оба эти недостатка.
После проведения манипуляции также необходимо диспансерное наблюдение 1 р в 3 месяца.
Подробнее о дисплазии шейки матки: классификация, причины, симптомы, диагностика и лечение.
VI. Рак шейки матки
Клинические симптомы появляются только на поздних стадиях, на ранних - заболевание протекает бессимптомно!
При этом все симптомы неспецифичны и могут быть признаком множества других гинекологических заболеваний.
Наиболее часто появляются жалобы на:
- Кровотечения после полового акта, осмотра гинеколога
- Кровянистые выделения в постменопаузе
- Изменение продолжительности и характера менструаций
- Боли или дискомфорт внизу живота
Поэтому диагностика рака шейки матки столь затруднительна. Основными методами ранней диагностики заболевания являются систематическое прохождение РАР-теста и кольпоскопии.
Лечение заключается в комплексном применении хирургических, лучевых и химиотерапевтических мероприятий.
Хирургическое лечение, в настоящее время, заключается в более щадящей, по сравнению с операцией Вертгейма-Мейгса, гистерэктомии – удалении матки с шейкой. Вопрос о придатках решают индивидуально, в зависимости от возраста и распространенности процесса.
В последние годы, все больше исследований доказывает более эффективное применение совместно лучевой и химиотерапии. Хотя такое лечение приводит к более тяжелым осложнениям и труднее переносится пациентками.
Прогноз при этом заболевании достаточно благоприятный. На ранних стадиях 5-ая выживаемость составляет более 90%, при второй-третьей стадии от 30 до 60%, а при четвертой около 10%.
www.ya-zdorova.ru
Гипертрофия шейки матки - причины, симптомы, диагностика и лечение
Гипертрофия шейки матки – увеличение объема влагалищной части шейки матки, связанное с избыточным развитием соединительнотканной стромы, не сопровождающимся количественными и структурными изменениями клеток. Гипертрофия шейки матки может сопровождаться периодическими болями внизу живота, болезненностью при половом акте, полименореей, белями, ощущением выпадения половых органов, бесплодием. Диагноз гипертрофии шейки матки основан на данных кольпоскопии, гормонального исследования, УЗИ органов малого таза с цервикометрией. В лечении гипертрофии шейки матки применяют диатермокоагуляцию, электроэксцизию, криодеструкцию, ампутацию шейки матки, реконструктивную пластику.
Гипертрофия шейки матки – изменение размеров шейки матки за счет утолщения стенок и ее элонгации (удлинения). Гипертрофия может затрагивать одну или обе губы влагалищной части шейки матки. При малой степени гипертрофии возможно удлинение только передней части шейки матки, которая выступая вперед, прикрывает заднюю губу. При значительных размерах гипертрофии наружный зев шейки матки выдвигается из половой щели. Гипертрофия шейки матки может наблюдаться как при нормальном положении матки, так и при опущении ее дна. Данное состояние не оказывает прямого влияния на быстроту наступления беременности, но косвенно, как проявление другой гинекологической патологии, может снижать фертильность и повышать возможность осложнений в период гестации.
Причины гипертрофии шейки матки
Гипертрофия шейки матки может быть следствием различных патологических процессов, однако иногда может быть обусловлена генетической предрасположенностью и анатомическими особенностями строения внутренних половых органов женщины.
Чаще гипертрофия шейки матки формируется на фоне стойкого воспалительного процесса слизистой цервикального канала (эндоцервицита), перехода воспаления на более глубокую строму с развитием хронического цервицита. Длительно протекающее воспаление вызывает уплотнение и утолщение шейки матки. Из-за отека и набухания тканей шейки матки происходит облитерация выводных протоков желез с нарушением оттока секрета и образованием небольших, до 6 мм в диаметре, тонкостенных ретенционных пузырьков - наботовых кист. Пузырьки, заполненные прозрачным секретом, могут полностью погружаться в разбухшую строму, формируя фолликулярную форму гипертрофии.
Кроме воспаления, гипертрофия может быть спровоцирована неоднократным повреждением шейки матки в процессе родов или при абортах (в отсутствии полноценного лечения микротрещин и разрывов). При этом возникает выворот слизистой оболочки цервикального канала в полость влагалища. Воздействие неблагоприятной кислой среды влагалища на эндоцервикс приводит к появлению отека, увеличению и уплотнению слизистой и подлежащих тканей, разрастанию эпителия, появлению патологических выделений с возможной примесью гноя или крови.
Регенерация тканей цервикального канала и стромы на месте повреждений протекает с образованием рубцов, приводящих к увеличению размеров шейки матки, потере свойственной ей эластичности. Посттравматическое нарушение трофики, микроциркуляции и обменных процессов гипертрофированной шейки матки создают благоприятные условия для развития инфекции, способствуя рецидивированию воспаления, развитию фоновых предраковых заболеваний. Изменения гормонального фона, а также расположенные вблизи или с захватом шейки матки миоматозные узлы (пришеечные и шеечные) также могут становиться причиной ее гипертрофии.
Симптомы гипертрофии шейки матки
Формирование гипертрофии шейки матки проходит несколько этапов:
I стадия - наружный зев шейки матки расположен выше половой щели;
II стадия - наружный зев опускается на уровень половой щели, но не выступает за ее пределы;
III стадия - гипертрофированная шейка матки выходит за границы половых губ.
На начальной стадии развития гипертрофия шейки матки клинически ничем не проявляется и в последующем не имеет специфически выраженных симптомов. В случае длительной гипертрофии шейки матки пациентку могут беспокоить непостоянные, периодически возникающие неприятные ощущения или тянущие боли в нижней части живота, области паха и крестца, болезненность при половом акте, гиперполименорея, бели. Может иметь место бесплодие без очевидных причин. Основным симптомом II –III стадии гипертрофии шейки матки выступает ощущение провисания или выпадения внутренних половых органов.
Диагностика гипертрофии шейки матки
При гипертрофии шейки матки выполняется комплексное гинекологическое обследование, включающее осмотр с помощью зеркал, простую и расширенную кольпоскопию, оценку гормонального статуса, УЗИ органов малого таза с цервикометрией, цитологическое исследование мазков из шейки матки.
Дополнительно могут использоваться цервикоскопия, диагностическое выскабливание цервикального канала, прицельная биопсия шейки матки, ПЦР - диагностика. Визуализация позволяет провести оценку состояния внутренних половых органов, определить размеры и структуру шейки матки, ее расположение относительно других органов малого таза, особенности кровотока, изменения эндоцервикса. Дифференцируют гипертрофию шейки матки от рака шейки матки, внематочной шеечной беременности.
Лечение гипертрофии шейки матки
Методы лечения гипертрофии шейки матки подбираются гинекологом индивидуально, с учетом характера фоновой патологии, провоцирующей заболевание. При легкой степени гипертрофии шейки матки в отсутствие факторов риска показаны наблюдение с ежегодной кольпоскопией, запрет на поднятие тяжестей (более 5 кг). При гипертрофии шейки матки в сочетании с воспалительным процессом цервикального канала или шеечной миомой в гинекологии используется консервативная тактика - антибиотикотерапия, интенсивная иммуностимуляция или гормонотерапия. При гипертрофии шейки матки эффективно применение малоинвазивных техник – диатермокоагуляции, электроэксцизии и криодеструкции избыточной ткани. Вскрытие наботовых кист не всегда результативно и противопоказано при остром и подостром воспалении. К перспективным способам лечения гипертрофии шейки матки относят радиоволновую конизацию.
При значительной гипертрофии показано хирургическое вмешательство - частичная резекция, ампутация (клиновидная, конусовидная, высокая) или полное удаление шейки матки, а также реконструктивно-пластическая коррекция с обязательной кольпоперинеолеваторопластикой. Важно определить оптимальное количество ткани, подлежащей иссечению. Операция позволяет уменьшить длину и объем шейки матки, повысить репродуктивный потенциал и восстановить сексуальную активность. При резкой гипертрофии шейки, сочетающейся с выпадением матки, у пациенток, не планирующих деторождение, проводится гистерэктомия (удаление матки) вместе с удалением шейки.
Прогноз и профилактика гипертрофии шейки матки
В отсутствие лечения гипертрофии шейки матки может иметь негативные последствия. Запущенные случаи могут привести к механическому или гормональному бесплодию, кровотечению (при миоме шейки матки или самопроизвольном прорыве наботовых кист), дистрофической трансформации, развитию лейкоплакии шейки матки и предраковых состояний.
Профилактика основана на предупреждение заболеваний шейки матки, рациональном питании, занятиях спортом, (включая упражнения Кегеля для укрепления мышц тазового дна в период беременности и после родов), бережном ведении родов во избежание родовых травм, своевременном лечении воспалительных процессов цервикса.
www.krasotaimedicina.ru
причины, лечение, проблемы при беременности
Cчитается гинекологической патологией и представляет собой увеличение шейки матки, что способствует гиперплазии или гипертрофии мышечной ткани. Гиперплазия отличается увеличением количества клеток, тогда как гипертрофия представлена увеличением объема клеток.
Причины
Ключевые причины появления заболевания представлены далее:
Классификация
Классификация существенно влияет на характер лечения.
- Железисто-мышечная является результатом выворота слизистой цервикального канала (эктропион) и чаще всего встречается у рожавших. Характеризуется отеком слизистой оболочки, уплотнением тканей, увеличенными размерами и деформацией.
- Кистозная не представляет опасности для здоровья, если не распространяется на другие органы и ткани. Явная симптоматика отсутствует и лечение преобладает консервативное. Допускается народное лечение.
- Железисто-кистозная относится к ряду наиболее частых гинекологических заболеваний. Характеризуется формированием кистозных увеличений желез с отеком, плотной стромой и плоским эпителием.
- Фолликулярная форма является результатом воспаления с закупоркой протоков желез и образованием ретенционных пузырьков со слизью. Под разрастанием стромальных тканей они поступают вглубь шейки, преобразуются в кисты и уплотняют ее стенки.
Диагностика
Уточнение заболевания принято проводить после первичного осмотра половых органов при помощи пальпации и зеркал. Наиболее популярными являются рентгенологическое и ультразвуковое исследование. Не менее эффективно цитологическое исследование тканей, гистология и кольпоскопия.  Во время диагностики важно дифференцировать данное заболевание и шеечную беременность (разновидность внематочной беременности, когда шейка увеличивается из-за расположения в ней плодного яйца).
Во время диагностики важно дифференцировать данное заболевание и шеечную беременность (разновидность внематочной беременности, когда шейка увеличивается из-за расположения в ней плодного яйца).
Степени гипертрофии помогают определить тактику проведения лечения:
- Наружный зев при натуживании не достигает половой щели на несколько сантиметров.
- Шейка расположена на уровне половой щели при повышенном внутрибрюшном давлении.
- Шейка матки выходит за пределы половой щели. В данном случае оперативное вмешательство является обязательным.
Симптомы
Достаточно долго могут отсутствовать любые клинические проявления заболевания. Что-либо заподозрить удается после детального осмотра у гинеколога. При длительном течении болезни проявляются следующие симптомы:
- Ухудшение качества половой жизни;
- Ощущение выпадения половых органов;
- Чувство дискомфорта в области половых органов;
- Развитие бесплодия на фоне комплексного механизма.
Лечение
Среди наиболее известных стоит рассматривать консервативное, малоинвазивное, оперативное лечение, а также лечение народными средствами.
Консервативное лечение предполагает выполнение лечебной гимнастики. Эффективность наблюдается, если причиной гипертрофии является миома матки или воспалительный процесс. Также допустимы иммуностимулирующие препараты противовоспалительной и антибактериальной терапии.
Малоинвазивное лечение предполагает применение жидкого азота (криодеструкцию), использование электрического тока для иссечения избыточных мышц и диатермокоагуляцию наботовых кист.
Оперативное вмешательство предполагает: пластические операции, экстирпацию матки (гистерэктомия), иссечения участка цервикса (коникотомия) или ампутацию шейки матки. Радиоволновая конизация шейки матки - перспективный метод, который характеризуется удалением участков мышечной оболочки. Подобное лечение предотвращает потерю крови, предупреждает прогресс патологий, рецидивов и предраковых состояний.
Эффективность народного лечения наблюдается, если болезнь вызвана воспалением. Наиболее эффективно использование тампонов, смоченных в соке алоэ, тампонов с облепиховым маслом или же применение боровой матки.
Осложнения
Прогрессирование гипертрофии неизбежно, если лечение подобрано неправильно или отсутствует вовсе. Актуально проявление следующих побочных заболеваний:
- Дистрофия в полости матки;
- Разрыв кист;
- Лейкоплакия;
- Патологические изменения предракового характера;
- Активное развитие рубцовых изменений и рост патологических процессов;
- Формирование миоматозного узла;
- Развитие миомы матки и частые кровотечения.
- Ущемление миоматозного узла.
- Бесплодие.
Профилактика
Профилактические меры представлены максимальным сокращением количества сексуальных партеров, регулярное посещение гинеколога и исключение половых контактов в очень молодом возрасте.
Влияние на беременность
Данное заболевание является одной из косвенных причин проблем с зачатием. При успешном лечении наступление беременности будет проблематичным еще в течение года, но при отсутствии должного лечения неизбежны осложнения и бесплодие. Также осложнения возможны и во время беременности, что указывает на обязательные регулярные обследования у лечащего врача.
 Во время вынашивания данное заболевание способно спровоцировать преждевременные роды, выкидыш или осложнения после родов, если причина гипертрофии связана с инфекцией и воспалительными процессами. Проникновение инфекции и дальнейшее заражение околоплодных вод является наиболее опасным и распространенным явлением. Также плод может заразиться на ранней стадии развития, в таком случае стоит готовиться к плацентарной недостаточности и появлению врожденных пороков – вероятность подобных последствий велика. При более позднем инфицировании плода происходит замедление его развития.
Во время вынашивания данное заболевание способно спровоцировать преждевременные роды, выкидыш или осложнения после родов, если причина гипертрофии связана с инфекцией и воспалительными процессами. Проникновение инфекции и дальнейшее заражение околоплодных вод является наиболее опасным и распространенным явлением. Также плод может заразиться на ранней стадии развития, в таком случае стоит готовиться к плацентарной недостаточности и появлению врожденных пороков – вероятность подобных последствий велика. При более позднем инфицировании плода происходит замедление его развития.
В первый триместр гипертрофия, вызванная воспалением, способна полностью инфицировать плод. Риск инфицирования особо высок при сильно выраженном увеличении и деформации шейки матки. В некоторых случаях симптоматика заболевания не выражена во время беременности, что еще больше усложняет ситуацию. При соблюдении грамотно подобранного лечения беременность может пройти и без негативных последствий.
www.ginomedic.ru
Реактивные изменения эпителия шейки матки: диагностика, лечение и профилактика
Современная гинекологическая практика показала, что реактивным изменениям эпителия половых органов, как правило, подвержены женщины в среднем периоде репродуктивной активности. Этот период соответствует 20-27 годам.
Патологические изменения шейки матки могут не обнаруживать характерных признаков. Выявить их возможно только путем очередного гинекологического осмотра. Женщинам репродуктивного возраста необходимо проходить регулярные цитологические исследования микрофлоры влагалища не реже одного раза в год.
Норма эпителия шейки матки
Гинеколога необходимо посещать минимум раз в год
Слои плоского эпителия выстилают стенки влагалища, в то время как поверхность цервикального канала шейки покрыта слоем цилиндрических клеток.
Число родов определяет форму шейки матки: в норме она варьируется от конусовидной до цилиндрической.
Поверхность шейки гладкая, розового цвета с характерным блеском. При гинекологическом осмотре не должны наблюдаться дефекты слизистой оболочки и патологические образования. Проба Шиллера в норме равномерно и однородно окрашена в коричневый цвет.
Цитологическое исследование слизистой оболочки на исследуемом препарате должно выявить единичное число лейкоцитов и клетки плоского эпителия. Принимается во внимание, что число лейкоцитов может колебаться в зависимости от текущей менструальной фазы.
Лейкоциты характеризуются чистой цитоплазмой, целыми ядрами и не имеют признаков фагоцитоза. В мазке встречается слизь и метаплазированные клетки в единичном количестве.
Реактивные изменения
Инфекции, проникающие в половые пути женщины посредством полового акта, выступают основной причиной вагинитов и реактивных изменений эпителия шейки матки. 50 % всех инфекций имеют бактериальную природу.

Инфекции, передающиеся половым путем
Воспаление оболочек влагалища может спровоцировать воспаление слизистой оболочки шейки, причем инфицирующими агентами иногда выступают даже бактерии естественной микрофлоры половых путей. Подобное развитие воспалительного процесса свидетельствует об общем снижении защитных функций иммунной системы.
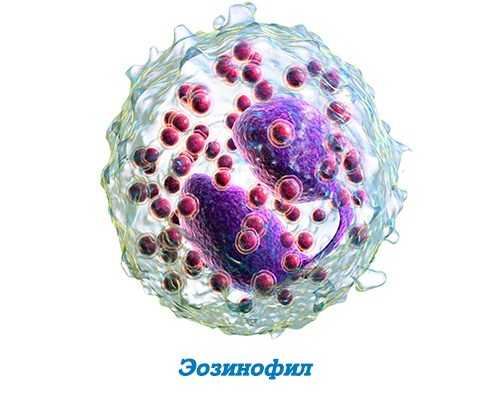
При первичном осмотре у гинеколога покраснение слоев слизистой оболочки – первый признак воспаления. Анализ на цитологию в мазке содержит значительное количество лейкоцитов с разрушенными ядрами, лимфоидные и эозинофильные элементы. Микрофлора смешанная.
Своевременно обнаруженные реактивные воспалительные изменения благополучно преодолеваются при адекватном противобактериальном лечении. На заключительном этапе терапии восстанавливают нормальную микрофлору посредством пребиотиков.
Классификация воспалительных изменений (цитологический анализ)
Экссудативные
Нейтрофильные разрушенные лейкоциты свидетельствуют об остром воспалительном процессе. В мазке обнаруживают ядра бывших лейкоцитов вперемешку с обломками ядер и клеток. Сохранившиеся клетки находятся в состоянии фагоцитоза.
Репаративные
Этот тип изменений получил свое название из-за репарации и эпителизации дефективной поверхности слоев, выстилающих слизистую оболочку шейки матки. В препарате обнаруживаются увеличенные в размерах клетки, за счет чего происходит разрастание ткани, восполняющей поврежденные места. Ядра клеток укрупняются, но имеют четкие контуры, не наблюдается нагромождение хроматина. Хроматин нежно-зернистой структуры.
Дегенеративные
Наблюдается сморщивание клеточного ядра. Структуры хроматина и ядерная мембрана нарушены. Пролиферация эпителия свидетельствует о хроническом воспалительном процессе.
Воспалительная атипия эпителия
Анализ на цитологию
Цитологический анализ выявляет совмещение нескольких воспалительных изменений: пролиферативных, дегенеративных и репаративных. В препарате обнаруживаются многоядерные клетки, сами ядра лейкоцитов заметно увеличены.
Цитологическая картина напоминает раковые состояния или дисплазию. Воспалительная атипия отличается от злокачественных образований равномерным распределением хроматина. В случае воспалительного процесса распределение более равномерное, а глыбки имеют нечеткие контуры.
Атрофии с воспалением
Эрозия
Случайные травмы эпителиальной поверхности, полученные вследствие врачебного вмешательства, неудачного спринцевания или полового акта, могут способствовать изменениям целостности и структуры эпителия. Среди основных причин образования эрозии эпителия шейки матки выделяют инфекционный процесс в острой фазе.
Эрозию относят к временным процессам. В большинстве случаев спустя 10-20 дней поврежденный участок эпителизируется и затягивается. Если повреждению сопутствует инфекция, возможно развертывание патологического процесса.
Псевдоэрозия
В научной литературе для обозначения ложной эрозии используют термин – эктопия шейки матки. Этот тип реактивных изменений эпителия не требует вмешательства и возникает на этапе эмбриогенеза (закладывания у плода половой системы). При визуальном осмотре псевдоэрозия представляет собой покрасневший участок, который выделяется на фоне розовой поверхности эпителия шейки матки.
Выявление псевдоэрозии
Выявляют ложную эрозию посредством кольпоскопии. Покрасневший участок не окрашивается раствором йода. В случае, если эктопия наблюдается после родов, по рекомендации врача может быть назначена процедура прижигания.
Лейкоплакия
Белое пятно на поверхности шейки матки возникает вследствие ороговения клеток плоского эпителия, чего не должно происходить в пределах нормы. Такое реактивное изменение эпителия классифицируется как предраковое состояние и требует своевременной диагностики и лечения для предотвращения онкологии.
Эритроплакия
Патология характеризуется наличием участков неправильной формы алого или бордового цвета. Эпителий в зоне эритроплакии более тонкий. Степень атрофии определяет насыщенность цвета.
Первопричиной реактивного изменения может стать дисбактериоз половых путей. Для детального исследования и получения полной картины воспалительного процесса гинеколог назначает пациентке анализ гормонального фона, поскольку недостаток гормонов может запустить атрофию.
Цервикальная дисплазия
Характеризуется образованием атипичных клеток на месте сопряжения многослойного и однослойного эпителиев. Диспластический процесс имеет три стадии. На завершающей стадии повреждается весь участок эпителия, что впоследствии приводит к раку шейки матки. Основной причиной патологии называют герпес-вирусную инфекцию и вирус папилломы человека.
Как выглядят полипы
Полипы цервикального канала
Аборты и неаккуратные гинекологические манипуляции, повреждения при половых актах приводят к выпиранию тканей в цервикальный канал, формируя полип. Образованию полипа могут способствовать персистирующие воспаления половых путей. Такая патология, как правило, удаляется хирургическим путем.
Своевременная диагностика
Для выявления реактивных патологий слизистых поверхностей шейки матки необходимо регулярно посещать гинеколога и производить необходимые лабораторные исследования.
Следует обратить особое внимание в случае любых изменений менструального цикла: увеличение количества выделений и их структуры, появление неприятного запаха. На воспалительный процесс может указывать появление кровянистых выделений во время полового акта.
Первоначальное гинекологическое исследование производится посредством кольпоскопа. Такой осмотр рекомендуется один раз в полгода. Во время кольпоскопии осушается поверхность шейки матки и выполняется ее детальный осмотр под многократным увеличением.
Для распознавания сомнительных участков используют специальные красящие вещества. Например, для определения проблемных зон и дефектов эпителия используют 3% концентрат уксусной кислоты, под воздействием которого воспаленные кровеносные сосуды испытывают спазм и окрашиваются в белый цвет.
Проба Шиллера позволяет отыскать поврежденный участок эпителия: здоровые участки после обработки окрашиваются в коричневый цвет, а дефектные нет.
Выявить атипичные клетки или диагностировать раковые образования на ранних стадиях можно при помощи онкоцитологического соскоба. Такое исследование позволяет получить полную картину воспалительного процесса.
При выявлении патологических образований на поверхности шейки матки назначается биопсия – забор материала из дефектного участка. Забор тканей производится электрической петлей, затем по гистологическим срезам изучается природа и структура образования.
При наличии некоторых видов инфекций, например высокоонкогенного типа, назначают скрининговое исследование на ВПЧ, распознающее ДНК вируса.
Лечение реактивных изменений эпителия шейки матки
Лечебные мероприятия проводятся после детального ознакомления с клинической картиной.
Лечение назначается в зависимости от следующих факторов:
- этиологии воспалительного процесса
- вида патологии
- планирования предстоящей беременности
- возраста женщины
Санация половых путей предназначена для преодоления воспалительного процесса. На следующем этапе предполагается восстановление естественной микрофлоры вагины.
Оперативные вмешательства осуществляют в случаях дисплазий шейки матки.
Основные методы лечения реактивных патологий:
Помощь профессионалов
- Криодеструкция – эпителий подвергают воздействию жидкого азота.
- Диатермокаугуляция – прижигание поврежденного участка электрическим током. На обработанном участке впоследствии образуется рубец.
- Химическая коагуляция – поверхность эпителия обрабатывают химическими веществами.
Профилактические меры
Начинать профилактику патологий шейки матки следует еще в первом триместре внутриутробного периода.
До начала половой жизни девушкам рекомендуется вакцинация против ВПЧ (вируса папилломы человека), которая позволяет снизить риск рака шейки матки в репродуктивном возрасте.
Начало половой жизни сопровождается повышением риска возникновения реактивных патологий. Гинекологический осмотр, кольпоскопия и онкоцитологические исследования должны проводиться не реже одного раза в год.
Апр 17, 2016Виолетта Лекарь
vselekari.com
Мазок на ЦИТОЛОГИЮ - расшифровка цитограммы (NILM, ASCUS, LSIL, HSIL)?
МАЗОК НА ЦИТОЛОГИЮ — МЕТОД МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ ЦЕРВИКАЛЬНОГО ЭПИТЕЛИЯ С ЦЕЛЬЮ ПРЕДУПРЕЖДЕНИЯ И РАННЕЙ ДИАГНОСТИКИ РАКА ШЕЙКИ МАТКИ.
Содержание:Мазок на цитологию в первую очередь проводится для обнаружения атипичных клеток, что позволяет на ранних этапах диагностировать дисплазию (CIN, LSIL, HSIL) или рак шейки матки. Это недорогой и удобный метод для профилактического охвата большого количества женщин. Конечно, чувствительность однократного исследования невысокая, однако ежегодный массовый скрининг в развитых странах позволил значительно снизить смертность женщин от рака шейки матки.
В связи с тем, что атипичные клетки могут располагаться на относительно небольшом участке слизистой, очень важно, чтобы материал был получен со всей поверхности шейки матки, особенно из цервикального канала! Для этого созданы специальные щеточки, позволяющие получать материал из недоступных для осмотра областей.
Особое внимание придается зоне трансформации, клетки которой чаще всего подвергаются опухолевому перерождению. Именно в зоне трансформации развивается до 80-90% рака шейки матки, остальные 10-20% приходятся на цервикальный канал.
Когда сдавать мазок на цитологию? Взятие мазка на цитологию следует проводить начиная с 5-го дня менструального цикла и за 5 дней до предполагаемого начала менструаций. Нельзя проводить анализ в течение двух суток после полового сношения либо введения во влагалище свечей. Несоблюдение этих правил может привести к ошибочной трактовке результатов. Так же наличие выраженного воспалительного процесса в шейке матки и влагалище серьезно осложняют диагностику.
Следует отметить, что забор материала — это достаточно неприятная процедура. Гинеколог должен соскоблить эпителий с поверхности шейки и зайти в цервикальный канал. Чем больше попадет эпителия из различных зон — тем качественнее диагностика. Иногда после цитологии могут оставаться кровоподтеки, это считается нормальным.
Таким образом, основное значение мазка на цитологию — это определение качественных изменений клеток. Для определения инфекционного агента, вызвавшего воспаление, лучше использовать мазок на флору или бактериологический посев. Однако при цитологическом исследовании врач может отметить присутствие каких либо микроогранизмов. К нормальной микрофлоре относятся палочки (лактобациллы), единичные кокки, в небольшом количестве может быть условно-патогенная флора. Наличие специфических инфекционных агентов (трихомонады, амебы, грибы, гонококки, гарднереллы, лептотрикс, хламидии, обилие кокков) считается патологией, которую необходимо лечить.
Обработка мазков. Сроки выполнения цитологии
После забора материала, образец переносится на предметное стекло, фиксируется и окрашивается. При прямом переносе мазка со щеточки возможна частичная потеря материала и деформация клеток, что ведет к снижению чувствительности метода и большому числу ложных результатов. На смену классическому методу пришла жидкостная цитология, что значительно повысило точность и качество исследования.
Жидкостная цитология — это новая технология обработки мазков, которая заключается в помещении проб в контейнер со специальным стабилизирующим раствором. При этом в раствор попадает весь полученный эпителий, который затем центрифугируется и очищается от нежелательных примесей (слизи и др). На сегодняшний момент жидкостная цитология становится «золотым стандартом» для исследования мазков со слизистой шейки матки. Но и в этом случае чувствительность однократного исследования не превышает 60-70%. В репродуктивном возрасте часты ложноотрицательные результаты, а у женщин в менопаузе — ложноположительные. Только трехкратное цитологическое исследование позволяет приблизиться к 100%.
Существуют различные методы окраски препаратов: по Papanicolau (Пап-тест), по Романовскому, по Wright-Diemsa, по Граму. Все методы направлены на окрашивание определенных клеточных структур, что позволяет дифференцировать различные типы эпителия, отличать клетки с ороговением и опухолевой трансформацией. Тест Папаниколау широко признан и сейчас используется как основной стандартизированный метод.
Сколько времени делается тест? В зависимости от организации процесса результат можно получить в течение 2-3 дней.
Цитограмма без особенностей — что это значит?
Варианты цитологического заключения широко варьируют. Как вариант нормы, могут употребляться следующие заключения: «цитограмма без особенностей«, «цитограмма в пределах нормы«, «цитограмма без интраэпителиальных поражений«, «цитограмма соответствует возрасту — атрофический тип мазка«, «NILM — Negative for intraepithelial lesion or malignancy«, «пролиферативный тип мазка«. Все это — НОРМА!
Слизистая шейки матки в норме гладкая, блестящая, влажная. Плоский эпителий бледно-розовый, железистый эпителий — ярко красный. Клеточный состав, который можно встретить в нормальной цитологии представлен в таблице.
| Цитограмма без особенностей (NILM) у женщин репродуктивного возраста | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно поверхностного, промежуточного слоев. |
| Эндоцервикс | Клетки железистого (цилиндрического) эпителия. |
| Зона трансформации | Клетки плоского эпителия, единичные клетки или мелкие скопления метаплазированного плоского эпителия, небольшие скопления железистого эпителия. |
Атрофический тип мазка — что это значит?
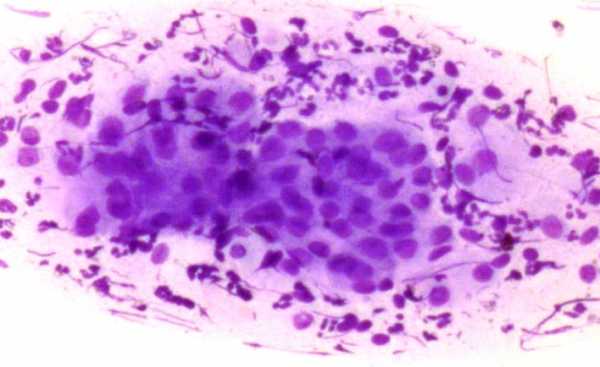
У женщин в переменопаузе и менопаузе за счет снижения общего уровня эстрогенов замедляются многие метаболические процессы, что приводит в результате к атрофии плоского эпителия. Эти изменения можно увидеть в цитограмме. Атрофический тип мазка относится к варианту нормальной цитограммы. Часто можно встретить в заключении фразу «цитограмма соответствует возрасту» или «возрастные изменения nilm«. Все это — варианты нормы!
Нужно понимать, что у женщин в менопаузе очень часты ложноположительные результаты цитограммы — тот случай, когда цитологу сложно отличить атрофичный плоский эпителий от дисплазии. Это нужно понимать, поскольку при последующей биопсии шейки матки патологии обычно не находят. Кроме того у пожилых женщин может быть склонность к кератинизации эпителия с формированием гиперкератоза (лейкоплакии).
| Цитограмма без особенностей (NILM) у женщин в пере- и менопаузе (атрофический тип мазка) | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно парабазального и базального слоев. Чаще бывают мазки атрофического типа, но могут быть и пролиферативного или смешанного типов. |
| Эндоцервикс | Отсутствие клеток цилиндрического (железистого) эпителия не является показателем плохого качества мазка, поскольку в этот период зона трансформации смещается глубоко в канал и для получения железистого эпителия щеточку нужно вводить на глубину более 2-2,5 см. |
| Зона трансформации | Клетки плоского, метаплазированного эпителия. |
Слизистая шейки матки в менопаузе истончена, легко травмируется и подкравливает, что является следствием снижения эстрогенов.
Расшифровка цитограммы
Терминология
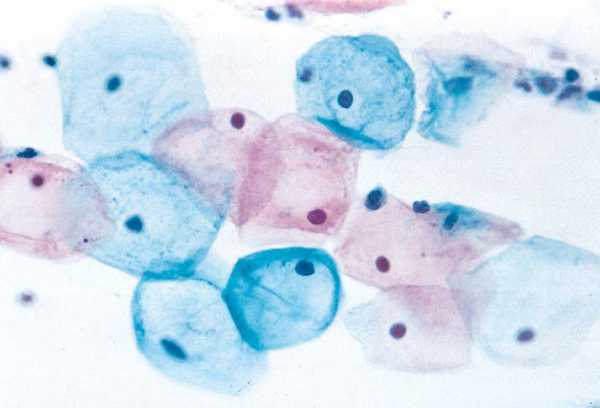
Мазок на цитологию- норма
Дискариоз и дискариоциты — аномальные клетки с гиперхромными (плотными и темными) ядрами и нерегулярным ядерным хроматином. За дискариозом последует развитие злокачественного новообразования. Используется как синоним дисплазии, но как более общий термин.
Атипия — любое отличие структуры клетки от нормы. Смысл зачастую зависит от контекста. Но чаще все же используется для описания предопухолевых и опухолевых изменений.
Воспалительная атипия — сочетание дегенеративных, реактивных, пролиферативных изменений клеток при воспалении. Эти изменения могут стать причиной ложно-положительного диагноза дисплазии или рака.
Дисплазия — процесс нарушения созревания плоского эпителия. Является истинным предопухолевым процессом. Имеет 3 степени. К первой обычно относят вирусное поражение, ко второй и третьей — поражение с опухолевым потенциалом.
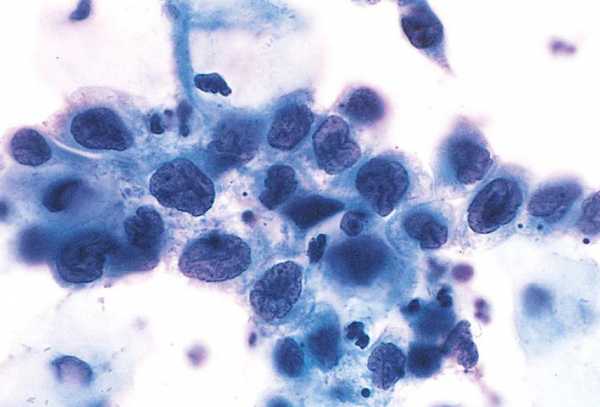
Дисплазия эпителия тяжелой степени
ASCUS — атипичные клетки, которые трудно дифференцировать с реактивной атипией и собственно предопухолевым процессом. Атипия неясного значения.
Дискератоз — нарушение кератинизации отдельных клеток плоского эпителия. Является признаком ВПЧ.
Паракератоз — нарушение кератинизации эпителиального пласта. Поверхностные клетки плоского эпителия всегда имеют некоторую степень кератинизации — это защитный механизм. Паракератоз может наблюдаться в норме, при раздражении слизистой любой причины, или при ВПЧ-поражении.
Койлоцитоз (койлоцитарная атипия, койлоцит) — специфические изменения ядер, характерные для вируса папилломы человека.
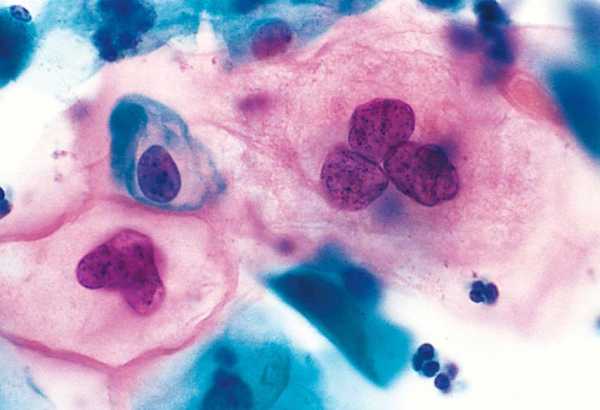
Койлоциты, многоядерная клетка
Гиперкератоз (лейкоплакия) — выраженная кератинизация эпителиального пласта с появлением защитного бесструктурного слоя из кератогиалина. Это нормальный процесс для кожи, но в слизистых оболочках считается патологией. Наблюдается при ВПЧ-инфекции, а также при раздражении слизистой, особенно при опущении органов малого таза, выпадении матки.
Плоскоклеточная метаплазия — защитный механизм, физиологический процесс замещения нежного железистого эпителия более устойчивым плоским эпителием. Метаплазированный эпителий часто становится источником дисплазии и рака, так как легко поражается вирусом папилломы человека.
Железистая гиперплазия — пролиферация, активный рост железистого эпителия. Является реактивным процессом при воспалении, эрозии шейки матки. Часто встречается при использовании гормональных препаратов.
Классификация Bethesda (США) — расшифровка цитограммы
| Оценка качества мазка | |
| Материал полноценный | Содержит клетки плоского и цилиндрического эпителия в достаточном количестве. |
| Неудовлетворительный для оценки (неинформативный) материал | Скудное количество клеток или их отсутствие. |
| Цитограмма в пределах нормы (NILM) | Содержит клетки поверхностного и промежуточного слоев многослойного плоского эпителия, клетки метаплазированного эпителия, лейкоциты, клетки цилиндрического эпителия, клетки эпителия эндометрия. |
| Метаплазия (норма) | Клетки плоского метаплазированного эпителия свидетельствуют о том, что материал забран из зоны трансформации. |
| Реактивные изменения | |
| Цитограмма воспаления | Дегенеративные и реактивные изменения клеток, воспалительная атипия, плоскоклеточная метаплазия, гиперкератоз, паракератоз, койлоцитоз и другие признаки вирусного поражения. |
| Атрофия | Клетки базального и парабазального типов -мелкие клетки с гиперхромным ядром и скудной цитоплазмой. Часто могут ошибочно трактоваться как клетки с атипией, давая ложноположительный результат цитологии. |
| Патологические изменения эпителия | |
| ASCUS (atypical squmous cells of undetermined significance) | Изменения, которые трудно дифференцировать между реактивными изменениями эпителия и дисплазией. При ASCUS определяются клетки, трактовка которых затруднена — клетки с дискариозом, укрупненными и гиперхромными ядрами. Рекомендуется динамическое наблюдение и дообследование, а именно повторное цитологическое исследование через 6 месяцев и ВПЧ-тестирование. В случае подтверждении ASCUS и наличии вируса папилломы человека высокого онкогенного риска — проводится кольпоскопия. Исследования показывают, что 20% женщин с ASC имеют дисплазию после более тщательного обследования. |
| Предопухолевые изменения | |
| LSIL (CIN I) | Слабовыраженное интраэпителиальное поражение, включающее папилломавирусную инфекцию. Рекомендуется наблюдение без активной терапии. У большинства женщин LSIL самостоятельно регрессирует в течение нескольких лет. В эту группу объеденены все изменения с низким злокачественным потенциалом, поскольку цитолог зачастую не может отличить изменения при ВПЧ инфекции и собственно CIN 1. |
| HSIL (CIN I-II) | Умеренно выраженное и тяжелое интраэпителиальное поражение. Рекомендуется удаление всех пораженных тканей методом (конизация) с последующим морфологическим исследованием. В эту группу объеденены все изменения с высоким злокачественным потенциалом. |
| AGC (atypical glandular cells) | Атипические клетки цилиндрического эпителия. Рекомендуется выскабливание цервикального канала для гистологического исследования. |
| Опухолевые изменения | |
| Плоскоклеточный рак | Злокачественная опухоль из плоского эпителия. |
| Железистый рак | Злокачественная опухоль из железистого эпителия эндоцервикального типа. |
| Эндометриальный рак | Злокачественная опухоль, развивающаяся из слизистой оболочки матки и прорастающая в цервикальный канал. |
Классификация цитологических изменений по Папаниколау несколько проще, чем Bethesda. Однако, посыл остается тем же. Имеется раздел доброкачественных реактивных изменений, которые не угрожают здоровью, класс предопухолевой патологии и собственно рак шейки матки. Каждый класс выделен на основании прогноза, риска злокачественной трансформации и необходимого медицинского вмешательства.
| Классификация цитологических изменений по Папаниколау | |
| I класс | норма |
| II класс | доброкачественная атипия (реактивные изменения) |
| III класс | дисплазия (предопухолевые изменения) |
| IV класс | cancer in situ |
| V класс | инвазивный плоскоклеточный рак |
- Дисплазия шейки матки — тактика лечения
- Мазок на флору — норма и патология
- Вирус папилломы человека
gynpath.ru
Гипертрофия шейки матки: основные причины и стадии
Гинекологические заболевания вряд ли можно считать редкостью. И не последнее место среди них занимает гипертрофия шейки матки. Это довольно неприятная и опасная патология, которая сопровождается увеличением размеров шейки. Подобное заболевание может привести к массе осложнений, да и качество жизни женщины значительно ухудшается в связи с постоянным дискомфортом и болезненностью.
Вполне естественно, что многие женщины интересуются дополнительной информацией о данном недуге. Почему развивается гипертрофия, какими симптомами сопровождается увеличение шейки матки? Какие методы лечения предлагает современная медицина? Каковы прогнозы для пациентов и существуют ли способы предотвратить развитие патологии? Ответы на эти вопросы будут полезны каждой женщине.
Гипертрофия шейки матки: что это такое? Фото и краткое описание
Гипертрофия шейки — патологическое состояние, которое сопровождается увеличением размеров этой части половой системы женщины. Стоит понимать, что существует две основные разновидности патологического увеличения. Гиперплазия — состояние, которое сопровождается увеличением количества клеток. В то же время при гипертрофии увеличиваются размеры клеток, а вот их количественное соотношение остается нормальным.
Увеличение размеров шейки матки может быть разным — иногда ткани увеличиваются до такой степени, что она выпадает за пределы наружных половых губ. Патология может быть в той или иной мере связана с удлинением влагалища или опущением органов малого таза. Тем не менее иногда гипертрофия шейки матки не сопровождается сопутствующими патологиями.

Каковы причины развития патологии?
Естественно, многие люди в первую очередь интересуются вопросом о том, почему развивается гипертрофия шейки матки. Причины могут быть разными, а потому стоит рассмотреть перечень основных факторов риска:
- Травмы и повреждения эпителия эндоцервикса (канала внутри шейки матки). Гипертрофия может быть результатом абортов, тяжелых родов, диагностических выскабливаний. В норме при травме эпителиальные клетки слизистой оболочки начинают активно делиться, обеспечивая полную регенерацию тканей. Тем не менее повторные повреждения могут привести к появлению утолщения.
- Не последнее место среди факторов риска занимает и гормональный дисбаланс. Дело в том, что состояние и работа тканей шейки матки напрямую зависят от уровня прогестерона и эстрогенов. Изменение уровня этих гормонов может привести к повышенной активности цервикального эпителия, последствием чего нередко является гипертрофия.
- Инфекционные заболевания также могут стать причиной развития этой патологии, особенно если речь идет о хроническом воспалительном процессе.
- Некоторые виды патологии, в частности мышечная гипертрофия шейки матки, развиваются на фоне изменений в мышечном слое, например при удлинении или опущении органов малого таза. Довольно часто гипертрофия диагностируется у пожилых пациенток, а также у часто рожавших женщин, так как у них мышцы таза ослабевают, в результате чего половые органы смещаются в сторону влагалища. К такому же результату могут привести тяжелые физические нагрузки.
- Иногда гипертрофия развивается на фоне миомы матки, особенно если миоматозные узлы расположены близко к шейке.
- Имеет место и генетический фактор, так как нередко у пациенток в роду обнаруживаются женщины, которые страдали от той же патологии.

Основные симптомы гипертрофии
Сегодня многие пациентки интересуются вопросом о том, что представляет собой гипертрофия шейки матки. Причины, лечение и способы профилактики заболевания тоже необходимо знать. Не менее важным вопросом являются и симптомы, которыми сопровождается патология. Сразу же стоит сказать, что на начальных стадиях гипертрофия редко вызывает какие-то серьезные осложнения и дискомфорт, а потому диагностируется случайно.
Также симптомы заболевания напрямую зависят от причин гипертрофии. Например, при железистой форме недуга женщины нередко жалуются на появление обильных слизистых выделений. К симптомам также можно отнести нарушения менструального цикла, появление кровянистых выделений и даже маточные кровотечения, хотя такие нарушения в большинстве случаев сопряжены с гормональными сбоями.
Гипертрофия, вызванная воспалительным процессом, сопровождается характерными для инфекции симптомами, в частности зудом, болями внизу живота, нехарактерными выделениями с неприятным запахом.
В том случае, если заболевание вызвано опущением органов малого таза, женщины жалуются на тянущие боли внизу живота, дискомфорт, некую болезненность, которая может усиливаться во время полового акта.
Фолликулярная гипертрофия и ее особенности
Фолликулярная гипертрофия шейки матки, как и некоторые другие формы данной патологии, связана с закупоркой и увеличением размеров секреторных клеток слизистого эпителия. Нарушение оттока приводит к застою секрета, а образованные фолликулы уходят вглубь тканей. За счет этого размеры шейки матки увеличиваются, а контуры становятся более жесткими. Иногда образованные фолликулы воспаляются, что ведет к накоплению гнойных масс внутри. Данное осложнение может быть очень опасным.
Мышечная форма гипертрофии
Мышечная гипертрофия шейки, как правило, связана с изменением размеров или опущением органов малого таза. Именно поэтому ее чаще всего диагностируют у рожавших, а также пожилых женщин, ведь в этих случаях нередко развивается слабость мышц.
В зависимости от смещения, принято выделять три основные стадии развития патологии:
- На первой стадии шейка матки слегка опускается во влагалищную полость. При визуальном осмотре патология не видна, но ее легко можно обнаружить при вагинальном обследовании.
- По мере развития заболевания шейка матки смещается ниже, практически достигает половой щели, но не выходит за ее границы.
- Третья стадия развития заболевания сопровождается сильным опущением шейки матки, которая уже выходит за края половой щели, наружу.
Нередко вместе с шейкой опускается и сама матка. К слову, об опущении говорят в том случае, если внутренние половые органы смещаются в полость влагалища. Если же они полностью выходят наружу, то речь идет о выпадении.
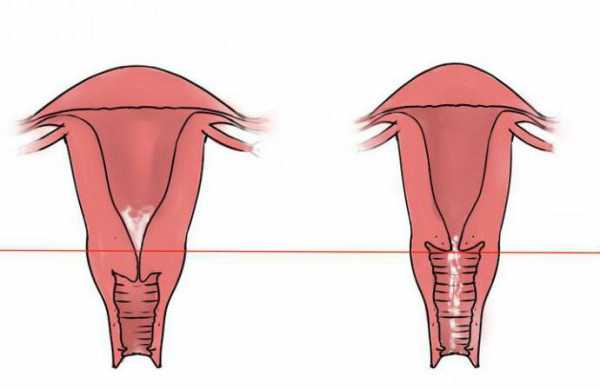
Железистая форма заболевания
Железистая гипертрофия шейки матки в большинстве случаев развивается на фоне хронического воспаления. Дело в том, что в слизистом слое, выстилающем шейку матки, есть множество железистых структур, которые при воздействии определенных факторов могут расширяться. Именно так и развивается гипертрофия. Кисты шейки матки при таком заболевании также могут развиваться — в таких случаях врачи говорят о железисто-кистозной форме патологии.
Кистозная гипертрофия и ее особенности
Кистозная форма гипертрофии — довольно распространенная проблема. Связана она с образованием кист, которые представляют собой доброкачественные образования с четко очерченной оболочкой и жидким содержимым. Такая форма заболевания развивается при закупорке слизистых желез в тканях шейки матки. Из-за нарушения оттока секрет начинает накапливаться в полости железы — так образуются наботовы кисты. В большинстве случаев они небольшие и множественные, но иногда могут сливаться в одну большую структуру.
Как правило, причиной образования кисты являются либо хронические воспаления, либо гормональные нарушения. Если кистозная гипертрофия будет вовремя диагностирована, медикаментозное лечение может быть эффективным.
Рубцовая форма гипертрофии
Рубцовая гипертрофия шейки матки по большей части является результатом травм слизистой оболочки шейки матки. К причинам можно отнести роды (с разрывом тканей промежности), выскабливания и аборты. По тем или иным причинам привычная регенерация тканей не происходит. Вместо этого запускается процесс рубцевания тканей. За счет образования рубцов (шрамов) увеличиваются и размеры маточной шейки.

Современные методы диагностики
При наличии дискомфорта и проявлении каких-либо настораживающих симптомов стоит обратиться к врачу. К слову, гипертрофия шейки матки довольно часто обнаруживается случайно. Подозрения на наличие данной патологии, как правило, возникают у врача во время планового гинекологического осмотра с применением зеркал.
В дальнейшем, конечно, проводятся дополнительные обследования, чтобы поставить точный диагноз. В большинстве случает показано ультразвуковое исследование, которое помогает определить, является ли увеличение объема шейки матки результатом патологического процесса или же беременности.
Иногда дополнительно проводится рентгенологическое обследование с применением контрастного вещества. Очень информативным методом считается кольпоскопия, так как у врача есть возможность хорошо осмотреть ткани шейки матки, а также взять на анализ их образцы, которые затем отправляются в лабораторию (так можно, например, исключить вероятность злокачественного перерождения клеток).
Гипертрофия шейки матки: лечение
После определения точного диагноза врач сможет составить грамотную схему терапии. Каких мероприятий требует гипертрофия шейки матки? Лечение зависит от формы и причин развития патологии. Оно может быть консервативным или хирургическим (к слову, довольно часто пациенткам назначают комбинированную терапию, которая предусматривает прием препаратов и оперативное вмешательство). В свою очередь, хирургические мероприятия могут быть малоинвазивными.
Консервативная терапия необходима в том случае, если, например, причиной гипертрофии является воспалительный процесс. В таких случаях пациенткам назначают противобактериальные (противовирусные, противогрибковые) препараты, витаминные комплексы, иммуномодуляторы для укрепления иммунной системы. Если патология развивается на фоне гормонального дисбаланса, эффективным будет прием гормональных лекарств.
Довольно часто пациентке необходимо хирургическое лечение, цель которого — восстановить нормальную структуру и функционирование внутренних половых органов. На начальных стадиях возможны малоинвазивные процедуры. Например, может быть проведена термокоагуляция наботовых кист. Иногда избыточную мышечную массу иссекают с помощью электрического тока или разрушают, обрабатывая жидким азотом.
В более тяжелых случаях проводится иссечение участка цервикса с помощью скальпеля. Довольно новым, но многообещающим методом является радиоволновая конизация, при которой врач удаляет избыточную массу тканей с помощью радиоволнового ножа. К слову, удаленные ткани затем отправляют на лабораторное исследование, чтобы определить точную причину развития патологии и проверить на наличие раковых клеток.
Иногда необходима ампутация шейки матки. Если женщина не планирует больше рожать, врач может порекомендовать удаление матки и придатков.
Прогнозы для пациенток
Гипертрофия шейки матки — опасное заболевание, которое ни в коем случае нельзя игнорировать. Если пациентка вовремя прошла лечение, то прогнозы для нее положительны, так как в большинстве случаев удается полностью восстановить структуру и функционирование половой системы.
Тем не менее при отсутствии квалифицированной помощи болезнь переходит в более тяжелую форму. Запущенные случаи чреваты бесплодием. Дело в том, что из-за увеличения и отека шейки матки сперматозоиды попросту не могут проникнуть внутрь матки и фаллопиевой трубы для оплодотворения. Нередко на фоне гипертрофии наблюдается изменение гормонального фона, что также ведет к бесплодию и более основательным изменениям в организме женщины.
Помимо этого, возможны и другие осложнения. В частности, кистозная гипертрофия шейки матки может сопровождаться разрывом кисты. На фоне миомы матки могут наблюдаться интенсивные кровотечения. При данной патологии повышен риск возникновения миоматозного узла, лейкоплакии и прочих заболеваний, вплоть до предраковых состояний. Кроме того, на фоне заболевания протекают воспалительные процессы и рубцовые изменения тканей, а после этого нормализировать работу репродуктивной системы намного сложнее, даже учитывая возможности современной медицины.
Существуют ли методы профилактики?
К сожалению, на сегодняшний день не существует действительно эффективных способов предотвратить такое заболевание, как гипертрофия шейки матки. Причины патологии известны, а потому профилактика сводится к тому, чтобы избежать факторов риска. В частности, не рекомендуется начинать половую жизнь в раннем, подростковом возрасте. Также стоит избегать частой смены партнеров, так как в этом случае увеличивается вероятность заражения различными патогенными микроорганизмами, включая и вирус папилломы человека.
Женщинам рекомендуется хотя бы раз в шесть месяцев проходить гинекологический осмотр, делать влагалищные мазки, сдавать анализы. Чем раньше будет обнаружена болезнь, тем больше шансов на быстрое и успешное лечение.
fb.ru